Довольно распространенный метод лечения в передних и задних отделах челюстей при отсутствии однокорневых зубов, такой как немедленная имплантация, в зоне многокорневых зубов (моляров) менее распространен. Технические проблемы могут возникнуть при проведении остеотомии в области лунки от свеже удаленного многокорневого зуба для последующей установки имплантата.
Немедленная установка имплантата может предложить пациентам значительные преимущества, такие как сокращение времени лечения и меньший дискомфорт. Этот подход к лечению использовался в основном для замены отсутствующих передних и боковых однокорневых зубов. Замена коренных зубов (моляров), однако, является наиболее распространенным показанием к имплантации в стоматологической практике, поскольку у многих взрослых имеются сильно восстановленные коренные зубы, которые со временем разрушаются настолько, что их нужно восстанавливать не съемными конструкциями. Другими распространенными причинами потери коренных зубов являются трудности для эндодонтического доступа и переломы коронки, либо корня зуба.
Хотя, повторяю, немедленная установка имплантатов является хорошо зарекомендовавшим себя методом лечения передних и однокорневых зубов, врачи часто неохотно используют этот метод лечения для немедленной замены отсутствующих моляров. Этому явлению есть несколько причин, включая техническую сложность создания доступа путем остеотомии имплантата в лунке от только что удаленного много-корневого зуба, близость к важным анатомическим структурам, таким как канал нижней челюсти и верхнечелюстная пазуха, а также трудность достижения адекватной стабильности имплантата, поскольку расстояние между имплантатом и стенкой лунки зуба, как правило, намного больше, чем при установке имплантата в лунку от однокорневого зуба.
Цель данной статьи - описать и проиллюстрировать упрощенную и предсказуемую технику немедленной замены моляра, основанную на принципах остеоденсификации.
Техника остеоденсификации
Показания, противопоказания, оценка места будущей имплантации
При оценке возможности немедленной установки имплантата в местах отсутствия моляров необходимо учитывать несколько факторов. Общие показания включают, но не ограничиваются ими, удаление зуба из-за перелома корня, эндодонтических поражений, обширного кариеса и перелома коронки. После удаления лунка от удаленного зуба должна остаться с неповрежденными стенками, предпочтителен толстый фенотип десны, достаточное количество кости на верхней границе лунки с достаточной шириной перегородок.
Потенциальные противопоказания для немедленной установки имплантатов в местах коренных зубов могут включать, но не ограничиваться ими, курение в анамнезе, лучевую терапию, неконтролируемый диабет, прием ингибиторов RANKL в анамнезе и бруксизм.
Что касается оценки места расположения будущего имплантата Smith (Смит) и Tarnow (Тарноу) разделили лунки от удаленных моляров на три категории в зависимости от состояния костной перегородки непосредственно после удаления зуба:
тип А: достаточный объем и ширина кости в области перегородки для стабилизации и размещения имплантата.
тип В: достаточный объем и ширина кости в области перегородки для стабилизации, но не для полного размещения имплантата.
тип C: недостаточный объем и ширина костной перегородки для стабилизации или размещения имплантата.
Рентгенологическое обследование
Нижняя челюсть: Предоперационная конусно-лучевая компьютерная томография (КЛКТ) является важным диагностическим инструментом для оценки анатомии лунки, определения типа лунки после удаления и снижения риска повреждения нижнечелюстного канала или перфорации язычной пластинки. Froum (Фрум) с коллегами предположили, что для повышения первичной стабильности имплантата необходимо задействовать не менее 4 мм апикальной кости; следовательно, расстояние от вершины лунки до канала нижней челюсти должно составлять минимум 6 мм. Это предварительное условие не всегда доступно и учитывается в основном в лунках типа В и типа С.. Исследование, проведенное Lin (Лин) с коллегами при анализе анатомии путем изучения поперечных срезов КЛКТ, показало что расстояние в 6 мм между верхушкой корня и нижнечелюстным каналом безопасно для немедленной установки имплантата для замещения моляра нижней челюсти с использованием костной перегородки лунки. Авторы продемонстрировали на 237 образцах срезов КЛКТ, что расстояние, доступное в области лунок от первых моляров составляет 7 мм ± 2,9 мм и 4,3 мм ± 2,7 мм в области лунок от вторых коренных зубов. Таким образом, больше осложнений с нижнечелюстным нервом, вероятно, возникнет в месте удаления второго моляра нижней челюсти (70%) по сравнению с лунками от удаленных первых моляров на нижней челюсти.
Перфорация язычной вогнутости является еще одним фактором риска при немедленной установке имплантата в лунки от удаленных моляров на нижней челюсти. Этот риск выше в области лунок от удаления второго моляра на нижней челюсти (62,3%) по сравнению с лунками от удаления первого моляра нижней челюсти (57%). Риск связан с расстоянием между верхушкой корня моляра и нижнечелюстным каналом и уменьшается на 34% при каждом увеличении этого расстояния на 1 мм.
Верхняя челюсть: Низкое качество кости и ограниченное количество ткани по вертикали из-за близости верхнечелюстной пазухи создают ряд сложных хирургических проблем, которые могут непосредственно повлиять на стабильность имплантата и последующую остеоинтеграцию в области лунок от удаления коренных зубов верхней челюсти. Следовательно, закрепление имплантата на дне верхнечелюстной пазухи в сочетании с поднятием мембраны Шнейдера верхнечелюстной пазухи может оптимизировать первичную стабильность имплантата. Для стабилизации немедленно установленного зубного имплантата требуется расстояние не менее 5 мм от верхней части перегородки до дна пазухи.
Минимально травматическое хирургическое лечение
При выполнении экзодонтии в местах расположения коренных зубов следует использовать щадящее отделение корня с минимальным отражением щечного лоскута или вообще без него, чтобы свести к минимуму нарушение периостального кровоснабжения, что, в свою очередь, снизит риск потери костной массы в области гребня и повысит шансы на успех. Ragucci (Рагуччи) с коллегами повысит шансы на успех. Рагуччи и коллеги в систематическом мета-анализе сообщили об успешности 93,3% из общей выборки от 1106 немедленно установленных ималантатов в область лунок от больших коренных зубов. Предельная доля потери объема костной ткани составила 1,29 мм ± 0,24 мм через 1 год. Более незначительная потеря объема костной ткани была очевидна при использовании техники отражающих лоскутов и сверхшироких имплантатов с немедленной установкой по сравнению с отсроченной установкой, особенно в случаях с тонкими стенками лунки от удаленного зуба.
Позиционирование имплантата и его размер
Платформа имплантата для немедленной установки имплантатов в область лунки от больших коренных зубов должна находиться на уровне 1-2 мм ниже гребня щечной кости. Сообщалось, что установка имплантата ниже уровня альвеолярного гребня приводит к меньшей потере объема костной ткани в области гребня и увеличению контакта кости с имплантатом. Было подчеркнуто, что заполнение пространства вокруг имплантата является полезным шагом для предсказуемого заживления. Показано, что протоколы заполнения костной тканью пространства, имеющегося в лунке и немедленная нагрузка влияют как на выживаемость, так и на показатели успеха при немедленной установке имплантатов в местах отсутствия коренных зубов.
Диаметр имплантата обычно более узок, чем диаметр лунки от удаленного моляра; это может привести к образованию зазора между имплантатом и стенкой лунки. В случаях, когда расстояние между имплантатом и лункой от удаленного моляра составляет менее 2 мм, можно ожидать самопроизвольного заживления кости без дополнительных процедур трансплантации костной ткани. Однако, если это расстояние превышает 2 мм, показана костная пластика. В литературе хорошо известно, что заполнение промежутков между экстракционными лунками сопровождается использованием барьерных мембран. Имплантаты обычного диаметра (4,1 мм), установленные в лунки от удаленных коренных зубов, показали более высокую частоту отторжения, по сравнению с установленными имплантатами широкого диаметра (5-6 мм). Сообщалось также о более высокой частоте отторжения имплантатов при использовании систем сверхширокого диаметра (от 7 мм до 9 мм) по сравнению с имплантатами широкого диаметра (от 5 мм до 6 мм). Также были описаны случаи установки имплантатов сверхширокого диаметра в область отсутствия коренных зубов с переменным успехом из-за технических трудностей и осложнений, вызванных инструментарием, используемым в лунке и значительными уровнями шума от процесса сверления и требованиями, предъявляемыми производителем к установке имплантатов.
Инструменты, используемые в лунке
Инструментарий, используемый в лунке от удаленного зуба является решающим фактором для обеспечения необходимой стабильности для достаточной остеоинтеграции. Ширина перегородки играет ключевую роль в достижении адекватной стабильности имплантата. Сообщалось, что ширина межзубной перегородки 3 мм или более необходима для успешного процесса расширения костных перегородок, и адекватной установки имплантата. Таким образом, сохранение и расширение объема костной ткани в области перегородок является важным фактором для выбора остеоденсификации в качестве метода лечения. Исторически ротационные расширители, остеотомы и специализированные ультразвуковые инструменты использовались для расширения перегородки в местах удаления моляров на верхней и нижней челюсти, также для поднятия мембраны Шнейдера при помощи создания специального доступа в области альвеолярного гребня и подсадки костной ткани в области пазухи верхней челюсти перед установкой имплантатов. Несколько факторов определяют результат немедленной установки имплантата в лунки от многокорневых зубов, как описано в следующих параграфах.
Во-первых, анатомия лунки моляра считается важным предопределяющим фактором, который может определять как инструментальное обеспечение места установки, так и положение имплантата в пользу лунки от однокорневого зуба. Это может негативно повлиять на результат восстановительного лечения, Поэтому точное трехмерное размещение имплантата в толще костной перегородки крайне желательно как для достижения предсказуемой первичной стабильности имплантата, так и для благоприятного результата восстановления целостности зубного ряда.
Во-вторых, высокая первичная стабильность имплантата является необходимым условием для уменьшения микродвижения имплантата в процессе заживления и обеспечения адекватной вторичной стабильности и последующей остеоинтеграции. Первоначальная стабильность имплантата может быть непредсказуемой и обычно ниже при немедленной установке по сравнению с отсроченной, особенно в области лунок от удаления много-корневых зубов.
Лунки в области верхней челюсти создают меньший момент вращения при введении инструмента, чем на нижней челюсти Низкая начальная стабильность имплантата в лунке от удаленного зуба диктует необходимость первичного полного закрытия для обеспечения предсказуемого заживления.
В-третьих, зазор между имплантатом и стенками лунки должен быть увеличен для улучшения результата заживления, если это расстояние превышает 2 мм.
Протокол проведения остеоденсификации
Протокол остеоденсификации (представленный на фото с 1 по 9) начинается с отделения корней больших коренных зубов в месте разреза без нарушения целостности перегородки (фото 1). Затем пилотное сверло используется в режиме по часовой стрелке, достигая глубины, которая на 1 мм больше запланированной длины имплантата (фото 2). Следуя соответствующему справочному руководству производителя по уплотнению, последующие сверла, используемые для уплотнения кости (Densah, Versah), должны постепенно увеличиваться в диаметре, затем используются с меньшим шагом при постоянном орошении для расширения зоны остеотомии и повышения пластичности кости. Остеотомию проводят таким образом, что бы для расширения кости использовались сверла с определенным диаметром и диаметр последнего бора Densah был равен или немного больше запланированного основного диаметра имплантата. По мере увеличения диаметра бора кость расширяется, достигая конечного диаметра остеотомии (фото 3).
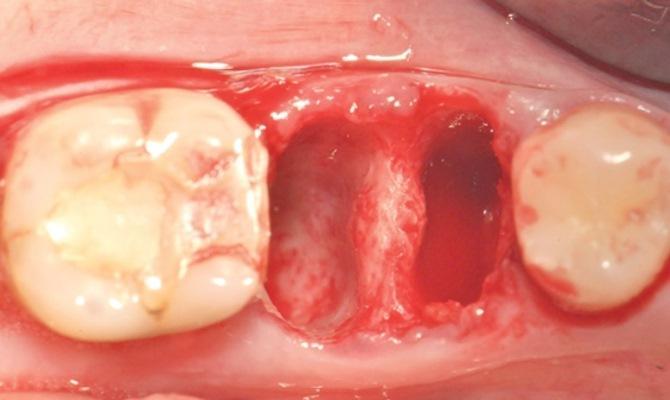
Фото 1. Корни моляров отделяются друг от друга в месте бифуркации разветвления без ущерба для целостности перегородки. Выполняется атравматичное удаление мезиального и дистального корня. Ткань дегранулируется, обнажая область перегородки.
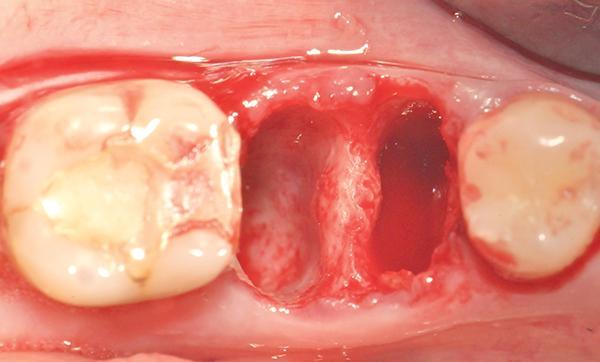
Фото 2. Пилотное сверло используется в режиме по часовой стрелке в центре перегородки на глубину, которая на 1 мм больше запланированной длины имплантата.
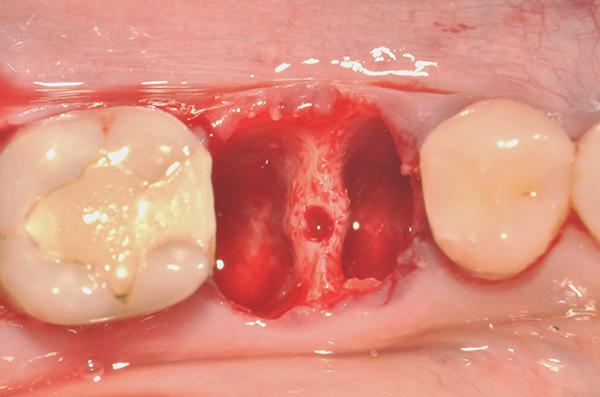
Фото 3. Показано использование уплотняющего бора, остеотомия проводится на глубину на 1 мм больше, чем предполагаемая длина имплантата. Буры работают в режиме остеоденсификации (против часовой стрелки, скорость сверления 800-1500 об/мин с обильным орошением).
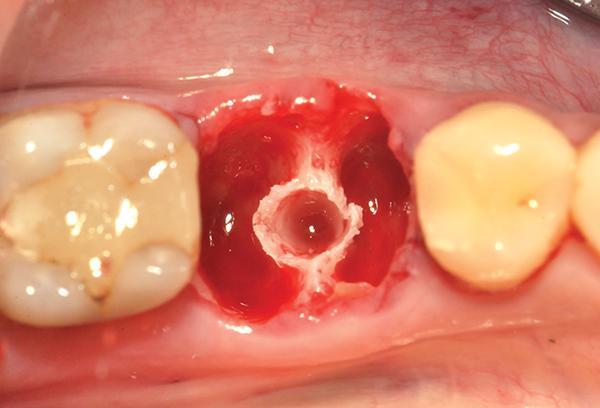
Последующие боры используются с меньшей величиной шага и для повышения пластичности кости и расширения зоны остеотомии. Установка имплантата должна осуществляться либо на уровне костного гребня, либо ниже уровня альвеолярного гребня, в зависимости от типа соединения (фото 4). Затем при необходимости промежуток заполняется костным аллотрансплантатом (фото 5). После чего заживляющий абатмент соединяется с имплантатом и проводится ушивание раны путем сближения щечного и язычного лоскута одиночными прерывистыми швами (фото 6).
Фото 4. Установка имплантата должна осуществляться либо на уровне альвеолярного гребня, либо ниже его в зависимости от типа соединения имплантата (внутреннее, внешнее).
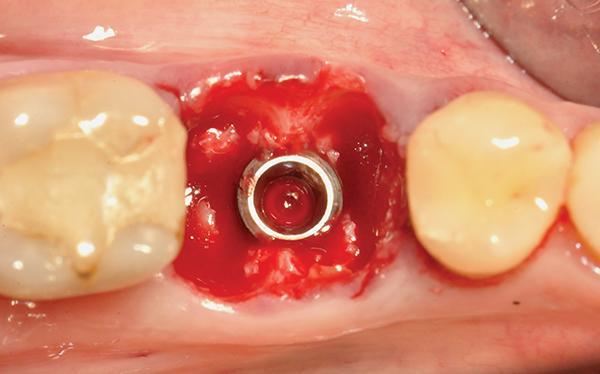
Фото 5. Если зазор между имплантатом и стенками лунки превышает 2 мм, следует увеличить его, чтобы улучшить результат процесса заживления.
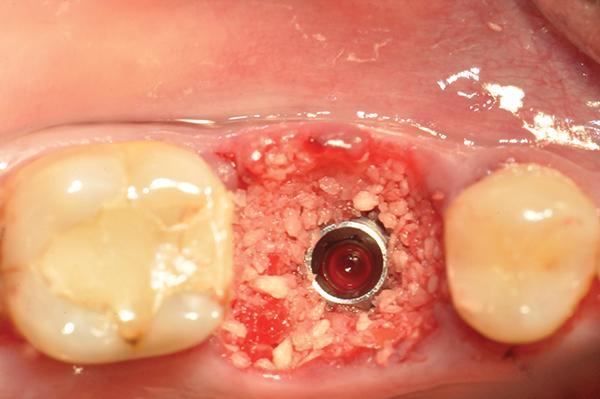
Фото 6. Показан заживляющий абатмент, соединенный с имплантатом, и сближение щечных и язычных лоскутов одиночными прерывистыми швами.

Результаты представленного случая показаны на фото с 7 по 9.
Фото 7. Послеоперационная периапикальная рентгенограмма после немедленной постановки имплантата в зоне отсутсвующего моляра.
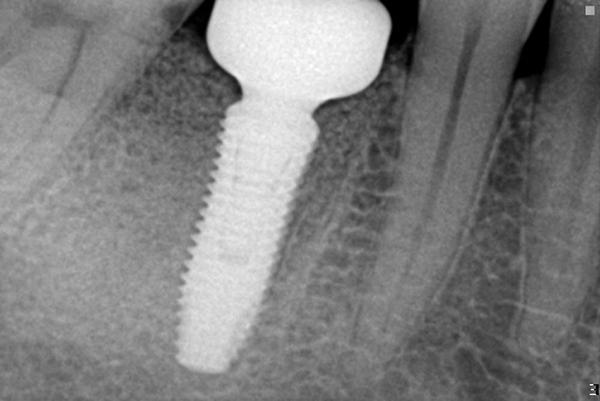
Фото 8. Профиль мягких тканей перед окончательной постановкой замещающей конструкции.

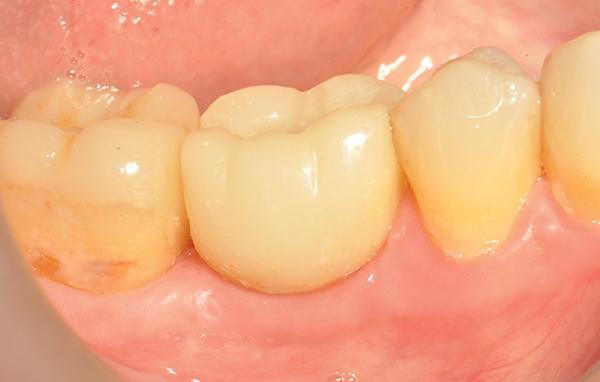
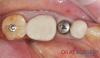
Фото 9. Финальный вид реставрации с опорой на имплантат.
Обсуждение
На протяжении многих лет предлагались различные методы решения проблем, связанных с немедленной имплантации в зоне отсутствующего большого коренного зуба.
Одномоментное восстановление отсутствующих моляров дентальными имплантатами в настоящее время считается предсказуемым терапевтическим подходом, при этом показатели выживаемости сопоставимы с показателями имплантатов, установленных в зажившую ткань альвеолярного гребня. Ретроспективное исследование темы длиной 11 лет, изучавшее 300 имплантатов, установленных одномоментно в лунки после удаления больших коренных зубов, показало, что общая выживаемость составила 97,3%. Успех немедленной имплантации моляров был напрямую связан с сохранением анатомии лунки из которой зуб был извлечен и использованием минимально травматичных методов удаления зуба, а также тщательной и точной подготовки к остеотомии для достижения адекватного положения имплантата и первичной его стабильности. Следовательно, предсказуемость немедленной имплантации моляров требует применения методов с использованием специального инструментария для обработки костной ткани, при помощи которого можно будет добиться не только точности при обработке аномальной с точки зрения анатомии лунки от удаленного моляра, но и увеличить саму плотность кости в пределах проводимой остеотомии для оптимизации первичной стабильности денального имплантата.
В современной имплантологии был разработан и используется новый универсальный протокол препарирования костной ткани, известный как остеоденсификация. Динамический, не субтрактивный метод инструментальной обработки костной ткани, направлен на повышение плотности костной ткани посредством уплотнительной аутотрансплантации. Было показано, что остеоденсификация вызывает контролируемую пластическую деформацию кости за счет наката и скольжения при контакте кости с уплотняющими борами. Сверла работают как по часовой стрелке, так и против нее, и их сравнивали со стандартными сверлами во время подготовки к остеотомии. Как по часовой стрелке, так и против часовой стрелки уплотняющие буры продемонстрировали значительное уплотнение кости по направлению к стенкам мест остеотомии по сравнению со стандартными сверлами. Сообщалось, что уплотнение кости является методом повышения жесткости ранней фиксации и прочности установленных имплантатов. Аутотрансплантация с уплотнением, достигаемая с помощью применения уплотняющих боров, дополняет основной эффект компрессии кости к дополнительно уплотняют внутренние стенки остеотомии, создавая плотную корку по всей глубине остеотомии, в результате чего получается хорошо адаптированная поверхность кости к имплантату. Повышенная прочность ранней фиксации является результатом как увеличения объема кости вблизи имплантата, так и сжимающих усилий в уплотненной кости, также известного как "эффект пружинящей отдачи". Уплотнение кости не только улучшает первичную стабильность имплантата, но также снижает уровень микродвижения имплантата и улучшает процесс восстановления. образование внутри-мембранозной кости вокруг корпуса имплантата.
Эти уникальные характеристики уплотняющих боров обеспечивают высокую точность при подготовке к остеотомии имплантата и могут быть использованы для решения анатомических проблем с альвеолярной костью, таких как неправильное расположение отверстий для извлечения коренных зубов. Кроме того, благодаря эффектам латерального и апикального уплотнения кости при этом способе сверления без подтягивания кости альвеолярная кость может быть расширена латерально и апикально. Клиническое исследование продемонстрировало 93% выживаемость имплантатов, при использовании остеоденсификации - увеличении объема альвеолярного гребня. Сообщалось также, что остеоденсификация облегчает установку имплантата в сочетании с процедурой восстановления дна верхнечелюстной пазухи с высокими показателями успеха. Таким образом, применение принципов остеоденсификации при проведении немедленной имплантации коренных зубов обеспечивает уникальные преимущества по сравнению с традиционными методами препарирования кости, включая превосходный контроль и точность, возможность расширения межзубной перегородки для лучшей адаптации имплантата и контакта с родной костью, а также восстановления дня пазу верхней челюсти со стороны альвеолярного гребня, когда это показано.
Заключение
Остеоденсификация облегчает немедленную имплантацию моляра, позволяя расширить перегородку лунки моляра повышая плотность кости и последующую первичную стабильность имплантата, а также сочетая подъем и восстановление дна верхнечелюстной пазухи в местах расположения моляров верхней челюсти. Для дальнейшей валидации этого метода необходимы будущие исследования с участием более крупных когортных груп.
Авторы:
Samvel Bleyan, DDS
Salah Huwais, DDS
Rodrigo Neiva, DDS, MS
Довольно распространенный метод лечения в передних и задних отделах челюстей при отсутствии однокорневых зубов, такой как немедленная имплантация, в зоне многокорневых зубов (моляров) менее распространен. Технические проблемы могут возникнуть при проведении остеотомии в области лунки от свеже удаленного многокорневого зуба для последующей установки имплантата.

Немедленная установка имплантата может предложить пациентам значительные преимущества, такие как сокращение времени лечения и меньший дискомфорт. Этот подход к лечению использовался в основном для замены отсутствующих передних и боковых однокорневых зубов. Замена коренных зубов (моляров), однако, является наиболее распространенным показанием к имплантации в стоматологической практике, поскольку у многих взрослых имеются сильно восстановленные коренные зубы, которые со временем разрушаются настолько, что их нужно восстанавливать не съемными конструкциями. Другими распространенными причинами потери коренных зубов являются трудности для эндодонтического доступа и переломы коронки, либо корня зуба.
Хотя, повторяю, немедленная установка имплантатов является хорошо зарекомендовавшим себя методом лечения передних и однокорневых зубов, врачи часто неохотно используют этот метод лечения для немедленной замены отсутствующих моляров. Этому явлению есть несколько причин, включая техническую сложность создания доступа путем остеотомии имплантата в лунке от только что удаленного много-корневого зуба, близость к важным анатомическим структурам, таким как канал нижней челюсти и верхнечелюстная пазуха, а также трудность достижения адекватной стабильности имплантата, поскольку расстояние между имплантатом и стенкой лунки зуба, как правило, намного больше, чем при установке имплантата в лунку от однокорневого зуба.
Цель данной статьи - описать и проиллюстрировать упрощенную и предсказуемую технику немедленной замены моляра, основанную на принципах остеоденсификации.
Техника остеоденсификации
Показания, противопоказания, оценка места будущей имплантации
При оценке возможности немедленной установки имплантата в местах отсутствия моляров необходимо учитывать несколько факторов. Общие показания включают, но не ограничиваются ими, удаление зуба из-за перелома корня, эндодонтических поражений, обширного кариеса и перелома коронки. После удаления лунка от удаленного зуба должна остаться с неповрежденными стенками, предпочтителен толстый фенотип десны, достаточное количество кости на верхней границе лунки с достаточной шириной перегородок.
Потенциальные противопоказания для немедленной установки имплантатов в местах коренных зубов могут включать, но не ограничиваться ими, курение в анамнезе, лучевую терапию, неконтролируемый диабет, прием ингибиторов RANKL в анамнезе и бруксизм.
Что касается оценки места расположения будущего имплантата Smith (Смит) и Tarnow (Тарноу) разделили лунки от удаленных моляров на три категории в зависимости от состояния костной перегородки непосредственно после удаления зуба:
тип А: достаточный объем и ширина кости в области перегородки для стабилизации и размещения имплантата.
тип В: достаточный объем и ширина кости в области перегородки для стабилизации, но не для полного размещения имплантата.
тип C: недостаточный объем и ширина костной перегородки для стабилизации или размещения имплантата.
Рентгенологическое обследование
Нижняя челюсть: Предоперационная конусно-лучевая компьютерная томография (КЛКТ) является важным диагностическим инструментом для оценки анатомии лунки, определения типа лунки после удаления и снижения риска повреждения нижнечелюстного канала или перфорации язычной пластинки. Froum (Фрум) с коллегами предположили, что для повышения первичной стабильности имплантата необходимо задействовать не менее 4 мм апикальной кости; следовательно, расстояние от вершины лунки до канала нижней челюсти должно составлять минимум 6 мм. Это предварительное условие не всегда доступно и учитывается в основном в лунках типа В и типа С.. Исследование, проведенное Lin (Лин) с коллегами при анализе анатомии путем изучения поперечных срезов КЛКТ, показало что расстояние в 6 мм между верхушкой корня и нижнечелюстным каналом безопасно для немедленной установки имплантата для замещения моляра нижней челюсти с использованием костной перегородки лунки. Авторы продемонстрировали на 237 образцах срезов КЛКТ, что расстояние, доступное в области лунок от первых моляров составляет 7 мм ± 2,9 мм и 4,3 мм ± 2,7 мм в области лунок от вторых коренных зубов. Таким образом, больше осложнений с нижнечелюстным нервом, вероятно, возникнет в месте удаления второго моляра нижней челюсти (70%) по сравнению с лунками от удаленных первых моляров на нижней челюсти.
Перфорация язычной вогнутости является еще одним фактором риска при немедленной установке имплантата в лунки от удаленных моляров на нижней челюсти. Этот риск выше в области лунок от удаления второго моляра на нижней челюсти (62,3%) по сравнению с лунками от удаления первого моляра нижней челюсти (57%). Риск связан с расстоянием между верхушкой корня моляра и нижнечелюстным каналом и уменьшается на 34% при каждом увеличении этого расстояния на 1 мм.
Верхняя челюсть: Низкое качество кости и ограниченное количество ткани по вертикали из-за близости верхнечелюстной пазухи создают ряд сложных хирургических проблем, которые могут непосредственно повлиять на стабильность имплантата и последующую остеоинтеграцию в области лунок от удаления коренных зубов верхней челюсти. Следовательно, закрепление имплантата на дне верхнечелюстной пазухи в сочетании с поднятием мембраны Шнейдера верхнечелюстной пазухи может оптимизировать первичную стабильность имплантата. Для стабилизации немедленно установленного зубного имплантата требуется расстояние не менее 5 мм от верхней части перегородки до дна пазухи.
Минимально травматическое хирургическое лечение
При выполнении экзодонтии в местах расположения коренных зубов следует использовать щадящее отделение корня с минимальным отражением щечного лоскута или вообще без него, чтобы свести к минимуму нарушение периостального кровоснабжения, что, в свою очередь, снизит риск потери костной массы в области гребня и повысит шансы на успех. Ragucci (Рагуччи) с коллегами повысит шансы на успех. Рагуччи и коллеги в систематическом мета-анализе сообщили об успешности 93,3% из общей выборки от 1106 немедленно установленных ималантатов в область лунок от больших коренных зубов. Предельная доля потери объема костной ткани составила 1,29 мм ± 0,24 мм через 1 год. Более незначительная потеря объема костной ткани была очевидна при использовании техники отражающих лоскутов и сверхшироких имплантатов с немедленной установкой по сравнению с отсроченной установкой, особенно в случаях с тонкими стенками лунки от удаленного зуба.
Позиционирование имплантата и его размер
Платформа имплантата для немедленной установки имплантатов в область лунки от больших коренных зубов должна находиться на уровне 1-2 мм ниже гребня щечной кости. Сообщалось, что установка имплантата ниже уровня альвеолярного гребня приводит к меньшей потере объема костной ткани в области гребня и увеличению контакта кости с имплантатом. Было подчеркнуто, что заполнение пространства вокруг имплантата является полезным шагом для предсказуемого заживления. Показано, что протоколы заполнения костной тканью пространства, имеющегося в лунке и немедленная нагрузка влияют как на выживаемость, так и на показатели успеха при немедленной установке имплантатов в местах отсутствия коренных зубов.
Диаметр имплантата обычно более узок, чем диаметр лунки от удаленного моляра; это может привести к образованию зазора между имплантатом и стенкой лунки. В случаях, когда расстояние между имплантатом и лункой от удаленного моляра составляет менее 2 мм, можно ожидать самопроизвольного заживления кости без дополнительных процедур трансплантации костной ткани. Однако, если это расстояние превышает 2 мм, показана костная пластика. В литературе хорошо известно, что заполнение промежутков между экстракционными лунками сопровождается использованием барьерных мембран. Имплантаты обычного диаметра (4,1 мм), установленные в лунки от удаленных коренных зубов, показали более высокую частоту отторжения, по сравнению с установленными имплантатами широкого диаметра (5-6 мм). Сообщалось также о более высокой частоте отторжения имплантатов при использовании систем сверхширокого диаметра (от 7 мм до 9 мм) по сравнению с имплантатами широкого диаметра (от 5 мм до 6 мм). Также были описаны случаи установки имплантатов сверхширокого диаметра в область отсутствия коренных зубов с переменным успехом из-за технических трудностей и осложнений, вызванных инструментарием, используемым в лунке и значительными уровнями шума от процесса сверления и требованиями, предъявляемыми производителем к установке имплантатов.
Инструменты, используемые в лунке
Инструментарий, используемый в лунке от удаленного зуба является решающим фактором для обеспечения необходимой стабильности для достаточной остеоинтеграции. Ширина перегородки играет ключевую роль в достижении адекватной стабильности имплантата. Сообщалось, что ширина межзубной перегородки 3 мм или более необходима для успешного процесса расширения костных перегородок, и адекватной установки имплантата. Таким образом, сохранение и расширение объема костной ткани в области перегородок является важным фактором для выбора остеоденсификации в качестве метода лечения. Исторически ротационные расширители, остеотомы и специализированные ультразвуковые инструменты использовались для расширения перегородки в местах удаления моляров на верхней и нижней челюсти, также для поднятия мембраны Шнейдера при помощи создания специального доступа в области альвеолярного гребня и подсадки костной ткани в области пазухи верхней челюсти перед установкой имплантатов. Несколько факторов определяют результат немедленной установки имплантата в лунки от многокорневых зубов, как описано в следующих параграфах.
Во-первых, анатомия лунки моляра считается важным предопределяющим фактором, который может определять как инструментальное обеспечение места установки, так и положение имплантата в пользу лунки от однокорневого зуба. Это может негативно повлиять на результат восстановительного лечения, Поэтому точное трехмерное размещение имплантата в толще костной перегородки крайне желательно как для достижения предсказуемой первичной стабильности имплантата, так и для благоприятного результата восстановления целостности зубного ряда.
Во-вторых, высокая первичная стабильность имплантата является необходимым условием для уменьшения микродвижения имплантата в процессе заживления и обеспечения адекватной вторичной стабильности и последующей остеоинтеграции. Первоначальная стабильность имплантата может быть непредсказуемой и обычно ниже при немедленной установке по сравнению с отсроченной, особенно в области лунок от удаления много-корневых зубов.
Лунки в области верхней челюсти создают меньший момент вращения при введении инструмента, чем на нижней челюсти Низкая начальная стабильность имплантата в лунке от удаленного зуба диктует необходимость первичного полного закрытия для обеспечения предсказуемого заживления.
В-третьих, зазор между имплантатом и стенками лунки должен быть увеличен для улучшения результата заживления, если это расстояние превышает 2 мм.
Протокол проведения остеоденсификации
Протокол остеоденсификации (представленный на фото с 1 по 9) начинается с отделения корней больших коренных зубов в месте разреза без нарушения целостности перегородки (фото 1). Затем пилотное сверло используется в режиме по часовой стрелке, достигая глубины, которая на 1 мм больше запланированной длины имплантата (фото 2). Следуя соответствующему справочному руководству производителя по уплотнению, последующие сверла, используемые для уплотнения кости (Densah, Versah), должны постепенно увеличиваться в диаметре, затем используются с меньшим шагом при постоянном орошении для расширения зоны остеотомии и повышения пластичности кости. Остеотомию проводят таким образом, что бы для расширения кости использовались сверла с определенным диаметром и диаметр последнего бора Densah был равен или немного больше запланированного основного диаметра имплантата. По мере увеличения диаметра бора кость расширяется, достигая конечного диаметра остеотомии (фото 3).
Фото 1. Корни моляров отделяются друг от друга в месте бифуркации разветвления без ущерба для целостности перегородки. Выполняется атравматичное удаление мезиального и дистального корня. Ткань дегранулируется, обнажая область перегородки.

Фото 2. Пилотное сверло используется в режиме по часовой стрелке в центре перегородки на глубину, которая на 1 мм больше запланированной длины имплантата.

Фото 3. Показано использование уплотняющего бора, остеотомия проводится на глубину на 1 мм больше, чем предполагаемая длина имплантата. Буры работают в режиме остеоденсификации (против часовой стрелки, скорость сверления 800-1500 об/мин с обильным орошением).

Последующие боры используются с меньшей величиной шага и для повышения пластичности кости и расширения зоны остеотомии. Установка имплантата должна осуществляться либо на уровне костного гребня, либо ниже уровня альвеолярного гребня, в зависимости от типа соединения (фото 4). Затем при необходимости промежуток заполняется костным аллотрансплантатом (фото 5). После чего заживляющий абатмент соединяется с имплантатом и проводится ушивание раны путем сближения щечного и язычного лоскута одиночными прерывистыми швами (фото 6).
Фото 4. Установка имплантата должна осуществляться либо на уровне альвеолярного гребня, либо ниже его в зависимости от типа соединения имплантата (внутреннее, внешнее).

Фото 5. Если зазор между имплантатом и стенками лунки превышает 2 мм, следует увеличить его, чтобы улучшить результат процесса заживления.

Фото 6. Показан заживляющий абатмент, соединенный с имплантатом, и сближение щечных и язычных лоскутов одиночными прерывистыми швами.

Результаты представленного случая показаны на фото с 7 по 9.
Фото 7. Послеоперационная периапикальная рентгенограмма после немедленной постановки имплантата в зоне отсутсвующего моляра.

Фото 8. Профиль мягких тканей перед окончательной постановкой замещающей конструкции.

Фото 9. Финальный вид реставрации с опорой на имплантат.

Обсуждение
На протяжении многих лет предлагались различные методы решения проблем, связанных с немедленной имплантации в зоне отсутствующего большого коренного зуба.
Одномоментное восстановление отсутствующих моляров дентальными имплантатами в настоящее время считается предсказуемым терапевтическим подходом, при этом показатели выживаемости сопоставимы с показателями имплантатов, установленных в зажившую ткань альвеолярного гребня. Ретроспективное исследование темы длиной 11 лет, изучавшее 300 имплантатов, установленных одномоментно в лунки после удаления больших коренных зубов, показало, что общая выживаемость составила 97,3%. Успех немедленной имплантации моляров был напрямую связан с сохранением анатомии лунки из которой зуб был извлечен и использованием минимально травматичных методов удаления зуба, а также тщательной и точной подготовки к остеотомии для достижения адекватного положения имплантата и первичной его стабильности. Следовательно, предсказуемость немедленной имплантации моляров требует применения методов с использованием специального инструментария для обработки костной ткани, при помощи которого можно будет добиться не только точности при обработке аномальной с точки зрения анатомии лунки от удаленного моляра, но и увеличить саму плотность кости в пределах проводимой остеотомии для оптимизации первичной стабильности денального имплантата.
В современной имплантологии был разработан и используется новый универсальный протокол препарирования костной ткани, известный как остеоденсификация. Динамический, не субтрактивный метод инструментальной обработки костной ткани, направлен на повышение плотности костной ткани посредством уплотнительной аутотрансплантации. Было показано, что остеоденсификация вызывает контролируемую пластическую деформацию кости за счет наката и скольжения при контакте кости с уплотняющими борами. Сверла работают как по часовой стрелке, так и против нее, и их сравнивали со стандартными сверлами во время подготовки к остеотомии. Как по часовой стрелке, так и против часовой стрелки уплотняющие буры продемонстрировали значительное уплотнение кости по направлению к стенкам мест остеотомии по сравнению со стандартными сверлами. Сообщалось, что уплотнение кости является методом повышения жесткости ранней фиксации и прочности установленных имплантатов. Аутотрансплантация с уплотнением, достигаемая с помощью применения уплотняющих боров, дополняет основной эффект компрессии кости к дополнительно уплотняют внутренние стенки остеотомии, создавая плотную корку по всей глубине остеотомии, в результате чего получается хорошо адаптированная поверхность кости к имплантату. Повышенная прочность ранней фиксации является результатом как увеличения объема кости вблизи имплантата, так и сжимающих усилий в уплотненной кости, также известного как "эффект пружинящей отдачи". Уплотнение кости не только улучшает первичную стабильность имплантата, но также снижает уровень микродвижения имплантата и улучшает процесс восстановления. образование внутри-мембранозной кости вокруг корпуса имплантата.
Эти уникальные характеристики уплотняющих боров обеспечивают высокую точность при подготовке к остеотомии имплантата и могут быть использованы для решения анатомических проблем с альвеолярной костью, таких как неправильное расположение отверстий для извлечения коренных зубов. Кроме того, благодаря эффектам латерального и апикального уплотнения кости при этом способе сверления без подтягивания кости альвеолярная кость может быть расширена латерально и апикально. Клиническое исследование продемонстрировало 93% выживаемость имплантатов, при использовании остеоденсификации - увеличении объема альвеолярного гребня. Сообщалось также, что остеоденсификация облегчает установку имплантата в сочетании с процедурой восстановления дна верхнечелюстной пазухи с высокими показателями успеха. Таким образом, применение принципов остеоденсификации при проведении немедленной имплантации коренных зубов обеспечивает уникальные преимущества по сравнению с традиционными методами препарирования кости, включая превосходный контроль и точность, возможность расширения межзубной перегородки для лучшей адаптации имплантата и контакта с родной костью, а также восстановления дня пазу верхней челюсти со стороны альвеолярного гребня, когда это показано.
Заключение
Остеоденсификация облегчает немедленную имплантацию моляра, позволяя расширить перегородку лунки моляра повышая плотность кости и последующую первичную стабильность имплантата, а также сочетая подъем и восстановление дна верхнечелюстной пазухи в местах расположения моляров верхней челюсти. Для дальнейшей валидации этого метода необходимы будущие исследования с участием более крупных когортных груп.
Авторы:
Samvel Bleyan, DDS
Salah Huwais, DDS
Rodrigo Neiva, DDS, MS
























































































































































0 комментариев