После удаления зуба запускается ряд физиологических механизмов, способствующих заживлению постэкстракционной лунки. В начале кровяной сгусток заполняет лунку и закупоривает окружающие сосуды, чем способствует остановке кровотечения. На протяжении пары дней в область лунки начинают мигрировать разные типы клеток, ассоциированные с процессом воспаления, включая полиморфоядерные лейкоциты и макрофаги. Они помогают полностью очистить область лунки и формируют условия для развития грануляционной ткани. Несколько позже грануляционная ткань замещается временными соединительнотканным матриксом или остеоидом, богатым на коллагеновые волокна и клетки. Остеоид выполняет пространство лунки на протяжении от 3 до 4 недель, и со временем в его структуру начинают прорастать кровеносные сосуды и остеобласты. Формирование грубоволокнистой кости заканчивается на протяжении примерно 3 месяца, в дальнейшем она подлежит минерализации и уплотнению, благодаря чему формируется пластинчатая костная ткань.
Факторы, которые следует учитывать
При планировании немедленной установки имплантата в проекции постэкстракционной лунки моляра следует учитывать несколько факторов:
- немедленная установка интраоссальных опор позволяет сократить длительность периода реабилитации и характеризуется таким же уровнем выживания опор, как и в случаях их отстроченной установки;
- классификация участков моляра по Smith и Tarnow: тип А – наличие адекватного количества корональной септальной кости, окружающей область будущего имплантологического ложа; тип В – наличие объема септальной костной ткани достаточного для стабилизации имплантата, однако недостаточного для полного его удержания; тип С – дефицит костной ткани, необходимой для стабилизации имплантата без дополнительного использования внешних стенок лунки.
- выполнение зазора с вестибулярной стороны лунки: при величине такового в 2 и более мм, его рекомендуется аугментировать материалом костного заменителя одновременно с установкой имплантата. В ряде публикаций сообщается о самопроизвольном выполнении такого зазора в ходе заживления лунки даже без дополнительного применения костных графтов.
Клинический случай
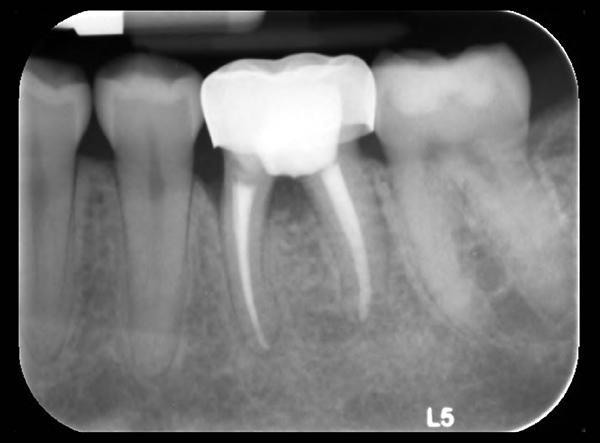
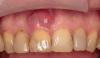
24-летняя пациентка обратилась за стоматологической помощью в пародонтологическую клинику Университета Колумбии с основной жалобой на наличие чувствительности в области ее верхнего первого моляра слева (19 зуб). В ходе клинического осмотра были обнаружены признаки воспаления десен и гноеотделения из проекции фуркации 19-го зуба. После рентгенологического обследования был констатирован факт потери костной ткани в области фуркации и признаки рецидивирующего кариеса, поражающего данный участок (фото 1).
Фото 1. Рентгенограмма 19 зуба до вмешательства.
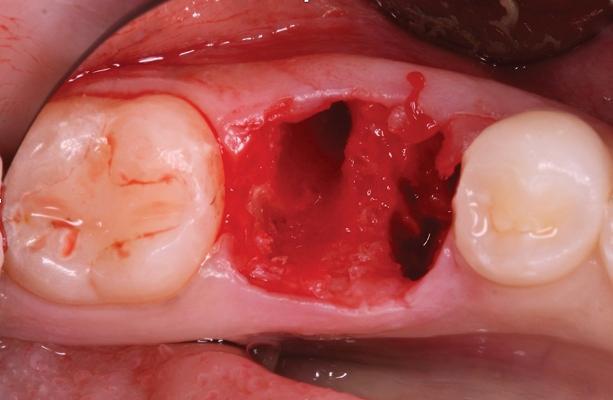
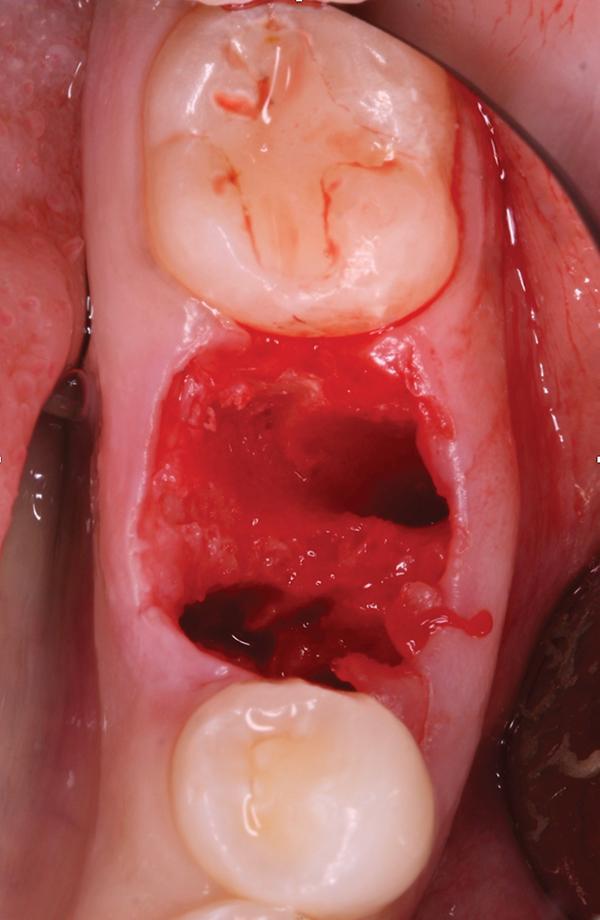
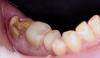
Предварительно в данном зубе проводилось эндодонтическое лечение и он был покрыт коронкой из нержавеющей стали. Пациент также сообщил, что в ходе лечения данного зуба в одном из каналов был сломан эндодонтический файл. После проведения консультации с лечащем врачом и эндодонтистом, 19 зуб был категоризирован как таковой, который не подлежит восстановлению. Пациенту было предложено провести процедуру экстракции и последующей немедленной имплантации. Для верификации положения нижнего альвеолярного нерва проводили КЛКТ-обследование. Перед проведением экстракции пациентке назначали прием 2 г амоксициллина за 1 час до вмешательства. Анестезию области вмешательства обеспечивали 2% раствором лидокаина с концентрацией эпинефрина 1:100 000. Зуб сегментировали и удалили без дополнительной сепарации лоскута. Лунку тщательно очистили и промыли физиологическим раствором (фото 2).
Фото 2. Вид лунки после удаления зуба.
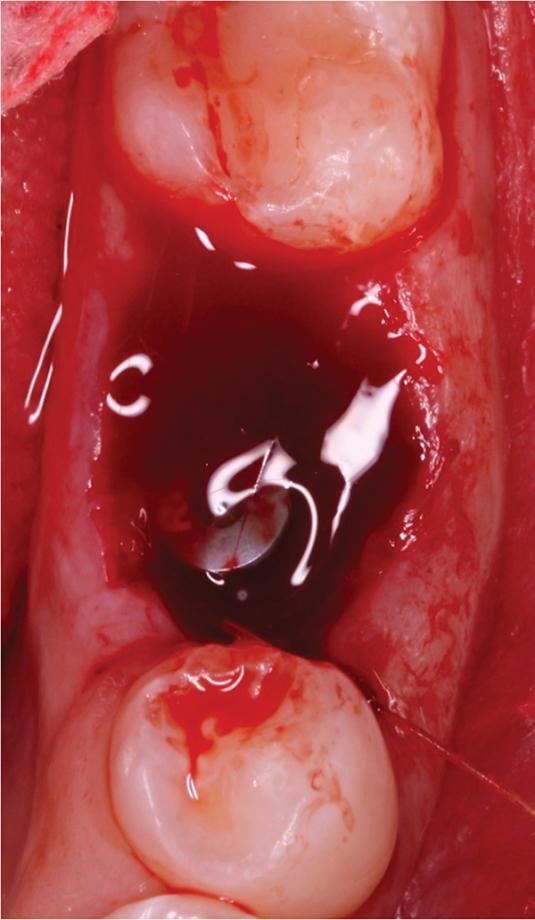
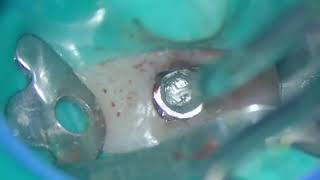
После экстракции констатировали целостность щечной и лингвальной стенок лунки, а также интактное состояние костной ткани в области перегородки, которая расширялась в апикальном направлении. Согласно классификации Smith и Tarnow, данный тип лунки относился к типу В, то есть в таком случае можно было добиться стабилизации имплантата в костной ткани перегородки, но ее объема было бы недостаточно для формирования надлежащего костного ложа. Остеотомию проводили при помощи хирургического набора Straumann для имплантата размером 4,1 мм x 10 мм (Straumann BLT SLActive, Straumann), который установили с торком до 35 Нсм. В щечно-язычном направлении витки резьбы стабилизировались за счет костной ткани перегородки, но в медиальном и дистальном направлениях 3-4 витка все же оставались обнаженными. Поверх имплантата устанавливали 3,5 мм формирователь десен (фото 3).
Фото 3. Вид после установки имплантата.
Для выполнения лунки не использовали никаких дополнительных материалов. Для контроля положения имплантата проводили рентгенологическое исследование (фото 4). Ушивание раны обеспечивали хромированным кетгутовыми нитями 4-0. Пациентке назначили 875 мг амоксициллина два раза в день в течение 1 недели и рекомендовали избегать чистки области вмешательства на протяжении первых 3 недель. С целью поддержания оптимального уровня гигиены полости рта было рекомендовано применять полоскания 0,12% хлоргексидином. Контроль заживления проводился на протяжении всей первой недели (фото 5-9), после чего раз в неделю на протяжении месяца (фото 10-12), а затем раз в месяц на протяжении последующих 6 месяцев (фото 13-16).
Фото 4. Рентгенограмма, полученная сразу после установки имплантата.
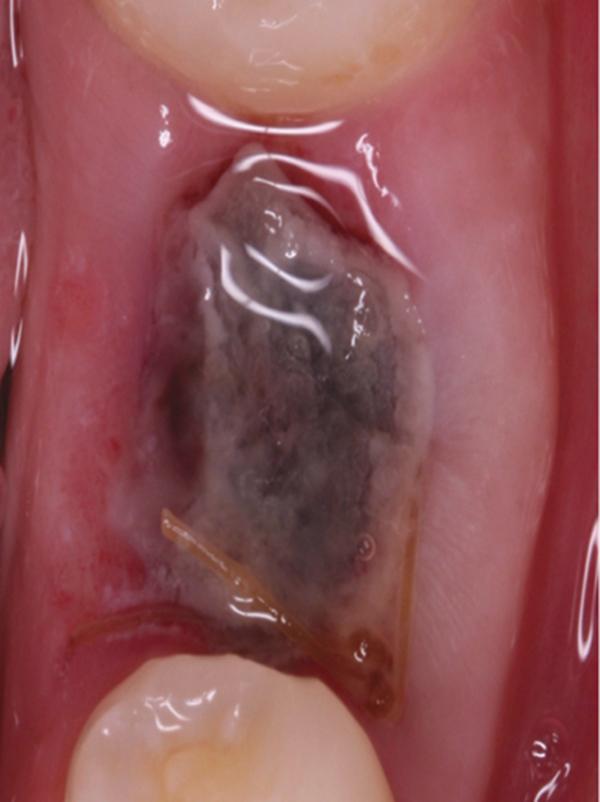
Фото 5. Вид области вмешательства на 1 день после операции.
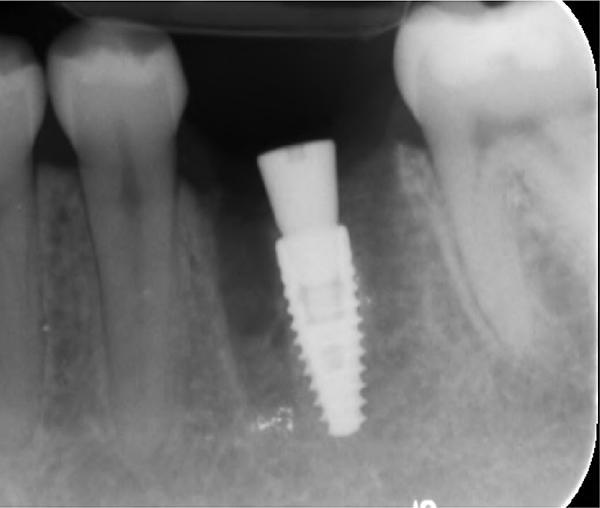
Фото 6. Вид области вмешательства на 2 день после операции.
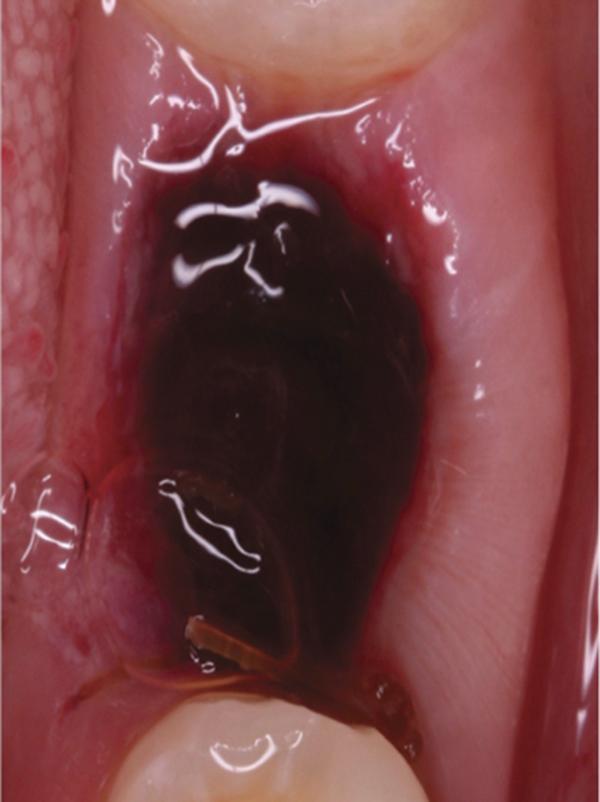
Фото 7. Вид области вмешательства на 3 день после операции.
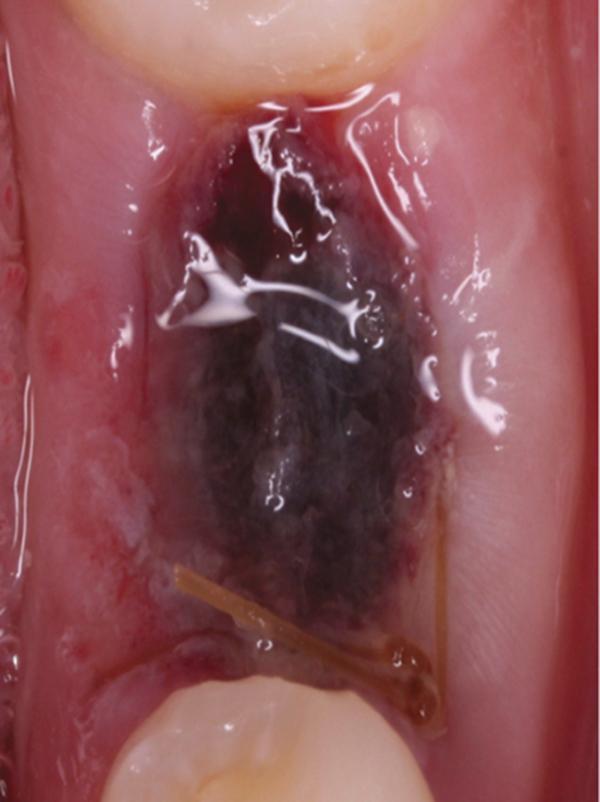
Фото 8. Вид области вмешательства на 6 день после операции.
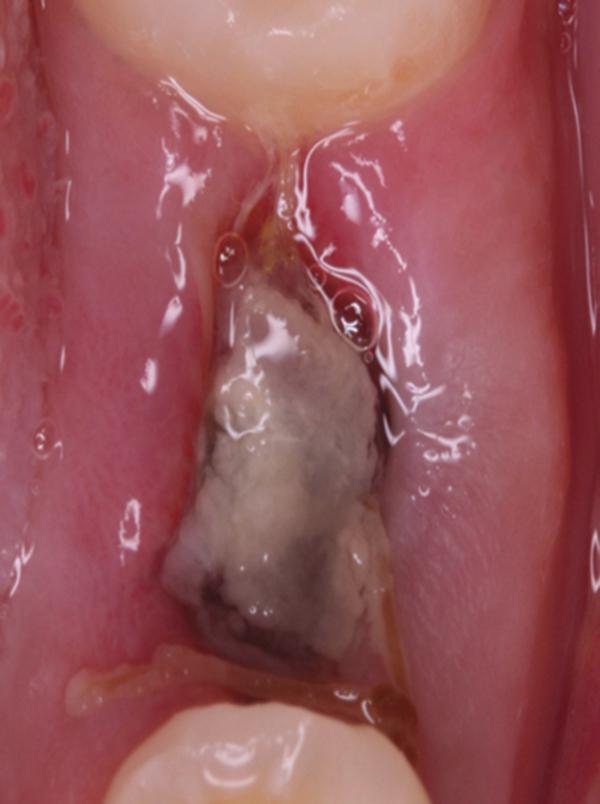
Фото 9. Вид области вмешательства на 7 день после операции.
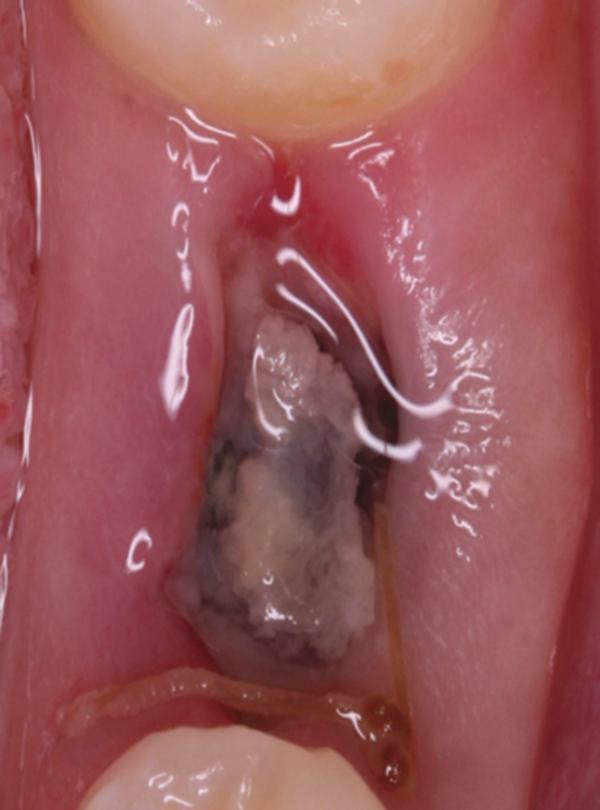
Фото 10. Вид области вмешательства на 14 день после операции.
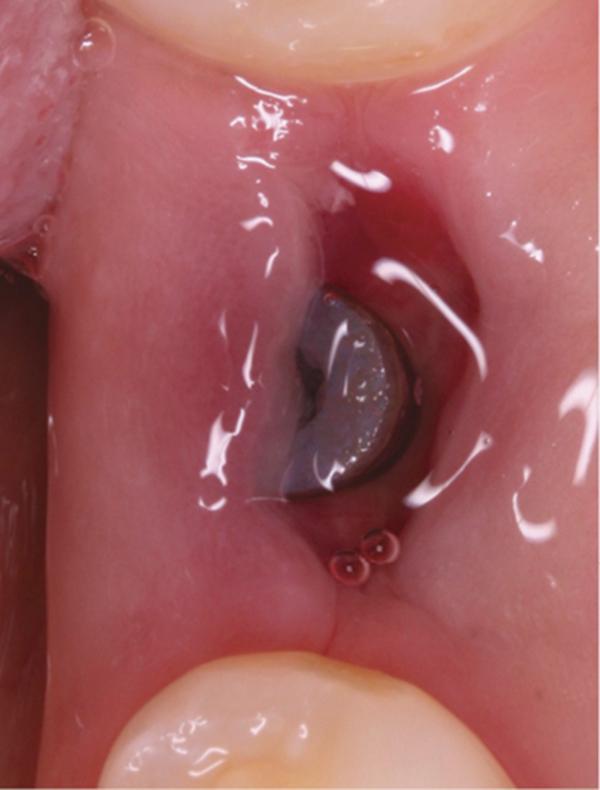
Фото 11. Вид области вмешательства на 21 день после операции.
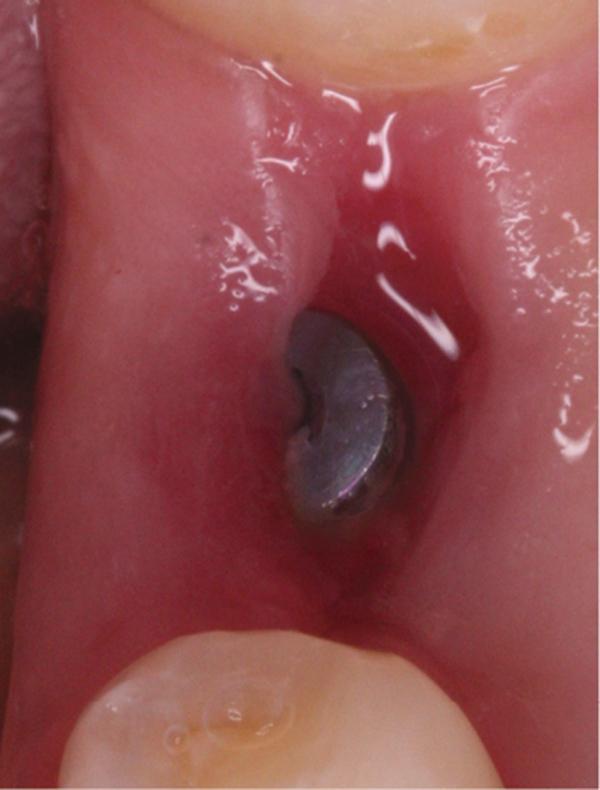
Фото 12. Вид области вмешательства на 28 день после операции.
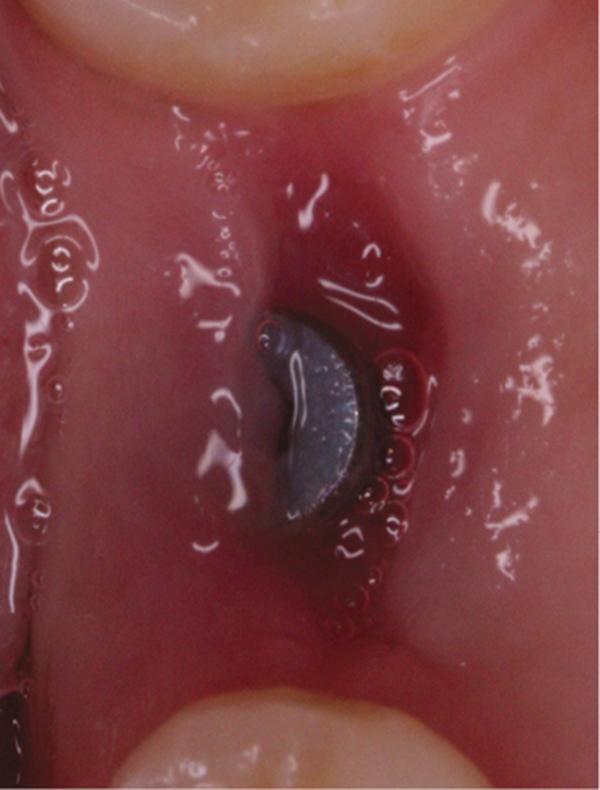
Фото 13. Вид области вмешательства на 60 день после операции.
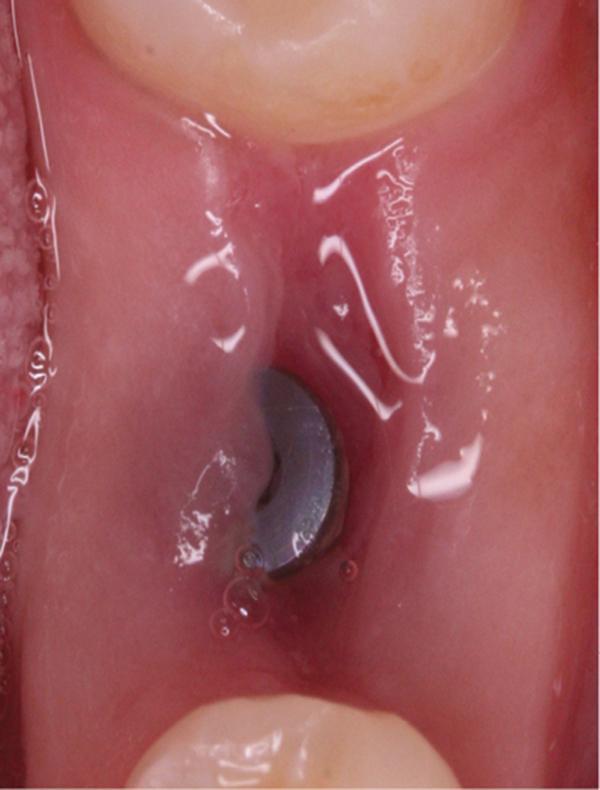
Фото 14. Вид области вмешательства на 90 день после операции.
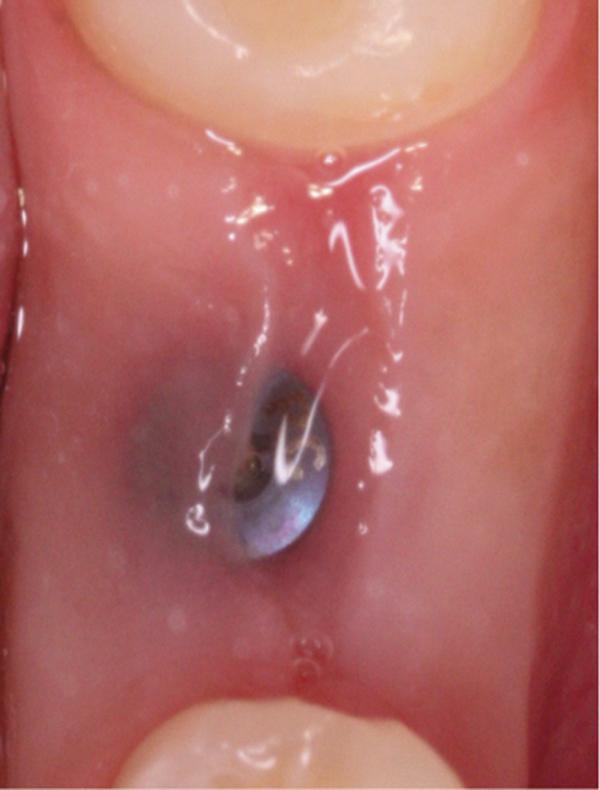
Фото 15. Вид области вмешательства на 120 день после операции.
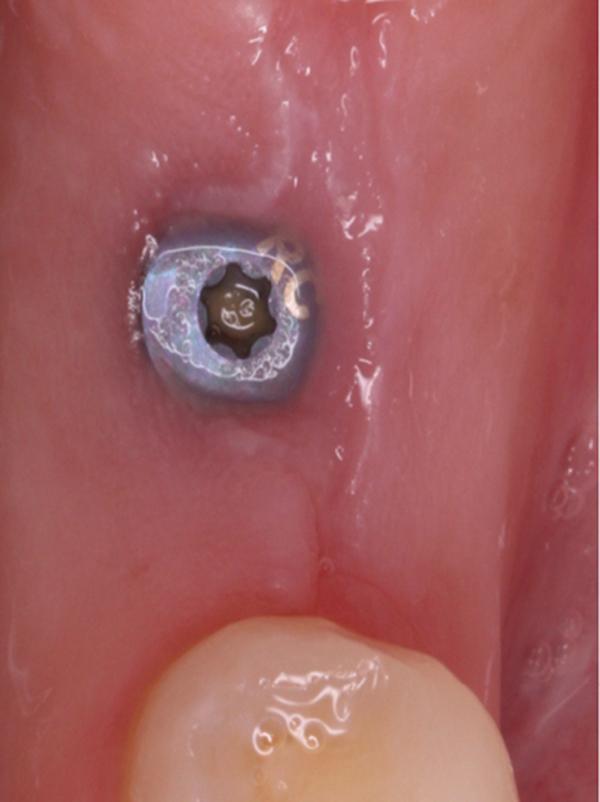
Фото 16. Вид области вмешательства на 150 день после операции.
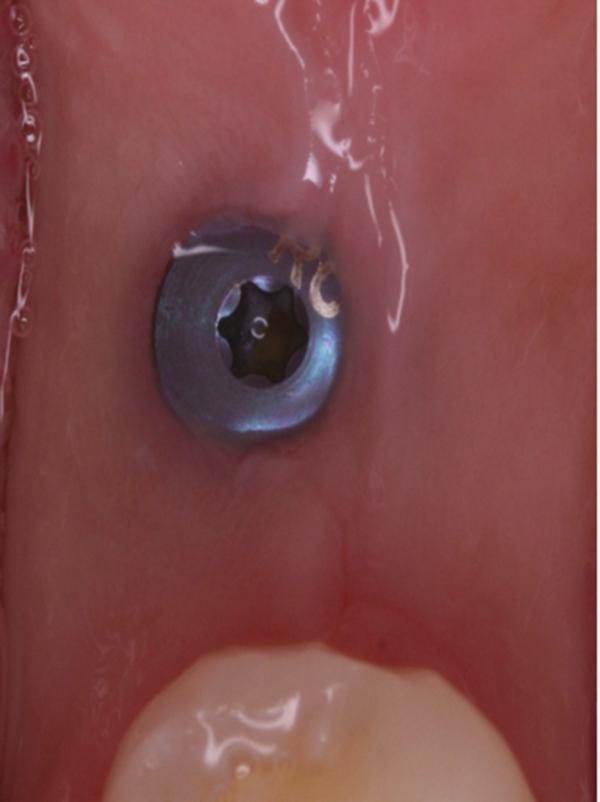
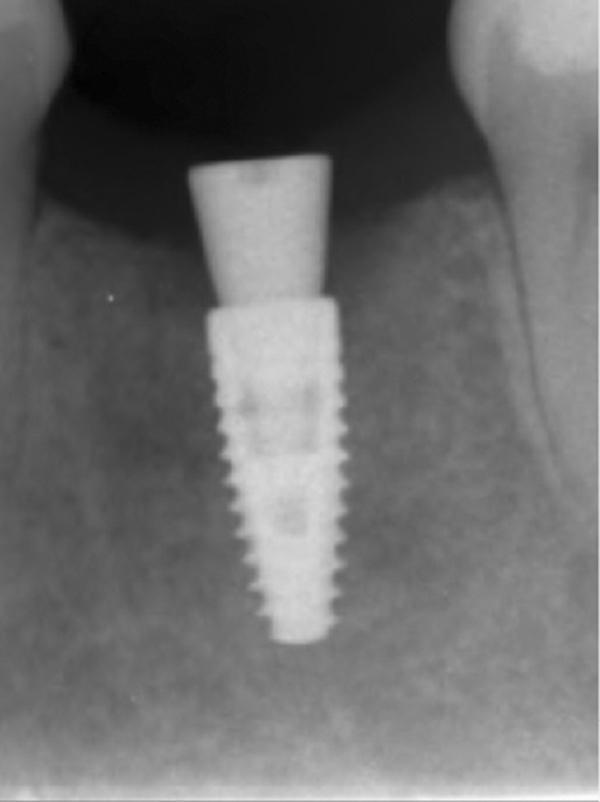
Обычно в ходе 2-3 дней после вмешательства в область лунки начинают мигрировать разные типы провоспалительных клеток, которые способствуют формированию новой ткани – лейкоциты, макрофаги, незрелые фибробласты. Со временем сформированная грануляционная ткань заменяется временным соединительнотканным матриксом, богатым на коллагеновые волокна и зрелые клетки (остеоид). В данном клиническом случае признаки стабильности кровяного сгустка отмечались на протяжении всего периода начального заживления (фото 5-9). На протяжении 2-8 недель были отмечены признаки заметного прогрессирования процесса васкуляризации области вмешательства и выполнение последней соединительной тканью (фото 10-13). Эпителиальная внешняя выстилка формировалась к концу 3-го месяца (фото 14). На рентгенограмме, полученной через 4 месяца после установки имплантата, визуализировать признаки аппозиционного формирования кости с полной минерализацией в проекции дистального и мезиального участков лунки (фото 17). Было принято решение подождать еще 2 месяца перед получением оттисков для того, чтобы область вмешательства достигла стадии полной минерализации. На рентгенограмме, полученной уже через 6 месяцев, отмечались признаки повышенной минерализации в области проведенной имплантации (фото 18).
Фото 17. Рентгенограмма, полученная через 4 месяца после операции.
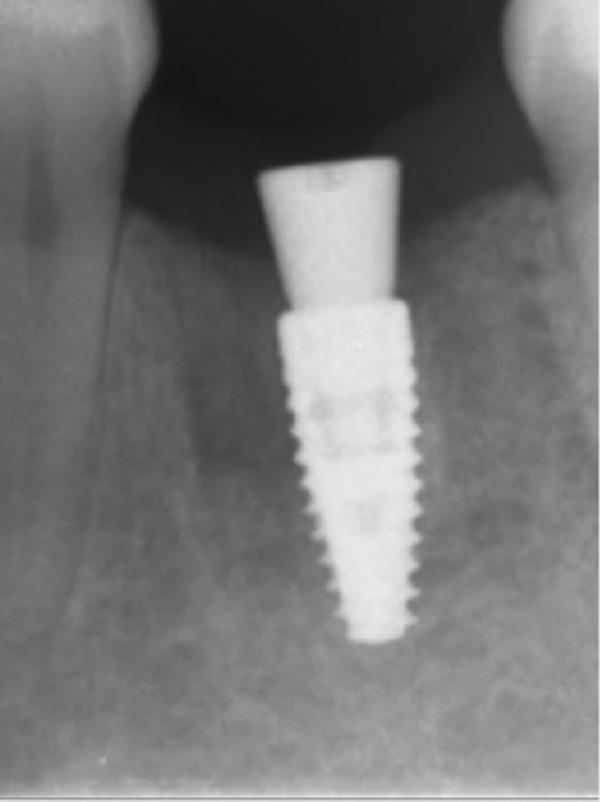
Фото 18. Рентгенограмма, полученная через 6 месяцев после операции.
Обсуждение
При планировании восстановить область удаленного зуба конструкцией с опорой на имплантате необходимо рассмотреть возможность немедленной его установки, что позволяет значительно уменьшить продолжительность периода реабилитации. При этом необходимо учитывать условия для достижения надлежащей первичной стабильности внутрикостной опоры, потребность в сепарации лоскута и аугментации зазора между поверхностью имплантата и стенкой лунки. Данные предварительно проведенных исследований свидетельствуют о том, что хирургический подход без сепарации лоскута является более предпочтительным, поскольку позволяет сохранить целостность кровоснабжения, что особенно важно в эстетически значимых участках. Другие же исследования, наоборот, не обнаружили никакой разницы при сравнении подходов с и без сепарации лоскута при удалении зуба в отношении показателей потери костной ткани и развития рецессии мягких тканей. При наличии зазора между поверхностью имплантата и стенкой лунки более 2 мм авторы рекомендуют проводить его аугментацию. Другие же исследователи утверждают, что такой зазор может самовыполниться костной тканью в ходе заживления лунки. В описанном клиническом случае мы не проводили гистологических исследований, однако в аналогичном исследовании, описанном Tarnow и Chu, было продемонстрировано, что даже при величине зазора в 4,2 мм он полностью может выполниться костной тканью с формированием плотного контакта с поверхностью интраоссальной опоры без дополнительного применения костного аугментата или изолирующих мембран. Кроме того, авторы утверждали, что величина зазора не влияла на возможность формирования адекватного параметра биологической ширины вокруг установленного имплантата.
Несмотря на успешность описанного клинического случая клиницисты все же должны рассматривать факторы риска, ассоциированные с невозможностью ретенции и стабилизации кровяного сгустка на уровне платформы имплантата. В ходе созревания происходит усадка сгустка, в результате чего корональные витки резьбы могут попросту обнажиться. Поэтому необходимо помнить, что именно планирование – это первый шаг на пути к успеху. В процессе планирования врач должен минимизировать все возможные риски, связанные с процессом лечения, дабы нивелировать возможность потери инфраконстуркции. Botticelli и коллеги продемонстрировали, что характеристики поверхности имплантата также влияют на параметры стабилизации кровяного сгустка. По данным исследователей более шероховатые поверхности обеспечивают лучшую стабилизацию кровяной массы, а значит – и способствуют остеоинтеграции.
В описанном клиническом случае успешность лечения лишь частично может быть ассоциирована с шероховатостью поверхности имплантата, которая потенциально могла повлиять на удержание кровяного сгустка в лунке. Еще больше успеху способствовало интактное состояние щечной и язычной стенок лунки, которые позволяли кровяной массе удерживаться в необходимом объеме. Кроме того, достаточное количество костной ткани позволило спозиционировать имплантат на 2 мм субкрестально, так что он полностью находился внутри постэктракционной лунки.
Выводы
В описанном клиническом случае был продемонстрирован успешный результат немедленной имплантации в проекции постэкстракционной лунки с сохраненными интактными ее стенками, что в значительной мере способствовало достижению надлежащей остеоинтеграции с исключением потребности в дополнительном применении барьерных мембран или костных заменителей. Несмотря на наличие зазора между поверхностью внутрикостной опоры и стенками лунки размером около 2 мм, удалось добиться эффективного исхода ятрогенного вмешательства. Для оценки прогнозированности описанной манипуляции необходимо провести ряд дополнительных исследований, чтобы в полной мере прогнозировать развивающийся механизм заживления.
Автор:
Noam Saltzburg, DDS
Philip Kang, DDS
После удаления зуба запускается ряд физиологических механизмов, способствующих заживлению постэкстракционной лунки. В начале кровяной сгусток заполняет лунку и закупоривает окружающие сосуды, чем способствует остановке кровотечения. На протяжении пары дней в область лунки начинают мигрировать разные типы клеток, ассоциированные с процессом воспаления, включая полиморфоядерные лейкоциты и макрофаги. Они помогают полностью очистить область лунки и формируют условия для развития грануляционной ткани. Несколько позже грануляционная ткань замещается временными соединительнотканным матриксом или остеоидом, богатым на коллагеновые волокна и клетки. Остеоид выполняет пространство лунки на протяжении от 3 до 4 недель, и со временем в его структуру начинают прорастать кровеносные сосуды и остеобласты. Формирование грубоволокнистой кости заканчивается на протяжении примерно 3 месяца, в дальнейшем она подлежит минерализации и уплотнению, благодаря чему формируется пластинчатая костная ткань.

Факторы, которые следует учитывать
При планировании немедленной установки имплантата в проекции постэкстракционной лунки моляра следует учитывать несколько факторов:
- немедленная установка интраоссальных опор позволяет сократить длительность периода реабилитации и характеризуется таким же уровнем выживания опор, как и в случаях их отстроченной установки;
- классификация участков моляра по Smith и Tarnow: тип А – наличие адекватного количества корональной септальной кости, окружающей область будущего имплантологического ложа; тип В – наличие объема септальной костной ткани достаточного для стабилизации имплантата, однако недостаточного для полного его удержания; тип С – дефицит костной ткани, необходимой для стабилизации имплантата без дополнительного использования внешних стенок лунки.
- выполнение зазора с вестибулярной стороны лунки: при величине такового в 2 и более мм, его рекомендуется аугментировать материалом костного заменителя одновременно с установкой имплантата. В ряде публикаций сообщается о самопроизвольном выполнении такого зазора в ходе заживления лунки даже без дополнительного применения костных графтов.
Клинический случай
24-летняя пациентка обратилась за стоматологической помощью в пародонтологическую клинику Университета Колумбии с основной жалобой на наличие чувствительности в области ее верхнего первого моляра слева (19 зуб). В ходе клинического осмотра были обнаружены признаки воспаления десен и гноеотделения из проекции фуркации 19-го зуба. После рентгенологического обследования был констатирован факт потери костной ткани в области фуркации и признаки рецидивирующего кариеса, поражающего данный участок (фото 1).
Фото 1. Рентгенограмма 19 зуба до вмешательства.

Предварительно в данном зубе проводилось эндодонтическое лечение и он был покрыт коронкой из нержавеющей стали. Пациент также сообщил, что в ходе лечения данного зуба в одном из каналов был сломан эндодонтический файл. После проведения консультации с лечащем врачом и эндодонтистом, 19 зуб был категоризирован как таковой, который не подлежит восстановлению. Пациенту было предложено провести процедуру экстракции и последующей немедленной имплантации. Для верификации положения нижнего альвеолярного нерва проводили КЛКТ-обследование. Перед проведением экстракции пациентке назначали прием 2 г амоксициллина за 1 час до вмешательства. Анестезию области вмешательства обеспечивали 2% раствором лидокаина с концентрацией эпинефрина 1:100 000. Зуб сегментировали и удалили без дополнительной сепарации лоскута. Лунку тщательно очистили и промыли физиологическим раствором (фото 2).
Фото 2. Вид лунки после удаления зуба.

После экстракции констатировали целостность щечной и лингвальной стенок лунки, а также интактное состояние костной ткани в области перегородки, которая расширялась в апикальном направлении. Согласно классификации Smith и Tarnow, данный тип лунки относился к типу В, то есть в таком случае можно было добиться стабилизации имплантата в костной ткани перегородки, но ее объема было бы недостаточно для формирования надлежащего костного ложа. Остеотомию проводили при помощи хирургического набора Straumann для имплантата размером 4,1 мм x 10 мм (Straumann BLT SLActive, Straumann), который установили с торком до 35 Нсм. В щечно-язычном направлении витки резьбы стабилизировались за счет костной ткани перегородки, но в медиальном и дистальном направлениях 3-4 витка все же оставались обнаженными. Поверх имплантата устанавливали 3,5 мм формирователь десен (фото 3).
Фото 3. Вид после установки имплантата.

Для выполнения лунки не использовали никаких дополнительных материалов. Для контроля положения имплантата проводили рентгенологическое исследование (фото 4). Ушивание раны обеспечивали хромированным кетгутовыми нитями 4-0. Пациентке назначили 875 мг амоксициллина два раза в день в течение 1 недели и рекомендовали избегать чистки области вмешательства на протяжении первых 3 недель. С целью поддержания оптимального уровня гигиены полости рта было рекомендовано применять полоскания 0,12% хлоргексидином. Контроль заживления проводился на протяжении всей первой недели (фото 5-9), после чего раз в неделю на протяжении месяца (фото 10-12), а затем раз в месяц на протяжении последующих 6 месяцев (фото 13-16).
Фото 4. Рентгенограмма, полученная сразу после установки имплантата.

Фото 5. Вид области вмешательства на 1 день после операции.

Фото 6. Вид области вмешательства на 2 день после операции.

Фото 7. Вид области вмешательства на 3 день после операции.

Фото 8. Вид области вмешательства на 6 день после операции.

Фото 9. Вид области вмешательства на 7 день после операции.

Фото 10. Вид области вмешательства на 14 день после операции.

Фото 11. Вид области вмешательства на 21 день после операции.

Фото 12. Вид области вмешательства на 28 день после операции.

Фото 13. Вид области вмешательства на 60 день после операции.

Фото 14. Вид области вмешательства на 90 день после операции.

Фото 15. Вид области вмешательства на 120 день после операции.

Фото 16. Вид области вмешательства на 150 день после операции.

Обычно в ходе 2-3 дней после вмешательства в область лунки начинают мигрировать разные типы провоспалительных клеток, которые способствуют формированию новой ткани – лейкоциты, макрофаги, незрелые фибробласты. Со временем сформированная грануляционная ткань заменяется временным соединительнотканным матриксом, богатым на коллагеновые волокна и зрелые клетки (остеоид). В данном клиническом случае признаки стабильности кровяного сгустка отмечались на протяжении всего периода начального заживления (фото 5-9). На протяжении 2-8 недель были отмечены признаки заметного прогрессирования процесса васкуляризации области вмешательства и выполнение последней соединительной тканью (фото 10-13). Эпителиальная внешняя выстилка формировалась к концу 3-го месяца (фото 14). На рентгенограмме, полученной через 4 месяца после установки имплантата, визуализировать признаки аппозиционного формирования кости с полной минерализацией в проекции дистального и мезиального участков лунки (фото 17). Было принято решение подождать еще 2 месяца перед получением оттисков для того, чтобы область вмешательства достигла стадии полной минерализации. На рентгенограмме, полученной уже через 6 месяцев, отмечались признаки повышенной минерализации в области проведенной имплантации (фото 18).
Фото 17. Рентгенограмма, полученная через 4 месяца после операции.

Фото 18. Рентгенограмма, полученная через 6 месяцев после операции.

Обсуждение
При планировании восстановить область удаленного зуба конструкцией с опорой на имплантате необходимо рассмотреть возможность немедленной его установки, что позволяет значительно уменьшить продолжительность периода реабилитации. При этом необходимо учитывать условия для достижения надлежащей первичной стабильности внутрикостной опоры, потребность в сепарации лоскута и аугментации зазора между поверхностью имплантата и стенкой лунки. Данные предварительно проведенных исследований свидетельствуют о том, что хирургический подход без сепарации лоскута является более предпочтительным, поскольку позволяет сохранить целостность кровоснабжения, что особенно важно в эстетически значимых участках. Другие же исследования, наоборот, не обнаружили никакой разницы при сравнении подходов с и без сепарации лоскута при удалении зуба в отношении показателей потери костной ткани и развития рецессии мягких тканей. При наличии зазора между поверхностью имплантата и стенкой лунки более 2 мм авторы рекомендуют проводить его аугментацию. Другие же исследователи утверждают, что такой зазор может самовыполниться костной тканью в ходе заживления лунки. В описанном клиническом случае мы не проводили гистологических исследований, однако в аналогичном исследовании, описанном Tarnow и Chu, было продемонстрировано, что даже при величине зазора в 4,2 мм он полностью может выполниться костной тканью с формированием плотного контакта с поверхностью интраоссальной опоры без дополнительного применения костного аугментата или изолирующих мембран. Кроме того, авторы утверждали, что величина зазора не влияла на возможность формирования адекватного параметра биологической ширины вокруг установленного имплантата.
Несмотря на успешность описанного клинического случая клиницисты все же должны рассматривать факторы риска, ассоциированные с невозможностью ретенции и стабилизации кровяного сгустка на уровне платформы имплантата. В ходе созревания происходит усадка сгустка, в результате чего корональные витки резьбы могут попросту обнажиться. Поэтому необходимо помнить, что именно планирование – это первый шаг на пути к успеху. В процессе планирования врач должен минимизировать все возможные риски, связанные с процессом лечения, дабы нивелировать возможность потери инфраконстуркции. Botticelli и коллеги продемонстрировали, что характеристики поверхности имплантата также влияют на параметры стабилизации кровяного сгустка. По данным исследователей более шероховатые поверхности обеспечивают лучшую стабилизацию кровяной массы, а значит – и способствуют остеоинтеграции.
В описанном клиническом случае успешность лечения лишь частично может быть ассоциирована с шероховатостью поверхности имплантата, которая потенциально могла повлиять на удержание кровяного сгустка в лунке. Еще больше успеху способствовало интактное состояние щечной и язычной стенок лунки, которые позволяли кровяной массе удерживаться в необходимом объеме. Кроме того, достаточное количество костной ткани позволило спозиционировать имплантат на 2 мм субкрестально, так что он полностью находился внутри постэктракционной лунки.
Выводы
В описанном клиническом случае был продемонстрирован успешный результат немедленной имплантации в проекции постэкстракционной лунки с сохраненными интактными ее стенками, что в значительной мере способствовало достижению надлежащей остеоинтеграции с исключением потребности в дополнительном применении барьерных мембран или костных заменителей. Несмотря на наличие зазора между поверхностью внутрикостной опоры и стенками лунки размером около 2 мм, удалось добиться эффективного исхода ятрогенного вмешательства. Для оценки прогнозированности описанной манипуляции необходимо провести ряд дополнительных исследований, чтобы в полной мере прогнозировать развивающийся механизм заживления.
Автор:
Noam Saltzburg, DDS
Philip Kang, DDS



























































































































































0 комментариев