Цель современной ортодонтии состоит не только в том, чтобы обеспечить полное выравнивание зубного ряда, а в первую очередь – в обеспечении максимально функционально-выгодного положения зубов, которое является также оптимальным для контура линии улыбки и внешнего профиля лица в целом. Пациенты с так называемым коротким типом лица являются одними из наиболее сложных для реабилитации, поскольку имеющиеся у них стоматологические проблемы являются комплексными и влияют как на функцию челюстно-зубного аппарата, так и на внешний вид улыбки и лицевого профиля. Клинически у пациентов с коротким типом лица отмечается уменьшение высоты нижней трети лица (ВНТЛ).

Традиционные варианты лечения
В настоящее время любое стоматологическое лечение пациентов с синдромом короткого лица предусматривает увеличение высоты нижней трети лица, что позволяет нормализировать не только функциональные параметры, но и эстетические критерии лицевого профиля. Согласно литературным данным, существует как минимум три классических подхода, которые могут быть использованы в структуре протокола реабилитации пациентов с редукцией ВНТЛ. Первый подход предусматривает проведение только ортодонтического лечения, как правило, с использованием несъемных ортодонтических аппаратов, которые обеспечивают экструзию дистальных зубов и, таким образом, способствуют увеличению вертикальных параметров прикуса, визуальному удлинению лица и коррекции имеющихся окклюзионных нарушений. Данный подход часто оказывается неэффективным из-за невозможности контроля динамических изменений пропорций лица. Второй подход предусматривает реализацию как ортодонтических, так и ортогнатических методов лечения. Несмотря на то, что такая стратегия позволяет решить вопросы эстетики лица и улыбки, нерешенными остаются аспекты эстетической коррекции фронтальных зубов – каждого по отдельности.
Кроме того, хирургическое ятрогенное вмешательство ассоциировано и с рядом других потенциальных осложнений. Третий подход предусматривает проведение только лишь эстетической коррекции нижней трети лица посредством инъекций ботулотоксина в области жевательных мышц, аугментации области подбородка аутологическим жировым материалом, контурирования области угла нижней челюсти за счет редукции и возможного проведения процедуры гениопластики. Понятно, что при таком лечении вопросы эстетики улыбки и эстетики каждого отдельного зуба остаются нерешенными.
Исходя из этого можно сделать вывод, что ни один из вышеупомянутых методов самостоятельно не может полностью решить комплекс нарушений, ассоциированных с синдромом короткого лица. Именно поэтому междудисциплинарный подход (МП) является единственным вариантом реабилитации, позволяющим добиться эффективного результата. Традиционно МП лечения синдрома короткого лица включает ортопедическую фазу, специфика реализации которой базируется на особенностях стоматологического статуса каждого отдельного пациента, однако при этом не предусматривает возможностей для анализа корректности положения каждого отдельного зуба, как важных составляющих эстетической линии улыбки. Современный МП реабилитации является, в первую очередь, эстетически-ориентированным (ЭМП) и предусматривает реализацию всех аспектов лечения, исходя из первичной этиологии основного имеющегося нарушения, что позволяет добиться наиболее оптимальной коррекции не только эстетических изменений, но и функциональных параметров. В процессе диагностики врач должен оценить не только пропорции лица, внешний профиль улыбки и состояние твердых тканей зубов, но и общее скелетное взаимоотношение челюстей, составляющие окклюзионной схемы, паттерны взаиморасположения носа/губ/подбородка, функциональную проходимость дыхательных путей и положение каждого отдельного зуба.
Для иллюстрации эффективности ЭМП в действии ниже будет описан клинический случай лечения пациента с синдромом короткого лица, которому удалось провести коррекцию не только имеющихся стоматологических проблем, но также нормализировать параметры общей лицевой эстетики без каких-либо косметических операций. В ходе реабилитации были использованы методы ортодонтического, ортопедического и пародонтологического лечения, а также была проведена установка дентальных имплантатов.
Последовательность и цели ЭМП
1 этап: эстетика лица. Первым шагом ЭМП является увеличение ВНТЛ для достижение гармоничных пропорций лица (соотношение визуальной высоты верхней половины лица к нижней должно быть 50:50). Высота нижней трети лица сильно зависит от имеющихся у пациента вертикальных параметров окклюзии (ВПО): таким образом, увеличение ВПО способствует увеличению ВНТЛ. При этом коррекция ВПО может быть реализована за счет ортодонтического лечения в комбинации с протетическими методами реабилитации. В отдельных случаях для достижения желаемых пропорций лица могут быть использованы методы ортогнатической хирургии или косметической коррекции (гениопластика, жировая пластика подбородка, редукция угла нижней челюсти). Как правило, подобные вмешательства выполняются у пациентов, у которых синдром короткого лица также ассоциирован с первым классом скелетных соотношений и ретрузивным положением подбородка или различными его девиациями; или же при ассоциации основной патологии со вторым классом скелетных соотношений с протрузией верхней челюсти и ретрузией нижней челюсти; или в случаях когда третий класс скелетных соотношений ассоциирован с ретрузией верхней челюсти, протрузией нижней челюсти, девиациями подбородка и значительной выраженностью угла нижней челюсти; а также когда 1, 2 или 3 скелетных соотношения отягощены асимметрией лица из-за горизонтального несоответствия челюстей.
2 этап: эстетика улыбки. Коррекция эстетики улыбки является следующим этапом ЭМП. На данном этапе врач проводит анализ размеров, формы и пропорции зубов, положений режущего края и десневого контура, а также линий улыбки и сопоставляет их с имеющимися у пациента параметрами эстетики лица в целом, с учетом формы и длины губ, а также их движений.
3 этап: эстетика зубов. Последний этап предусматривает достижение надлежащих эстетических параметров каждого отдельного зуба с необходимой коррекцией оттенка, морфологии и других параметров с учетом особенностей функциональной окклюзионной схемы. Учет и анализ всех эстетических показателей проводиться на этапе планирования, и только после этого врач может приступать к реализации намеченного комплексного алгоритма лечения.
Клинический случай
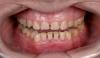
50-летняя пациентка обратилась за стоматологической помощью с желанием как-то изменить квадратный вид ее лица, неэстетический профиль улыбки, цвет и форму зубов верхней челюсти и значительное горизонтальное перекрытие нижних зубов верхними. Пациентка конкретно интересовалась ортодонтическими возможностями коррекции имеющихся у нее нарушений. В ходе клинического осмотра у нее был диагностирован острый носогубной угол, протрузивный латеральный профиль и выраженная квадратная форма лица (фото 1-3). Соотношение верхней половины лица к нижней составляло 54% к 46% (фото 3). Осмотр зубных рядов позволил определить наличие 2 класса соотношений клыков и моляров с обоих сторон, 10-миллиметрового горизонтального и 3-миллиметрового вертикального перекрытий, а также значительное углубление кривой Шпее на нижней челюсти (фото 4-6).
Фото 1. Фронтальный вид пациентки с профилем улыбки до лечения.

Фото 2. Боковой профиль пациентки до лечения.

Фото 3. Фронтальный вид пациентки до лечения.

Фото 4. Интраоральный вид зубов до лечения.
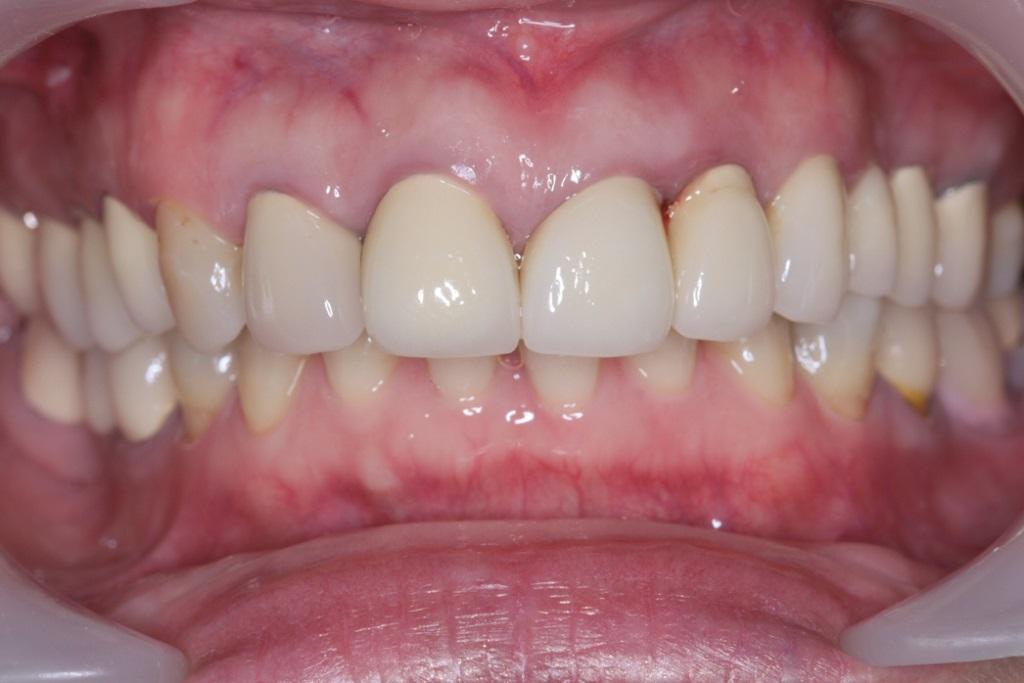
Фото 5. Уровень горизонтального и вертикального перекрытия до лечения.
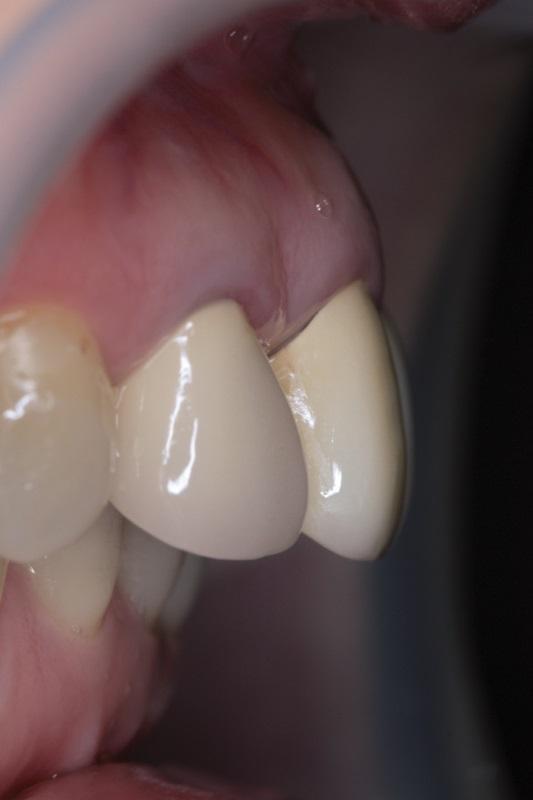
Большинство зубов верхней челюсти, а также дистальные зубы нижней челюсти характеризовались наличием скученной позиции, за исключением правого верхнего клыка (№ 6) и левого верхнего второго моляра (№ 15). Область нижней челюсти от правого второго премоляра и до второго моляра (№ 29 - № 31) была восстановлена протетической мостовидной конструкцией, а нижний второй премоляр слева (№ 20) и второй моляр с этой же стороны (№ 18) – металлокерамическими коронками. В области нижнего первого моляра слева (№ 19) у пациентки ранее был установлен дентальный имплантат (фото 7). Параметры пропорции, морфологии и оттенка передних зубов верхней челюсти были значительно нарушены. Пародонтологический статус и уровень гигиены ротовой полости были приемлемыми, за исключением области нижнего второго моляра слева (№ 18). Также на протяжении всего зубного ряда отмечалась достаточная ширина керитинизированной слизистой.
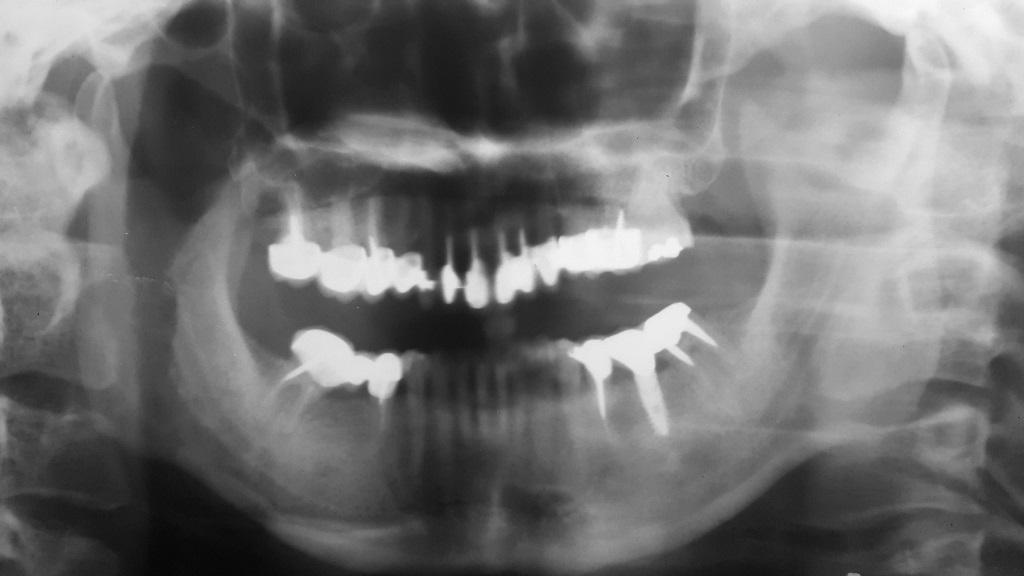
По причине длительного отсутствия зуба № 30 на данном участке у пациентки был диагностирован костный дефект с вестибулярной стороны. Данные рентгенологического исследования подтвердили плохой функциональный прогноз зуба № 18 ввиду поражения костной ткани в области фуркации. Анализ цефалометрических данных подтвердил наличие 2 класса скелетных соотношений, редукцию угла нижнечелюстной плоскости, расширенную позицию резцов верхней челюсти, глубокий прикус и значительное горизонтальное перекрытие (фото 6). На ортопантомограмме удалось визуализировать значительное количество реставраций и наличие дентального имплантата в области зуба № 19 (фото 7). Симптомов поражения височно-нижнечелюстного сустава диагностировано не было.
Фото 6. Цефалограмма до лечения.
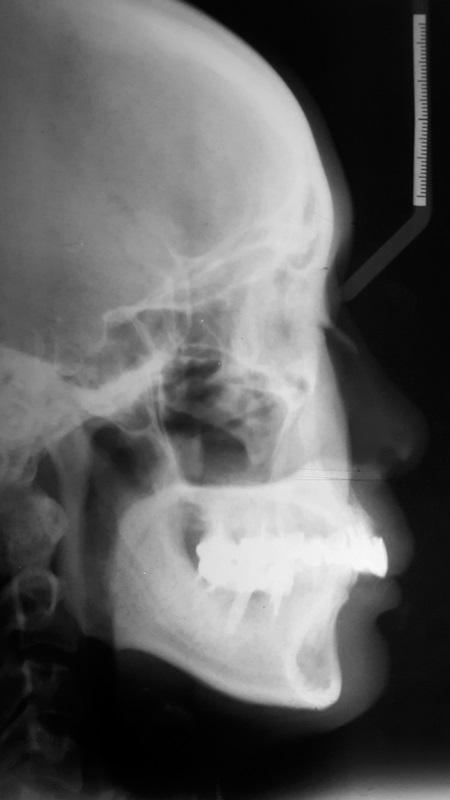
Фото 7. Ортопантомограмма до лечения.
План лечения ЭМП
Несмотря на то, что эстетический профиль лица можно было скорректировать посредством косметических манипуляций, это бы никак не решило проблемы стоматологических нарушений, имеющихся у пациента. Кроме того, пациентка сама отказалась от каких-либо хирургических косметических вмешательств, учитывая риск развития потенциальных осложнений по типу гематомы, инфицирования, перелома мыщелкового отростка и паралича лицевого нерва. Таким образом, с пациенткой был согласован следующий план лечения:
- для коррекции лицевой эстетики было спланировано увеличить параметр высоты нижней трети лица посредством увеличения высоты прикуса, используя для этого временную коронку на установленном ранее дентальном имплантате в области зуба № 19. Данная манипуляция также проводилась параллельно с ортодонтической экструзией зубов нижней челюсти (зубы № 18,20, 31, 28, 29 и 31). Финишный этап коррекции эстетики лицевого профиля предусматривал фиксацию коронок на дистальные зубы. Для коррекции протрузивного латерального профиля было проведено ортодонтическое лечение, а также удаление зуба № 5 и № 12 с целью формирования места для реставрации передних зубов верхней челюсти.
- для коррекции эстетики улыбки было проведено ортодонтическое и ортопедическое лечение, а также процедура удлинения коронок для модификации положения, размеров, пропорции и формы отдельных единиц зубного ряда, а также десневого края.
- для коррекции эстетических параметров зубного ряда было проведено ортодонтическое лечение с целью его выравнивания и достижения 1 класса окклюзионных соотношений с адекватными показателями горизонтального и вертикального перекрытия. Для восстановления участков адентии зубов № 18-19 была проведена процедура дентальной имплантации, а также аугментация области костного дефекта в проекции зуба № 30. Для достижения лучшего оттенка зубов также была проведена процедура отбеливания.
Процесс лечения
Перед началом ортодонтического лечения все имеющиеся у пациентки коронки были заменены на временные надлежащего размера и формы. Также была проведена санация ротовой полости от имеющихся кариозных, эндодонтических и пародонтологических поражений. Через два месяца после начала ортодонтического лечения на имплантат, установленный в области 19 зуба, была зафиксирована временная коронка, которой преднамеренно завышали прикус. Такой подход позволил обеспечить условия для двусторонней ортодонтической экструзии дистальных зубов нижней челюсти. Кроме того, имплантат в области зуба № 19 смог послужить не только отличной опорой для контролируемого завышения прикуса, но также и для ортодонтической интрузии передних зубов верхней челюсти (фото 8). Зуб № 18 был удален в ходе ортодонтического лечения. Через шесть месяцев после ортодонтического лечения удалось добиться почти полной коррекции глубокого прикуса и чрезмерного горизонтального перекрытия. Однако, у пациентки отмечались неравномерные выпуклости альвеолярного отростка, неровности десневого края и диспропорциональные размеры передних зубов. Для коррекции данных нарушений было проведено удлинение коронок № 6-11. После этого были изготовлены временные коронки подходящего размера и с идеальным соотношением длины к ширине.
Фото 8. Увеличение высоты прикуса временной коронкой на имплантате.
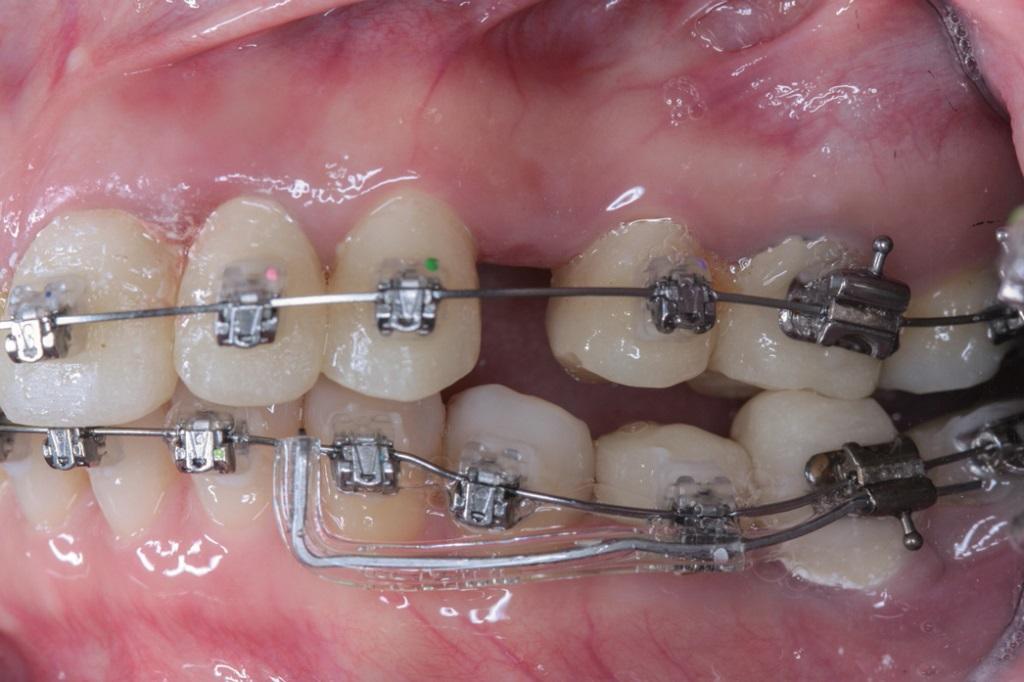
После завершения ортодонтического лечения пациентке также были установлены имплантаты в области зубов № 18 и № 30; в области адентии зуба №30 дополнительно было проведено процедуру направленной костной регенерации для коррекции имеющегося костного дефекта с вестибулярной стороны. После отбеливания зубов были изготовлены новые финишные протетические конструкции.
Результаты лечения
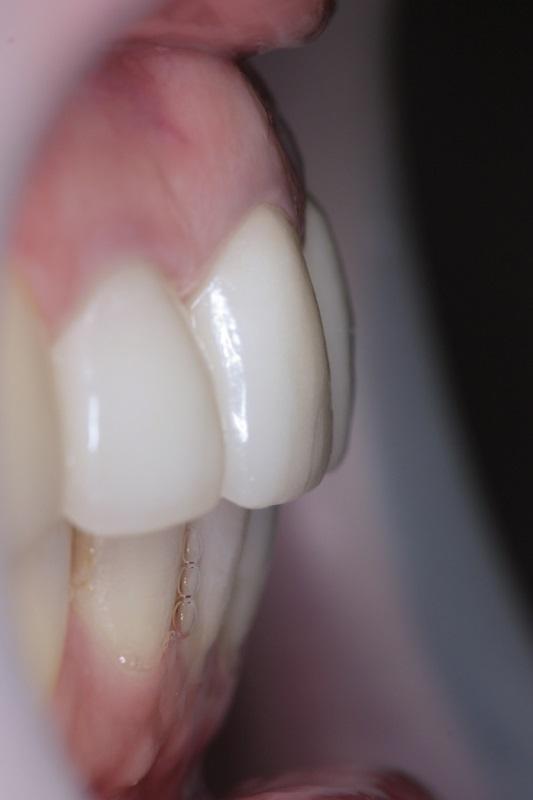
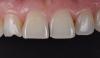
После завершения лечения у пациентки отмечалось не только значительное улучшение лицевого профиля и улыбки, но также и нормализация параметров эстетики каждого отдельного зуба и составляющих функциональной окклюзии. Модифицированная вертикальная величина прикуса позволила нормализировать соотношение верхней половины лица к нижней в пропорции 50%:50%. Таким образом, область подбородка визуально выровнялась и больше не казалась такой глубокой (фото 9-10). У пациентки также удалось добиться формирования 1 класса скелетных соотношений с идеальными показателями вертикального и горизонтального перекрытия, нормализации размеров зубов, а также линии десневого контура (фото 11-12).
Фото 9. Соотношение верхней и нижней половины лица после лечения 1:1.

Фото 10. Боковой профиль пациентки после лечения.
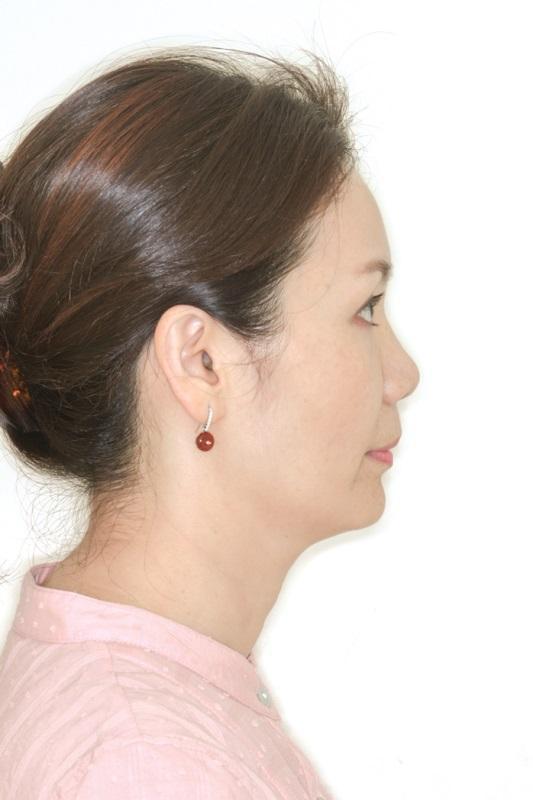
Фото 11. Интраоральный вид зубов после лечения.
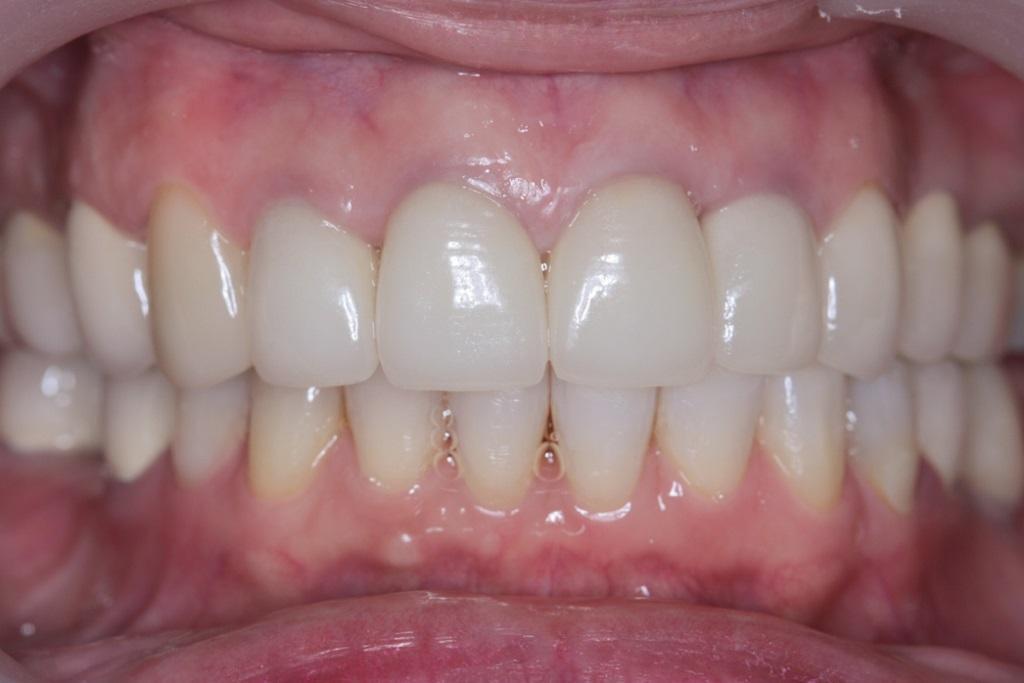
Фото 12. Уровень горизонтального и вертикального перекрытия после лечения.
В ходе анализа полученных цефалометрических данных было установлено, что врачу удалось достичь почти полной корпусной ретракции передних зубов верхней челюсти и интрузии-проклинации передних зубов нижней челюсти. Верхние и нижние моляры демонстрировали признаки экструзии коронок за счет новых протетических конструкций, что в результате способствовало необходимой ротации нижней челюсти (фото 13-14). В ходе 5-летнего мониторинга у пациентки не отмечалось никаких изменений в сформированном профиле или других окклюзионно-ассоциированных нарушений. Сама пациентка была очень довольна полученным результатом и тем, что ей удалось избежать проведения косметических хирургических вмешательств (фото 15).
Фото 13. Цефалограмма после лечения.
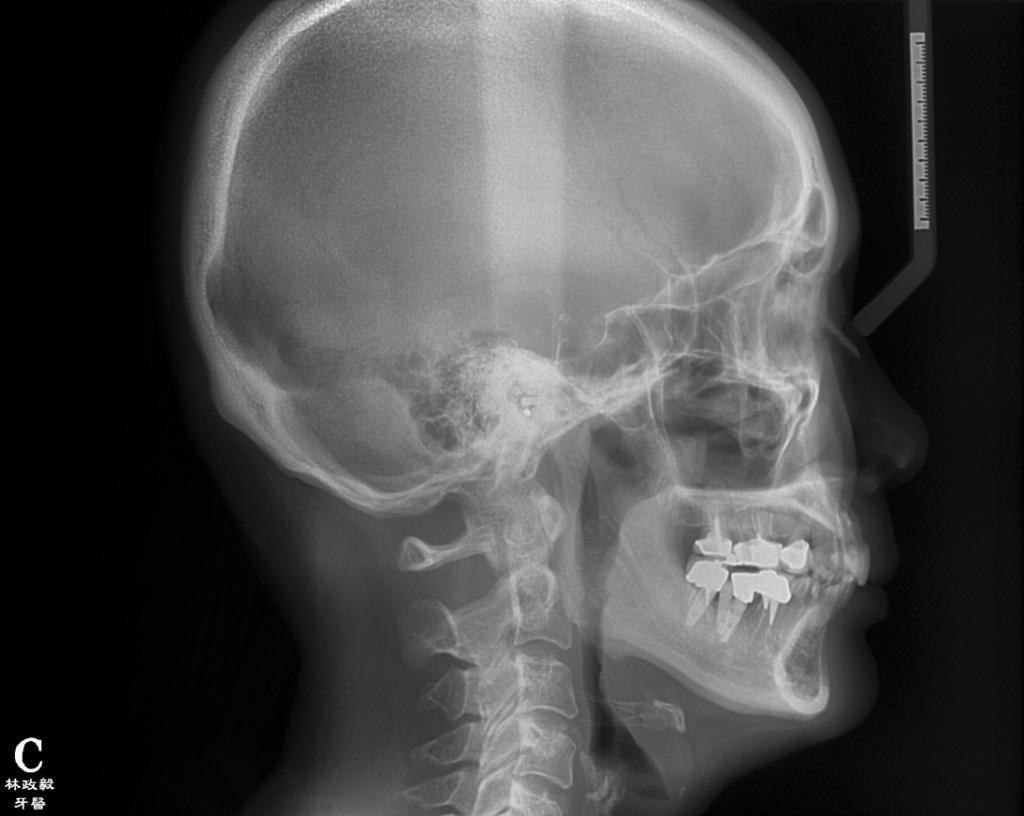
Фото 14. Наложение контуров цефалограммы до и после лечения.
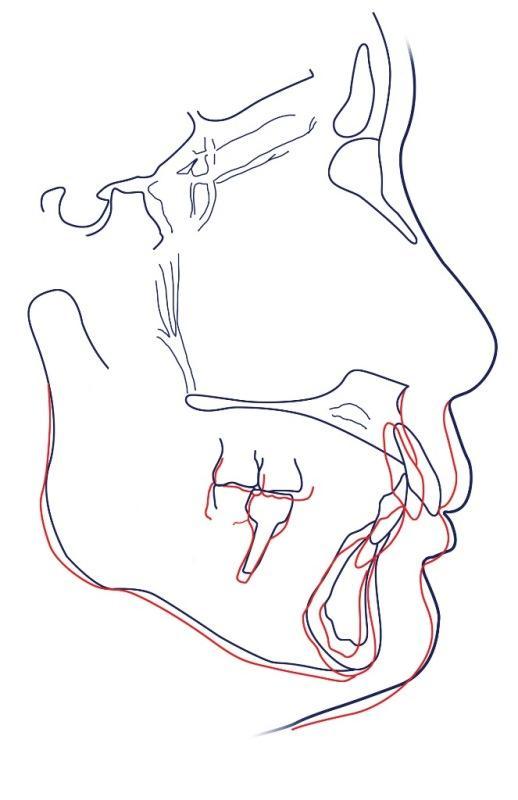
Фото 15. Вид пациентки через 5 лет после лечения.

Обсуждение
В настоящее время в ходе стоматологического лечения пациенты хотят не только достичь надлежащей коррекции линии улыбки или внешнего вида зубов, но и более приемлемого эстетического профиля лица в целом. В описанном выше клиническом случае пациентка желала изменить имеющуюся у нее квадратную форму лица, не прибегая при этом к каким-либо косметическим хирургическим манипуляциям. Вопрос нарушения вертикальных параметров окклюзии является одним из наиболее дискуссионных в стоматологической практике. Spear и коллеги утверждают, что высота прикуса является весьма адаптируемой позицией, следовательно, пациент может адаптироваться к различным параметрам вертикальной составляющей окклюзии. Abduo пришел к выводу, что поднятие высоты прикуса на 5 мм является безопасным и прогнозированным вмешательством. При этом у пациентов с синдромом короткого лица ощущения дискомфорта и ассоциированные нарушения, связанные с изменением вертикальной составляющей прикуса, разрешаются, как правило, на протяжении 2 недель после лечения. Таким образом, увеличение высоты прикуса является эффективной и безопасной стратегией, которая может быть имплементирована в протокол лечения пациентов с синдромом короткого лица. Для достижения наиболее приемлемых эстетических результатов автор рекомендует в качестве протетических конструкций использовать цельнокерамические реставрации по типу цельноциркониевых коронок или литий-дисиликатных аналогов. Такие конструкции обладают достаточной устойчивостью к компрессии и истиранию, что крайне важно для обеспечения надлежащей окклюзионной поддержки в области дистальных единиц зубного ряда. Выбор материала для конечных протетических реставраций играет важную роль в обеспечении долгосрочного успеха проведенного лечения.
Заключение
В данной статье описан клинический случай эстетической междисциплинарной реабилитации пациента с синдромом короткого лица, у которого отмечались не только многочисленные эстетические нарушения, но и функциональные изменения в работе зубочелюстного аппарата. ЭМП-протокол лечения представляет собой комбинацию ортодонтических, пародонтологических, ортопедических и имплантологических методов лечения. Таким образом, данный подход открывает новые альтернативы в выборе возможностей реабилитации пациентов с синдромом короткого лица, исключая при этом необходимость проведения дополнительных косметологических вмешательств.
Авторы:
James Cheng-Yi Lin, DDS
Ching-Ling Chang, DDS, MS
Stacy Chen, DDS
Eric Jein-Wein Liou, DDS, MS
Цель современной ортодонтии состоит не только в том, чтобы обеспечить полное выравнивание зубного ряда, а в первую очередь – в обеспечении максимально функционально-выгодного положения зубов, которое является также оптимальным для контура линии улыбки и внешнего профиля лица в целом. Пациенты с так называемым коротким типом лица являются одними из наиболее сложных для реабилитации, поскольку имеющиеся у них стоматологические проблемы являются комплексными и влияют как на функцию челюстно-зубного аппарата, так и на внешний вид улыбки и лицевого профиля. Клинически у пациентов с коротким типом лица отмечается уменьшение высоты нижней трети лица (ВНТЛ).

Традиционные варианты лечения
В настоящее время любое стоматологическое лечение пациентов с синдромом короткого лица предусматривает увеличение высоты нижней трети лица, что позволяет нормализировать не только функциональные параметры, но и эстетические критерии лицевого профиля. Согласно литературным данным, существует как минимум три классических подхода, которые могут быть использованы в структуре протокола реабилитации пациентов с редукцией ВНТЛ. Первый подход предусматривает проведение только ортодонтического лечения, как правило, с использованием несъемных ортодонтических аппаратов, которые обеспечивают экструзию дистальных зубов и, таким образом, способствуют увеличению вертикальных параметров прикуса, визуальному удлинению лица и коррекции имеющихся окклюзионных нарушений. Данный подход часто оказывается неэффективным из-за невозможности контроля динамических изменений пропорций лица. Второй подход предусматривает реализацию как ортодонтических, так и ортогнатических методов лечения. Несмотря на то, что такая стратегия позволяет решить вопросы эстетики лица и улыбки, нерешенными остаются аспекты эстетической коррекции фронтальных зубов – каждого по отдельности.
Кроме того, хирургическое ятрогенное вмешательство ассоциировано и с рядом других потенциальных осложнений. Третий подход предусматривает проведение только лишь эстетической коррекции нижней трети лица посредством инъекций ботулотоксина в области жевательных мышц, аугментации области подбородка аутологическим жировым материалом, контурирования области угла нижней челюсти за счет редукции и возможного проведения процедуры гениопластики. Понятно, что при таком лечении вопросы эстетики улыбки и эстетики каждого отдельного зуба остаются нерешенными.
Исходя из этого можно сделать вывод, что ни один из вышеупомянутых методов самостоятельно не может полностью решить комплекс нарушений, ассоциированных с синдромом короткого лица. Именно поэтому междудисциплинарный подход (МП) является единственным вариантом реабилитации, позволяющим добиться эффективного результата. Традиционно МП лечения синдрома короткого лица включает ортопедическую фазу, специфика реализации которой базируется на особенностях стоматологического статуса каждого отдельного пациента, однако при этом не предусматривает возможностей для анализа корректности положения каждого отдельного зуба, как важных составляющих эстетической линии улыбки. Современный МП реабилитации является, в первую очередь, эстетически-ориентированным (ЭМП) и предусматривает реализацию всех аспектов лечения, исходя из первичной этиологии основного имеющегося нарушения, что позволяет добиться наиболее оптимальной коррекции не только эстетических изменений, но и функциональных параметров. В процессе диагностики врач должен оценить не только пропорции лица, внешний профиль улыбки и состояние твердых тканей зубов, но и общее скелетное взаимоотношение челюстей, составляющие окклюзионной схемы, паттерны взаиморасположения носа/губ/подбородка, функциональную проходимость дыхательных путей и положение каждого отдельного зуба.
Для иллюстрации эффективности ЭМП в действии ниже будет описан клинический случай лечения пациента с синдромом короткого лица, которому удалось провести коррекцию не только имеющихся стоматологических проблем, но также нормализировать параметры общей лицевой эстетики без каких-либо косметических операций. В ходе реабилитации были использованы методы ортодонтического, ортопедического и пародонтологического лечения, а также была проведена установка дентальных имплантатов.
Последовательность и цели ЭМП
1 этап: эстетика лица. Первым шагом ЭМП является увеличение ВНТЛ для достижение гармоничных пропорций лица (соотношение визуальной высоты верхней половины лица к нижней должно быть 50:50). Высота нижней трети лица сильно зависит от имеющихся у пациента вертикальных параметров окклюзии (ВПО): таким образом, увеличение ВПО способствует увеличению ВНТЛ. При этом коррекция ВПО может быть реализована за счет ортодонтического лечения в комбинации с протетическими методами реабилитации. В отдельных случаях для достижения желаемых пропорций лица могут быть использованы методы ортогнатической хирургии или косметической коррекции (гениопластика, жировая пластика подбородка, редукция угла нижней челюсти). Как правило, подобные вмешательства выполняются у пациентов, у которых синдром короткого лица также ассоциирован с первым классом скелетных соотношений и ретрузивным положением подбородка или различными его девиациями; или же при ассоциации основной патологии со вторым классом скелетных соотношений с протрузией верхней челюсти и ретрузией нижней челюсти; или в случаях когда третий класс скелетных соотношений ассоциирован с ретрузией верхней челюсти, протрузией нижней челюсти, девиациями подбородка и значительной выраженностью угла нижней челюсти; а также когда 1, 2 или 3 скелетных соотношения отягощены асимметрией лица из-за горизонтального несоответствия челюстей.
2 этап: эстетика улыбки. Коррекция эстетики улыбки является следующим этапом ЭМП. На данном этапе врач проводит анализ размеров, формы и пропорции зубов, положений режущего края и десневого контура, а также линий улыбки и сопоставляет их с имеющимися у пациента параметрами эстетики лица в целом, с учетом формы и длины губ, а также их движений.
3 этап: эстетика зубов. Последний этап предусматривает достижение надлежащих эстетических параметров каждого отдельного зуба с необходимой коррекцией оттенка, морфологии и других параметров с учетом особенностей функциональной окклюзионной схемы. Учет и анализ всех эстетических показателей проводиться на этапе планирования, и только после этого врач может приступать к реализации намеченного комплексного алгоритма лечения.
Клинический случай
50-летняя пациентка обратилась за стоматологической помощью с желанием как-то изменить квадратный вид ее лица, неэстетический профиль улыбки, цвет и форму зубов верхней челюсти и значительное горизонтальное перекрытие нижних зубов верхними. Пациентка конкретно интересовалась ортодонтическими возможностями коррекции имеющихся у нее нарушений. В ходе клинического осмотра у нее был диагностирован острый носогубной угол, протрузивный латеральный профиль и выраженная квадратная форма лица (фото 1-3). Соотношение верхней половины лица к нижней составляло 54% к 46% (фото 3). Осмотр зубных рядов позволил определить наличие 2 класса соотношений клыков и моляров с обоих сторон, 10-миллиметрового горизонтального и 3-миллиметрового вертикального перекрытий, а также значительное углубление кривой Шпее на нижней челюсти (фото 4-6).
Фото 1. Фронтальный вид пациентки с профилем улыбки до лечения.

Фото 2. Боковой профиль пациентки до лечения.

Фото 3. Фронтальный вид пациентки до лечения.

Фото 4. Интраоральный вид зубов до лечения.

Фото 5. Уровень горизонтального и вертикального перекрытия до лечения.

Большинство зубов верхней челюсти, а также дистальные зубы нижней челюсти характеризовались наличием скученной позиции, за исключением правого верхнего клыка (№ 6) и левого верхнего второго моляра (№ 15). Область нижней челюсти от правого второго премоляра и до второго моляра (№ 29 - № 31) была восстановлена протетической мостовидной конструкцией, а нижний второй премоляр слева (№ 20) и второй моляр с этой же стороны (№ 18) – металлокерамическими коронками. В области нижнего первого моляра слева (№ 19) у пациентки ранее был установлен дентальный имплантат (фото 7). Параметры пропорции, морфологии и оттенка передних зубов верхней челюсти были значительно нарушены. Пародонтологический статус и уровень гигиены ротовой полости были приемлемыми, за исключением области нижнего второго моляра слева (№ 18). Также на протяжении всего зубного ряда отмечалась достаточная ширина керитинизированной слизистой.
По причине длительного отсутствия зуба № 30 на данном участке у пациентки был диагностирован костный дефект с вестибулярной стороны. Данные рентгенологического исследования подтвердили плохой функциональный прогноз зуба № 18 ввиду поражения костной ткани в области фуркации. Анализ цефалометрических данных подтвердил наличие 2 класса скелетных соотношений, редукцию угла нижнечелюстной плоскости, расширенную позицию резцов верхней челюсти, глубокий прикус и значительное горизонтальное перекрытие (фото 6). На ортопантомограмме удалось визуализировать значительное количество реставраций и наличие дентального имплантата в области зуба № 19 (фото 7). Симптомов поражения височно-нижнечелюстного сустава диагностировано не было.
Фото 6. Цефалограмма до лечения.

Фото 7. Ортопантомограмма до лечения.

План лечения ЭМП
Несмотря на то, что эстетический профиль лица можно было скорректировать посредством косметических манипуляций, это бы никак не решило проблемы стоматологических нарушений, имеющихся у пациента. Кроме того, пациентка сама отказалась от каких-либо хирургических косметических вмешательств, учитывая риск развития потенциальных осложнений по типу гематомы, инфицирования, перелома мыщелкового отростка и паралича лицевого нерва. Таким образом, с пациенткой был согласован следующий план лечения:
- для коррекции лицевой эстетики было спланировано увеличить параметр высоты нижней трети лица посредством увеличения высоты прикуса, используя для этого временную коронку на установленном ранее дентальном имплантате в области зуба № 19. Данная манипуляция также проводилась параллельно с ортодонтической экструзией зубов нижней челюсти (зубы № 18,20, 31, 28, 29 и 31). Финишный этап коррекции эстетики лицевого профиля предусматривал фиксацию коронок на дистальные зубы. Для коррекции протрузивного латерального профиля было проведено ортодонтическое лечение, а также удаление зуба № 5 и № 12 с целью формирования места для реставрации передних зубов верхней челюсти.
- для коррекции эстетики улыбки было проведено ортодонтическое и ортопедическое лечение, а также процедура удлинения коронок для модификации положения, размеров, пропорции и формы отдельных единиц зубного ряда, а также десневого края.
- для коррекции эстетических параметров зубного ряда было проведено ортодонтическое лечение с целью его выравнивания и достижения 1 класса окклюзионных соотношений с адекватными показателями горизонтального и вертикального перекрытия. Для восстановления участков адентии зубов № 18-19 была проведена процедура дентальной имплантации, а также аугментация области костного дефекта в проекции зуба № 30. Для достижения лучшего оттенка зубов также была проведена процедура отбеливания.
Процесс лечения
Перед началом ортодонтического лечения все имеющиеся у пациентки коронки были заменены на временные надлежащего размера и формы. Также была проведена санация ротовой полости от имеющихся кариозных, эндодонтических и пародонтологических поражений. Через два месяца после начала ортодонтического лечения на имплантат, установленный в области 19 зуба, была зафиксирована временная коронка, которой преднамеренно завышали прикус. Такой подход позволил обеспечить условия для двусторонней ортодонтической экструзии дистальных зубов нижней челюсти. Кроме того, имплантат в области зуба № 19 смог послужить не только отличной опорой для контролируемого завышения прикуса, но также и для ортодонтической интрузии передних зубов верхней челюсти (фото 8). Зуб № 18 был удален в ходе ортодонтического лечения. Через шесть месяцев после ортодонтического лечения удалось добиться почти полной коррекции глубокого прикуса и чрезмерного горизонтального перекрытия. Однако, у пациентки отмечались неравномерные выпуклости альвеолярного отростка, неровности десневого края и диспропорциональные размеры передних зубов. Для коррекции данных нарушений было проведено удлинение коронок № 6-11. После этого были изготовлены временные коронки подходящего размера и с идеальным соотношением длины к ширине.
Фото 8. Увеличение высоты прикуса временной коронкой на имплантате.

После завершения ортодонтического лечения пациентке также были установлены имплантаты в области зубов № 18 и № 30; в области адентии зуба №30 дополнительно было проведено процедуру направленной костной регенерации для коррекции имеющегося костного дефекта с вестибулярной стороны. После отбеливания зубов были изготовлены новые финишные протетические конструкции.
Результаты лечения
После завершения лечения у пациентки отмечалось не только значительное улучшение лицевого профиля и улыбки, но также и нормализация параметров эстетики каждого отдельного зуба и составляющих функциональной окклюзии. Модифицированная вертикальная величина прикуса позволила нормализировать соотношение верхней половины лица к нижней в пропорции 50%:50%. Таким образом, область подбородка визуально выровнялась и больше не казалась такой глубокой (фото 9-10). У пациентки также удалось добиться формирования 1 класса скелетных соотношений с идеальными показателями вертикального и горизонтального перекрытия, нормализации размеров зубов, а также линии десневого контура (фото 11-12).
Фото 9. Соотношение верхней и нижней половины лица после лечения 1:1.

Фото 10. Боковой профиль пациентки после лечения.

Фото 11. Интраоральный вид зубов после лечения.

Фото 12. Уровень горизонтального и вертикального перекрытия после лечения.

В ходе анализа полученных цефалометрических данных было установлено, что врачу удалось достичь почти полной корпусной ретракции передних зубов верхней челюсти и интрузии-проклинации передних зубов нижней челюсти. Верхние и нижние моляры демонстрировали признаки экструзии коронок за счет новых протетических конструкций, что в результате способствовало необходимой ротации нижней челюсти (фото 13-14). В ходе 5-летнего мониторинга у пациентки не отмечалось никаких изменений в сформированном профиле или других окклюзионно-ассоциированных нарушений. Сама пациентка была очень довольна полученным результатом и тем, что ей удалось избежать проведения косметических хирургических вмешательств (фото 15).
Фото 13. Цефалограмма после лечения.

Фото 14. Наложение контуров цефалограммы до и после лечения.

Фото 15. Вид пациентки через 5 лет после лечения.

Обсуждение
В настоящее время в ходе стоматологического лечения пациенты хотят не только достичь надлежащей коррекции линии улыбки или внешнего вида зубов, но и более приемлемого эстетического профиля лица в целом. В описанном выше клиническом случае пациентка желала изменить имеющуюся у нее квадратную форму лица, не прибегая при этом к каким-либо косметическим хирургическим манипуляциям. Вопрос нарушения вертикальных параметров окклюзии является одним из наиболее дискуссионных в стоматологической практике. Spear и коллеги утверждают, что высота прикуса является весьма адаптируемой позицией, следовательно, пациент может адаптироваться к различным параметрам вертикальной составляющей окклюзии. Abduo пришел к выводу, что поднятие высоты прикуса на 5 мм является безопасным и прогнозированным вмешательством. При этом у пациентов с синдромом короткого лица ощущения дискомфорта и ассоциированные нарушения, связанные с изменением вертикальной составляющей прикуса, разрешаются, как правило, на протяжении 2 недель после лечения. Таким образом, увеличение высоты прикуса является эффективной и безопасной стратегией, которая может быть имплементирована в протокол лечения пациентов с синдромом короткого лица. Для достижения наиболее приемлемых эстетических результатов автор рекомендует в качестве протетических конструкций использовать цельнокерамические реставрации по типу цельноциркониевых коронок или литий-дисиликатных аналогов. Такие конструкции обладают достаточной устойчивостью к компрессии и истиранию, что крайне важно для обеспечения надлежащей окклюзионной поддержки в области дистальных единиц зубного ряда. Выбор материала для конечных протетических реставраций играет важную роль в обеспечении долгосрочного успеха проведенного лечения.
Заключение
В данной статье описан клинический случай эстетической междисциплинарной реабилитации пациента с синдромом короткого лица, у которого отмечались не только многочисленные эстетические нарушения, но и функциональные изменения в работе зубочелюстного аппарата. ЭМП-протокол лечения представляет собой комбинацию ортодонтических, пародонтологических, ортопедических и имплантологических методов лечения. Таким образом, данный подход открывает новые альтернативы в выборе возможностей реабилитации пациентов с синдромом короткого лица, исключая при этом необходимость проведения дополнительных косметологических вмешательств.
Авторы:
James Cheng-Yi Lin, DDS
Ching-Ling Chang, DDS, MS
Stacy Chen, DDS
Eric Jein-Wein Liou, DDS, MS




























































































































































0 комментариев