Синдром Фрейзера является редкой формой генетически детерминированных пороков развития с аутосомно-рецессивным типом наследования. Частота унаследования колеблется в диапазоне 15-25%. Выживаемость при данном типе патологии низкая, дети умирают в возрасте до одного года. Синдром Фрейзера характеризуется множественными пороками развития, в том числе криптофтальмией, синдактилией рук и ног, половыми аномалиями, и часто ассоциирован с пороками развития почек, уха, носа, гортани, скелета. Одним из главных диагностических признаков синдрома Фрейзера является криптофтальмия, но она не является обязательной. В 1962 году Джордж Фрейзер был первым, кто диагностировал у двух братьев криптофтальмию, связанную с другими отклонениями в развитии.
Данное исследование посвящено анализу общих и стоматологических проявлений характерных клинических признаков синдрома Фрейзера у пациента, а также созданию протокола химиотерапевтического лечения с возможностью ручного удаления зубного камня.
Клинический случай
В отделении детской стоматологии при Секретариате здравоохранения Баруэри (Сан-Пауло, Бразилия) было начато лечение 5-летнего пациента, больного синдромом Фрейзера. Пациент до сих пор находится на диспансерном учете после 8-летнего периода наблюдения.
Хотя симптом криптофтальмии и не был диагностирован, у пациента наблюдались асимметрия лица, двусторонний порок развития ушной раковины, потеря слуха, агенезия правой почки, симптом барабанных палочек, крипторхизм, паралич пищевода и трахеи, пупочная грыжа, ларинготрахеомаляция, половые аномалии, и повторяющиеся приступы на фоне хронического заболевания легких. Ребенка кормили парентерально от рождения.
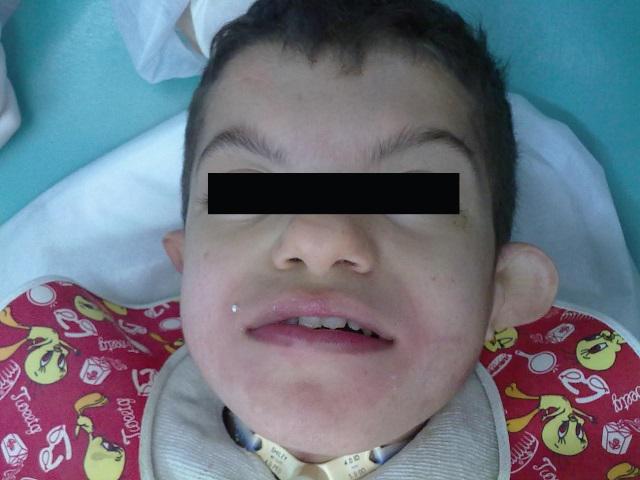
Фото 1: Лицевые характеристики пациента: асимметрия лица и двусторонний порок развития ушной раковины.
Ребенок и его семья обратились за помощью в медпункт в городе Баруэри в 2000 году. Пациент был направлен на дополнительное стоматологическое обследование в связи с повторяющимися эпизодами хронического заболевания легких, после чего его госпитализировали в связи с возникновением осложнений на фоне синдрома Фрейзера. Для профилактики такого рода прогрессирующих последствий возникла необходимость в мультидисциплинарном подходе к организации лечения с участием стоматологических и медицинских экспертов.
Во время проведения опроса мать отрицала какое-либо кровное родство с мужем и сообщила, что младший ребенок не имеет никаких подобных признаков. Применение перманентной антибактериальной терапии стало жизненной необходимостью для профилактики заболеваний легких. В течение первых 4 лет лечения больному ни разу не проводились стоматологические вмешательства в связи с присущей тяжелой формой умственной отсталости. Следовательно, о проведении целенаправленной терапии в течение этого периода не могло быть и речи.
Примерно через 3 года после начала стоматологического лечения, лечащий персонал смог наладить контакт с пациентом, позволив ему с почувствовать себя частью группы и больше не опасаться окружающего пространства при проведении консультаций.
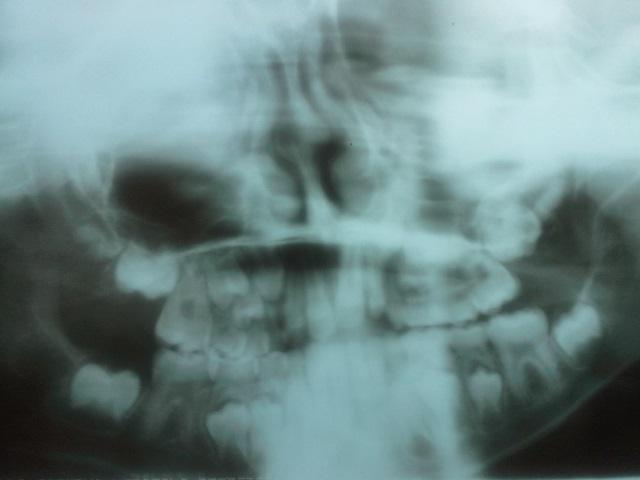
Во время внутриротового обследования у пациента обнаружена смешанная форма прикуса, а рентгенографическое исследование (фото 2) подтвердило присутствие всех постоянных зубов и отсутствие каких-либо нарушений в тканях пародонта. Цемент, парадонтальная связка и кость остались неповрежденными, несмотря на наличие маргинального гингивита.
Фото 2: Рентгенографическое исследование.
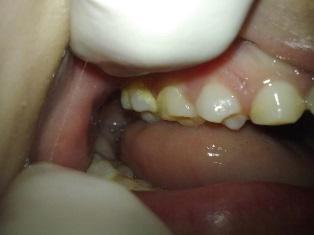
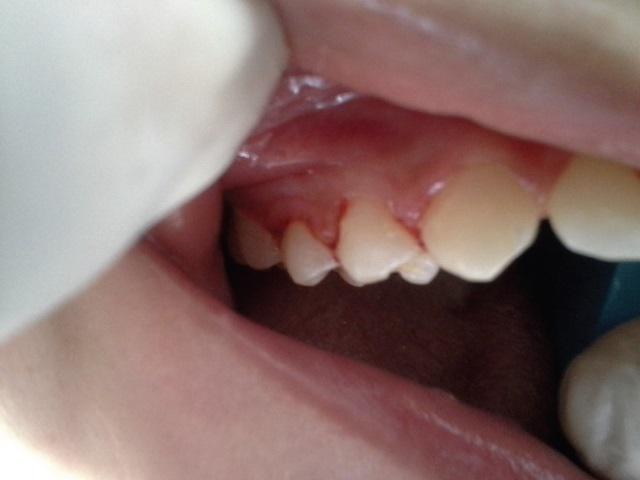
Поверхность зубов была покрыта налетом, а в районе жевательных зубов верхней и нижней челюстей, а также на фронтальных зубах нижней челюсти было диагностировано присутствие наддесневого зубного камня (фото 3).
Фото 3: Внутриротовые проявления: наличие зубного камня.
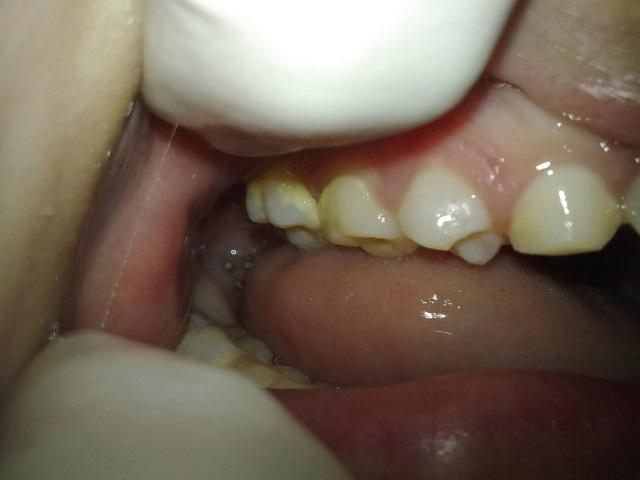
При реализации концепции протокола предоставления медицинской помощи, первоочередной задачей являлось уменьшение периодических приступов пневмонии, что предусматривало использование химиотерапевтических агентов в сочетании с ручным удалением видимого зубного камня (фото 4). Так, непосредственно перед клиническим вмешательством проводилась антибактериальная терапия с использованием 0,12% хлоргексидина, за которой следовала гигиеническая манипуляция удаления зубного камня.
Во время механического удаления твердых отложений команда врачей-стоматологов использовала мощную аспираторную систему для удаления частиц зубного камня, отделившихся в процессе ручного выскабливания. Целесообразность данной процедуры обоснована возможностью физиологической аспирации фрагментов зубного камня при вдохе. Поэтому один аспиратор поместили в ротовую полость, а другой – в отверстие трахеостомы.
Фото 4: Клиническая картина ротовой полости после лечения.
Для уменьшения бактериальной обсемененности в полости рта после завершения сеанса с помощью зубной щетки нанесли 2% гель хлоргексидина. Повторная процедура была назначена через 2 месяца. Семье было настоятельно рекомендовано контролировать состояние зубов с помощью роторасширителя (учитывая трудности открывании рта у данного пациента).
Второе, чему было уделено внимание во время разработки протокола лечения, это рентгенологическая оценка и мониторинг баланса между ризолизисом и ризогенезом молочных и постоянных зубов, а также оценка необходимости экстракции при высоком уровне ризолизиса молочных зубов. Параллельно проводилась оценка стадий развития постоянных зубов по шкале Nolla для профилактики риска аспирации молочных зубов.
Домашнее лечение предусматривало активное участие матери в чистке зубов пациента, с использованием только зубной щетки без пасты для удаления налета. Мы не рекомендовали использовать зубную пасту из-за риска ее аспирации и возможности возникновения легочных осложнений. Родители были проинструктированы, как чистить зубы с помощью пропитанной 0,12% раствором хлоргексидина марли. Данную процедуру рекомендовалось проводить на протяжении 1 недели в месяц.
Вышеописанный протокол комплексного подхода к пациенту был применен в начале лечения. Иногда повидон-йод (PVP-I) использовался как альтернатива хлоргексидину, так как никаких аллергических реакций на йод у пациента диагностировано не было.
Пациент все еще находится на диспансерном контроле после 8-летнего периода наблюдения. Проявления осложнений, связанных с заболеваниями пародонта, явно уменьшились, а с момента начала лечения пациент больше не обращался в больницу по поводу хронического заболевания легких.
В 2013 году, когда у пациента сформировался постоянный прикус, фокус лечения с учетом характерных для периода полового созревания изменения в тканях пародонта переместился на контроль заболеваний пародонта путем проведения ежемесячных консультаций. Пациент в настоящее время находится на указанном этапе лечения.
Обсуждение
Данный клинический случай описывает клинические проявления синдрома Фрейзера, в том числе и криптофтальмию – наиболее серьезное осложнение данной патологии, проявление которого не всегда является обязательным.
Некоторые авторы утверждают, что один второстепенный и два основных диагностических критерия или же один основной и, по крайней мере, четыре дополнительных, необходимы для корректной диагностики заболевания. Основные критерии включают криптофтальмию, синдактилию, генитальные аномалии, а также проявление аналогичных признаков синдрома у двойни. Второстепенные (дополнительные) диагностические критерии включают врожденные пороки развития носа, уха, гортани, расщелины губ и неба, скелетные дефекты, пупочные грыжи, агенезию почек и умственную отсталость.
В данном клиническом случае у пациента были диагностированы половые аномалии (как основной критерий) и врожденные пороки развития уха, гортани, а также пупочная грыжа, агенезия почки и умственная отсталость в качестве второстепенных (дополнительных) критериев.
Клинические проявления, ассоциированные с синдромом Фрейзера, включают задержку развития зубов, длительную ретенцию молочных зубов, агенезию вторых премоляров, микродонтию молочных моляров и формирование широкой зоны фиброзной ткани в вестибулярной части слизистой оболочки.
Ни одно из этих клинических проявлений не наблюдалось у данного пациента. Образование кальцинированного налета в области десен было связано с невозможностью ее механического удаления, что в результате привело к накоплению отложений на поверхности зубов. При некоторых системных заболеваниях проблема налета обусловлена необходимостью использования препаратов, снижающих слюноотделение.
Аккумуляция налета и бактериального роста у подобных больных прогрессирует также вследствие трудностей обучения мануальным навыкам чистки зубов. В случае с данным пациентом трудность или даже невозможность самостоятельного ухода за зубами вызвана умственной отсталостью и ограниченным доступом к ротовой полости. Эти факторы и способствовали формированию твердых отложений.
Среди системных нарушений респираторные заболевания наиболее тесно ассоциированы с заболеваниями пародонта. Предыдущие исследования доказали, что заболевания пародонта могут повлиять на ход развития респираторных инфекций, особенно пневмонии.
В данном исследовании удаление наддесневого камня и снижение бактериальной нагрузки с использованием химиотерапевтических препаратов помогли уменьшить частоту приступов при хроническом заболевании легких. Такой результат обусловлен тесной взаимосвязью между бактериями, присутствующими в полости рта и бактериями, вызывающими воспаление органов дыхания.
Хлоргексидин является одним из наиболее изученных противомикробных препаратов и, как доказано, обладает наиболее мощным действием. Он очень эффективен, и является золотым стандартом в стоматологии, применяемым в антибактериальных целях. Химически он классифицируется как бис-гуанидин с присущими гидрофильными и гидрофобными свойствами.
Хлоргексидин обладает широким спектром противомикробного действия, высокой субстантивностью, является безопасным и эффективным препаратом. Первоначально молекулы хлоргексидина абсорбируются на бактериальной клеточной стенке, где их положительный заряд взаимодействует с отрицательно заряженными молекулами поверхности бактериальной мембраны. Это приводит к увеличению проницаемости бактериальной мембраны, молекулы хлоргескидина проникают в цитоплазму бактерий, что в результате приводит к разрушению клеточной мембраны и утечке внутриклеточных компонентов. Кроме того, хлоргексидин инициирует нарушение метаболизма глюкозы и молочной кислоты Streptococcus mutans и снижение протеолитической активности Porphyromonas gingivalis. PVP-I был выбран в качестве антимикробного агента в данном протоколе лечения из-за его широкого противомикробного спектра действия в отношении грамположительных и грамотрицательных бактерий, грибов, микобактерий, хламидий, вирусов и простейших. Антимикробная активность PVP-I является результатом сильных окислительных эффектов на структуру аминогрупп (-NH), тиоловых (-SH) и фенольных гидроксильных групп (-ОН) в аминокислотах и нуклеотидах. Кроме того, PVP-I сильно реагирует с двойными связями ненасыщенных жирных кислот клеточной стенки и органелл мембран.
Мы также решили добавлять хлоргексидин к PVP-I для снижения микробной резистентности.
Пациент в настоящее время находится в подростковом возрасте, поэтому внимание к диагностике клинических признаков должно быть удвоено в связи с гормональными изменениями в период полового созревания. Такие физиологические процессы являются предрасполагающими факторами заболеваний пародонта, а гормоны могут влиять на состояние сердечно-сосудистой системы, вызывая увеличение проницаемости сосудов, и, как следствие, кровоточивость десен.
В подростковом возрасте колонизация тела микроорганизмами изменяется из-за возрастающего влияния половых гормонов. Как следствие, нагрузка биопленки в результате размножения грамотрицательных бактерий увеличивается в течение этой фазы.
Повышенные уровни гормонов, в частности, эстрогена и прогестерона, усугубляют реакцию десен на присутствие налета.
Как сообщалось ранее, существует прямая связь между повышением уровня этих двух гормонов и увеличением числа анаэробных микроорганизмов, которые играют важную роль в возникновении и прогрессировании заболевания пародонта путем уменьшения фагоцитарной способности полиморфноядерных (PMN) лейкоцитов и увеличения секреции интерлейкина-1b (IL-1b). Кроме того, данные половые гормоны увеличивают проницаемость сосудов и способствуют взаимодействию протеолитических ферментов с интерлейкином-6 (IL-6) – медиатором воспалительного процесса.
Половые гормоны также изменяют продуцирование цитокинов. Прогестерон снижает производство IL-6 в фибробластах десны в два раза по сравнению с уровнем IL-6, наблюдаемым при нормальной концентрации гормона.
Сопутствующее продуцирование прогестерона и эстрогена также может изменять иммунную реакцию за счет экспрессии и презентации антигена, продуцирования цитокинов, экспрессии факторов апоптоза и гибели клеток.
Прогестерон стимулирует выработку медиаторов воспаления, например, простагландина Е2, а также увеличивает количество и хемотаксис PMN лейкоцитов в десневой борозде. В отличие от этого, эстрадиол уменьшает скорость хемотаксиса. Эти данные подтверждают текущие предположения о возможных заболеваниях пародонта больных с синдромом Фрейзера, которым они подвергаются в подростковом возрасте и в период полового созревания.
Изменения гормонального и иммунного профиля данного пациента могут повлиять на его стоматологическое и общее здоровье, в частности, путем возникновения повторных эпизодов пневмонии. Таким образом, на данном этапе лечения мы намерены клинически контролировать возможность возникновения заболеваний пародонта в связи с инфекционными осложнениями, так как корригировать иммунные факторы в данном возрасте не желательно.
Несмотря на незначительное количество сообщений о случаях синдрома Фрейзера в специализированной литературе, имеющиеся данные указывают на связь между образованием зубного налета, заболеваниями пародонта и хроническим заболеванием легких. Таким образом, создание протоколов стоматологического лечения с целью уменьшения налета имеет важное значение для улучшения здоровья этих пациентов с точки зрения системного подхода. В данном случае после лечения пародонта с использованием 2% раствора хлоргексидина и PVP-I, а также домашнего использования 0,12% хлоргексидина, осложнения, связанные с заболеваниями пародонта, уменьшились, а с момента начала лечения пациент не нуждался в госпитализации по поводу хронического заболевания легких.
Выводы
Несмотря на несколько сообщений о случаях синдрома Фрейзера в специализированной литературе, имеющиеся данные указывают на связь между образованием зубного налета, заболеваниями пародонта и хроническим заболеванием легких. Таким образом, создание протоколов стоматологического лечения с целью уменьшения налета имеет важное значение для улучшения здоровья этих пациентов с точки зрения системного подхода. В данном случае после лечения пародонта с использованием 2% раствора хлоргексидина и PVP-I, а также домашнего использования 0,12% хлоргексидина, осложнения, связанные с заболеваниями пародонта, уменьшились, а с момента начала лечения, пациент не нуждался в госпитализации по поводу хронического заболевания легких.
На основании клинических проявлений синдрома Фрейзера в полости рта, дантист должен способствовать сохранению стоматологического здоровья пациента и соответственного уровня общего качества жизни. Стоматологическое здоровье тесно связано с общесоматическим состоянием и болезнью в целом, поскольку заболевания полости рта также могут инициировать биологические нарушения и системное распространение инфекций.
Авторы: Talita Lopes de Oliveira, Giselle Rodrigues de Sant Anna
Синдром Фрейзера является редкой формой генетически детерминированных пороков развития с аутосомно-рецессивным типом наследования. Частота унаследования колеблется в диапазоне 15-25%. Выживаемость при данном типе патологии низкая, дети умирают в возрасте до одного года. Синдром Фрейзера характеризуется множественными пороками развития, в том числе криптофтальмией, синдактилией рук и ног, половыми аномалиями, и часто ассоциирован с пороками развития почек, уха, носа, гортани, скелета. Одним из главных диагностических признаков синдрома Фрейзера является криптофтальмия, но она не является обязательной. В 1962 году Джордж Фрейзер был первым, кто диагностировал у двух братьев криптофтальмию, связанную с другими отклонениями в развитии.

Данное исследование посвящено анализу общих и стоматологических проявлений характерных клинических признаков синдрома Фрейзера у пациента, а также созданию протокола химиотерапевтического лечения с возможностью ручного удаления зубного камня.
Клинический случай
В отделении детской стоматологии при Секретариате здравоохранения Баруэри (Сан-Пауло, Бразилия) было начато лечение 5-летнего пациента, больного синдромом Фрейзера. Пациент до сих пор находится на диспансерном учете после 8-летнего периода наблюдения.
Хотя симптом криптофтальмии и не был диагностирован, у пациента наблюдались асимметрия лица, двусторонний порок развития ушной раковины, потеря слуха, агенезия правой почки, симптом барабанных палочек, крипторхизм, паралич пищевода и трахеи, пупочная грыжа, ларинготрахеомаляция, половые аномалии, и повторяющиеся приступы на фоне хронического заболевания легких. Ребенка кормили парентерально от рождения.
Фото 1: Лицевые характеристики пациента: асимметрия лица и двусторонний порок развития ушной раковины.

Ребенок и его семья обратились за помощью в медпункт в городе Баруэри в 2000 году. Пациент был направлен на дополнительное стоматологическое обследование в связи с повторяющимися эпизодами хронического заболевания легких, после чего его госпитализировали в связи с возникновением осложнений на фоне синдрома Фрейзера. Для профилактики такого рода прогрессирующих последствий возникла необходимость в мультидисциплинарном подходе к организации лечения с участием стоматологических и медицинских экспертов.
Во время проведения опроса мать отрицала какое-либо кровное родство с мужем и сообщила, что младший ребенок не имеет никаких подобных признаков. Применение перманентной антибактериальной терапии стало жизненной необходимостью для профилактики заболеваний легких. В течение первых 4 лет лечения больному ни разу не проводились стоматологические вмешательства в связи с присущей тяжелой формой умственной отсталости. Следовательно, о проведении целенаправленной терапии в течение этого периода не могло быть и речи.
Примерно через 3 года после начала стоматологического лечения, лечащий персонал смог наладить контакт с пациентом, позволив ему с почувствовать себя частью группы и больше не опасаться окружающего пространства при проведении консультаций.
Во время внутриротового обследования у пациента обнаружена смешанная форма прикуса, а рентгенографическое исследование (фото 2) подтвердило присутствие всех постоянных зубов и отсутствие каких-либо нарушений в тканях пародонта. Цемент, парадонтальная связка и кость остались неповрежденными, несмотря на наличие маргинального гингивита.
Фото 2: Рентгенографическое исследование.

Поверхность зубов была покрыта налетом, а в районе жевательных зубов верхней и нижней челюстей, а также на фронтальных зубах нижней челюсти было диагностировано присутствие наддесневого зубного камня (фото 3).
Фото 3: Внутриротовые проявления: наличие зубного камня.

При реализации концепции протокола предоставления медицинской помощи, первоочередной задачей являлось уменьшение периодических приступов пневмонии, что предусматривало использование химиотерапевтических агентов в сочетании с ручным удалением видимого зубного камня (фото 4). Так, непосредственно перед клиническим вмешательством проводилась антибактериальная терапия с использованием 0,12% хлоргексидина, за которой следовала гигиеническая манипуляция удаления зубного камня.
Во время механического удаления твердых отложений команда врачей-стоматологов использовала мощную аспираторную систему для удаления частиц зубного камня, отделившихся в процессе ручного выскабливания. Целесообразность данной процедуры обоснована возможностью физиологической аспирации фрагментов зубного камня при вдохе. Поэтому один аспиратор поместили в ротовую полость, а другой – в отверстие трахеостомы.
Фото 4: Клиническая картина ротовой полости после лечения.

Для уменьшения бактериальной обсемененности в полости рта после завершения сеанса с помощью зубной щетки нанесли 2% гель хлоргексидина. Повторная процедура была назначена через 2 месяца. Семье было настоятельно рекомендовано контролировать состояние зубов с помощью роторасширителя (учитывая трудности открывании рта у данного пациента).
Второе, чему было уделено внимание во время разработки протокола лечения, это рентгенологическая оценка и мониторинг баланса между ризолизисом и ризогенезом молочных и постоянных зубов, а также оценка необходимости экстракции при высоком уровне ризолизиса молочных зубов. Параллельно проводилась оценка стадий развития постоянных зубов по шкале Nolla для профилактики риска аспирации молочных зубов.
Домашнее лечение предусматривало активное участие матери в чистке зубов пациента, с использованием только зубной щетки без пасты для удаления налета. Мы не рекомендовали использовать зубную пасту из-за риска ее аспирации и возможности возникновения легочных осложнений. Родители были проинструктированы, как чистить зубы с помощью пропитанной 0,12% раствором хлоргексидина марли. Данную процедуру рекомендовалось проводить на протяжении 1 недели в месяц.
Вышеописанный протокол комплексного подхода к пациенту был применен в начале лечения. Иногда повидон-йод (PVP-I) использовался как альтернатива хлоргексидину, так как никаких аллергических реакций на йод у пациента диагностировано не было.
Пациент все еще находится на диспансерном контроле после 8-летнего периода наблюдения. Проявления осложнений, связанных с заболеваниями пародонта, явно уменьшились, а с момента начала лечения пациент больше не обращался в больницу по поводу хронического заболевания легких.
В 2013 году, когда у пациента сформировался постоянный прикус, фокус лечения с учетом характерных для периода полового созревания изменения в тканях пародонта переместился на контроль заболеваний пародонта путем проведения ежемесячных консультаций. Пациент в настоящее время находится на указанном этапе лечения.
Обсуждение
Данный клинический случай описывает клинические проявления синдрома Фрейзера, в том числе и криптофтальмию – наиболее серьезное осложнение данной патологии, проявление которого не всегда является обязательным.
Некоторые авторы утверждают, что один второстепенный и два основных диагностических критерия или же один основной и, по крайней мере, четыре дополнительных, необходимы для корректной диагностики заболевания. Основные критерии включают криптофтальмию, синдактилию, генитальные аномалии, а также проявление аналогичных признаков синдрома у двойни. Второстепенные (дополнительные) диагностические критерии включают врожденные пороки развития носа, уха, гортани, расщелины губ и неба, скелетные дефекты, пупочные грыжи, агенезию почек и умственную отсталость.
В данном клиническом случае у пациента были диагностированы половые аномалии (как основной критерий) и врожденные пороки развития уха, гортани, а также пупочная грыжа, агенезия почки и умственная отсталость в качестве второстепенных (дополнительных) критериев.
Клинические проявления, ассоциированные с синдромом Фрейзера, включают задержку развития зубов, длительную ретенцию молочных зубов, агенезию вторых премоляров, микродонтию молочных моляров и формирование широкой зоны фиброзной ткани в вестибулярной части слизистой оболочки.
Ни одно из этих клинических проявлений не наблюдалось у данного пациента. Образование кальцинированного налета в области десен было связано с невозможностью ее механического удаления, что в результате привело к накоплению отложений на поверхности зубов. При некоторых системных заболеваниях проблема налета обусловлена необходимостью использования препаратов, снижающих слюноотделение.
Аккумуляция налета и бактериального роста у подобных больных прогрессирует также вследствие трудностей обучения мануальным навыкам чистки зубов. В случае с данным пациентом трудность или даже невозможность самостоятельного ухода за зубами вызвана умственной отсталостью и ограниченным доступом к ротовой полости. Эти факторы и способствовали формированию твердых отложений.
Среди системных нарушений респираторные заболевания наиболее тесно ассоциированы с заболеваниями пародонта. Предыдущие исследования доказали, что заболевания пародонта могут повлиять на ход развития респираторных инфекций, особенно пневмонии.
В данном исследовании удаление наддесневого камня и снижение бактериальной нагрузки с использованием химиотерапевтических препаратов помогли уменьшить частоту приступов при хроническом заболевании легких. Такой результат обусловлен тесной взаимосвязью между бактериями, присутствующими в полости рта и бактериями, вызывающими воспаление органов дыхания.
Хлоргексидин является одним из наиболее изученных противомикробных препаратов и, как доказано, обладает наиболее мощным действием. Он очень эффективен, и является золотым стандартом в стоматологии, применяемым в антибактериальных целях. Химически он классифицируется как бис-гуанидин с присущими гидрофильными и гидрофобными свойствами.
Хлоргексидин обладает широким спектром противомикробного действия, высокой субстантивностью, является безопасным и эффективным препаратом. Первоначально молекулы хлоргексидина абсорбируются на бактериальной клеточной стенке, где их положительный заряд взаимодействует с отрицательно заряженными молекулами поверхности бактериальной мембраны. Это приводит к увеличению проницаемости бактериальной мембраны, молекулы хлоргескидина проникают в цитоплазму бактерий, что в результате приводит к разрушению клеточной мембраны и утечке внутриклеточных компонентов. Кроме того, хлоргексидин инициирует нарушение метаболизма глюкозы и молочной кислоты Streptococcus mutans и снижение протеолитической активности Porphyromonas gingivalis. PVP-I был выбран в качестве антимикробного агента в данном протоколе лечения из-за его широкого противомикробного спектра действия в отношении грамположительных и грамотрицательных бактерий, грибов, микобактерий, хламидий, вирусов и простейших. Антимикробная активность PVP-I является результатом сильных окислительных эффектов на структуру аминогрупп (-NH), тиоловых (-SH) и фенольных гидроксильных групп (-ОН) в аминокислотах и нуклеотидах. Кроме того, PVP-I сильно реагирует с двойными связями ненасыщенных жирных кислот клеточной стенки и органелл мембран.
Мы также решили добавлять хлоргексидин к PVP-I для снижения микробной резистентности.
Пациент в настоящее время находится в подростковом возрасте, поэтому внимание к диагностике клинических признаков должно быть удвоено в связи с гормональными изменениями в период полового созревания. Такие физиологические процессы являются предрасполагающими факторами заболеваний пародонта, а гормоны могут влиять на состояние сердечно-сосудистой системы, вызывая увеличение проницаемости сосудов, и, как следствие, кровоточивость десен.
В подростковом возрасте колонизация тела микроорганизмами изменяется из-за возрастающего влияния половых гормонов. Как следствие, нагрузка биопленки в результате размножения грамотрицательных бактерий увеличивается в течение этой фазы.
Повышенные уровни гормонов, в частности, эстрогена и прогестерона, усугубляют реакцию десен на присутствие налета.
Как сообщалось ранее, существует прямая связь между повышением уровня этих двух гормонов и увеличением числа анаэробных микроорганизмов, которые играют важную роль в возникновении и прогрессировании заболевания пародонта путем уменьшения фагоцитарной способности полиморфноядерных (PMN) лейкоцитов и увеличения секреции интерлейкина-1b (IL-1b). Кроме того, данные половые гормоны увеличивают проницаемость сосудов и способствуют взаимодействию протеолитических ферментов с интерлейкином-6 (IL-6) – медиатором воспалительного процесса.
Половые гормоны также изменяют продуцирование цитокинов. Прогестерон снижает производство IL-6 в фибробластах десны в два раза по сравнению с уровнем IL-6, наблюдаемым при нормальной концентрации гормона.
Сопутствующее продуцирование прогестерона и эстрогена также может изменять иммунную реакцию за счет экспрессии и презентации антигена, продуцирования цитокинов, экспрессии факторов апоптоза и гибели клеток.
Прогестерон стимулирует выработку медиаторов воспаления, например, простагландина Е2, а также увеличивает количество и хемотаксис PMN лейкоцитов в десневой борозде. В отличие от этого, эстрадиол уменьшает скорость хемотаксиса. Эти данные подтверждают текущие предположения о возможных заболеваниях пародонта больных с синдромом Фрейзера, которым они подвергаются в подростковом возрасте и в период полового созревания.
Изменения гормонального и иммунного профиля данного пациента могут повлиять на его стоматологическое и общее здоровье, в частности, путем возникновения повторных эпизодов пневмонии. Таким образом, на данном этапе лечения мы намерены клинически контролировать возможность возникновения заболеваний пародонта в связи с инфекционными осложнениями, так как корригировать иммунные факторы в данном возрасте не желательно.
Несмотря на незначительное количество сообщений о случаях синдрома Фрейзера в специализированной литературе, имеющиеся данные указывают на связь между образованием зубного налета, заболеваниями пародонта и хроническим заболеванием легких. Таким образом, создание протоколов стоматологического лечения с целью уменьшения налета имеет важное значение для улучшения здоровья этих пациентов с точки зрения системного подхода. В данном случае после лечения пародонта с использованием 2% раствора хлоргексидина и PVP-I, а также домашнего использования 0,12% хлоргексидина, осложнения, связанные с заболеваниями пародонта, уменьшились, а с момента начала лечения пациент не нуждался в госпитализации по поводу хронического заболевания легких.
Выводы
Несмотря на несколько сообщений о случаях синдрома Фрейзера в специализированной литературе, имеющиеся данные указывают на связь между образованием зубного налета, заболеваниями пародонта и хроническим заболеванием легких. Таким образом, создание протоколов стоматологического лечения с целью уменьшения налета имеет важное значение для улучшения здоровья этих пациентов с точки зрения системного подхода. В данном случае после лечения пародонта с использованием 2% раствора хлоргексидина и PVP-I, а также домашнего использования 0,12% хлоргексидина, осложнения, связанные с заболеваниями пародонта, уменьшились, а с момента начала лечения, пациент не нуждался в госпитализации по поводу хронического заболевания легких.
На основании клинических проявлений синдрома Фрейзера в полости рта, дантист должен способствовать сохранению стоматологического здоровья пациента и соответственного уровня общего качества жизни. Стоматологическое здоровье тесно связано с общесоматическим состоянием и болезнью в целом, поскольку заболевания полости рта также могут инициировать биологические нарушения и системное распространение инфекций.
Авторы: Talita Lopes de Oliveira, Giselle Rodrigues de Sant Anna






























































































































































0 комментариев