В то время как трансплантация зубов между разными индивидами проводилась в течение многих лет, аутотрансплантация зубов впервые была описана лишь в 1950 году. Данный метод лечения, однако, редко является одним из возможных вариантов реабилитации среди пациентов с частичной адентией. С другой стороны, на сегодняшний день дентальная имплантация, по сути, стала рутинной манипуляцией, которая по данным Jung и коллег обеспечивает 5-летнюю успешность лечения на уровне 97,2%, а через 10 лет после установки титановой опоры показатель ее выживания составляет около 95,2%. Несмотря на высокую выживаемость имплантатов, проблема периимплантита все же остается достаточно значительной в стоматологической практике. С целью лечения воспалительного поражения окружающих имплантат тканей было разработано много подходов, однако консенсусного решения относительно них до сих пор так и не принято. Derks and Tomasi оценивают распространённость перимукозита и периимплантита в 43% и 22% соответственно.
Клинический случай
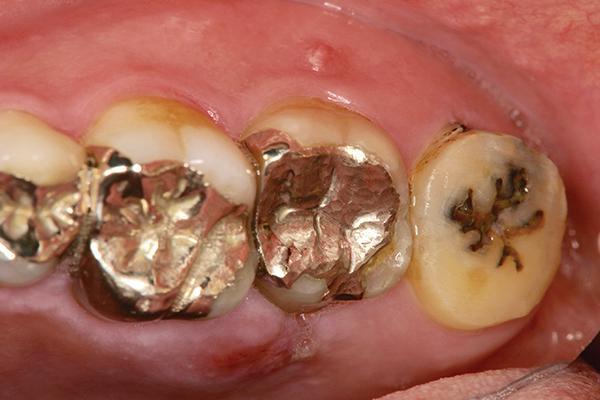
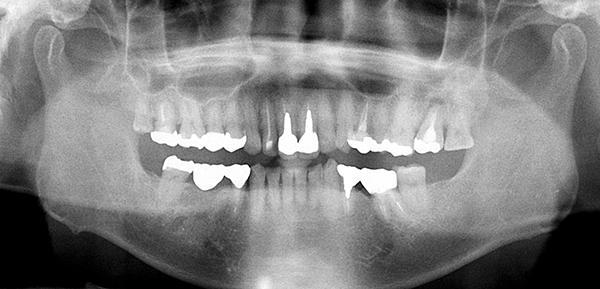
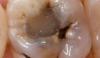
50-летний пациент обратился за помощью по поводу дискомфорта с левой стороны верхней челюсти. Пациент не был курильщиком, уровень гигиены ротовой полости был средним, в анамнезе никаких отягощающих факторов отмечено не было. После осмотра у больного был зарегистрирован перелом 15 зуба, который предварительно был эндодонтически лечен и восстановлен посредством металлической вкладки (фото 1-2). После обсуждения возможных опций лечения с пациентом процедура аутотрансплантации была выбрана в качестве основного вмешательства. Учитывая, что 16 зуб (зуб мудрости) не демонстрировал никаких признаков патологии и не выполнял никакой важной функции, было принято решение трансплантировать его в область пораженного 15 зуба. Тем более, что морфология корня этих зубов также была весьма аналогична (фото 3).
Фото 1. Вид дефектного второго моляра верхней челюсти.
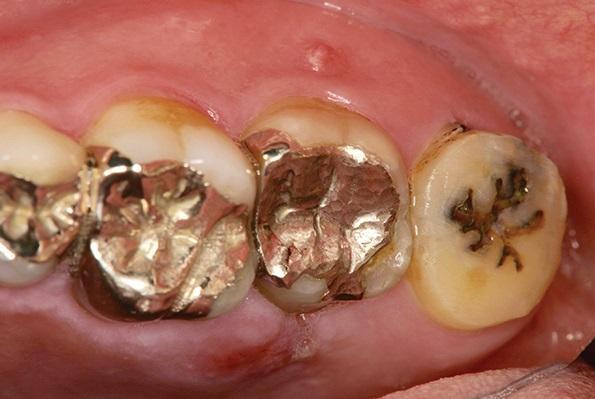
Фото 2. Рентгенограмма проблемного зуба.

Фото 3. Ортопантомограмма пациента.
Клинические процедуры
Сначала под местной анестезией провели минимально-инвазивное удаление 16 зуба (фото 4), чтобы предупредить поражение пародонтальной связки. После этого зуб поместили в раствор для хранения (Teeth Keeper NEO, Neo Dental Chemical Products Co., LTD, neo-dental.com) в стерильном контейнере. Затем провели экстракцию 15 зуба (фото 5) и тщательный кюретаж его лунки с удалением всех грануляционных тканей.
Фото 4. Вид донорского 16 зуба.
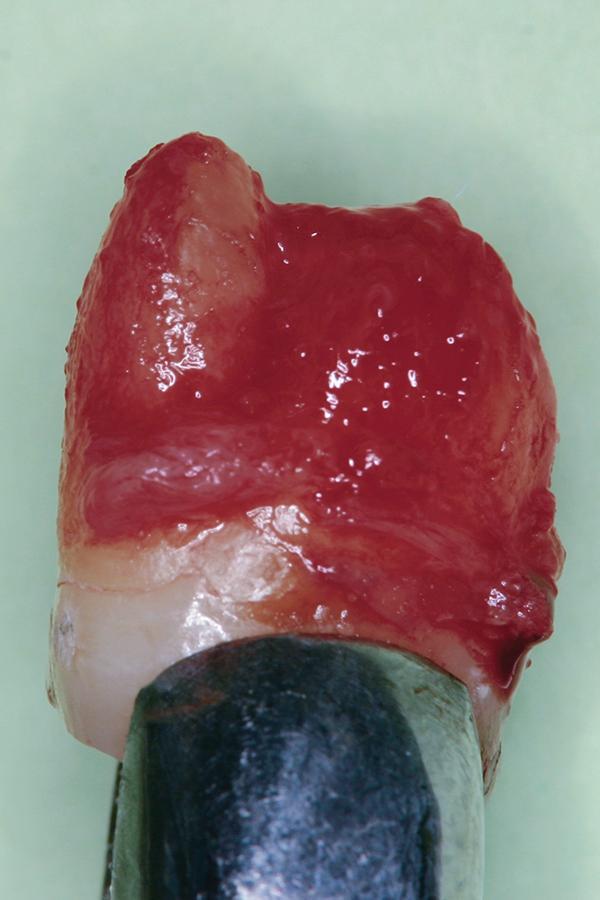
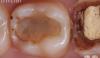
Фото 5. Вид удаленного пораженного 15 зуба с переломом корня и компрометированным пародонтальным состоянием.
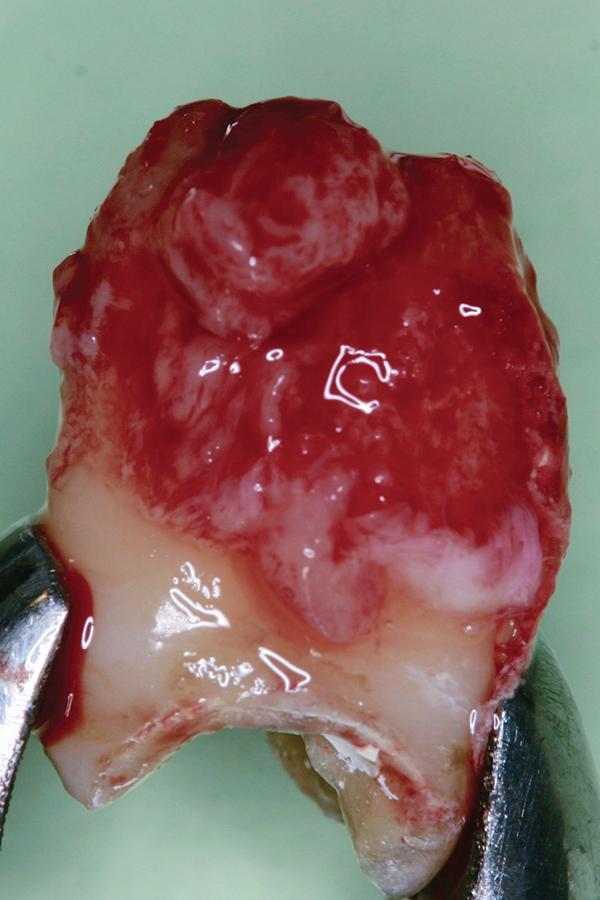
Для того, чтобы 16 зуб адекватно поместился в лунку 15, костное ложе было несколько модифицировано посредством круглого бора на низких скоростях с тщательной ирригацией. После позиционирования 16 зуба в лунке 15 приступили к ушиванию области вмешательства. Нужно отметить, что для того, чтобы предупредить повреждение пародонтальной связки необходимо, что трансплантированный зуб не контактировал с окружающими костными стенками лунки. Ушивание сначала проводили с дистальной стороны нейлоновой нитью 4-0 (MANI) для необходимой адаптации десневого лоскута, учитывая смежность локализации постэкстракционной лунки 16 зуба. После трансплантации донорский зуб зашинировали вместе с 14 зубом посредством 0,9 мм кобальт-хромовой металлической проволки (Sun-Cobalt Clasp-Wire, DENTSPLY-Sankin) и композитного цемента на основе метилметакрилата (ММА) Super-Bond C & B, Sun Medical). Таким образом удалось минимизировать уровень микродвижений в области вмешательства (фото 6 и 7).
Фото 6. Вид после трансплантации 16 зуба.
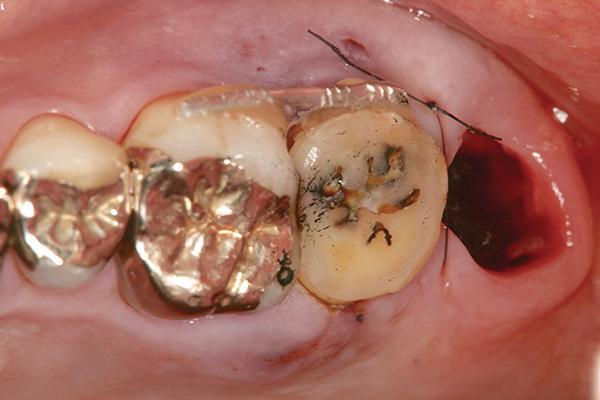
Фото 7. Рентгенограмма после трансплантации 16 зуба.
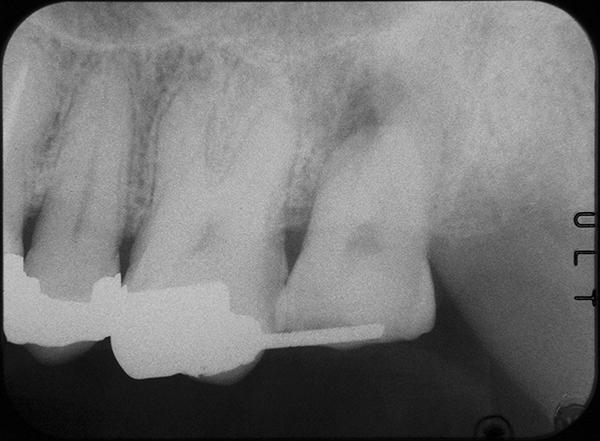
Для стабилизации зуба на самом деле можно использовать любой цемент. На данной стадии также проверяли отсутствие каких-либо окклюзионных контактов. Пациенту было рекомендовано на протяжении, как минимум, 2 недель пережевывать пищу на обратной вмешательству стороне челюсти. За это время происходит заживление пародонтальной связки, повторное прикрепление соединительной ткани к поверхности корня и заживление лунки. На протяжении данного времени обязательными является шинирование зуба и исключение каких-либо окклюзионных контактов. Также пациент полоскал полость рта на протяжении этих двух недель, и только после этого он мог проводить чистку донорского зуба.
Через четыре недели после операции проводилось эндодонтическое лечение. Учитывая полную сформирванность корней донорского зуба и диаметр отверстия апекса менее 1 мм, с целью профилактики инфицирования пульпы эндодонтическое лечение могло проводиться только через 3-4 недели после хирургического вмешательства. Девитализация зуба в ходе трансплантации происходит из-за слишком маленького отверстия апекса, через которое позже не могут пробиться сосуды. Поэтому для профилактики инфицирования и развития внутренней резорбции эндодонтическое лечение является обязательным после аутотрансплантации. Преимуществом аутотрансплантации над реплантацией является отсутствие каких-либо признаков поражения донорского зуба. Ключевым фактором успешной трансплантации также остается заживление перидонтальной связки. После восстановления таковой полным ходом следует процесс заживления костной ткани.
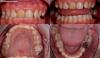
Удерживающая шина удаляется сразу после выполнения эндодонтического вмешательства (фото 8), поскольку слишком длительное шинирование может спровоцировать развитие анкилоза. Через три месяца после аутотрансплантации проводили клинический осмотр области вмешательства. Зуб не демонстрировал ни признаков чрезмерной подвижности, ни симптомов пародонтального поражения. На зуб была зафиксирована временная коронка. Через 8 месяцев проводили повторный осмотр и, учитывая полноценное функционирование моляра, приступили к этапу получения оттисков для изготовления окончательной протетической конструкции (фото 9). В качестве последней была выбрана литая металлическая коронка, поскольку зуб не находился в эстетической зоне, и, таким образом, также удавалось снизить риск развития перелома в результате окклюзионной травмы (фото 10). На данном этапе также обеспечивали формирование надлежащих окклюзионных контактов.
Фото 8. Вид области трансплантации зуба через 3 месяца.
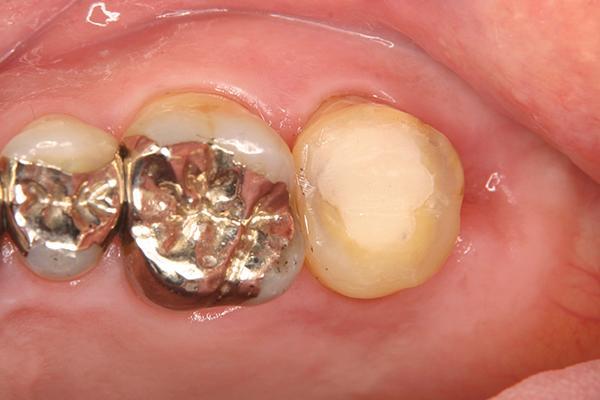
Фото 9. Вид области трансплантации зуба через 9 месяца перед получением оттиска.
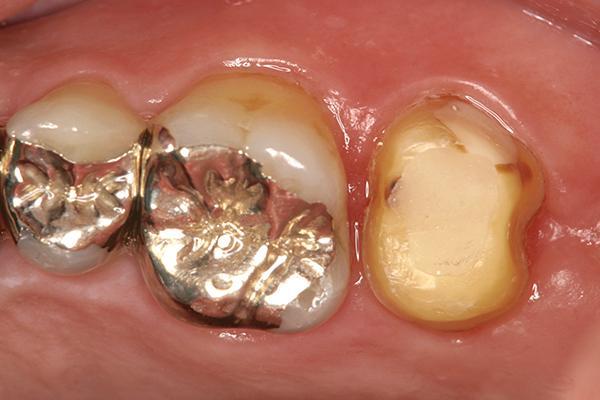
Фото 10. Вид окончательной реставрации на трансплантированном зубе.
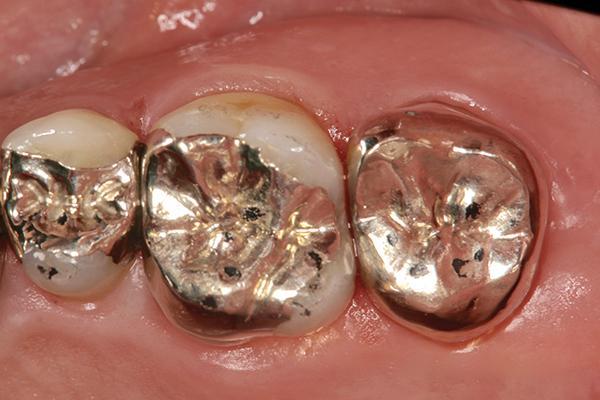
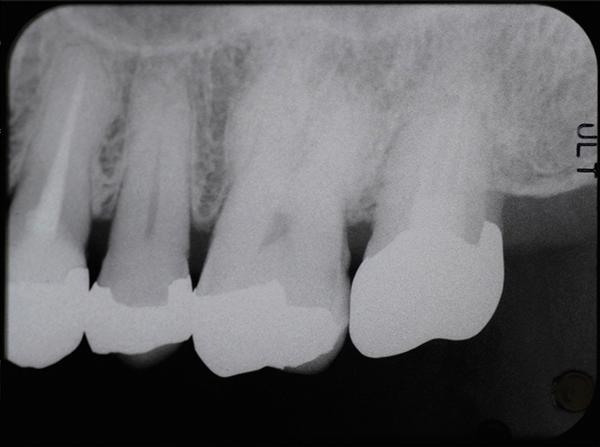
В день трансплантации на рентгенограмме было отмечено наличие большого зазора между альвеолярной костью и имплантированным зубом. Однако данный зазор со временем уменьшился, благодаря образованию новой костной ткани (фото 11-13). Через 4 года после операции зуб не демонстрировал ни функциональных, ни пародонтальных проблем, и пациент был очень доволен достигнутым результатом.
Фото 11. Рентгенограмма через 9 месяцев после вмешательства.

Фото 12. Рентгенограмма через 2 года после вмешательства.

Фото 13. Рентгенограмма через 4 года после вмешательства.
Обсуждение
В данной статье представлен клинический случай аутотрансплантации третьего моляра с полностью сформированным корнем и результаты мониторинга за функцией данного зуба на протяжении 4-х лет. Mejare и соавторы исследовали 50 трансплантированных третьих моляров с полностью сформированными корнями, и установили, что кумулятивный уровень выживаемости таковых на протяжении 4 лет составляет около 81, 4%. Chung и коллеги установили, что 5-летняя выживаемость трансплантированных с сформировавшемся корнем достигает 90,5%, при этом распространенность резорбции и анкилоза в таких клинических случаях составляет около 2,1% та 1,2% соответственно. Автотрансплантация зубов характеризуется рядом преимуществ. Одним и них является возможность применения данной процедуры среди людей молодого возраста при доступности адекватных и не пораженных патологией донорских зубов. У подобного контингента следует избегать процедуры имплантации, особенно если не все зубы еще прорезались. Кроме того, в отличие от остеоинтегрированных имплантатов, трансплантированные зубы можно перемещать ортодонтически. Kokai и коллеги исследовали 100 трансплантированных зубов с завершенным формированием корня и подлежащих последующему ортодонтическому перемещению. Они зарегистрировали 93% выживаемость таких зубов при среднем периоде мониторинга в 5,8 лет. Таким образом, ученым удалось установить, что применение ортодонтических сил на раннем этапе способствует повышению уровня выживаемости трансплантированных зубов после выполнения адекватного хирургического вмешательства. Трансплантированные зубы также характеризуются нормальной проприоцепцией, которая присуща и интактным зубам, а также способствуют поддержке исходного объема альвеолярной костной ткани.
В области трансплантированных зубов врачу удается восстановить более адекватный профиль десен по сравнению с тем, который часто отмечается вокруг имплантатов. Несмотря на эти преимущества, аутотрансплантация редко рассматривается как вариант лечения среди пациентов с частичной адентией по причине чувствительности выполнения подобной процедуры. Репутация зубной аутотрансплантация также может быть компрометирована неправильным выбором клинических случаев, в условиях которых она может быть реализована. Например, если проблемный зуб являлся однокорневым, а донорский – многокорневым, конечно в такой ситуации возникнут осложнения и определенные нежелательные последствия. Таким образом, адекватная оценка возможностей для аутотрансплантации, реализация принципов сохранения пародонтальной связки и формирование условий для ее восстановления – вот ключевые факторы для обеспечения успешности аутотрансплантации зубов. Другой причиной, почему данная процедура не столь популярна среди врачей стоматологов – ее почти не изучают в университетах. Чтобы увеличить уровень выживаемости и уменьшить осложнения после аутотрансплантации, Tsukiboshi определил интактность периодонтальной связки как основной фактор определяющий успех данной манипуляции. Он выделили две основных причины повреждения пародонтальной связки во время хирургического вмешательства: сложности адаптации донорского зуба в реципиентную область и длительность пребывания экстрагированного зуба вне полости рта. При коррекции этих дух факторов можно достичь более высоких показателей успешности аутотрансплантации зубов. Цифровые технологии по типу конусно-лучевой компьютерной томографии (КЛКТ) и 3-х мерного принтинга также могут в будущем способствовать производству копий-реплик собственных зубов. Verweij предложил использовать результаты КЛКТ-диагностики реципиентной области и возможности трехмерной печати для одномоментного восстановления области дефекта за менее чем 1 минуту. Очевидно, что такой подход позволяет повысить уровень выживаемости трансплантированных или имплантированных зубов. Даже если подобный подход потерпит неудачу, область вмешательства всегда можно заимплантировать. Таким образом, аутотрансплантация может рассматриваться как альтернатива дентальной имплантации с достаточно прогнозированным результатом лечения.
Заключение
В данной статье описана процедура аутотрансплантации, которая является одной из терапевтических опций лечения дефектных скомпрометированных зубов. Адекватный выбор подходящих клинических случаев для аутотрансплантации, условия которых позволяют максимально сохранить пародонтальную связку, определяет успешность данного вида хирургического вмешательства, и при сопутствующих возможностях обеспечивает достижение эффективных результатов реабилитации.
Авторы:
Toyoaki Kobayashi, DDS
Markus B. Blatz, DMD, PhD
В то время как трансплантация зубов между разными индивидами проводилась в течение многих лет, аутотрансплантация зубов впервые была описана лишь в 1950 году. Данный метод лечения, однако, редко является одним из возможных вариантов реабилитации среди пациентов с частичной адентией. С другой стороны, на сегодняшний день дентальная имплантация, по сути, стала рутинной манипуляцией, которая по данным Jung и коллег обеспечивает 5-летнюю успешность лечения на уровне 97,2%, а через 10 лет после установки титановой опоры показатель ее выживания составляет около 95,2%. Несмотря на высокую выживаемость имплантатов, проблема периимплантита все же остается достаточно значительной в стоматологической практике. С целью лечения воспалительного поражения окружающих имплантат тканей было разработано много подходов, однако консенсусного решения относительно них до сих пор так и не принято. Derks and Tomasi оценивают распространённость перимукозита и периимплантита в 43% и 22% соответственно.

Клинический случай
50-летний пациент обратился за помощью по поводу дискомфорта с левой стороны верхней челюсти. Пациент не был курильщиком, уровень гигиены ротовой полости был средним, в анамнезе никаких отягощающих факторов отмечено не было. После осмотра у больного был зарегистрирован перелом 15 зуба, который предварительно был эндодонтически лечен и восстановлен посредством металлической вкладки (фото 1-2). После обсуждения возможных опций лечения с пациентом процедура аутотрансплантации была выбрана в качестве основного вмешательства. Учитывая, что 16 зуб (зуб мудрости) не демонстрировал никаких признаков патологии и не выполнял никакой важной функции, было принято решение трансплантировать его в область пораженного 15 зуба. Тем более, что морфология корня этих зубов также была весьма аналогична (фото 3).
Фото 1. Вид дефектного второго моляра верхней челюсти.

Фото 2. Рентгенограмма проблемного зуба.

Фото 3. Ортопантомограмма пациента.

Клинические процедуры
Сначала под местной анестезией провели минимально-инвазивное удаление 16 зуба (фото 4), чтобы предупредить поражение пародонтальной связки. После этого зуб поместили в раствор для хранения (Teeth Keeper NEO, Neo Dental Chemical Products Co., LTD, neo-dental.com) в стерильном контейнере. Затем провели экстракцию 15 зуба (фото 5) и тщательный кюретаж его лунки с удалением всех грануляционных тканей.
Фото 4. Вид донорского 16 зуба.

Фото 5. Вид удаленного пораженного 15 зуба с переломом корня и компрометированным пародонтальным состоянием.

Для того, чтобы 16 зуб адекватно поместился в лунку 15, костное ложе было несколько модифицировано посредством круглого бора на низких скоростях с тщательной ирригацией. После позиционирования 16 зуба в лунке 15 приступили к ушиванию области вмешательства. Нужно отметить, что для того, чтобы предупредить повреждение пародонтальной связки необходимо, что трансплантированный зуб не контактировал с окружающими костными стенками лунки. Ушивание сначала проводили с дистальной стороны нейлоновой нитью 4-0 (MANI) для необходимой адаптации десневого лоскута, учитывая смежность локализации постэкстракционной лунки 16 зуба. После трансплантации донорский зуб зашинировали вместе с 14 зубом посредством 0,9 мм кобальт-хромовой металлической проволки (Sun-Cobalt Clasp-Wire, DENTSPLY-Sankin) и композитного цемента на основе метилметакрилата (ММА) Super-Bond C & B, Sun Medical). Таким образом удалось минимизировать уровень микродвижений в области вмешательства (фото 6 и 7).
Фото 6. Вид после трансплантации 16 зуба.

Фото 7. Рентгенограмма после трансплантации 16 зуба.

Для стабилизации зуба на самом деле можно использовать любой цемент. На данной стадии также проверяли отсутствие каких-либо окклюзионных контактов. Пациенту было рекомендовано на протяжении, как минимум, 2 недель пережевывать пищу на обратной вмешательству стороне челюсти. За это время происходит заживление пародонтальной связки, повторное прикрепление соединительной ткани к поверхности корня и заживление лунки. На протяжении данного времени обязательными является шинирование зуба и исключение каких-либо окклюзионных контактов. Также пациент полоскал полость рта на протяжении этих двух недель, и только после этого он мог проводить чистку донорского зуба.
Через четыре недели после операции проводилось эндодонтическое лечение. Учитывая полную сформирванность корней донорского зуба и диаметр отверстия апекса менее 1 мм, с целью профилактики инфицирования пульпы эндодонтическое лечение могло проводиться только через 3-4 недели после хирургического вмешательства. Девитализация зуба в ходе трансплантации происходит из-за слишком маленького отверстия апекса, через которое позже не могут пробиться сосуды. Поэтому для профилактики инфицирования и развития внутренней резорбции эндодонтическое лечение является обязательным после аутотрансплантации. Преимуществом аутотрансплантации над реплантацией является отсутствие каких-либо признаков поражения донорского зуба. Ключевым фактором успешной трансплантации также остается заживление перидонтальной связки. После восстановления таковой полным ходом следует процесс заживления костной ткани.
Удерживающая шина удаляется сразу после выполнения эндодонтического вмешательства (фото 8), поскольку слишком длительное шинирование может спровоцировать развитие анкилоза. Через три месяца после аутотрансплантации проводили клинический осмотр области вмешательства. Зуб не демонстрировал ни признаков чрезмерной подвижности, ни симптомов пародонтального поражения. На зуб была зафиксирована временная коронка. Через 8 месяцев проводили повторный осмотр и, учитывая полноценное функционирование моляра, приступили к этапу получения оттисков для изготовления окончательной протетической конструкции (фото 9). В качестве последней была выбрана литая металлическая коронка, поскольку зуб не находился в эстетической зоне, и, таким образом, также удавалось снизить риск развития перелома в результате окклюзионной травмы (фото 10). На данном этапе также обеспечивали формирование надлежащих окклюзионных контактов.
Фото 8. Вид области трансплантации зуба через 3 месяца.

Фото 9. Вид области трансплантации зуба через 9 месяца перед получением оттиска.

Фото 10. Вид окончательной реставрации на трансплантированном зубе.

В день трансплантации на рентгенограмме было отмечено наличие большого зазора между альвеолярной костью и имплантированным зубом. Однако данный зазор со временем уменьшился, благодаря образованию новой костной ткани (фото 11-13). Через 4 года после операции зуб не демонстрировал ни функциональных, ни пародонтальных проблем, и пациент был очень доволен достигнутым результатом.
Фото 11. Рентгенограмма через 9 месяцев после вмешательства.

Фото 12. Рентгенограмма через 2 года после вмешательства.

Фото 13. Рентгенограмма через 4 года после вмешательства.

Обсуждение
В данной статье представлен клинический случай аутотрансплантации третьего моляра с полностью сформированным корнем и результаты мониторинга за функцией данного зуба на протяжении 4-х лет. Mejare и соавторы исследовали 50 трансплантированных третьих моляров с полностью сформированными корнями, и установили, что кумулятивный уровень выживаемости таковых на протяжении 4 лет составляет около 81, 4%. Chung и коллеги установили, что 5-летняя выживаемость трансплантированных с сформировавшемся корнем достигает 90,5%, при этом распространенность резорбции и анкилоза в таких клинических случаях составляет около 2,1% та 1,2% соответственно. Автотрансплантация зубов характеризуется рядом преимуществ. Одним и них является возможность применения данной процедуры среди людей молодого возраста при доступности адекватных и не пораженных патологией донорских зубов. У подобного контингента следует избегать процедуры имплантации, особенно если не все зубы еще прорезались. Кроме того, в отличие от остеоинтегрированных имплантатов, трансплантированные зубы можно перемещать ортодонтически. Kokai и коллеги исследовали 100 трансплантированных зубов с завершенным формированием корня и подлежащих последующему ортодонтическому перемещению. Они зарегистрировали 93% выживаемость таких зубов при среднем периоде мониторинга в 5,8 лет. Таким образом, ученым удалось установить, что применение ортодонтических сил на раннем этапе способствует повышению уровня выживаемости трансплантированных зубов после выполнения адекватного хирургического вмешательства. Трансплантированные зубы также характеризуются нормальной проприоцепцией, которая присуща и интактным зубам, а также способствуют поддержке исходного объема альвеолярной костной ткани.
В области трансплантированных зубов врачу удается восстановить более адекватный профиль десен по сравнению с тем, который часто отмечается вокруг имплантатов. Несмотря на эти преимущества, аутотрансплантация редко рассматривается как вариант лечения среди пациентов с частичной адентией по причине чувствительности выполнения подобной процедуры. Репутация зубной аутотрансплантация также может быть компрометирована неправильным выбором клинических случаев, в условиях которых она может быть реализована. Например, если проблемный зуб являлся однокорневым, а донорский – многокорневым, конечно в такой ситуации возникнут осложнения и определенные нежелательные последствия. Таким образом, адекватная оценка возможностей для аутотрансплантации, реализация принципов сохранения пародонтальной связки и формирование условий для ее восстановления – вот ключевые факторы для обеспечения успешности аутотрансплантации зубов. Другой причиной, почему данная процедура не столь популярна среди врачей стоматологов – ее почти не изучают в университетах. Чтобы увеличить уровень выживаемости и уменьшить осложнения после аутотрансплантации, Tsukiboshi определил интактность периодонтальной связки как основной фактор определяющий успех данной манипуляции. Он выделили две основных причины повреждения пародонтальной связки во время хирургического вмешательства: сложности адаптации донорского зуба в реципиентную область и длительность пребывания экстрагированного зуба вне полости рта. При коррекции этих дух факторов можно достичь более высоких показателей успешности аутотрансплантации зубов. Цифровые технологии по типу конусно-лучевой компьютерной томографии (КЛКТ) и 3-х мерного принтинга также могут в будущем способствовать производству копий-реплик собственных зубов. Verweij предложил использовать результаты КЛКТ-диагностики реципиентной области и возможности трехмерной печати для одномоментного восстановления области дефекта за менее чем 1 минуту. Очевидно, что такой подход позволяет повысить уровень выживаемости трансплантированных или имплантированных зубов. Даже если подобный подход потерпит неудачу, область вмешательства всегда можно заимплантировать. Таким образом, аутотрансплантация может рассматриваться как альтернатива дентальной имплантации с достаточно прогнозированным результатом лечения.
Заключение
В данной статье описана процедура аутотрансплантации, которая является одной из терапевтических опций лечения дефектных скомпрометированных зубов. Адекватный выбор подходящих клинических случаев для аутотрансплантации, условия которых позволяют максимально сохранить пародонтальную связку, определяет успешность данного вида хирургического вмешательства, и при сопутствующих возможностях обеспечивает достижение эффективных результатов реабилитации.
Авторы:
Toyoaki Kobayashi, DDS
Markus B. Blatz, DMD, PhD




























































































































































0 комментариев