Как сообщается в литературе, долгосрочная выживаемость зубных имплантатов как у пациентов с полной, так и с частичной адентией была успешно доказана. Однако поддержание качества и объема мягких тканей часто затруднено из-за многочисленных операций, связанных с установкой имплантатов, и физиологической резорбцией костной ткани после удаления зуба. Увеличение объема мягких тканей часто необходимо для улучшения контура мягких тканей вокруг коронок конструкций и может быть выполнено одновременно с установкой имплантата или абатмента или после окончательной установки единиц протезов с опорой на имплантат. Цель описания этого клинического случая - продемонстрировать хирургическую процедуру, используемую для увеличения дефекта мягких тканей щеки после имплантации с использованием мягких тканей со стороны неба, в области контактных пунктов зубов в результате процедуры уменьшения кармана в сочетании с дистальным клиновидным трансплантатом из зоны бугра верхней челюсти в качестве соединительной ткани с использованием методики тунельного препарирования в эстетически значимой области. Реставрации с опорой на имплантат в описанном клиническом случае были установлены за 1 год до реконструкции мягких тканей.
Были описаны различные хирургические методы и материалы для увеличения объема мягких тканей вокруг имплантата. К ним относятся аутотрансплантаты (т.е. субэпителиальные трансплантаты соединительной ткани), аллогенные трансплантаты, ксенотрансплантаты и управляемые процедуры регенерации костной ткани. Многие клиницисты считают аутогенные трансплантаты золотым стандартом для проведения процедур по увеличению объема мягких тканей. Трансплантат, получаемый из неба, является хорошо описанной процедурой. Хотя этот тип трансплантата, как сообщается, подвергается значительной первоначальной усадке, в конечном счете он остается стабильным с течением времени с хорошими эстетическими результатами. Однако процедура извлечения фрагмента ткани из небной области чувствительна к технике и может доставлять пациенту неудобства во время процесса заживления, и часто трансплантат ограничен по размеру из-за морфологии неба. Напротив, было показано, что трансплантаты мягких тканей из области бугра верхней челюсти сохраняют стабильность размеров в течение первых нескольких месяцев, затем постепенно становятся гиперпластичными и могут способствовать появлению неэстетичных белых пятен на слизистой.
Несмотря на вышеупомянутые недостатки область бугра верхней челюсти может быть использована в качестве альтернативного донорского участка для сбора ткани трансплантата, позволяя хирургам собирать более объемные образцы трансплантата, а при сочетании данного вмешательства с другими процедурами по уходу за полостью рта (такими как уменьшение глубины пародонтальных карманов) использование данного типа тканевого трансплантата может придать уникальную форму (воссоздавая треугольную форму сосочка) при одновременном уменьшении дискомфорта, который пациент испытывает в послеоперационном периоде по сравнению с использованием донорского участка в области неба. В предыдущих статьях описано использование трансплантата из области бугра верней челюсти для лечения рецессии зубов при процедурах закрытия корней мягко-тканными лоскутами, но на сегодняшний день не было опубликовано ни одной статьи об использовании этого уникального донорского участка для лечения дефицита мягких тканей в зоне установленных имплантатов.
Целью описания представленного клинического случая-является обозначить пошаговые инструкции по применению методик хирургических манипуляций, используемых для увеличения объема мягких тканей при наличии дефекта в зоне установленного имплантата с использованием мягких тканей из области контактных пунктов между зубами, которые затрагиваются в результате проведения процедуры по уменьшению размера пародонтальных карманов в сочетании с забором донорских тканей из области бугра верхней челюсти с использованием туннельной техники препарирования.
Клинический случай
В 2016 году 28-летняя пациентка обратилась в отделение пародонтологии и имплантологии Эшмана при стоматологическом колледже Нью-Йоркского университета с основной жалобой на сероватый цвет десны вокруг коронок имплантатов зубов 1.2., 1.1. (фото 1). За год до этого визита пациентке в частном стоматологическом кабинете установили два имплантата и восстановили их с помощью шинированных циркониевых коронок с винтовой фиксацией. Была сделана рентгенограмма, показывающая расстояние 2,4 мм между двумя имплантатами и 4,5 мм между межимплантатной костью альвеолярного гребня до точки соприкосновения реставраций (фото 2). Пациентка была здорова, не курила и у нее была ничем не примечательная история болезни. Таким образом, планировался забор трансплантата мягких тканей для увеличения щечного контура и сосочков вокруг имплантатов.
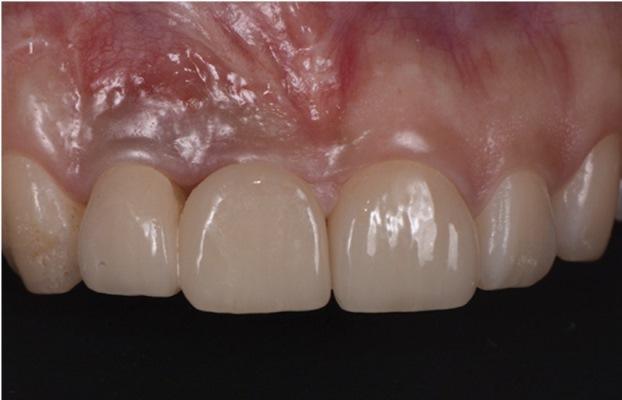
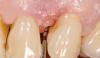
Фото 1. Изначальная ситуация; темное обесцвечивание и черный треугольник присутствовали через 1 год после проведения реконструкции при помощи имплантатов.
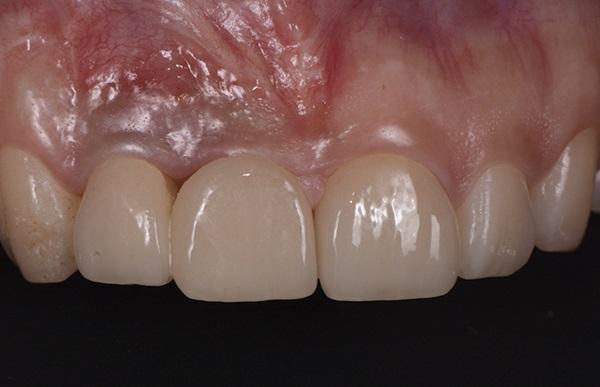
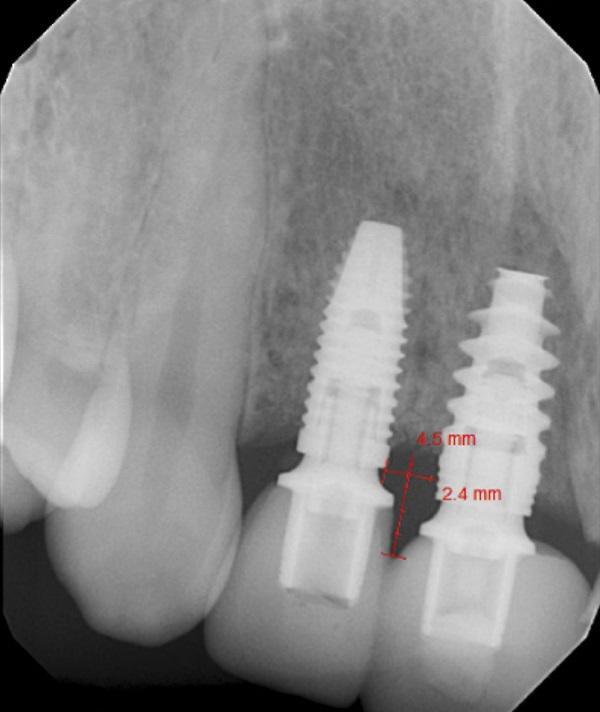
Фото 2. Первичная рентгенограмма имплантатов в области зубов 1.2., 1.1. покрытых постоянными коронками, выполнена в день обращения пациентки в клинику Расстояние между двумя имплантатами составляло 2,4 мм, а расстояние от межимплантатной кости альвеолярного гребня до точки контакта составляло 4,5 мм.
Процедура пересадки мягких тканей
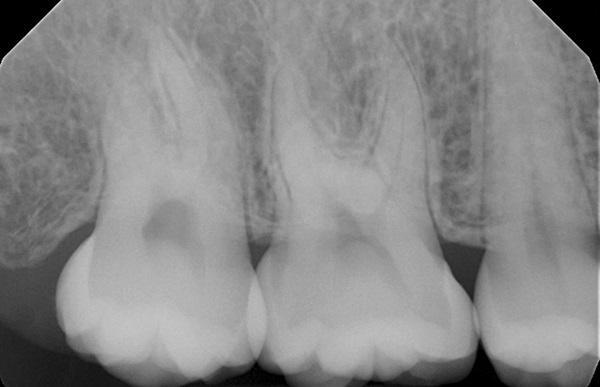
Область бугра верхней челюсти, включая правые первый и второй коренные зубы в верхней челюсти (зубы 1.7., 1.6. соответственно), была оценена как потенциальное донорское место для пересадки соединительной ткани. Третий коренной зуб (зуб 1.8) отсутствовал, что создавало большую площадь для сбора тканей (фото 3). Глубина зондирования 5 мм и 6 мм была измерена с дистальной поверхности зуба 1.7 и с небной поверхности зубов 1.6. и 1.7. Периапикальные рентгенограммы не выявили потери костной ткани пародонта, периапикальных поражений или поддесневого камня, что подтвердило, что глубокие карманы были псевдо-карманами (фото 4).
Целью хирургического вмешательства было уменьшение пародонтальных карманов в области зубов 1.6. и 1.7. при сборе тканей в области контактных пунктов зубов и зоны бугра верхней челюсти использовании соединительной ткани в качестве мягкотканного трансплантата вокруг имплантатов зубов 1.2., 1.1. Все хирургические манипуляции были выполнены в один визит.
Фото 3. Показана донорская зона: бугор верхней челюсти слева и область контактных пунктов между зубами.
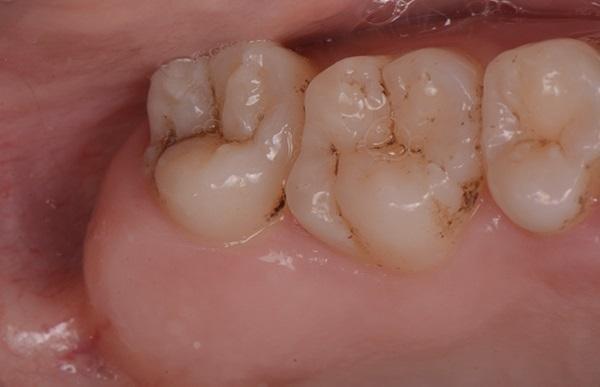
Фото 4. При анализе периапикальной рентгенограммы не выявлено потери костной ткани пародонта вокруг первого и второго моляров с правой стороны верхней челюсти, периапикальных очагов поражения или поддесневого зубного камня. Глубина зондирования области двух коренных зубов составила 5 мм и 6 мм из-за избытка мягких тканей.
Уменьшение глубины пародонтальных карманов и сбор соединительнотканного трансплантата
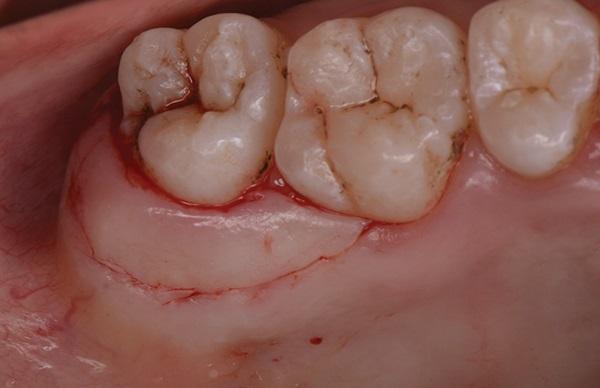
Уменьшение глубины пародонтальных карманов в области дистальных и небных участков зубов1.7. и 1.6. было достигнуто с помощью проведения дистального клиновидного разреза с последующим использованием модифицированного апикально расположенного лоскута Видмана. Хирургическая процедура была выполнена следующим образом: был выполнен клиновидный разрез, начинающийся от дистальной стенки зуба 1.7 и продолжившийся внутренним скошенным разрезом на небной поверхности зубов 1.7 и 1.8 (фото 5). Затем слизисто-надкостничный лоскут был поднят до уровня альвеолярного гребня. Вокруг области шеек пораженных зубов были сделаны щелевидные разрезы. После того, как лоскут был отражен, был сделан третий разрез в области контактных пунктов зубов.
Фото 5. Показан модифицированный лоскут Видмана, выполненный с целью уменьшения размера пародонтального кармана.
Ткань из области бугра верхней челюсти вокруг зубов 1.7. и 1.6. была вырезана единым блоком вырезы одного объема (5 мм х 15 мм). С дистальной поверхности зуба 1.7. и с небных поверхностей зубов 1.7 и 1.6., при этом дефекта или негативно влияющей архитектуры подлежащей костной ткани не было выявлено; следовательно, в данном случае восполнение объема костной ткани не проводилось. Поверхности корней были осмотрены и обработаны. Небный лоскут был перемещен, и область была ушита рассасывающейся пропитанной хромом нитью 5-0 (Henry Schein Dental). Собранная ткань была удалена, а эпителий отделен лезвием №15С и затем удален, оставляя необходимую соединительную ткань для пересадки (фото 6 и фото 7). Рассасывающаяся коллагеновая лента была добавлена в донорскую зону и ушита рассасывающимися хромовыми нитями 5-0 для достижения гемостаза (фото 8).
Фото 6. Показан собранный трансплантат со стороны соединительной ткани (6 мм х 15 мм); из области бугра верхней челюсти.
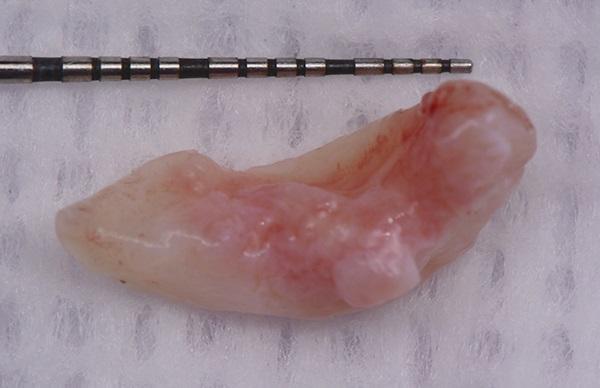
Фото 7. Показана собранная ткань трансплантата из области бугра верхней челюсти после процесса деэпителизации.
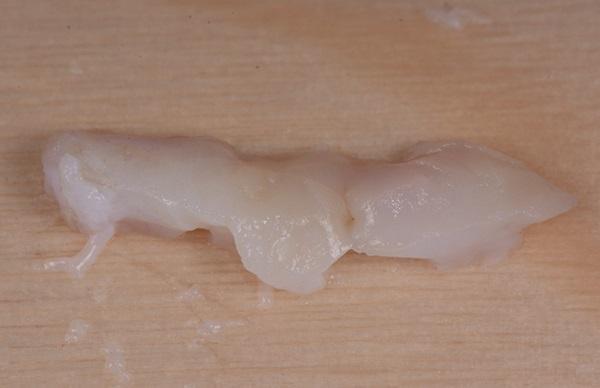
Фото 8. Донорский участок ушит коллагеновой нитью collatape.

Подготовка зоны реципиента
Были сделаны два вертикальных разреза дистальнее имплантата зуба 1.2. и мезиальнее имплантата зуба 1.1. Вертикальные разрезы были расширены апикально до преддверия и коронарно за пределы слизисто-десневого перехода. Впоследствии два разреза были соединены путем поднятия полнослойного слизисто-надкостничного лоскута с использованием вертикального надреза, субпериостального туннельного доступа (VISTA), периостального элеватора (Hu-Friedy). Оставшиеся коллагеновые пучки на внутренней поверхности лоскута были осторожно иссечены с помощью кюретки до тех пор, пока не была достигнута пассивная мобилизация лоскута без натяжения (фото 9 и фото 10).
Фото 9. Вид спереди; два вертикальных разреза и мобилизация лоскута без натяжения.
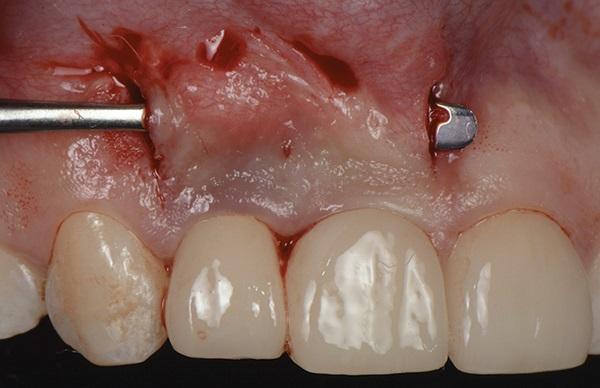
Фото 10. Вид со стороны окклюзии; два вертикальных разреза и мобилизация лоскута без натяжения.
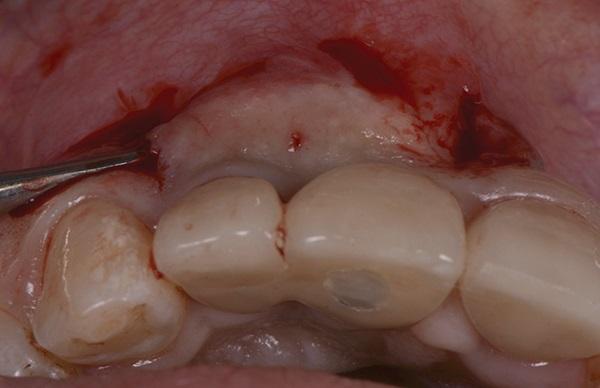
Включение тканей трансплантата
Тканям, собранным из области бугра верхней челюсти, придавали форму, соответствующую измеренной длине и ширине участка-реципиента. Рассасывающиеся швы из викрила 4-0 (Henry Schein Dental) были использованы для соединения двух краев трансплантата, и трансплантат был оттянут в боковом направлении двумя швами к каждому из вертикальных разрезов и стабилизирован на дистальном и мезиальном концах выполненного туннеля (фото 11). Другой шов был наложен в центре трансплантата и, тем самым при использовании шинированной коронки на зуба 1.2 и 1.1. качестве фиксирующей конструкции, служил для коронарного позиционирования и стабилизации трансплантата (фото 12). Вертикальные разрезы были ушиты рассасывающимися хромовыми нитями 5-0.
Фото 11. Трансплантат вживлен и стабилизирован с помощью строповых швов, стягивающих его коронарно.
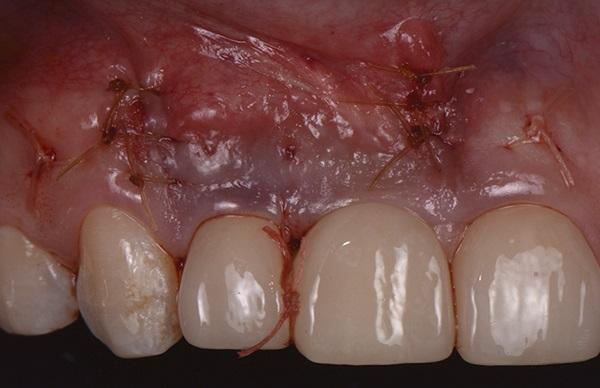
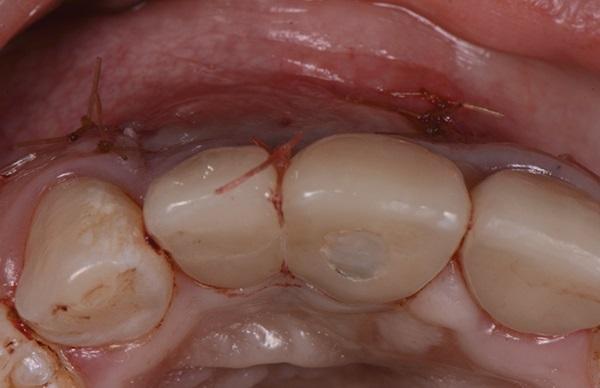
Фото 12. Показан перевязочный шов для коронарного закрепления трансплантата.
Послеоперационный протокол
Пациентке были назначены антибиотики (500 мг амоксициллина, три раза в день) в течение 7 дней и было предписано полоскать рот раствором хлоргексидина два раза в день по 1 минуте в течение 2 недель. Пациентку проинструктировали избегать расчесывания в области операции до снятия шва через 2 недели. Все швы, которые не рассосались, были сняты через 2 недели после операции. Пациентка была назначена для осмотра и динамического наблюдения через 1 неделю, 2 недели, 1 месяц, 3 месяца и 1 год; при каждом посещении зубы очищались от налета и зубного камня, а затем область корней полировалась, а также врач проверял состояние гигиены полости рта (фото 13 - фото 19). (Чтобы сравнить фотографии до лечения и фотографии через 1 год после лечения, сравните фото 1 с фото 17. [Фронтальный вид]; и фото 18 с фото 19 [окклюзионный вид]).
Фото 13. Фронтальный вид спустя 2 недели после проведенного хирургического вмещательства.
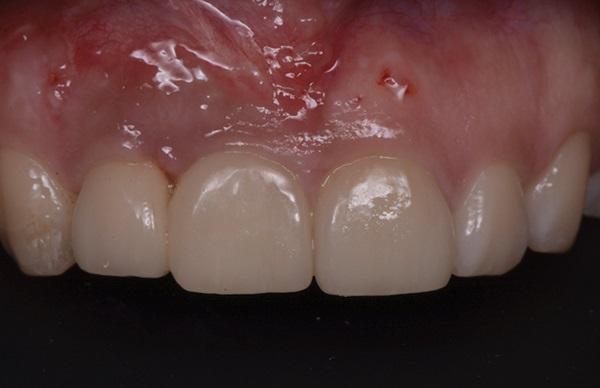
Фото 14. Донорская зона спустя 2 недели после проведенного хирургического вмешательства.
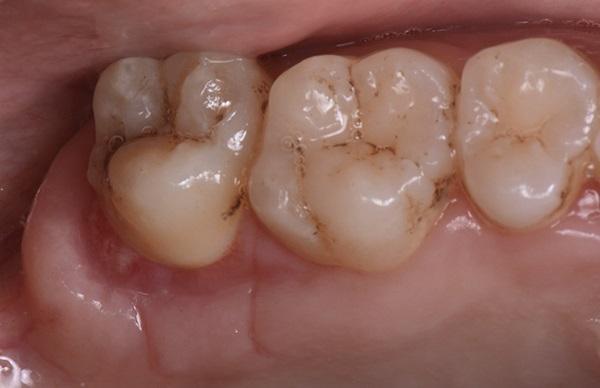
Фото 15. Фронтальный вид мягких тканей спустя 3 месяца после проведенного вмешательства.
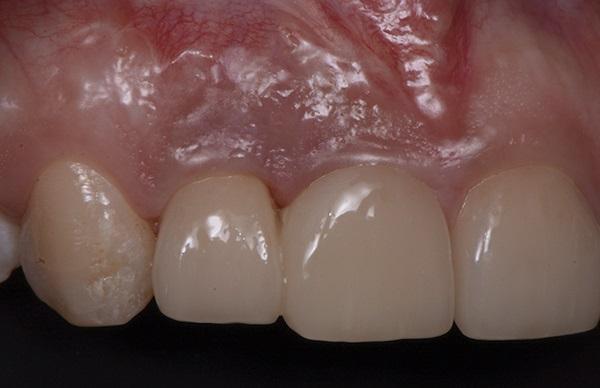
Фото 16. Зона забора тканей спустя 3 месяца после проведенного вмешательства.
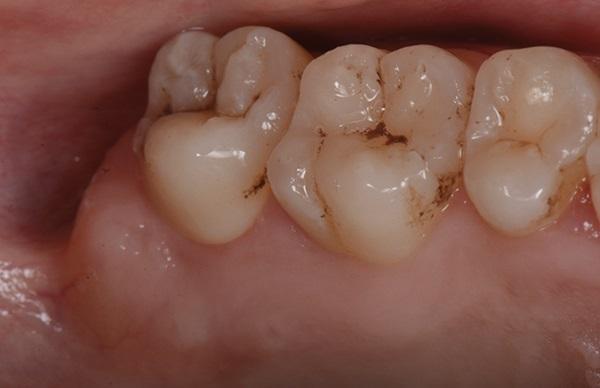
Фото 17. Фронтальное фото через год после проведения процедуры.
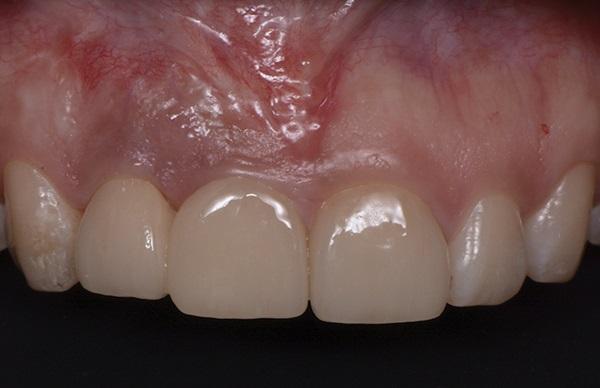
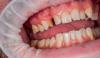
Фото 18. Окклюзионное фото верхней челюсти до операции.
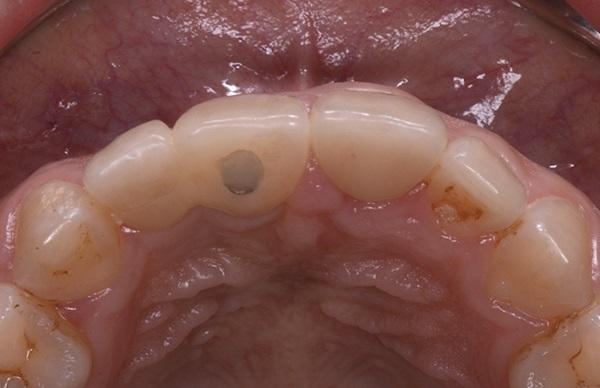
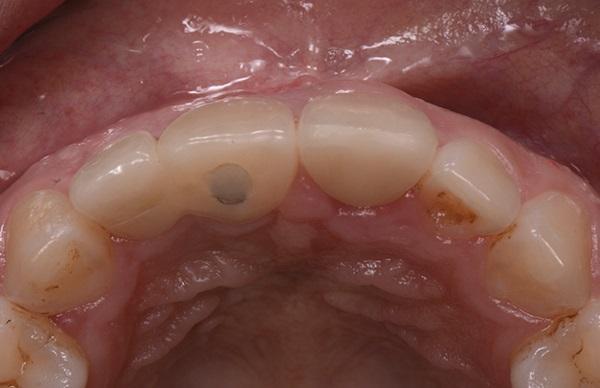
Фото 19. Вид со стороны окклюзии через год после проведенной операции.
Обсуждение
Основной жалобой пациентки был внешний вид мягких тканей вокруг реставраций с опорой на имплантатах, особенно изменение цвета слизистой оболочки и уплощенный сосочек между двумя коронками имплантатов в эстетической зоне. Поскольку показатели приживаемости и успешности имплантации относительно высоки, эстетический результат стал предметом основного интереса как пациентов, так и клиницистов, особенно в передних отделах зубных рядов. Оптимальный эстетический результат реставрации, покрывающей имплантат может считаться достигнутым если она гармонирует соседними зубами и противоположным зубным рядом. На протяжении десятилетий критерии успеха Альбректссона широко использовались для оценки результатов имплантации; они учитывали только выживаемость имплантата при отсутствии механических и биологических осложнений. Однако текущие достижения в современной дентальной имплантации в сочетании с высокими ожиданиями пациентов от лечения подчеркивают необходимость более полного определения успеха, чем просто стабильность имплантата и окружающей его кости. Систематический обзор, проведенный Папаспиридакосом и коллегами перечислил наиболее часто используемые параметры для оценки успешности имплантации в литературе и разделил их на четыре группы: уровень имплантата в костной ткани, состояние мягких тканей, окружающих имплантат, конструкция самого протеза с опорой на имплантат и субъективная оценка пациента. Это дополнило классическое определение успеха имплантации, данное Альбректссоном. В клинической ситуации, подобной описанной в данной статье о представленном клиническом случае, очевидно, что выживаемость имплантата без учета других параметров недостаточна для удовлетворения текущих критериев успешного исхода случая и что удовлетворенность пациента и эстетика играет решающую роль для конечного результата. Эти факторы часто связаны с внешним видом мягких тканей, окружающих имплантат.
Деформация резцового сосочка между реставрациями на имплантатах, приводящая к ухудшению эстетического результата, была распространенной дилеммой. Во фронтальном отделе зубных рядов, где воссоздание анатомии сосочков требует добавления вертикального компонента к любой процедуре наращивания мягких тканей при тонком фенотипе десны, становится необходимым использовать модифицированный хирургический протокол. На протяжении многих лет для решения этой проблемы предлагались различные методы, такие как инъекции гиалуронового геля, формирование мягких тканей с помощью временных коронок, использование управляемой регенерации тканей и пересадка мягких тканей.
Трансплантаты мягких тканей различаются по своим характеристикам в зависимости от того участка, откуда они забираются. При сборе тканей из области бугра верхней челюсти может быть получен значительно более толстый трансплантат по сравнению с тем, который берется из области твердого неба В литературе высказывается предположение, что сектант, собранный с неба, подвергается значительной первоначальной усадке, но остается стабильным после этих первоначальных изменений. В отличие от этого, трансплантат мягких тканей из области бугра верхней челюсти остается стабильным в течение первых нескольких месяцев и имеет тенденцию постепенно увеличиваться в размерах со временем. Причина этих различий заключается в том, что ткань из области бугра верхней челюсти более плотная и толстая, содержит больше коллагеновых волокон и меньше жировой и железистой ткани по сравнению с тканью неба. Еще одним преимуществом трансплантации тканей из области бугра верхней челюсти является то, что она позволяет добиться уменьшения размеров пародонтального кармана В данном случае первоначальные псевдо-карманы размером от 5 мм до 6 мм в области дистальной стенки зуба 1.7 и небной стенки зубов 1.7 и 1.6 были успешно уменьшены после извлечения небного трансплантата из области бугра верхней челюсти Однако доступ к донорскому участку в данной области может быть затруднен у пациентов с ограниченным открыванием рта. Кроме того, наличие третьего моляра уменьшает объем и толщину доступной ткани. Эти факторы необходимо учитывать при планировании извлечения трансплантата мягких тканей из области бугра верхней челюсти.
В описанном случае забор трансплантата из области бугра верхней челюсти был распространен на межзубно-небную сосочковую область между двумя боковыми зубами верхней челюсти, таким образом удалось создать трансплантат V-образной формы, который мог легко прилегать и корректировать мягкие ткани сосочков между имплантатами в эстетической области (фото 6 и фото 7). Ранее об этой методике сообщали Хирш и коллеги в случаях, когда они удаляли избыточную ткань в ходе процедуры уменьшения карманов и использовали ее для закрытия карманов в области корней зубов эстетических зонах. Однако ранее в литературе никогда не сообщалось об использовании этого менее часто используемого донорского участка для исправления дефектов образующихся между имплантатами. Обоснованием для его использования является сочетание высоко-фиброзной природы ткани бугра верхней челюсти с доступностью и выгодной формой ткани области контактных пунктов между зубами с небной стороны.
Установка и стабилизация трансплантата с использованием туннельной техники препарирования обеспечивает достаточный доступ к области дефекта с преимуществами сохранения целостности мягких тканей в пришеечной области зубов и кровоснабжения. Поскольку доступ к области альвеолярного гребня закрыт, вероятность расхождения раны, некроза трансплантата или послеоперационной рецессии меньше. Фактически, по сравнению с традиционным подходом, заключающимся в наложении полнослойного слизисто-надкостничного лоскута, эта менее инвазивная процедура, как сообщается, является более экономичным быстрым вариантом с аналогичным успехом и меньшим количеством осложнений Это также выгодно по сравнению с полнослойным слизисто-надкостничным лоскутом в плане сохранения кровоснабжения в области, в которую происходит пересадка тканей.
Результат восстановления сосочка между двумя имплантатами в этом случае все еще был немного недостаточным по сравнению с контралатеральной стороной и естественными зубами. Другим важным определяющим фактором является расстояние между костью альвеолярного гребня и точкой контакта. Согласно клиническому исследованию Тарнов и коллег когда это расстояние составляло 5 мм или меньше, сосочек полностью заполнял это пространство почти в 100% случаев. Когда расстояние составляло 6 мм, контактные пункты между зубами заполнялись тканью. примерно в 55% случаев. Процент полного заполнения сосочков уменьшался по мере увеличения расстояния.
Кроме того, можно ожидать, что высота сосочка между двумя естественными зубами составит в среднем 5 мм. Однако в случае наличия двух стоящих рядом имплантатов можно ожидать только 2 мм, 3 мм или 4 мм высоты мягких тканей (в среднем 3,4 мм) от кости альвеолярного гребня между имплантатами до точки контакта. В данном случае произошла незначительная потеря костной массы в области гребня между имплантатами, как показано на рентгенограмме, в результате чего расстояние между гребнем и точкой контакта составило 4,5 мм (фото 2). Если бы точка контакта была выполнена с большим смещением к коронке зуба, то полного заполнения тканью области сосочка можно было не достичь.
Кроме того, отсутствие краевой потери костной ткани, также как и потери кости альвеолярного гребня вокруг платформы имплантата является критическим фактором стабилизации сосочка. Сообщалось об убыли костной ткани в горизонтальном направлении от 1,2 мм до 1,5 мм при использовании имплантатов без переключения платформы. Если эти имплантаты расположены на расстоянии менее 3 мм друг от друга, существует повышенный риск потери костного выступа между имплантатами из-за потери костной массы по окружности обоих имплантатов. Хотя другое клиническое исследование продемонстрировало снижение краевой потери костной ткани при использовании системы имплантатов с функцией переключения платформы, но также в нем сообщалось, что по-прежнему только 64% тканей костного выступа в контактных пунктах между зубами может быть сохранено, если расстояние между двумя имплантатами составляет менее 3 мм. Поэтому по-прежнему рекомендуется поддерживать расстояние между имплантатами не менее 3 мм, особенно во фронтальном отделе, в эстетической зоне, чтобы предотвратить потерю костной ткани между имплантатами. В данном случае расстояние между двумя имплантатами составляло 2,4 мм, что могло быть этиологическим фактором потери ткани в области между имплантатами и привело дефекту резцового сосочка между имплантатами.
Заключение
В данном случае было показано, что субэпителиальный соединительнотканный трансплантат, полученный из комбинации тканей контактных пунктов зубов с небной стороны после операции по уменьшению пародонтального кармана и дистальной клиновидной ткани из области бугра верхней челюсти, обеспечивает предсказуемый и эстетичный результат при увеличении расстояния между имплантатами с точки зрения увеличения контура щеки и области сосочка, после изменения контура и перемещения лоскута ранее описанным способом. Гиперпластическая природа ткани трансплантата из области бугра верхней челюсти позволяет ему со временем становиться толще и плотнее, сохраняя и улучшая его эстетический результат даже спустя годы после операции. Необходимы дополнительные исследования и сравнительный анализ, чтобы подтвердить методику и результаты настоящего клинического случая, описанного в статье. Для будущих исследований следует рассмотреть проспективные клинические исследования и дополнительные отчеты о случаях с объективными баллами эстетической оценки.
Авторы:
Ye Shi, DDS, MS
Inés Fernández Guallart, DDS
Mashal Alrajhi, BDS, MPH
Sang-Choon Cho, DDS
Stuart J. Froum, DDS
Как сообщается в литературе, долгосрочная выживаемость зубных имплантатов как у пациентов с полной, так и с частичной адентией была успешно доказана. Однако поддержание качества и объема мягких тканей часто затруднено из-за многочисленных операций, связанных с установкой имплантатов, и физиологической резорбцией костной ткани после удаления зуба. Увеличение объема мягких тканей часто необходимо для улучшения контура мягких тканей вокруг коронок конструкций и может быть выполнено одновременно с установкой имплантата или абатмента или после окончательной установки единиц протезов с опорой на имплантат. Цель описания этого клинического случая - продемонстрировать хирургическую процедуру, используемую для увеличения дефекта мягких тканей щеки после имплантации с использованием мягких тканей со стороны неба, в области контактных пунктов зубов в результате процедуры уменьшения кармана в сочетании с дистальным клиновидным трансплантатом из зоны бугра верхней челюсти в качестве соединительной ткани с использованием методики тунельного препарирования в эстетически значимой области. Реставрации с опорой на имплантат в описанном клиническом случае были установлены за 1 год до реконструкции мягких тканей.

Были описаны различные хирургические методы и материалы для увеличения объема мягких тканей вокруг имплантата. К ним относятся аутотрансплантаты (т.е. субэпителиальные трансплантаты соединительной ткани), аллогенные трансплантаты, ксенотрансплантаты и управляемые процедуры регенерации костной ткани. Многие клиницисты считают аутогенные трансплантаты золотым стандартом для проведения процедур по увеличению объема мягких тканей. Трансплантат, получаемый из неба, является хорошо описанной процедурой. Хотя этот тип трансплантата, как сообщается, подвергается значительной первоначальной усадке, в конечном счете он остается стабильным с течением времени с хорошими эстетическими результатами. Однако процедура извлечения фрагмента ткани из небной области чувствительна к технике и может доставлять пациенту неудобства во время процесса заживления, и часто трансплантат ограничен по размеру из-за морфологии неба. Напротив, было показано, что трансплантаты мягких тканей из области бугра верхней челюсти сохраняют стабильность размеров в течение первых нескольких месяцев, затем постепенно становятся гиперпластичными и могут способствовать появлению неэстетичных белых пятен на слизистой.
Несмотря на вышеупомянутые недостатки область бугра верхней челюсти может быть использована в качестве альтернативного донорского участка для сбора ткани трансплантата, позволяя хирургам собирать более объемные образцы трансплантата, а при сочетании данного вмешательства с другими процедурами по уходу за полостью рта (такими как уменьшение глубины пародонтальных карманов) использование данного типа тканевого трансплантата может придать уникальную форму (воссоздавая треугольную форму сосочка) при одновременном уменьшении дискомфорта, который пациент испытывает в послеоперационном периоде по сравнению с использованием донорского участка в области неба. В предыдущих статьях описано использование трансплантата из области бугра верней челюсти для лечения рецессии зубов при процедурах закрытия корней мягко-тканными лоскутами, но на сегодняшний день не было опубликовано ни одной статьи об использовании этого уникального донорского участка для лечения дефицита мягких тканей в зоне установленных имплантатов.
Целью описания представленного клинического случая-является обозначить пошаговые инструкции по применению методик хирургических манипуляций, используемых для увеличения объема мягких тканей при наличии дефекта в зоне установленного имплантата с использованием мягких тканей из области контактных пунктов между зубами, которые затрагиваются в результате проведения процедуры по уменьшению размера пародонтальных карманов в сочетании с забором донорских тканей из области бугра верхней челюсти с использованием туннельной техники препарирования.
Клинический случай
В 2016 году 28-летняя пациентка обратилась в отделение пародонтологии и имплантологии Эшмана при стоматологическом колледже Нью-Йоркского университета с основной жалобой на сероватый цвет десны вокруг коронок имплантатов зубов 1.2., 1.1. (фото 1). За год до этого визита пациентке в частном стоматологическом кабинете установили два имплантата и восстановили их с помощью шинированных циркониевых коронок с винтовой фиксацией. Была сделана рентгенограмма, показывающая расстояние 2,4 мм между двумя имплантатами и 4,5 мм между межимплантатной костью альвеолярного гребня до точки соприкосновения реставраций (фото 2). Пациентка была здорова, не курила и у нее была ничем не примечательная история болезни. Таким образом, планировался забор трансплантата мягких тканей для увеличения щечного контура и сосочков вокруг имплантатов.
Фото 1. Изначальная ситуация; темное обесцвечивание и черный треугольник присутствовали через 1 год после проведения реконструкции при помощи имплантатов.

Фото 2. Первичная рентгенограмма имплантатов в области зубов 1.2., 1.1. покрытых постоянными коронками, выполнена в день обращения пациентки в клинику Расстояние между двумя имплантатами составляло 2,4 мм, а расстояние от межимплантатной кости альвеолярного гребня до точки контакта составляло 4,5 мм.

Процедура пересадки мягких тканей
Область бугра верхней челюсти, включая правые первый и второй коренные зубы в верхней челюсти (зубы 1.7., 1.6. соответственно), была оценена как потенциальное донорское место для пересадки соединительной ткани. Третий коренной зуб (зуб 1.8) отсутствовал, что создавало большую площадь для сбора тканей (фото 3). Глубина зондирования 5 мм и 6 мм была измерена с дистальной поверхности зуба 1.7 и с небной поверхности зубов 1.6. и 1.7. Периапикальные рентгенограммы не выявили потери костной ткани пародонта, периапикальных поражений или поддесневого камня, что подтвердило, что глубокие карманы были псевдо-карманами (фото 4).
Целью хирургического вмешательства было уменьшение пародонтальных карманов в области зубов 1.6. и 1.7. при сборе тканей в области контактных пунктов зубов и зоны бугра верхней челюсти использовании соединительной ткани в качестве мягкотканного трансплантата вокруг имплантатов зубов 1.2., 1.1. Все хирургические манипуляции были выполнены в один визит.
Фото 3. Показана донорская зона: бугор верхней челюсти слева и область контактных пунктов между зубами.

Фото 4. При анализе периапикальной рентгенограммы не выявлено потери костной ткани пародонта вокруг первого и второго моляров с правой стороны верхней челюсти, периапикальных очагов поражения или поддесневого зубного камня. Глубина зондирования области двух коренных зубов составила 5 мм и 6 мм из-за избытка мягких тканей.

Уменьшение глубины пародонтальных карманов и сбор соединительнотканного трансплантата
Уменьшение глубины пародонтальных карманов в области дистальных и небных участков зубов1.7. и 1.6. было достигнуто с помощью проведения дистального клиновидного разреза с последующим использованием модифицированного апикально расположенного лоскута Видмана. Хирургическая процедура была выполнена следующим образом: был выполнен клиновидный разрез, начинающийся от дистальной стенки зуба 1.7 и продолжившийся внутренним скошенным разрезом на небной поверхности зубов 1.7 и 1.8 (фото 5). Затем слизисто-надкостничный лоскут был поднят до уровня альвеолярного гребня. Вокруг области шеек пораженных зубов были сделаны щелевидные разрезы. После того, как лоскут был отражен, был сделан третий разрез в области контактных пунктов зубов.
Фото 5. Показан модифицированный лоскут Видмана, выполненный с целью уменьшения размера пародонтального кармана.

Ткань из области бугра верхней челюсти вокруг зубов 1.7. и 1.6. была вырезана единым блоком вырезы одного объема (5 мм х 15 мм). С дистальной поверхности зуба 1.7. и с небных поверхностей зубов 1.7 и 1.6., при этом дефекта или негативно влияющей архитектуры подлежащей костной ткани не было выявлено; следовательно, в данном случае восполнение объема костной ткани не проводилось. Поверхности корней были осмотрены и обработаны. Небный лоскут был перемещен, и область была ушита рассасывающейся пропитанной хромом нитью 5-0 (Henry Schein Dental). Собранная ткань была удалена, а эпителий отделен лезвием №15С и затем удален, оставляя необходимую соединительную ткань для пересадки (фото 6 и фото 7). Рассасывающаяся коллагеновая лента была добавлена в донорскую зону и ушита рассасывающимися хромовыми нитями 5-0 для достижения гемостаза (фото 8).
Фото 6. Показан собранный трансплантат со стороны соединительной ткани (6 мм х 15 мм); из области бугра верхней челюсти.

Фото 7. Показана собранная ткань трансплантата из области бугра верхней челюсти после процесса деэпителизации.

Фото 8. Донорский участок ушит коллагеновой нитью collatape.

Подготовка зоны реципиента
Были сделаны два вертикальных разреза дистальнее имплантата зуба 1.2. и мезиальнее имплантата зуба 1.1. Вертикальные разрезы были расширены апикально до преддверия и коронарно за пределы слизисто-десневого перехода. Впоследствии два разреза были соединены путем поднятия полнослойного слизисто-надкостничного лоскута с использованием вертикального надреза, субпериостального туннельного доступа (VISTA), периостального элеватора (Hu-Friedy). Оставшиеся коллагеновые пучки на внутренней поверхности лоскута были осторожно иссечены с помощью кюретки до тех пор, пока не была достигнута пассивная мобилизация лоскута без натяжения (фото 9 и фото 10).
Фото 9. Вид спереди; два вертикальных разреза и мобилизация лоскута без натяжения.

Фото 10. Вид со стороны окклюзии; два вертикальных разреза и мобилизация лоскута без натяжения.

Включение тканей трансплантата
Тканям, собранным из области бугра верхней челюсти, придавали форму, соответствующую измеренной длине и ширине участка-реципиента. Рассасывающиеся швы из викрила 4-0 (Henry Schein Dental) были использованы для соединения двух краев трансплантата, и трансплантат был оттянут в боковом направлении двумя швами к каждому из вертикальных разрезов и стабилизирован на дистальном и мезиальном концах выполненного туннеля (фото 11). Другой шов был наложен в центре трансплантата и, тем самым при использовании шинированной коронки на зуба 1.2 и 1.1. качестве фиксирующей конструкции, служил для коронарного позиционирования и стабилизации трансплантата (фото 12). Вертикальные разрезы были ушиты рассасывающимися хромовыми нитями 5-0.
Фото 11. Трансплантат вживлен и стабилизирован с помощью строповых швов, стягивающих его коронарно.

Фото 12. Показан перевязочный шов для коронарного закрепления трансплантата.

Послеоперационный протокол
Пациентке были назначены антибиотики (500 мг амоксициллина, три раза в день) в течение 7 дней и было предписано полоскать рот раствором хлоргексидина два раза в день по 1 минуте в течение 2 недель. Пациентку проинструктировали избегать расчесывания в области операции до снятия шва через 2 недели. Все швы, которые не рассосались, были сняты через 2 недели после операции. Пациентка была назначена для осмотра и динамического наблюдения через 1 неделю, 2 недели, 1 месяц, 3 месяца и 1 год; при каждом посещении зубы очищались от налета и зубного камня, а затем область корней полировалась, а также врач проверял состояние гигиены полости рта (фото 13 - фото 19). (Чтобы сравнить фотографии до лечения и фотографии через 1 год после лечения, сравните фото 1 с фото 17. [Фронтальный вид]; и фото 18 с фото 19 [окклюзионный вид]).
Фото 13. Фронтальный вид спустя 2 недели после проведенного хирургического вмещательства.

Фото 14. Донорская зона спустя 2 недели после проведенного хирургического вмешательства.

Фото 15. Фронтальный вид мягких тканей спустя 3 месяца после проведенного вмешательства.

Фото 16. Зона забора тканей спустя 3 месяца после проведенного вмешательства.

Фото 17. Фронтальное фото через год после проведения процедуры.

Фото 18. Окклюзионное фото верхней челюсти до операции.

Фото 19. Вид со стороны окклюзии через год после проведенной операции.

Обсуждение
Основной жалобой пациентки был внешний вид мягких тканей вокруг реставраций с опорой на имплантатах, особенно изменение цвета слизистой оболочки и уплощенный сосочек между двумя коронками имплантатов в эстетической зоне. Поскольку показатели приживаемости и успешности имплантации относительно высоки, эстетический результат стал предметом основного интереса как пациентов, так и клиницистов, особенно в передних отделах зубных рядов. Оптимальный эстетический результат реставрации, покрывающей имплантат может считаться достигнутым если она гармонирует соседними зубами и противоположным зубным рядом. На протяжении десятилетий критерии успеха Альбректссона широко использовались для оценки результатов имплантации; они учитывали только выживаемость имплантата при отсутствии механических и биологических осложнений. Однако текущие достижения в современной дентальной имплантации в сочетании с высокими ожиданиями пациентов от лечения подчеркивают необходимость более полного определения успеха, чем просто стабильность имплантата и окружающей его кости. Систематический обзор, проведенный Папаспиридакосом и коллегами перечислил наиболее часто используемые параметры для оценки успешности имплантации в литературе и разделил их на четыре группы: уровень имплантата в костной ткани, состояние мягких тканей, окружающих имплантат, конструкция самого протеза с опорой на имплантат и субъективная оценка пациента. Это дополнило классическое определение успеха имплантации, данное Альбректссоном. В клинической ситуации, подобной описанной в данной статье о представленном клиническом случае, очевидно, что выживаемость имплантата без учета других параметров недостаточна для удовлетворения текущих критериев успешного исхода случая и что удовлетворенность пациента и эстетика играет решающую роль для конечного результата. Эти факторы часто связаны с внешним видом мягких тканей, окружающих имплантат.
Деформация резцового сосочка между реставрациями на имплантатах, приводящая к ухудшению эстетического результата, была распространенной дилеммой. Во фронтальном отделе зубных рядов, где воссоздание анатомии сосочков требует добавления вертикального компонента к любой процедуре наращивания мягких тканей при тонком фенотипе десны, становится необходимым использовать модифицированный хирургический протокол. На протяжении многих лет для решения этой проблемы предлагались различные методы, такие как инъекции гиалуронового геля, формирование мягких тканей с помощью временных коронок, использование управляемой регенерации тканей и пересадка мягких тканей.
Трансплантаты мягких тканей различаются по своим характеристикам в зависимости от того участка, откуда они забираются. При сборе тканей из области бугра верхней челюсти может быть получен значительно более толстый трансплантат по сравнению с тем, который берется из области твердого неба В литературе высказывается предположение, что сектант, собранный с неба, подвергается значительной первоначальной усадке, но остается стабильным после этих первоначальных изменений. В отличие от этого, трансплантат мягких тканей из области бугра верхней челюсти остается стабильным в течение первых нескольких месяцев и имеет тенденцию постепенно увеличиваться в размерах со временем. Причина этих различий заключается в том, что ткань из области бугра верхней челюсти более плотная и толстая, содержит больше коллагеновых волокон и меньше жировой и железистой ткани по сравнению с тканью неба. Еще одним преимуществом трансплантации тканей из области бугра верхней челюсти является то, что она позволяет добиться уменьшения размеров пародонтального кармана В данном случае первоначальные псевдо-карманы размером от 5 мм до 6 мм в области дистальной стенки зуба 1.7 и небной стенки зубов 1.7 и 1.6 были успешно уменьшены после извлечения небного трансплантата из области бугра верхней челюсти Однако доступ к донорскому участку в данной области может быть затруднен у пациентов с ограниченным открыванием рта. Кроме того, наличие третьего моляра уменьшает объем и толщину доступной ткани. Эти факторы необходимо учитывать при планировании извлечения трансплантата мягких тканей из области бугра верхней челюсти.
В описанном случае забор трансплантата из области бугра верхней челюсти был распространен на межзубно-небную сосочковую область между двумя боковыми зубами верхней челюсти, таким образом удалось создать трансплантат V-образной формы, который мог легко прилегать и корректировать мягкие ткани сосочков между имплантатами в эстетической области (фото 6 и фото 7). Ранее об этой методике сообщали Хирш и коллеги в случаях, когда они удаляли избыточную ткань в ходе процедуры уменьшения карманов и использовали ее для закрытия карманов в области корней зубов эстетических зонах. Однако ранее в литературе никогда не сообщалось об использовании этого менее часто используемого донорского участка для исправления дефектов образующихся между имплантатами. Обоснованием для его использования является сочетание высоко-фиброзной природы ткани бугра верхней челюсти с доступностью и выгодной формой ткани области контактных пунктов между зубами с небной стороны.
Установка и стабилизация трансплантата с использованием туннельной техники препарирования обеспечивает достаточный доступ к области дефекта с преимуществами сохранения целостности мягких тканей в пришеечной области зубов и кровоснабжения. Поскольку доступ к области альвеолярного гребня закрыт, вероятность расхождения раны, некроза трансплантата или послеоперационной рецессии меньше. Фактически, по сравнению с традиционным подходом, заключающимся в наложении полнослойного слизисто-надкостничного лоскута, эта менее инвазивная процедура, как сообщается, является более экономичным быстрым вариантом с аналогичным успехом и меньшим количеством осложнений Это также выгодно по сравнению с полнослойным слизисто-надкостничным лоскутом в плане сохранения кровоснабжения в области, в которую происходит пересадка тканей.
Результат восстановления сосочка между двумя имплантатами в этом случае все еще был немного недостаточным по сравнению с контралатеральной стороной и естественными зубами. Другим важным определяющим фактором является расстояние между костью альвеолярного гребня и точкой контакта. Согласно клиническому исследованию Тарнов и коллег когда это расстояние составляло 5 мм или меньше, сосочек полностью заполнял это пространство почти в 100% случаев. Когда расстояние составляло 6 мм, контактные пункты между зубами заполнялись тканью. примерно в 55% случаев. Процент полного заполнения сосочков уменьшался по мере увеличения расстояния.
Кроме того, можно ожидать, что высота сосочка между двумя естественными зубами составит в среднем 5 мм. Однако в случае наличия двух стоящих рядом имплантатов можно ожидать только 2 мм, 3 мм или 4 мм высоты мягких тканей (в среднем 3,4 мм) от кости альвеолярного гребня между имплантатами до точки контакта. В данном случае произошла незначительная потеря костной массы в области гребня между имплантатами, как показано на рентгенограмме, в результате чего расстояние между гребнем и точкой контакта составило 4,5 мм (фото 2). Если бы точка контакта была выполнена с большим смещением к коронке зуба, то полного заполнения тканью области сосочка можно было не достичь.
Кроме того, отсутствие краевой потери костной ткани, также как и потери кости альвеолярного гребня вокруг платформы имплантата является критическим фактором стабилизации сосочка. Сообщалось об убыли костной ткани в горизонтальном направлении от 1,2 мм до 1,5 мм при использовании имплантатов без переключения платформы. Если эти имплантаты расположены на расстоянии менее 3 мм друг от друга, существует повышенный риск потери костного выступа между имплантатами из-за потери костной массы по окружности обоих имплантатов. Хотя другое клиническое исследование продемонстрировало снижение краевой потери костной ткани при использовании системы имплантатов с функцией переключения платформы, но также в нем сообщалось, что по-прежнему только 64% тканей костного выступа в контактных пунктах между зубами может быть сохранено, если расстояние между двумя имплантатами составляет менее 3 мм. Поэтому по-прежнему рекомендуется поддерживать расстояние между имплантатами не менее 3 мм, особенно во фронтальном отделе, в эстетической зоне, чтобы предотвратить потерю костной ткани между имплантатами. В данном случае расстояние между двумя имплантатами составляло 2,4 мм, что могло быть этиологическим фактором потери ткани в области между имплантатами и привело дефекту резцового сосочка между имплантатами.
Заключение
В данном случае было показано, что субэпителиальный соединительнотканный трансплантат, полученный из комбинации тканей контактных пунктов зубов с небной стороны после операции по уменьшению пародонтального кармана и дистальной клиновидной ткани из области бугра верхней челюсти, обеспечивает предсказуемый и эстетичный результат при увеличении расстояния между имплантатами с точки зрения увеличения контура щеки и области сосочка, после изменения контура и перемещения лоскута ранее описанным способом. Гиперпластическая природа ткани трансплантата из области бугра верхней челюсти позволяет ему со временем становиться толще и плотнее, сохраняя и улучшая его эстетический результат даже спустя годы после операции. Необходимы дополнительные исследования и сравнительный анализ, чтобы подтвердить методику и результаты настоящего клинического случая, описанного в статье. Для будущих исследований следует рассмотреть проспективные клинические исследования и дополнительные отчеты о случаях с объективными баллами эстетической оценки.
Авторы:
Ye Shi, DDS, MS
Inés Fernández Guallart, DDS
Mashal Alrajhi, BDS, MPH
Sang-Choon Cho, DDS
Stuart J. Froum, DDS





























































































































































0 комментариев