Концепция непосредственной установки имплантата в лунку свежеэкстрагированного зуба с последующей фиксацией провизорной коронки была разработана в 1998 году, и с того времени подобный подход является одним из наиболее клинически эффективных при восстановлении участков адентии в эстетически значимой области. Основные преимущества подобного лечения состоят в том, что врачу удается сократить количество необходимых клинических визитов пациента, тем самым улучшая параметры комфорта стоматологической реабилитации. За последнее десятилетие также было доказано, что эффективность данного алгоритма почти идентична показателям успешности имплантации по отстроченному протоколу независимо от факта фиксации провизорной коронки или проведения дополнительной процедуры аугментации.
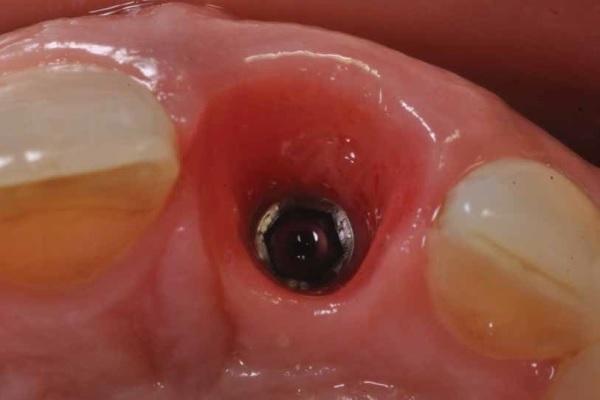
Эстетический результат немедленной имплантации
Аспект эстетической реабилитации пациентов при проведении процедуры немедленной имплантации является одним из наиболее важных в структуре комплексного лечения стоматологических пациентов. Ведь при замещении участков адентии во фронтальной области задачи клинициста состоит не только в том, чтобы обеспечить условия для осстеоинтеграции имплантата, но и в том, чтобы минимизировать травматичность всех манипуляций, тем самым гарантируя лучший прогноз используемого алгоритма лечения.
Морфологические изменения
Хотя алгоритм непосредственного замещения области удаленного зуба посредством дентального имплантата и провизорной коронки и доказал свои клинические преимущества, но и он не лишен изъянов: в первый же год после лечения достаточно высоким остается риск рецессии десен с вестибулярной стороны интраоссальной конструкции, как и проблема контурной усадки мягких тканей, компрометирующей эстетический профиль. Результаты исследований, посвященных изучению изменений мягких и твёрдых тканей вокруг установленных титановых элементов, свидетельствуют о том, что наличие таковых в принципе является физиологическим адаптационным механизмом. Использование костных заменителей, индивидуализированных формирователей десен и провизорных конструкций сопутствует достижению оптимальных клинических результатов лечения после экстракции зуба и нарушения целостности периодонтального комплекса зубной альвеолы. В ходе удаления происходит повреждение так называемой пучковой кости, что, в свою очередь, запускает механизм ремоделирования резидуальной костной ткани. Техники направленного сохранения объема остаточного резидуального гребня с использованием разных типов костных заменителей хоть и демонстрируют некую клиническую успешность, но все же являются недостаточно прогнозированными процедурами. Важную роль также играет исходная толщина вестибулярной костной пластинки, которая в ходе анализа 92 клинических случаев была тоньше 1 мм у 87% пациентов. Исходя из вышеупомянутого, остается нерешенным один важный вопрос: может ли аугментация мягких тканей посредством трансплантата компенсировать или предотвратить чрезмерную резорбцию вестибулярной кости в области имплантации. С другой стороны, усадка десен на 1 мм со щечной стороны титановой инфраконструкции доказательно компрометирует общую успешность немедленной имплантации в долгосрочной перспективе. Кроме того, учитывая эстетические параметры фронтального участка, состояние тканей десен напрямую влияет на выбор материала абатмента, который может просвечиваться при тонком биотипе слизистой, компрометируя при этом стабильность эстетического исхода лечения.
Необходимые параметры для достижение эстетического успеха реабилитации
Для достижения эстетических параметров имплантации необходимо обеспечить адекватную поддержку интраосальной опоры тканями здоровой десны, гармонирующей с присутствующими естественными зубами. Следовательно, нужно обеспечить стабильность двух основных критериев – архитектоники слизистой и естественного вида самой реставрации. В свою очередь, профиль десен в случае немедленной имплантации в основном зависит от позиции самой интраоссальной конструкции, качества и толщины резидуальных мягких и твердых тканей, тщательная оценка которых должна проводиться еще до начала ятрогенного вмешательства.
Увеличение толщины окружающих периимплантитных тканей способствует не только цветовой адаптации протетической реставрации с опорой на имплантате, но и сохранению имеющего уровня резидуального костного гребня. Дистальные участки челюстей, находящиеся все диапазона эстетической визуализации (премоляры и моляры) составляют не такую значительную проблему, как область фронтальных зубов, непосредственно влияющих на гармоничный профиль улыбки. При клинически низком уровне улыбки и толстом биотипе десен эстетические проблемы можно несколько компенсировать, но у пациентов с высоким риском нарушения эстетического профиля тонкий биотип слизистой может сыграть с врачом очень злую шутку. У таковых пациентов важно обеспечить не только достаточный объем окружающих мягких тканей, но и их естественный вид, учитывая параметры белой эстетики собственных зубов пациента.
В данной статье представлен клинический случай стоматологической реабилитации пациента с проведением процедуры двойной аугментации с разных сторон эстетически значимой области. Авторы предлагают именовать данный подход техникой хирургической трансплантации по типу винирной реконструкции (surgical veneer grafting – SVG).
Протокол вмешательства SVG
Цель протокола SVG состоит в том, чтобы минимизировать изменения щечной костной пластинки после экстракции зубов, обеспечивая процедуру аугментации мягких тканей в периимплантатной области корональнее соединения имплантата-абатмента. В ходе реализации данного подхода рекомендовано проводить оценку биологической ширины зубов перед процедурой экстракции. Кроме того, алгоритм SVG предполагает атравматическое удаление зубов без формирования лоскута с сохранением, таким образом, адекватного уровня кровоснабжения вестибулярной щечной пластинки.
Установка имплантата проводится с учетом показателей конусно-лучевой компьютерной томографии после тщательной очистки лунки и несколько небного позиционирования интраоссальной опоры. Установку имплантата в костную ткань проводят на 3-4 мм вглубь от свободного десневого края, и отступая как минимум 1,5 мм от смежных с участком имплантации зубов. Данные правила помогают избежать формирования дигисценций и снижают риск пародонтальных осложнений в области естественных зубов пациента. Кроме того, важно обеспечить поддержку адекватных вертикальных параметров тканей для успешной фиксации будущих протетических супраконструкций.
Стабильность конструкций обеспечивается геометрией имплантата и соответствующими параметрами торка (как минимум в 35 Нсм). Небная позиция имплантата приводит к формированию зазора между титановым элементом и стенкой лунки. Исходя из параметров толщины и качества мягких тканей в области неба, забор соединительнотканевого трансплантата происходит по технике первичного или вторичного натяжения. Данный протокол предполагает формирование соединительнотканевого графта толщиной минимум в 1 мм. Качество и толщину палатинальных тканей определяют посредством пенетрации иглы в толщу слизистой после выполнения анестезии. Наиболее подходящим донорским участком для забора трансплантата является область дистальнее второго премоляра и первого моляра.
Костный материал гомологического происхождения упаковывают в зазор в области лунки – в дальнейшем он сыграет роль каркаса для поддержки объема тканей и стабилизации кровяного сгустка. Провизорные реставрации с винтовой фиксацией позиционируют с учетом направляющего шаблона, обеспечивая сохранение, защиту и поддержку кровяного сгустка и костного трансплантата в период заживления раны. Кроме того, временные коронки помогают сформировать наиболее подходящий контур окружающих мягких тканей.
Клинический случай
Диагностика и жалобы пациента
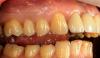
43-летняя женщина обратилась за стоматологической помощью по поводу болевых ощущений и признаков небного перелома левого центрального резца верхней челюсти, который был подтвержден в ходе рентгенологической и КЛКТ-диагностики (фото 1a-2b).
Фото 1a-1c. Перелом левого центрального резца верхней челюсти, подтвержденный результатами КЛКТ-диагностики.
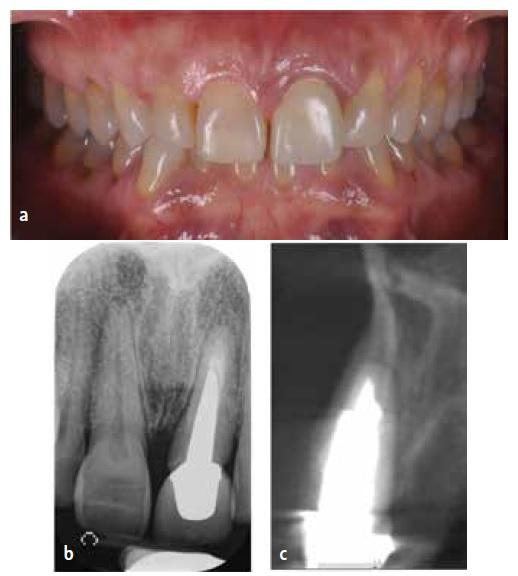
Фото 2a-2b. Биотип тканей определяется толщиной маргинальной слизистой, в данном клиническом случае – тонкий.
За час до операции пациентке был назначен амоксициллин (2 г). После проведения анестезии провели атравматическое рассечение супракрестальных волокон при помощи лезвия скальпеля 15с. Корень удаляли с использованием периотома и щипцов, не провоцируя при этом сепарации лоскута. После тщательной очистки лунки посредством экскаватора (фото 3a-3c) провели установку конического имплантата с текстурированной поверхностью (Tapered Screw-Vent, Zimmer; Warsaw, IN) (фото 4). Имплантацию проводили согласно КЛКТ-контролю, сохраняя достаточное расстояние от интраоссальной опоры до смежных естественных зубов пациента. Поскольку сепарация лоскута не проводилась, удалость сохранить целостность вестибулярной костной пластинки. Для того чтобы обеспечить фиксацию провизорных реставраций, имплантат установили с величиной торка в 40 Нсм, при этом отверстия доступа находились на уровне пояска естественных зубов (фото 5).
Фото 3a-3c. Минимально инвазивная процедура экстракции проблемного зуба без сепарации лоскута. Аккуратная очистка лунки перед установкой имплантата.
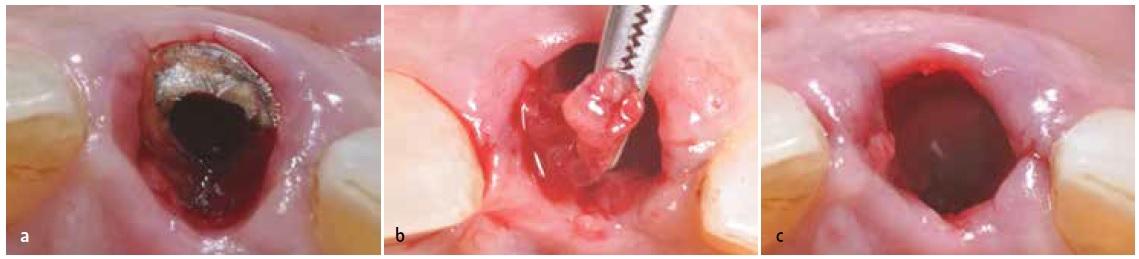
Фото 4. Установка имплантата 4 мм апикальнее краевой границы вестибулярной слизистой.
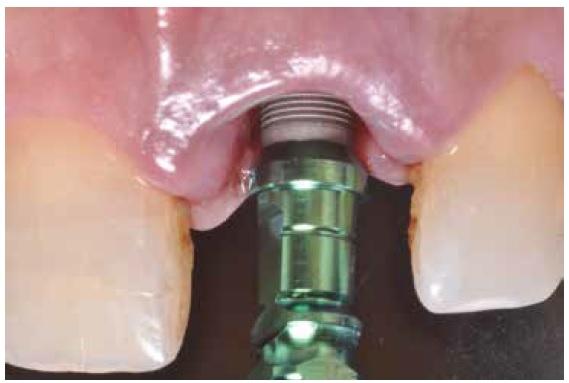
Фото 5. После позиционирования имплантата был визуализирован зазор размером в 3-4 мм.
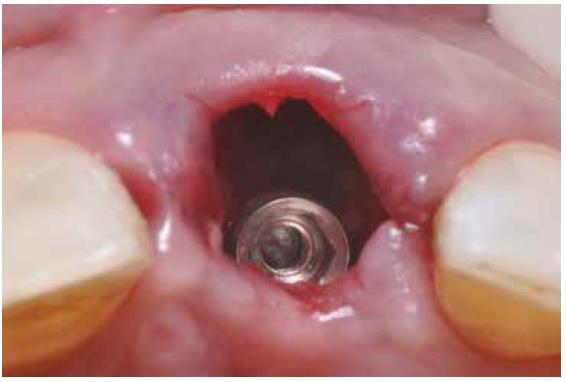
Временная реставрация
На следующем этапе пациенту был изготовлен индивидуализированный титановый цилиндр, который сначала отпескоструили, а потом и силанизировали. Фиксацию супраэлемента проводили вручную, а область винта фиксации заполнили посредством воска (фото 6а). Предварительно изготовленную временную реставрацию заполнили акриловым материалом (Palavit and Paladur, Heraeus Kulzer GmbH, Hanau, Germany), после чего посадили ее на абатмент, используя с целью защиты коффердам. Чтобы обеспечить надежную механическую и химическую фиксацию коронки, врач тщательно контролировал полноту заполнения каркаса реставрации акриловым агентом. При посадке обеспечивали отсутствие контактов реставрации с апроксимальных сторон, чтобы при изъятии коронки в будущем не нарушить процесс осстеоинтеграции имплантата. После всех коррекций конструкцию дезинфицировали и прикрутили к лабораторному аналогу, маркируя апроксимальные участки черным карандашом, и контурируя пришеечную область слоем текучего композита. Контур коронки формировали роторными инструментами на низких скоростях. С небной стороны обеспечивали достаточное количество композита, чтобы гарантировать стабильность соединения временной протетической конструкции и титанового абатмента, и тем самым максимизируя степень припасовки коронки. На последнем этапе провели полировку реставрации, используя специальные пасты и резиновые роторные инструменты. Краситель наносили только на наддесневую часть конструкции, чтобы ограничить контакт данной поверхности с заживающими мягкими тканями (рис. 6b-6d).
Фото 6a-6d. Адаптация провизорного цилиндра в области вмешательства. Окклюзионная поверхность остается свободной для обеспечения пассивной посадки временного титанового абатмента и для обеспечения фиксации конструкции без завинчивания. Поддесневой контур коронки был сформирован вогнутым для заполнения пространства соединительной тканью, в то время как область контакта с деснами была смоделирована плоской – для ограничения давления на вестибулярный профиль слизистой. Поддесневой контур провизорной конструкции восстановленная текучим композитом.
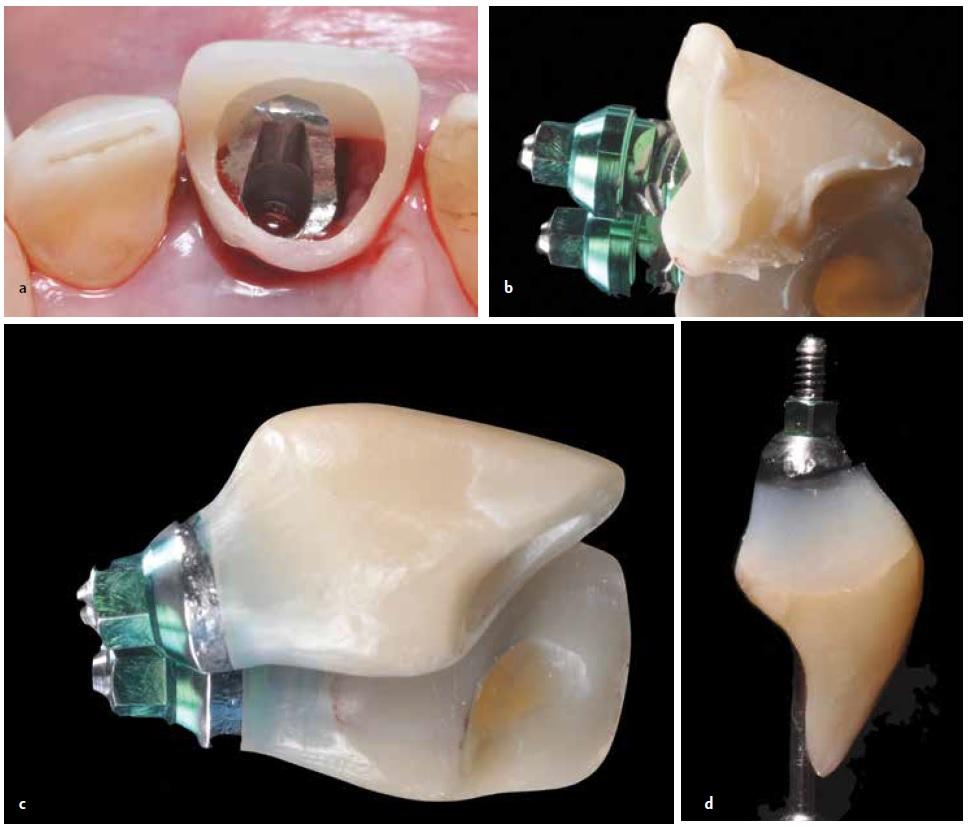
Полировка временной коронки является одним из наиболее важных этапов лечения, поскольку адгезия эпителия на ранних стадиях заживления раны происходить только к идеально отполированной структуре реставрации. Важно обеспечить изготовление временной конструкции до проведения этапа аугментации мягких и твердых тканей, поскольку она обеспечивает защиту области вмешательства после проведения процедур реконструкции десны и костной ткани.
Соединительнотканный трансплантат
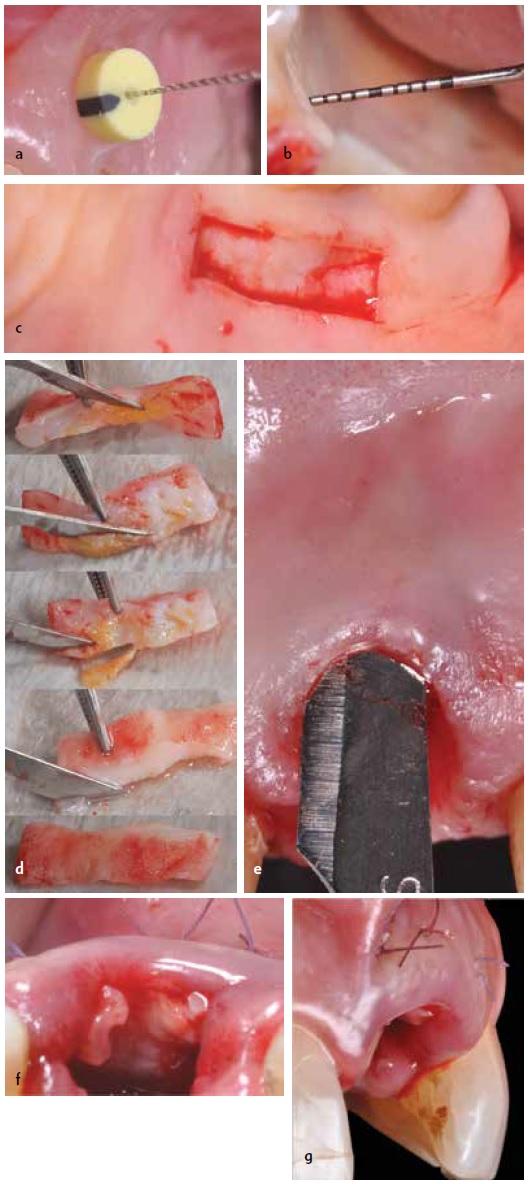
После определения имеющейся толщины и качества мягких тканей в области неба (фото 7a и 7b) была подтверждена возможность забора эпителиального соединительнотканевого трансплантата с данного донорского участка. Формирование трансплантата проводили с использованием лезвия 15c, отступая 2 мм апикальнее от десневой границы второго премоляра и первого моляра.
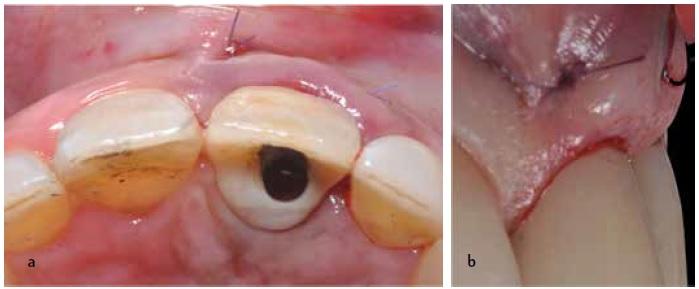
Во время выполнения первого разреза нужно обеспечить пенетрацию мягких тканей на глубину 1,5 мм. При этом нужно придерживаться горизонтального направления разреза в адекватном корональном направлении длиной в 10 мм. Две вертикальных разреза длиной по 6 мм каждый проводятся после формирования горизонтального и до того, как будет сформирован последний апикальный разрез, нужно обеспечить формирование частичного трансплантата под мезиокорональным углом, стараясь минимизировать степень кровотечения, и оставляя интактной подслизистую оболочку для обеспечения адекватной защиты низлежащей костной ткани (фото 7с). Эпителиально-соединительный трансплатат сформировали толщиной в 1,5 мм, 10 мм в длину и 6 мм в высоту. После этого посредством лезвия 15с удаляли эпителиальный слой, что позволило получить чистый соединительнотканный трансплантат толщиной в 1 мм (фото 7d). В реципиентной области сформировали конвертообразное углубление не на полную толщину тканей 3 мм апикальнее относительно слизисто-десневой границы смежных зубов. На следующем этапе для стабилизации и надлежащей адаптации трансплантата обеспечивали ушивание области вмешательства посредством швов 6,0 (Omnia SpA; Фиденца, Италия), минимизируя при этом объем образованного кровяного сгустка (фото 7е-7g). Данный подход помогает обеспечить кровеобеспечение соединительнотканевого трансплантата как из обрати лоскута, так и из области надкостницы.
Фото 7a-7g. Оценка толщины тканей в донорской области неба. Забор мягкотканного трансплантата при помощи скальпеля. После деэпитализации трансплантат помещают во внутрь слизистого конверта и фиксируют посредством трех одиночных резорбируемых швов.
На завершающем этапе проводили упаковку костного трансплантата в зазор между имплантатом и лункой. После этого с помощью винта фиксировали плоский узкий формирователь десен. В качестве костного заменителя использовали частицы гомологичной губчатой кости (Puros, Zimmer), которыми засыпали пространство до уровня десневой границы, выжидая в ходе наполнения момента, когда трансплантат просочиться кровью. Для максимизации объема используемого костного заменителя нужно использовать как можно более узкий и высокий абатмент (фото 8а). Через некоторое время абатмент удаляли (фото 8b), а на его место фиксировали провизорную конструкции, затягивая ее до 20 Нсм. Для формирования адекватного десневого профиля и защиты области аугментации, у провизорной конструкции был смоделирован соответствующий поддесневой профиль. Во время фиксации последней избытки костного заменителя удаляли с помощью пародонтального зонда до уровня десневой границы. Адекватность выполнения процедуры проверяли посредством рентгенографии (фото 9а и 9b).
Фото 8a-8b. Заполнение маргинального зазора костным трансплантатом до границы над соединением имплантат-абатмент.
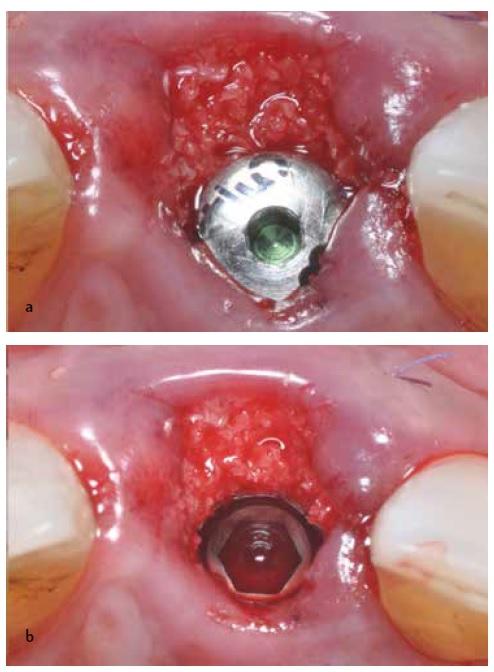
Фото 9a-9b. Вид области вмешательства после винтовой фиксации провизорной реставрации.
Послеоперационный период
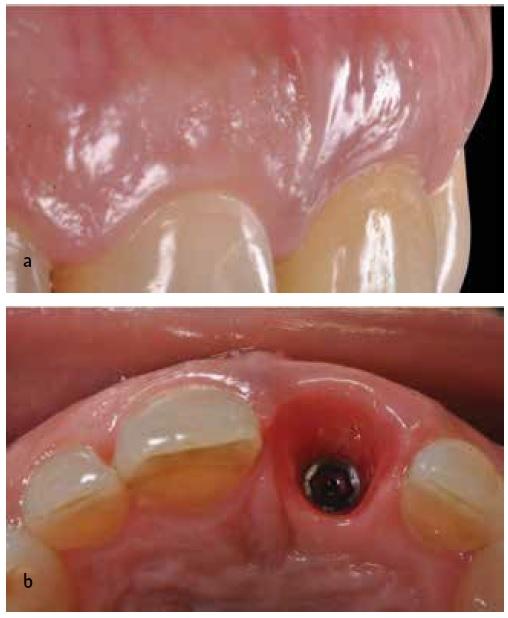
Пациенту было рекомендовано проводить полоскание полости рта три раза в день в течение одной минуты раствором диглюконата хлоргексидина (0,12%), и избегать механической чистки зубов на протяжении трех недель. Через три недели швы удалили, а к прежнему гигиеническому протоколу добавили еще необходимость чистки с использованием мягкой зубной щетки. Пациентке также было рекомендовано придерживаться полужидкой диеты в течение первой недели, и принимать в пищу преимущественно мягкие продукты питания на протяжении последующих двух месяцев. Через 4 месяца провели повторную рентгенологическую проверку области вмешательства (фото 10а). При удалении провизорной реставрации отмечали здоровое состояние мягких тканей (фото 10b).
Фото 10a-10b. Вид через 4 месяца: достаточный объём окружающих тканей.
На следующем этапе проводили цифровое сканирование мягких тканей в области вмешательства, учитывая при этом внешний поддесневой профиль временной конструкции (фото 11a-11c). По полученному снимку в лаборатории отмоделировали и изготовили циркониевую коронку на титановом базисе (фото 11d-12b).
Фото 11a-11е. Моделировка циркониевой реставрации на титановом базисе посредством CAD/CAM технологий.
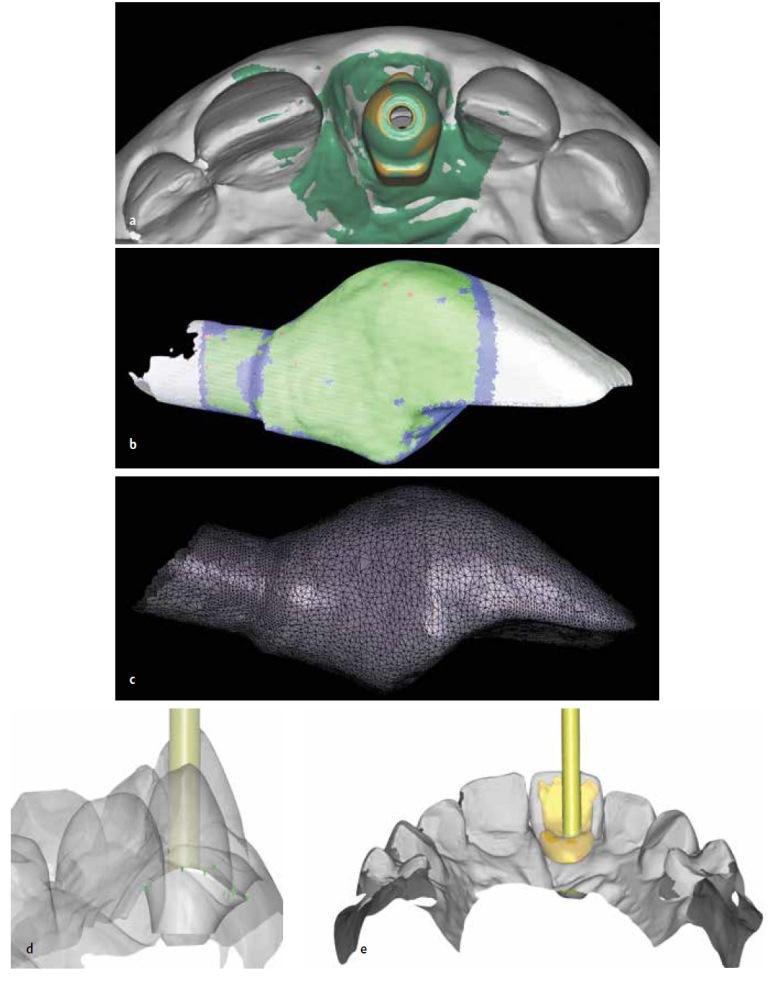
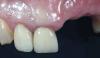
Фото 12a-12b. Вид установленной окончательной реставрации.
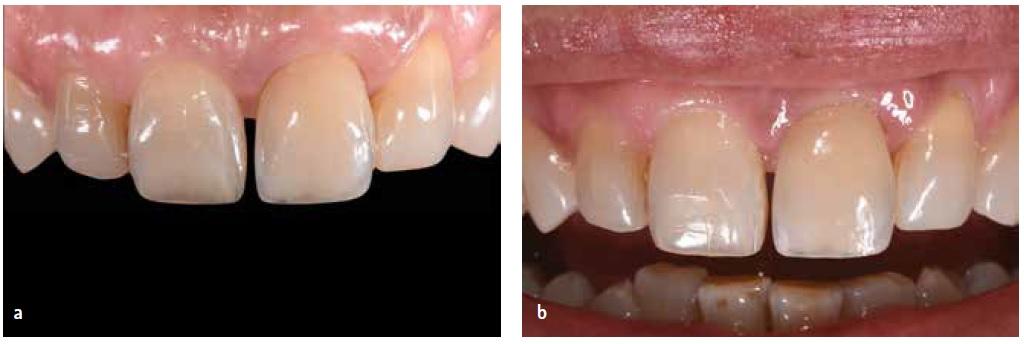
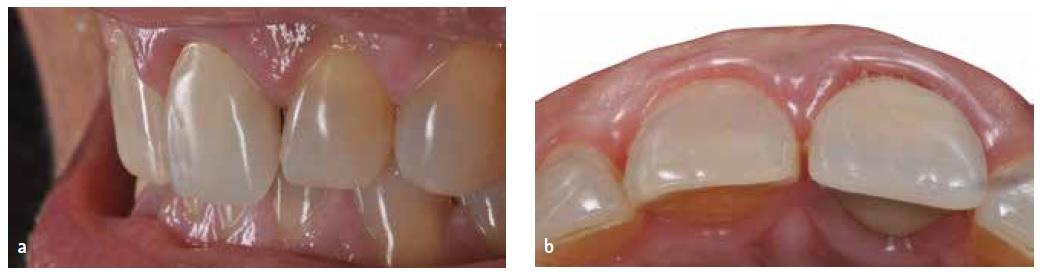
Через 18 месяцев функционирования отмечался отличный клинический профиль реставрации (фото 13), что было дополнительно подтверждено результатами КЛКТ-диагностики через 24 месяца (фото 14). В ходе постоянного мониторинга у пациента периодически оценивали состояние периимплантатных тканей, используя для этого метод пародонтального зондирования.
Фото 13. Внутриротовой вид через 18 месяцев: восстановление и интеграция вестибулярного контура тканей.
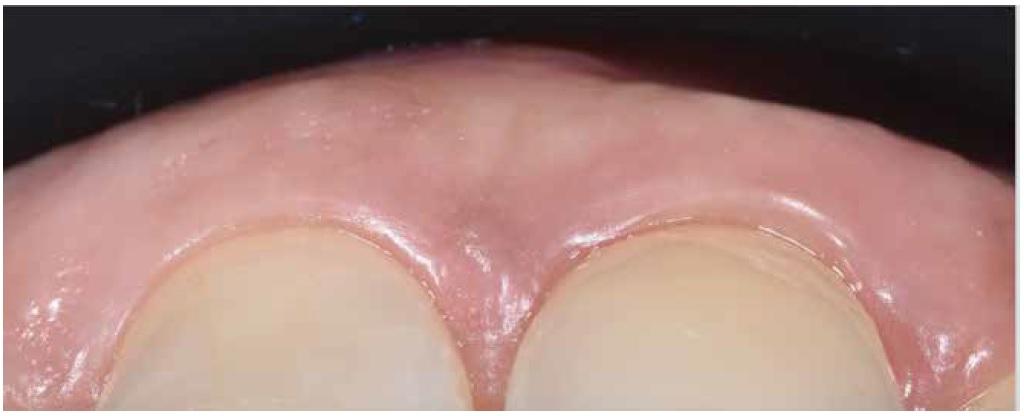
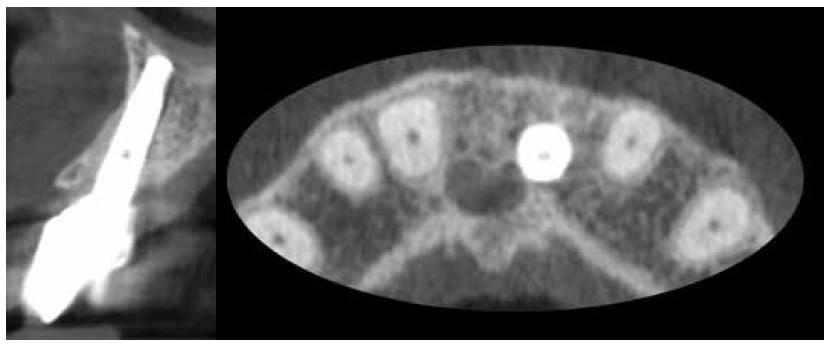
Фото 14. Результат КЛКТ-сканирования через 24 месяца: восстановления лунки и стабильность достигнутых результатов.
Обсуждение
Одиночная имплантация характеризуется отличными показателями успешности реабилитации. Клинические параметры подобного лечения лишь немного зависят от временного критерия установки интраоссальной опоры в лунку удаленного зуба. С другой стороны, непосредственная имплантация помогает сэкономить общее время лечения пациента. Определенные данные свидетельствуют о том, что успешность имплантата, непосредственно установленного в лунку экстрагированного зуба, и такового, установленного в отдаленный период, практически не отличаются. Специфика непосредственной имплантации также состоит в необходимости дополнительного использования костного аугментата для заполнения зазоров между титановой конструкцией и лункой, таким образом, способствуя осстеоинтеграции титанового элемента.
Концепция двух зон
В 2012 году Chu и коллеги провели оценку изменений щечно-язычного контура в случаях немедленной установки имплантатов и дальнейшей провизионализации, в результате чего ученым удалось разработать так называемую концепцию двух зон. Согласно данной концепции, которая направлена на достижение максимального эстетического результата лечения, для формирования максимально естественного вида реставраций нужно провести анализ не только щёчной, но и окклюзионной области имплантации. Концепция двух зон предполагает аугментацию зазора между имплантатом и лункой материалом костного заменителя до уровня десен, что помогает минимизировать изменения щечного контура и способствует утолщению периимплантатных тканей. Таким образом удается добиться максимально эстетичного профиля области вмешательства после заживления раны.
Авторы концепции резюмировали суть теории в следующих выводах:
- необходимо обеспечить атравматическое удаление зуба без сепарации лоскута;
- необходимо проводить упаковку костного трансплантата в границах двух зон (кости и мягких тканей) в интерфейсе зазора между стенками лунки и интраоссальной опорой;
- необходимо проводить фиксацию провизорной реставрации в качестве защитной конструкции для аугментированной лунки.
Другие исследования
Araujo и коллеги продемонстрировали, что ксенотрансплантат в форме частиц можно безопасно упаковывать в периимплантатной области сразу после немедленной установки самой титановой опоры. Воспалительная реакция при таком подходе, как правило, отсутствует, а увеличение объема тканей поможет замаскировать серую структуру абатмента и будет способствовать достижению максимально эстетических результатов. До сих пор остается нерешенным вопрос влияния изолированной аугментации мягких тканей соединительнотканным трансплантатом на изменение параметров тканей в периимплантатной области. Chu и коллеги утверждают, что пациенты с тонким периодонтальным фенотипом характеризуются повышенным риском эстетических осложнений, следовательно, для коррекции визуальных параметров у них может понадобится проведение дополнительного хирургического вмешательства.
Также до конца не ясно, необходимо ли проводить аугментацию мягких и твердых тканей одновременно с фиксацией провизорной конструкции после имплантации, или первые две процедуры можно разделить на отдельные этапы лечения. В некоторых случаях (у пациентов с толстым биотипом) для обеспечения эффективности лечения можно провести лишь реконструкцию костного гребня, учитывая, что даже таковая не может характеризоваться 100% показателями успешности (существуют риски инфицирования или потери трансплантата). Исследование, проведенное Grunder, в котором он сравнивал трехмерные изменения контура тканей при трансплантации соединительнотканевых лоскутов (12 пациентов) и без таковых (12 пациентов), показало, что без реконструкции слизистой редукция тканей достигает 1,1 мм, в то время как подсадка трансплантата помогает минимизировать данный эффект до 0,3 мм, с условием, что имплантат был установлен с формирователем десен и без сепарации лоскута в ходе операции. Следует отметить, что такой результат был зарегистрирован исследователем у пациентов, которым не проводилось ни аугментации костного гребня, ни фиксации провизорной реставрации. Полученные данные являются значительно меньшими, нежели таковые, полученные в ходе классических исследований, которые предполагали сепарацию лоскута в условиях интактной альвеолярной лунки.
Linkevicius и коллеги подтвердили, что толщина слизистой влияет на стабильность резидуальной кости вокруг имплантатов, что, в свою очередь, указывает на то, что у пациентов с тонким биотипом десен риск чрезмерной резорбции гребня является гораздо более высоким. Для формирования стабильного соединительнотканевого прикрепления требуется, как минимум, 3 мм толщины десен, которые во многих исследованиях именуются биологической шириной. Механизм взаимосвязи последней с резорбцией низлежащей кости был широко описан в ряде других исследований. Kan и Rungcharassaeng обратили внимание на то, что процедура аугментации с использованием двухпластинчатого субэпителиального лоскута в сочетании с процедурой немедленной имплантации является крайне манипулятивно-чувствительным подходом лечения: перфорация и истончение лоскута или даже частичное его обнажение может привести к некрозу трансплантата. В их исследовании у 2 из 10 пациентов отмечался некроз соединительнотканевого трансплантата. Однако авторы также заявили, что использование провизорных реставраций вместе с процедурой увеличения объёма слизистой помогает добиться более стабильного состояния периимплантантных тканей по сравнению с результатами, полученными без проведения аугментации.
Описанный протокол винирной реконструкции лунки, в первую очередь, выгоден тем, что он исключает сепарацию лоскута, и, таким образом, удаётся добиться лучшего кровообеспечения из области надкостницы. В свою очередь, улучшение кровоснабжения снижает риск развития возможного некроза тканей. Еще один плюс проведенного лечения состоит в обеспечении надлежащей толщины соединительнотканевого трансплантата: 1 мм плотной ткани помогает минимизировать эффект биологической усадки, и, следовательно, компенсирует уровень ремоделирования костного гребня в периимплантатной области. Кроме того, такой подход способствует формированию наиболее эстетически выгодного профиля мягких тканей.
В двухлетнем рандомизированном клиническом испытании с участием 47 пациентов было сформировано две группы: исследуемую, в которой проводилась немедленная установка имплантата в постэкстракционную лунку с дальнейшей подсадкой соединительнотканевого трансплантата, и контрольную, в которой немедленная аугментация проводилась без мягкотканой аугментации. В обеих группах проводили заполнение зазоров между титановым элементом и стенкой лунки посредством депротеинизированного трансплантата бычьего происхождения. Через два года в исследуемой группе наблюдалось статистически значимое увеличение средней толщины слизистой на 34,29% (0,5 мм) и уменьшение среднего уровня рецессии тканей на 10,01% относительно первичных параметров (0,2 мм). Аналогичная ситуация была отмечена и при сравнении толстых и тонких биотипов тканей у пациентов разных групп. Корреляционный анализ продемонстрировал прямую зависимость между толщиной десны и критериями розовой эстетики. Таким образом, утолщение мягких тканей напрямую способствует достижению лучшего эстетического результата лечения. В представленном клиническом случае конечные результаты реабилитации были довольно благоприятными. Очевидно, этому поспособствовала костная аугментация, расширенная в границах двух зон, описанных концепцией Chu и коллегами. Tarnow и Chu также отметили основную роль костного трансплантата в поддержке определённого щечно-палатинального уровня тканей даже с учетом эффекта ремоделирования после экстракции зубов. По мнению авторов, проведение твердотканной аугментации является одним из ключевых аспектов обеспечения эстетически приемлемых и стабильных результатов ятрогенного вмешательства.
Резюме
При необходимости обеспечения высокоэстетических результатов лечения, необходимо всегда учитывать влияние таких факторов, как биотип тканей и уровень костной поддержки слизистой с вестибулярной стороны лунки. В свою очередь, для реализации протокола винирной реконструкции гребня нужно подходить с большой осторожностью, предварительно проанализировав все альтернативные методы лечения. Использование трансплантата из соединительной ткани в сочетании с костным аугментатом во время немедленной имплантации в эстетической зоне помогает компенсировать эффект усадки мягких тканей и обеспечивает долгосрочную стабильность визуального профиля слизистой. Однако для того, чтобы рекомендовать данный протокол в широкую повседневную практику необходимо провести дополнительные долгосрочные исследования, которые помогут получить однозначные и доказательные результаты.
Авторы:
Alessandro Agnini, DDS
Maurice A. Salama, DMD
Henry Salama, DMD
David A. Garber, DMD
Andrea Mastrorosa Agnini, DDS
Производители:
Концепция непосредственной установки имплантата в лунку свежеэкстрагированного зуба с последующей фиксацией провизорной коронки была разработана в 1998 году, и с того времени подобный подход является одним из наиболее клинически эффективных при восстановлении участков адентии в эстетически значимой области. Основные преимущества подобного лечения состоят в том, что врачу удается сократить количество необходимых клинических визитов пациента, тем самым улучшая параметры комфорта стоматологической реабилитации. За последнее десятилетие также было доказано, что эффективность данного алгоритма почти идентична показателям успешности имплантации по отстроченному протоколу независимо от факта фиксации провизорной коронки или проведения дополнительной процедуры аугментации.

Эстетический результат немедленной имплантации
Аспект эстетической реабилитации пациентов при проведении процедуры немедленной имплантации является одним из наиболее важных в структуре комплексного лечения стоматологических пациентов. Ведь при замещении участков адентии во фронтальной области задачи клинициста состоит не только в том, чтобы обеспечить условия для осстеоинтеграции имплантата, но и в том, чтобы минимизировать травматичность всех манипуляций, тем самым гарантируя лучший прогноз используемого алгоритма лечения.
Морфологические изменения
Хотя алгоритм непосредственного замещения области удаленного зуба посредством дентального имплантата и провизорной коронки и доказал свои клинические преимущества, но и он не лишен изъянов: в первый же год после лечения достаточно высоким остается риск рецессии десен с вестибулярной стороны интраоссальной конструкции, как и проблема контурной усадки мягких тканей, компрометирующей эстетический профиль. Результаты исследований, посвященных изучению изменений мягких и твёрдых тканей вокруг установленных титановых элементов, свидетельствуют о том, что наличие таковых в принципе является физиологическим адаптационным механизмом. Использование костных заменителей, индивидуализированных формирователей десен и провизорных конструкций сопутствует достижению оптимальных клинических результатов лечения после экстракции зуба и нарушения целостности периодонтального комплекса зубной альвеолы. В ходе удаления происходит повреждение так называемой пучковой кости, что, в свою очередь, запускает механизм ремоделирования резидуальной костной ткани. Техники направленного сохранения объема остаточного резидуального гребня с использованием разных типов костных заменителей хоть и демонстрируют некую клиническую успешность, но все же являются недостаточно прогнозированными процедурами. Важную роль также играет исходная толщина вестибулярной костной пластинки, которая в ходе анализа 92 клинических случаев была тоньше 1 мм у 87% пациентов. Исходя из вышеупомянутого, остается нерешенным один важный вопрос: может ли аугментация мягких тканей посредством трансплантата компенсировать или предотвратить чрезмерную резорбцию вестибулярной кости в области имплантации. С другой стороны, усадка десен на 1 мм со щечной стороны титановой инфраконструкции доказательно компрометирует общую успешность немедленной имплантации в долгосрочной перспективе. Кроме того, учитывая эстетические параметры фронтального участка, состояние тканей десен напрямую влияет на выбор материала абатмента, который может просвечиваться при тонком биотипе слизистой, компрометируя при этом стабильность эстетического исхода лечения.
Необходимые параметры для достижение эстетического успеха реабилитации
Для достижения эстетических параметров имплантации необходимо обеспечить адекватную поддержку интраосальной опоры тканями здоровой десны, гармонирующей с присутствующими естественными зубами. Следовательно, нужно обеспечить стабильность двух основных критериев – архитектоники слизистой и естественного вида самой реставрации. В свою очередь, профиль десен в случае немедленной имплантации в основном зависит от позиции самой интраоссальной конструкции, качества и толщины резидуальных мягких и твердых тканей, тщательная оценка которых должна проводиться еще до начала ятрогенного вмешательства.
Увеличение толщины окружающих периимплантитных тканей способствует не только цветовой адаптации протетической реставрации с опорой на имплантате, но и сохранению имеющего уровня резидуального костного гребня. Дистальные участки челюстей, находящиеся все диапазона эстетической визуализации (премоляры и моляры) составляют не такую значительную проблему, как область фронтальных зубов, непосредственно влияющих на гармоничный профиль улыбки. При клинически низком уровне улыбки и толстом биотипе десен эстетические проблемы можно несколько компенсировать, но у пациентов с высоким риском нарушения эстетического профиля тонкий биотип слизистой может сыграть с врачом очень злую шутку. У таковых пациентов важно обеспечить не только достаточный объем окружающих мягких тканей, но и их естественный вид, учитывая параметры белой эстетики собственных зубов пациента.
В данной статье представлен клинический случай стоматологической реабилитации пациента с проведением процедуры двойной аугментации с разных сторон эстетически значимой области. Авторы предлагают именовать данный подход техникой хирургической трансплантации по типу винирной реконструкции (surgical veneer grafting – SVG).
Протокол вмешательства SVG
Цель протокола SVG состоит в том, чтобы минимизировать изменения щечной костной пластинки после экстракции зубов, обеспечивая процедуру аугментации мягких тканей в периимплантатной области корональнее соединения имплантата-абатмента. В ходе реализации данного подхода рекомендовано проводить оценку биологической ширины зубов перед процедурой экстракции. Кроме того, алгоритм SVG предполагает атравматическое удаление зубов без формирования лоскута с сохранением, таким образом, адекватного уровня кровоснабжения вестибулярной щечной пластинки.
Установка имплантата проводится с учетом показателей конусно-лучевой компьютерной томографии после тщательной очистки лунки и несколько небного позиционирования интраоссальной опоры. Установку имплантата в костную ткань проводят на 3-4 мм вглубь от свободного десневого края, и отступая как минимум 1,5 мм от смежных с участком имплантации зубов. Данные правила помогают избежать формирования дигисценций и снижают риск пародонтальных осложнений в области естественных зубов пациента. Кроме того, важно обеспечить поддержку адекватных вертикальных параметров тканей для успешной фиксации будущих протетических супраконструкций.
Стабильность конструкций обеспечивается геометрией имплантата и соответствующими параметрами торка (как минимум в 35 Нсм). Небная позиция имплантата приводит к формированию зазора между титановым элементом и стенкой лунки. Исходя из параметров толщины и качества мягких тканей в области неба, забор соединительнотканевого трансплантата происходит по технике первичного или вторичного натяжения. Данный протокол предполагает формирование соединительнотканевого графта толщиной минимум в 1 мм. Качество и толщину палатинальных тканей определяют посредством пенетрации иглы в толщу слизистой после выполнения анестезии. Наиболее подходящим донорским участком для забора трансплантата является область дистальнее второго премоляра и первого моляра.
Костный материал гомологического происхождения упаковывают в зазор в области лунки – в дальнейшем он сыграет роль каркаса для поддержки объема тканей и стабилизации кровяного сгустка. Провизорные реставрации с винтовой фиксацией позиционируют с учетом направляющего шаблона, обеспечивая сохранение, защиту и поддержку кровяного сгустка и костного трансплантата в период заживления раны. Кроме того, временные коронки помогают сформировать наиболее подходящий контур окружающих мягких тканей.
Клинический случай
Диагностика и жалобы пациента
43-летняя женщина обратилась за стоматологической помощью по поводу болевых ощущений и признаков небного перелома левого центрального резца верхней челюсти, который был подтвержден в ходе рентгенологической и КЛКТ-диагностики (фото 1a-2b).
Фото 1a-1c. Перелом левого центрального резца верхней челюсти, подтвержденный результатами КЛКТ-диагностики.

Фото 2a-2b. Биотип тканей определяется толщиной маргинальной слизистой, в данном клиническом случае – тонкий.

За час до операции пациентке был назначен амоксициллин (2 г). После проведения анестезии провели атравматическое рассечение супракрестальных волокон при помощи лезвия скальпеля 15с. Корень удаляли с использованием периотома и щипцов, не провоцируя при этом сепарации лоскута. После тщательной очистки лунки посредством экскаватора (фото 3a-3c) провели установку конического имплантата с текстурированной поверхностью (Tapered Screw-Vent, Zimmer; Warsaw, IN) (фото 4). Имплантацию проводили согласно КЛКТ-контролю, сохраняя достаточное расстояние от интраоссальной опоры до смежных естественных зубов пациента. Поскольку сепарация лоскута не проводилась, удалость сохранить целостность вестибулярной костной пластинки. Для того чтобы обеспечить фиксацию провизорных реставраций, имплантат установили с величиной торка в 40 Нсм, при этом отверстия доступа находились на уровне пояска естественных зубов (фото 5).
Фото 3a-3c. Минимально инвазивная процедура экстракции проблемного зуба без сепарации лоскута. Аккуратная очистка лунки перед установкой имплантата.

Фото 4. Установка имплантата 4 мм апикальнее краевой границы вестибулярной слизистой.

Фото 5. После позиционирования имплантата был визуализирован зазор размером в 3-4 мм.

Временная реставрация
На следующем этапе пациенту был изготовлен индивидуализированный титановый цилиндр, который сначала отпескоструили, а потом и силанизировали. Фиксацию супраэлемента проводили вручную, а область винта фиксации заполнили посредством воска (фото 6а). Предварительно изготовленную временную реставрацию заполнили акриловым материалом (Palavit and Paladur, Heraeus Kulzer GmbH, Hanau, Germany), после чего посадили ее на абатмент, используя с целью защиты коффердам. Чтобы обеспечить надежную механическую и химическую фиксацию коронки, врач тщательно контролировал полноту заполнения каркаса реставрации акриловым агентом. При посадке обеспечивали отсутствие контактов реставрации с апроксимальных сторон, чтобы при изъятии коронки в будущем не нарушить процесс осстеоинтеграции имплантата. После всех коррекций конструкцию дезинфицировали и прикрутили к лабораторному аналогу, маркируя апроксимальные участки черным карандашом, и контурируя пришеечную область слоем текучего композита. Контур коронки формировали роторными инструментами на низких скоростях. С небной стороны обеспечивали достаточное количество композита, чтобы гарантировать стабильность соединения временной протетической конструкции и титанового абатмента, и тем самым максимизируя степень припасовки коронки. На последнем этапе провели полировку реставрации, используя специальные пасты и резиновые роторные инструменты. Краситель наносили только на наддесневую часть конструкции, чтобы ограничить контакт данной поверхности с заживающими мягкими тканями (рис. 6b-6d).
Фото 6a-6d. Адаптация провизорного цилиндра в области вмешательства. Окклюзионная поверхность остается свободной для обеспечения пассивной посадки временного титанового абатмента и для обеспечения фиксации конструкции без завинчивания. Поддесневой контур коронки был сформирован вогнутым для заполнения пространства соединительной тканью, в то время как область контакта с деснами была смоделирована плоской – для ограничения давления на вестибулярный профиль слизистой. Поддесневой контур провизорной конструкции восстановленная текучим композитом.

Полировка временной коронки является одним из наиболее важных этапов лечения, поскольку адгезия эпителия на ранних стадиях заживления раны происходить только к идеально отполированной структуре реставрации. Важно обеспечить изготовление временной конструкции до проведения этапа аугментации мягких и твердых тканей, поскольку она обеспечивает защиту области вмешательства после проведения процедур реконструкции десны и костной ткани.
Соединительнотканный трансплантат
После определения имеющейся толщины и качества мягких тканей в области неба (фото 7a и 7b) была подтверждена возможность забора эпителиального соединительнотканевого трансплантата с данного донорского участка. Формирование трансплантата проводили с использованием лезвия 15c, отступая 2 мм апикальнее от десневой границы второго премоляра и первого моляра.
Во время выполнения первого разреза нужно обеспечить пенетрацию мягких тканей на глубину 1,5 мм. При этом нужно придерживаться горизонтального направления разреза в адекватном корональном направлении длиной в 10 мм. Две вертикальных разреза длиной по 6 мм каждый проводятся после формирования горизонтального и до того, как будет сформирован последний апикальный разрез, нужно обеспечить формирование частичного трансплантата под мезиокорональным углом, стараясь минимизировать степень кровотечения, и оставляя интактной подслизистую оболочку для обеспечения адекватной защиты низлежащей костной ткани (фото 7с). Эпителиально-соединительный трансплатат сформировали толщиной в 1,5 мм, 10 мм в длину и 6 мм в высоту. После этого посредством лезвия 15с удаляли эпителиальный слой, что позволило получить чистый соединительнотканный трансплантат толщиной в 1 мм (фото 7d). В реципиентной области сформировали конвертообразное углубление не на полную толщину тканей 3 мм апикальнее относительно слизисто-десневой границы смежных зубов. На следующем этапе для стабилизации и надлежащей адаптации трансплантата обеспечивали ушивание области вмешательства посредством швов 6,0 (Omnia SpA; Фиденца, Италия), минимизируя при этом объем образованного кровяного сгустка (фото 7е-7g). Данный подход помогает обеспечить кровеобеспечение соединительнотканевого трансплантата как из обрати лоскута, так и из области надкостницы.
Фото 7a-7g. Оценка толщины тканей в донорской области неба. Забор мягкотканного трансплантата при помощи скальпеля. После деэпитализации трансплантат помещают во внутрь слизистого конверта и фиксируют посредством трех одиночных резорбируемых швов.

На завершающем этапе проводили упаковку костного трансплантата в зазор между имплантатом и лункой. После этого с помощью винта фиксировали плоский узкий формирователь десен. В качестве костного заменителя использовали частицы гомологичной губчатой кости (Puros, Zimmer), которыми засыпали пространство до уровня десневой границы, выжидая в ходе наполнения момента, когда трансплантат просочиться кровью. Для максимизации объема используемого костного заменителя нужно использовать как можно более узкий и высокий абатмент (фото 8а). Через некоторое время абатмент удаляли (фото 8b), а на его место фиксировали провизорную конструкции, затягивая ее до 20 Нсм. Для формирования адекватного десневого профиля и защиты области аугментации, у провизорной конструкции был смоделирован соответствующий поддесневой профиль. Во время фиксации последней избытки костного заменителя удаляли с помощью пародонтального зонда до уровня десневой границы. Адекватность выполнения процедуры проверяли посредством рентгенографии (фото 9а и 9b).
Фото 8a-8b. Заполнение маргинального зазора костным трансплантатом до границы над соединением имплантат-абатмент.

Фото 9a-9b. Вид области вмешательства после винтовой фиксации провизорной реставрации.

Послеоперационный период
Пациенту было рекомендовано проводить полоскание полости рта три раза в день в течение одной минуты раствором диглюконата хлоргексидина (0,12%), и избегать механической чистки зубов на протяжении трех недель. Через три недели швы удалили, а к прежнему гигиеническому протоколу добавили еще необходимость чистки с использованием мягкой зубной щетки. Пациентке также было рекомендовано придерживаться полужидкой диеты в течение первой недели, и принимать в пищу преимущественно мягкие продукты питания на протяжении последующих двух месяцев. Через 4 месяца провели повторную рентгенологическую проверку области вмешательства (фото 10а). При удалении провизорной реставрации отмечали здоровое состояние мягких тканей (фото 10b).
Фото 10a-10b. Вид через 4 месяца: достаточный объём окружающих тканей.

На следующем этапе проводили цифровое сканирование мягких тканей в области вмешательства, учитывая при этом внешний поддесневой профиль временной конструкции (фото 11a-11c). По полученному снимку в лаборатории отмоделировали и изготовили циркониевую коронку на титановом базисе (фото 11d-12b).
Фото 11a-11е. Моделировка циркониевой реставрации на титановом базисе посредством CAD/CAM технологий.

Фото 12a-12b. Вид установленной окончательной реставрации.

Через 18 месяцев функционирования отмечался отличный клинический профиль реставрации (фото 13), что было дополнительно подтверждено результатами КЛКТ-диагностики через 24 месяца (фото 14). В ходе постоянного мониторинга у пациента периодически оценивали состояние периимплантатных тканей, используя для этого метод пародонтального зондирования.
Фото 13. Внутриротовой вид через 18 месяцев: восстановление и интеграция вестибулярного контура тканей.

Фото 14. Результат КЛКТ-сканирования через 24 месяца: восстановления лунки и стабильность достигнутых результатов.

Обсуждение
Одиночная имплантация характеризуется отличными показателями успешности реабилитации. Клинические параметры подобного лечения лишь немного зависят от временного критерия установки интраоссальной опоры в лунку удаленного зуба. С другой стороны, непосредственная имплантация помогает сэкономить общее время лечения пациента. Определенные данные свидетельствуют о том, что успешность имплантата, непосредственно установленного в лунку экстрагированного зуба, и такового, установленного в отдаленный период, практически не отличаются. Специфика непосредственной имплантации также состоит в необходимости дополнительного использования костного аугментата для заполнения зазоров между титановой конструкцией и лункой, таким образом, способствуя осстеоинтеграции титанового элемента.
Концепция двух зон
В 2012 году Chu и коллеги провели оценку изменений щечно-язычного контура в случаях немедленной установки имплантатов и дальнейшей провизионализации, в результате чего ученым удалось разработать так называемую концепцию двух зон. Согласно данной концепции, которая направлена на достижение максимального эстетического результата лечения, для формирования максимально естественного вида реставраций нужно провести анализ не только щёчной, но и окклюзионной области имплантации. Концепция двух зон предполагает аугментацию зазора между имплантатом и лункой материалом костного заменителя до уровня десен, что помогает минимизировать изменения щечного контура и способствует утолщению периимплантатных тканей. Таким образом удается добиться максимально эстетичного профиля области вмешательства после заживления раны.
Авторы концепции резюмировали суть теории в следующих выводах:
- необходимо обеспечить атравматическое удаление зуба без сепарации лоскута;
- необходимо проводить упаковку костного трансплантата в границах двух зон (кости и мягких тканей) в интерфейсе зазора между стенками лунки и интраоссальной опорой;
- необходимо проводить фиксацию провизорной реставрации в качестве защитной конструкции для аугментированной лунки.
Другие исследования
Araujo и коллеги продемонстрировали, что ксенотрансплантат в форме частиц можно безопасно упаковывать в периимплантатной области сразу после немедленной установки самой титановой опоры. Воспалительная реакция при таком подходе, как правило, отсутствует, а увеличение объема тканей поможет замаскировать серую структуру абатмента и будет способствовать достижению максимально эстетических результатов. До сих пор остается нерешенным вопрос влияния изолированной аугментации мягких тканей соединительнотканным трансплантатом на изменение параметров тканей в периимплантатной области. Chu и коллеги утверждают, что пациенты с тонким периодонтальным фенотипом характеризуются повышенным риском эстетических осложнений, следовательно, для коррекции визуальных параметров у них может понадобится проведение дополнительного хирургического вмешательства.
Также до конца не ясно, необходимо ли проводить аугментацию мягких и твердых тканей одновременно с фиксацией провизорной конструкции после имплантации, или первые две процедуры можно разделить на отдельные этапы лечения. В некоторых случаях (у пациентов с толстым биотипом) для обеспечения эффективности лечения можно провести лишь реконструкцию костного гребня, учитывая, что даже таковая не может характеризоваться 100% показателями успешности (существуют риски инфицирования или потери трансплантата). Исследование, проведенное Grunder, в котором он сравнивал трехмерные изменения контура тканей при трансплантации соединительнотканевых лоскутов (12 пациентов) и без таковых (12 пациентов), показало, что без реконструкции слизистой редукция тканей достигает 1,1 мм, в то время как подсадка трансплантата помогает минимизировать данный эффект до 0,3 мм, с условием, что имплантат был установлен с формирователем десен и без сепарации лоскута в ходе операции. Следует отметить, что такой результат был зарегистрирован исследователем у пациентов, которым не проводилось ни аугментации костного гребня, ни фиксации провизорной реставрации. Полученные данные являются значительно меньшими, нежели таковые, полученные в ходе классических исследований, которые предполагали сепарацию лоскута в условиях интактной альвеолярной лунки.
Linkevicius и коллеги подтвердили, что толщина слизистой влияет на стабильность резидуальной кости вокруг имплантатов, что, в свою очередь, указывает на то, что у пациентов с тонким биотипом десен риск чрезмерной резорбции гребня является гораздо более высоким. Для формирования стабильного соединительнотканевого прикрепления требуется, как минимум, 3 мм толщины десен, которые во многих исследованиях именуются биологической шириной. Механизм взаимосвязи последней с резорбцией низлежащей кости был широко описан в ряде других исследований. Kan и Rungcharassaeng обратили внимание на то, что процедура аугментации с использованием двухпластинчатого субэпителиального лоскута в сочетании с процедурой немедленной имплантации является крайне манипулятивно-чувствительным подходом лечения: перфорация и истончение лоскута или даже частичное его обнажение может привести к некрозу трансплантата. В их исследовании у 2 из 10 пациентов отмечался некроз соединительнотканевого трансплантата. Однако авторы также заявили, что использование провизорных реставраций вместе с процедурой увеличения объёма слизистой помогает добиться более стабильного состояния периимплантантных тканей по сравнению с результатами, полученными без проведения аугментации.
Описанный протокол винирной реконструкции лунки, в первую очередь, выгоден тем, что он исключает сепарацию лоскута, и, таким образом, удаётся добиться лучшего кровообеспечения из области надкостницы. В свою очередь, улучшение кровоснабжения снижает риск развития возможного некроза тканей. Еще один плюс проведенного лечения состоит в обеспечении надлежащей толщины соединительнотканевого трансплантата: 1 мм плотной ткани помогает минимизировать эффект биологической усадки, и, следовательно, компенсирует уровень ремоделирования костного гребня в периимплантатной области. Кроме того, такой подход способствует формированию наиболее эстетически выгодного профиля мягких тканей.
В двухлетнем рандомизированном клиническом испытании с участием 47 пациентов было сформировано две группы: исследуемую, в которой проводилась немедленная установка имплантата в постэкстракционную лунку с дальнейшей подсадкой соединительнотканевого трансплантата, и контрольную, в которой немедленная аугментация проводилась без мягкотканой аугментации. В обеих группах проводили заполнение зазоров между титановым элементом и стенкой лунки посредством депротеинизированного трансплантата бычьего происхождения. Через два года в исследуемой группе наблюдалось статистически значимое увеличение средней толщины слизистой на 34,29% (0,5 мм) и уменьшение среднего уровня рецессии тканей на 10,01% относительно первичных параметров (0,2 мм). Аналогичная ситуация была отмечена и при сравнении толстых и тонких биотипов тканей у пациентов разных групп. Корреляционный анализ продемонстрировал прямую зависимость между толщиной десны и критериями розовой эстетики. Таким образом, утолщение мягких тканей напрямую способствует достижению лучшего эстетического результата лечения. В представленном клиническом случае конечные результаты реабилитации были довольно благоприятными. Очевидно, этому поспособствовала костная аугментация, расширенная в границах двух зон, описанных концепцией Chu и коллегами. Tarnow и Chu также отметили основную роль костного трансплантата в поддержке определённого щечно-палатинального уровня тканей даже с учетом эффекта ремоделирования после экстракции зубов. По мнению авторов, проведение твердотканной аугментации является одним из ключевых аспектов обеспечения эстетически приемлемых и стабильных результатов ятрогенного вмешательства.
Резюме
При необходимости обеспечения высокоэстетических результатов лечения, необходимо всегда учитывать влияние таких факторов, как биотип тканей и уровень костной поддержки слизистой с вестибулярной стороны лунки. В свою очередь, для реализации протокола винирной реконструкции гребня нужно подходить с большой осторожностью, предварительно проанализировав все альтернативные методы лечения. Использование трансплантата из соединительной ткани в сочетании с костным аугментатом во время немедленной имплантации в эстетической зоне помогает компенсировать эффект усадки мягких тканей и обеспечивает долгосрочную стабильность визуального профиля слизистой. Однако для того, чтобы рекомендовать данный протокол в широкую повседневную практику необходимо провести дополнительные долгосрочные исследования, которые помогут получить однозначные и доказательные результаты.
Авторы:
Alessandro Agnini, DDS
Maurice A. Salama, DMD
Henry Salama, DMD
David A. Garber, DMD
Andrea Mastrorosa Agnini, DDS






























































































































































0 комментариев