Особенности резорбции альвеолярной лунки и заживление смежных с ней мягких тканей отличаются в зависимости от топографии. Данный аспект следует учитывать в процессе лечения различных вариантов адентии с помощью имплантации, так как он может вызывать некоторые клинические трудности. Лечение адентии в задних областях челюсти – процесс более простой, поскольку возможно использование отстроченных и непосредственных протоколов лечения для обеспечения прироста мягких тканей и закрытия области имплантации. В эстетической фронтальной зоне вариант выбора исключен, более того, после удаления зуба и без соответствующего непосредственного лечения высока вероятность потери мягких тканей. Протокол немедленной установки имплантатов, хотя и чреват высоким риском осложнений, позволяет провести фиксацию индивидуализированного абатмента или провизорной коронки, которые могут обеспечить поддержку мягких тканей и ограничить их убыль. Данная концепция «двойной зональной терапии» подчеркивает проблему коррекции мягких тканей, которая имеет решающее значение для эстетического результата в периимплантантной зоне. В данной статье представлен случай немедленной установки имплантатов с индивидуализированным абатментом с отдаленным шестилетним результатом, а также описаны возникшие осложнения и алгоритм их лечения.
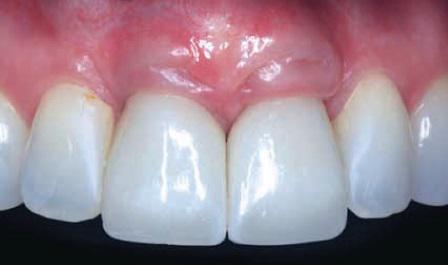
Клинический случай
35-летняя женщина обратилась за помощью в конце 2002 года для лечения травматических переломов центральных верхних резцов, полученных в дорожно-транспортном происшествии (фото 1). Оба зуба имели переломы корней без повреждения альвеол и были признаны таковыми, что не подлежат лечению. Они были удалены, после чего два 5,5 х 13 мм конических имплантата с внутренними шестигранниками были установлены на их месте (Frialit 2, Dentsply Friadent). Согласно протоколу имплантаты были установлены для «заполнения лунки», а индивидуализированные абатменты для обеспечения эстетического профиля, что позволило имитировать зубы и поддерживать мягкую ткань в области дефекта (фото 2 - 5). Перед проверкой коэффициента стабильности имплантатов (КСИ) с помощью цифрового устройства, уровень их остеоинтеграции проверяли мануально через четыре месяца после заживления, в результате чего были диагностированы удовлетворительные условия для цементирования коронок в начале 2003 года (фото 6).
Фото 1. Состояние перед лечением в 2002.
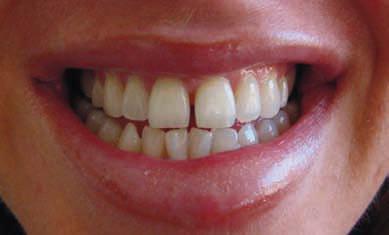
Фото 2. Удаление коронок 11, 21 зубов и оставшиеся корни зубов (2002).
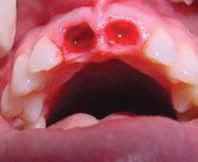
Фото 3. Установка имплантатов и заполнение лунок 11, 21 зубов (2002).
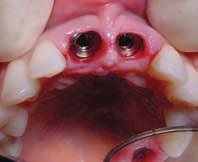
Фото 4. Периапикальные рентгенограммы с направляющими штифтами и непосредственной установкой имплантатов (2002).
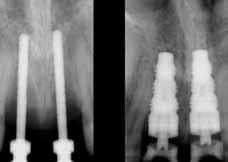
Фото 5. Вид после установки абатментов (2002).
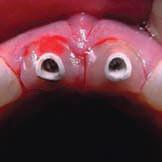
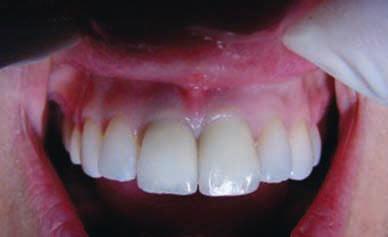
Фото 6. Вид реставрации через 4 месяца после заживления (2003).
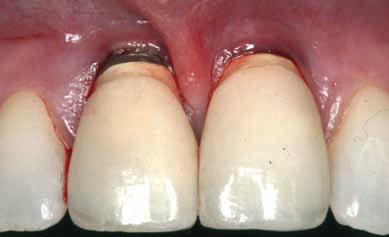
Непосредственные послеоперационные результаты были весьма положительны: хороший эстетичный внешний вид, оптимальный контур мягкий тканей, неповрежденные межзубные сосочки, положительные отзывы пациента. Тем не менее, регулярный контроль выявил признаки осложнения на 18-ом месяце, которые проявились в форме незначительной рецессии десен в области срединной линии у краев коронок. Рецессия продолжала прогрессировать с небольшим обнажением поверхности имплантата в области правого центрального резца, а потом достигла уровня соединения имплантат-абатмент в области обеих конструкций (фото 7). Поскольку на поверхности интерфейса имплантат-абатмент не было обнаружено никаких остатков цемента, его действие было исключено из ряда возможных причин рецессии.
Фото 7. Рецессия тканей в срединной области обеих имплантатов привела к обнажению интерфейса имплантатов (2005).
Повторное лечение началось в 2006 году с использованием техники вестибулярного режущего поднадкостного туннельного доступа (VISTA), описанного Zadeh (фото 8 - 10). Целью лечения была незначительная аугментация мягких тканей для покрытия поверхности имплантатов с созданием адекватного замещающего лоскута. После реализации методики VISTA, был выполнен разрез уздечки губы с помощью лазера. После заживления титановые абатменты были заменены циркониевыми с заменой платформы и установкой провизорных коронок (фото 11). Неполный десневой лоскут с косыми послабляющими надрезами спозиционировали дистальнее центральных резцов, а затем наростили с помощью свободного соединительнотканевого трансплантата, сохранив при этом эпителиальную границу (модификация методики Harris, которую не следует путать с техникой комбинированной онлей-интерпозиционной аугментации) (фото 12, 13).
Фото 8. Вертикальные подслизистые надрезы в ходе туннельной техники (2006).
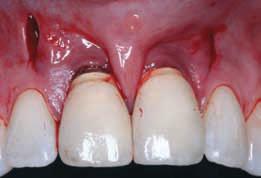
Фото 9. Соединение между разрезами с образованием туннеля (2006).
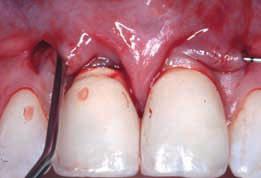
Фото 10. Вид области после ушивания (2006).
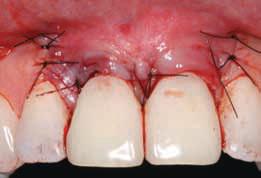
Фото 11. Замещение титановых абатментов циркониевыми (2006).
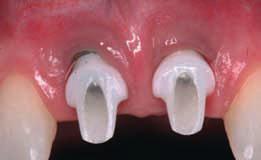
Фото 12. Дизайн лоскута с разрезом, разделяющим сосочек (2006).
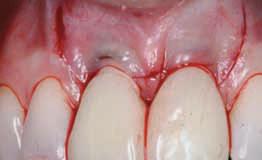
Фото 13. Сепарация разделяющего лоскута сосочка демонстрирует отсутствие костной ткани, покрывающей имплантаты (2006).
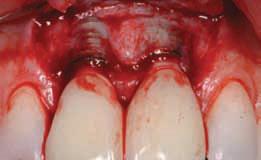
Трансплантат был сформирован из области переднего неба. Его соединительная ткань была пришита к лоскуту, а эпителиальную границу разместили коронально (фото 14, 15).
Фото 14. Параллельные разрезы в передней области неба для забора аллографта (2006).
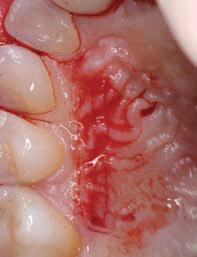
Фото 15. Соединительнотканевой трансплантат с сохраненной эпителиальной границей (2006).
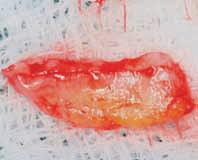
После перемещения лоскута его ушили 6/0 нейлоновыми нитями и оставили в покое заживать (фото 16). Процесс заживления прошел без осложнений и в результате коррекции мягких тканей область рецессии была закрыта в 2007 году (фото 17, 18). При повторных визитах через шесть лет в 2013 и 2014 годах был диагностирован позитивный и стабильный отдаленный результат. Расщелина на зажившем участке остается заметной, как и граница между периферийной зоной лоскута и границей эпителия трансплантата. Однако мягкие ткани со стороны имплантатов остались целостными, здоровыми, которые по-прежнему полностью покрывают ранее видимую поверхность имплантатов (фото 19 - 21).
Фото 16. Фиксация аллографта в области сформированного лоскута (2006).
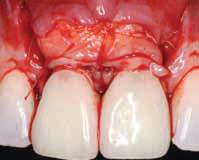
Фото 17. Удаление швов в области операции (2007).
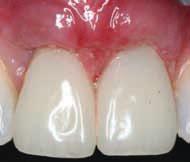
Фото 18. Через 2 месяца после лечения. Имплантаты полностью покрыты мягкими тканями (2013).
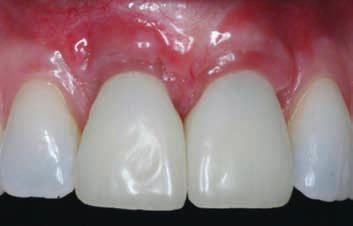
Фото 19. Через 6 лет после лечения имплантаты остаются покрытыми здоровой десной, хотя и отмечается расщелина у краев выполненных надрезов (2013).
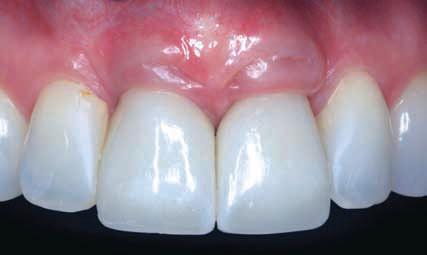
Фото 20. Через 6 лет после лечения мягкие ткани остаются объемными с лицевой стороны имплантатов (2013).
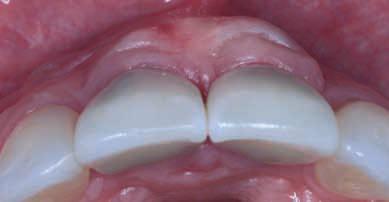
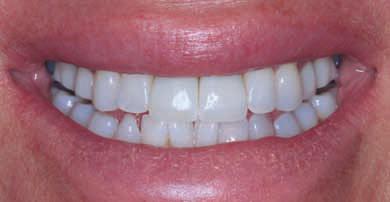
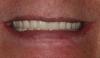
Фото 21. Окончательный вид улыбки пациента (2014).
Обсуждение
Врач должен знать об ограниченных или не совсем достоверных данных литературы на счет эстетических результатов направленной костной регенерации вокруг имплантатов, различиях в результатах имплантации с учетом протоколов времени их установки, а также об осложнениях в форме рецессий. В данной клинической ситуации проводилась немедленная установка имплантатов с индивидуализированными абатментами для поддержки корональных тканей.
Систематический обзор Chen and Buser по поводу отличий эстетических результатов при непосредственной и ранней установке имплантатов и абатментов в эстетической зоне не определил практически никаких статистических отличий. Хотя врач должен помнить, что оба протокола предусматривают коррекцию мягких тканей и, вероятнее всего, их аугментацию, как для увеличения плотности вокруг окончательных конструкций, так и для достижения эстетически удовлетворительного результата.
Коллапс тканей в щечно-небном направлении вокруг лунки зуба после экстракции – факт хорошо известен. Толщины щечно-фациальных тканей в области передних верхних резцов составляет примерно 0,97 ± 0,18 мм, и примерно 0,78 ± 0,21 мм и 0,95 ± 0,35 мм в области боковых резцов и клыков соответственно. Таким образом, толщина кости со щечной стороны передних зубов верхней челюсти, которые подлежат удалению, в среднем составляет менее миллиметра, хотя на самом деле и эта толщина отсутствует в 25% случаев. Определить «толстую» ткань с толщиной более 1мм можно лишь в ± 11% случаев.
Комплекс «костная стенка лунки - периодонтальная связка - зуб» реагирует на изменения в окклюзии. Костная стенка лунки отчасти начинает формироваться под действием функции зуба. Периодонтальная связка (PDL) питает стенку лунки сосудами и ее шарпеевы волокна проходят насквозь от костной ткани стенки в пластинчатую часть альвеолы (фото 22).
Фото 22. Снимки световой микроскопии демонстрируют периодонтальную связку (стрелками) между альвеолярной костью и зубом. Костная стенка лунки лежит на альвеолярной кости и находится ближе к цементу корня. В ней визуализируются радиальные коллагеновые волокна периодонтальной связки. Снимок из Hurng et al (2011), Discontinuities in the Human Bone-PDL-Cementum Complex.

Потеря этой хрупкой ткани возможна вследствие физической травмы во время экстракции, или по причине нарушения кровоснабжения при удалении корня зуба. Повреждение периодонтальной связки во время экстракции зуба может привести к травме этого микроскопического костного слоя стенки лунки. Кроме того, можно предположить, что потеря функционально нагруженной периодонтальной связки сводит на нет необходимость в альвеолярной кости как таковой, что способствует потере данного анатомического формирования. В среднем потеря костной ткани после удаления зуба может достигать уменьшения высоты гребня на ± 2 мм. Клиницисты способны предвидеть такую редукцию, чтобы собственноручно предотвратить убыль тканей и планировать лечение, а также быть готовым к возможным осложнениям, помня о подводных камнях, ведущих к рецессии и другим нежелательным результатам.
Выбор имплантационной системы
Имплантология как дисциплина продолжает стремительно развиваться. Многие методы, популярные в 2003 году, в настоящее время являются устаревшими. Концепция «заполнения лунки имплантатом» при использовании протокола непосредственного лечения, сейчас аргументировано считается некорректным подходом к лечению. Установка имплантатов большого диаметра в передней эстетической зоне наверняка обернется осложнениями в форме рецессии, обнажения поверхности имплантата и т. д. Подход к выбору имплантата заключается в выборе как можно более узкого диаметра, но в то же время достаточно широкого. Производители имплантатов в настоящее время расширили возможности выбора для врача путем внедрения в отрасль титаново-циркониевых сплавов.
Хотя имплантаты большого диаметра и обеспечивают поддержку кости и мягких тканей, но правда состоит в том, что при выборе имплантатов узкого диаметра возможно обеспечить сохранение большего количества остаточных периимплантатных тканей, что, в свою очередь, обеспечивает поддержку мягких тканей, необходимую как для функциональности имплантата, так и для эстетики.
В процессе выбора имплантата также следует учитывать его дизайн, поверхность и тип соединения. Несмотря на то, что установленные в 2002 году имплантаты были чрезвычайно широкие, что привело к осложнениям, они также уступали по типу их соединительного механизма. Использованный тип соединения выгоден только для возможной смены платформы, однако может вызывать воспалительные реакции в ответ на микроподвижность интерфейса имплантат-абатмент. Такой интерфейс, который одновременно является причиной образования воспалительного экссудата и местом скопления инфекционных микроорганизмов, наиболее характерный для внешнего шестиугольного типа соединения. Движение в области такого интерфейса провоцирует воспалительную реакцию с определенной потерей корональной кости в области шейки имплантата. В передней эстетической зоне кость имеет решающее значение для поддержки межзубных сосочков, симметричности контура десневого края соседних зубов, а также для обеспечения долговечности и стабильности тканей. Выбор конических имплантатов с верхним типом соединения по типу «конус Морзе» обеспечивает превосходную связь системы имплантат-абатмент, которая ограничивает возможность микродвижений на границе составляющих и предотвращает колонизацию инфекционных микробов на данном участке.
Восстановительные методы
Концепция немедленной нагрузки и установки провизорных коронок в области одного зуба, да еще и в эстетической зоне была, так сказать, новой, и не так широко известной в 2002 году. Но уже спустя десятилетие такой подход может быть оптимальным в некоторых случаях для поддержки и стабилизации тканей сразу же после экстракции зуба. Провизорная коронка своей узкой частью и вогнутым контуром соединялась неподвижно с конической платформой, что позволяло мягким тканям возобновиться в объеме и заполнить дефектную область. Такой тип соединения в сочетании с правильно установленными контактами имеет положительное влияние на оформление десневого контура и сосочка в интерпроксимальной области. Объем мягких тканей также может способствовать кольцевому уплотнению вокруг коронки имплантата, что, в свою очередь, ограничивает попадание инфекционной микрофлоры.
Выбор абатмента, который являлся бы одновременно и эстетическим, и биосовместимым, таким как, например, цирконий, который, по данным литературы, обеспечивает гемидесмосомную связь, должен дополнительно способствовать защите от контаминации. Критическим в данном случае было наличие костных вершин, притом, что межзубной сосочек в пространстве между имплантатами должен был оставаться интактным и устойчивым к убыли ткани. В таком случае поддержка тканей возможна посредством индивидуализированных абатментов, зафиксированных на имплантатах. Если бы не абатменты, уровень резорбции и потеря костного гребня были бы значительно выше, что привело бы к еще большему обнажению поверхности имплантата, рецессии и, в худшем случае, к потере обеих имплантатов.
Методы аугментации
Лечение рецессии посредством различных методов периодонтальной пластической хирургии было обширно представлено в литературе последних двух десятилетий. Такие методы могут быть использованы и при лечении рецессии после установки имплантатов. Немедленное удаление имплантатов не может считаться наиболее консервативным подходом, ведь, в сущности, рецессия – это не проблема имплантации.
В результате недавнего систематического обзора Levine и коллег вполне обосновано был сформулировал следующий вопрос: "Какого эстетического результата возможно достичь у взрослых пациентов с дефицитом мягких тканей вокруг верхних передних имплантатов при проведении аугментации этих тканей? ". Следует отметить, однако, что отмечается некая нехватка исследований в литературе для того, чтобы сделать окончательный вывод об эффективности какой-либо одной технике лечения рецессии вокруг дентальных имплантатов. Вышеупомянутая публикация может лучше познакомить читателя с альтернативными процедурами коррекции мягких тканей и их результатами. Тем не менее, данный случай, похожий на другие зафиксированные в литературе клинические ситуации, продемонстрировал успешное восстановление рецессии десен над имплантатами в передней эстетической зоне с коррекцией мягких тканей, в частности, путем аугментациеи свободным соединительнотканным трансплантатом, с или без модификации абатмента или имплантата.
Субэпителиальный соединительнотканный аллографт, сформированный из переднего неба или бугра верхней челюсти может быть транспонирован в реципиентную область с целью дополнения объема мягких тканей и обеспечения покрытия поверхностей имплантатов. В данном случае использовалась модификация техники Harris (1992) и соединительнотканный трансплантат был сформирован путем лоскутного доступа с сохранением узкой эпителиальной границы (фото 15)» На месте забора материала делали только параллельные разрезы, не допуская послабляющих разрезов в области неба (фото 14). Частичный надрез был проведен параллельно зубам вместе с меньшим частичным разрезом на расстоянии ± 5 мм друг от друга. Лезвие скальпеля погружали в частичные надрезы, а затем под углом параллельно небным костям отделяли изнутри ткань соединительнотканевого трансплантата от ороговевшей слизистой.
Часть ткани трансплантата перемещалась в реципиентную область и пришивалась под лоскут с сохраненной узкой эпителиальной границей на периферии лоскута. Такой подход используется для увеличения объема ороговевшей ткани в этой области.
В данном случае вполне вероятно, что можно было бы лучше управиться путем использования туннельной методики, чтобы избежать рубцов в мягких тканях после заживления лоскута и расщелины на месте ослабляющих разрезов. Как видно на фото 20, это вполне очевидно и более выражено на дистальной стороне левого центрального резца.
Использование туннельного подхода и соединительнотканевого трансплантата для лечения рецессии позволяет достичь более толстого слоя десны и лучших клинических результатов по сравнению с техникой расширенного коронарного лоскута. Хотя туннельная техника является более чувствительной и занимает больше времени, но позволяет сформировать частичный лоскут и получить соединительнотканный трансплантат, а поэтому и лучшие эстетические результаты.
Для такой процедуры необходимы комплект для проведения туннельного препарирования и микролезвие SM69. Кроме того, уровень рецессии можно уменьшить с использованием перспективных методов, например, техники защиты лунки – модифицированного подхода, еще не известного в 2002. Методика зашиты лунки предложена Hurzeler и коллегами и использует биологию витальной альвеолярной стенки лунки со щечной стороны, а также васкуляризацию периодонтальной связки зуба и направлена на сохранение комплекса «кость – периодонтальная связка – зуб» путем сепарации фациальной части корня зуба для того, чтобы оставить ее на месте и установить имплантат лингвальнее от нее. Если бы в нашем случае стенка альвеолы осталась интактной, возможно бы и не возникло рецессии в срединной области.
Заключительные замечания
Восстановительное имплантологическое лечение может быть последовательным и эффективным методом лечения, что доказано многими литературными данными.
Врач, однако, должен быть готов к осложнениям в клинической практике. Как показано в данном случае, при сохранении межзубной части альвеолярного гребня, который поддерживает сосочек, лечение срединной рецессии в эстетической зоне может быть успешно достигнуто лишь путем аугментации мягких тканей.
Новейшие методы в сочетании с хорошей практикой обеспечивают положительные результаты при имплантологическом лечении.
Врач должен быть хорошо осведомлен о биологии, которая лежит в основе резорбции лунки и ремоделирования кости, методах лечения резорбции и консервативных подходах к решению проблемы рецессии.
Авторы: Howard Gluckman, Jonathan Du Toit
Производители:
Особенности резорбции альвеолярной лунки и заживление смежных с ней мягких тканей отличаются в зависимости от топографии. Данный аспект следует учитывать в процессе лечения различных вариантов адентии с помощью имплантации, так как он может вызывать некоторые клинические трудности. Лечение адентии в задних областях челюсти – процесс более простой, поскольку возможно использование отстроченных и непосредственных протоколов лечения для обеспечения прироста мягких тканей и закрытия области имплантации. В эстетической фронтальной зоне вариант выбора исключен, более того, после удаления зуба и без соответствующего непосредственного лечения высока вероятность потери мягких тканей. Протокол немедленной установки имплантатов, хотя и чреват высоким риском осложнений, позволяет провести фиксацию индивидуализированного абатмента или провизорной коронки, которые могут обеспечить поддержку мягких тканей и ограничить их убыль. Данная концепция «двойной зональной терапии» подчеркивает проблему коррекции мягких тканей, которая имеет решающее значение для эстетического результата в периимплантантной зоне. В данной статье представлен случай немедленной установки имплантатов с индивидуализированным абатментом с отдаленным шестилетним результатом, а также описаны возникшие осложнения и алгоритм их лечения.

Клинический случай
35-летняя женщина обратилась за помощью в конце 2002 года для лечения травматических переломов центральных верхних резцов, полученных в дорожно-транспортном происшествии (фото 1). Оба зуба имели переломы корней без повреждения альвеол и были признаны таковыми, что не подлежат лечению. Они были удалены, после чего два 5,5 х 13 мм конических имплантата с внутренними шестигранниками были установлены на их месте (Frialit 2, Dentsply Friadent). Согласно протоколу имплантаты были установлены для «заполнения лунки», а индивидуализированные абатменты для обеспечения эстетического профиля, что позволило имитировать зубы и поддерживать мягкую ткань в области дефекта (фото 2 - 5). Перед проверкой коэффициента стабильности имплантатов (КСИ) с помощью цифрового устройства, уровень их остеоинтеграции проверяли мануально через четыре месяца после заживления, в результате чего были диагностированы удовлетворительные условия для цементирования коронок в начале 2003 года (фото 6).
Фото 1. Состояние перед лечением в 2002.

Фото 2. Удаление коронок 11, 21 зубов и оставшиеся корни зубов (2002).

Фото 3. Установка имплантатов и заполнение лунок 11, 21 зубов (2002).

Фото 4. Периапикальные рентгенограммы с направляющими штифтами и непосредственной установкой имплантатов (2002).

Фото 5. Вид после установки абатментов (2002).

Фото 6. Вид реставрации через 4 месяца после заживления (2003).

Непосредственные послеоперационные результаты были весьма положительны: хороший эстетичный внешний вид, оптимальный контур мягкий тканей, неповрежденные межзубные сосочки, положительные отзывы пациента. Тем не менее, регулярный контроль выявил признаки осложнения на 18-ом месяце, которые проявились в форме незначительной рецессии десен в области срединной линии у краев коронок. Рецессия продолжала прогрессировать с небольшим обнажением поверхности имплантата в области правого центрального резца, а потом достигла уровня соединения имплантат-абатмент в области обеих конструкций (фото 7). Поскольку на поверхности интерфейса имплантат-абатмент не было обнаружено никаких остатков цемента, его действие было исключено из ряда возможных причин рецессии.
Фото 7. Рецессия тканей в срединной области обеих имплантатов привела к обнажению интерфейса имплантатов (2005).

Повторное лечение началось в 2006 году с использованием техники вестибулярного режущего поднадкостного туннельного доступа (VISTA), описанного Zadeh (фото 8 - 10). Целью лечения была незначительная аугментация мягких тканей для покрытия поверхности имплантатов с созданием адекватного замещающего лоскута. После реализации методики VISTA, был выполнен разрез уздечки губы с помощью лазера. После заживления титановые абатменты были заменены циркониевыми с заменой платформы и установкой провизорных коронок (фото 11). Неполный десневой лоскут с косыми послабляющими надрезами спозиционировали дистальнее центральных резцов, а затем наростили с помощью свободного соединительнотканевого трансплантата, сохранив при этом эпителиальную границу (модификация методики Harris, которую не следует путать с техникой комбинированной онлей-интерпозиционной аугментации) (фото 12, 13).
Фото 8. Вертикальные подслизистые надрезы в ходе туннельной техники (2006).

Фото 9. Соединение между разрезами с образованием туннеля (2006).

Фото 10. Вид области после ушивания (2006).

Фото 11. Замещение титановых абатментов циркониевыми (2006).

Фото 12. Дизайн лоскута с разрезом, разделяющим сосочек (2006).

Фото 13. Сепарация разделяющего лоскута сосочка демонстрирует отсутствие костной ткани, покрывающей имплантаты (2006).

Трансплантат был сформирован из области переднего неба. Его соединительная ткань была пришита к лоскуту, а эпителиальную границу разместили коронально (фото 14, 15).
Фото 14. Параллельные разрезы в передней области неба для забора аллографта (2006).

Фото 15. Соединительнотканевой трансплантат с сохраненной эпителиальной границей (2006).

После перемещения лоскута его ушили 6/0 нейлоновыми нитями и оставили в покое заживать (фото 16). Процесс заживления прошел без осложнений и в результате коррекции мягких тканей область рецессии была закрыта в 2007 году (фото 17, 18). При повторных визитах через шесть лет в 2013 и 2014 годах был диагностирован позитивный и стабильный отдаленный результат. Расщелина на зажившем участке остается заметной, как и граница между периферийной зоной лоскута и границей эпителия трансплантата. Однако мягкие ткани со стороны имплантатов остались целостными, здоровыми, которые по-прежнему полностью покрывают ранее видимую поверхность имплантатов (фото 19 - 21).
Фото 16. Фиксация аллографта в области сформированного лоскута (2006).

Фото 17. Удаление швов в области операции (2007).

Фото 18. Через 2 месяца после лечения. Имплантаты полностью покрыты мягкими тканями (2013).

Фото 19. Через 6 лет после лечения имплантаты остаются покрытыми здоровой десной, хотя и отмечается расщелина у краев выполненных надрезов (2013).

Фото 20. Через 6 лет после лечения мягкие ткани остаются объемными с лицевой стороны имплантатов (2013).

Фото 21. Окончательный вид улыбки пациента (2014).

Обсуждение
Врач должен знать об ограниченных или не совсем достоверных данных литературы на счет эстетических результатов направленной костной регенерации вокруг имплантатов, различиях в результатах имплантации с учетом протоколов времени их установки, а также об осложнениях в форме рецессий. В данной клинической ситуации проводилась немедленная установка имплантатов с индивидуализированными абатментами для поддержки корональных тканей.
Систематический обзор Chen and Buser по поводу отличий эстетических результатов при непосредственной и ранней установке имплантатов и абатментов в эстетической зоне не определил практически никаких статистических отличий. Хотя врач должен помнить, что оба протокола предусматривают коррекцию мягких тканей и, вероятнее всего, их аугментацию, как для увеличения плотности вокруг окончательных конструкций, так и для достижения эстетически удовлетворительного результата.
Коллапс тканей в щечно-небном направлении вокруг лунки зуба после экстракции – факт хорошо известен. Толщины щечно-фациальных тканей в области передних верхних резцов составляет примерно 0,97 ± 0,18 мм, и примерно 0,78 ± 0,21 мм и 0,95 ± 0,35 мм в области боковых резцов и клыков соответственно. Таким образом, толщина кости со щечной стороны передних зубов верхней челюсти, которые подлежат удалению, в среднем составляет менее миллиметра, хотя на самом деле и эта толщина отсутствует в 25% случаев. Определить «толстую» ткань с толщиной более 1мм можно лишь в ± 11% случаев.
Комплекс «костная стенка лунки - периодонтальная связка - зуб» реагирует на изменения в окклюзии. Костная стенка лунки отчасти начинает формироваться под действием функции зуба. Периодонтальная связка (PDL) питает стенку лунки сосудами и ее шарпеевы волокна проходят насквозь от костной ткани стенки в пластинчатую часть альвеолы (фото 22).
Фото 22. Снимки световой микроскопии демонстрируют периодонтальную связку (стрелками) между альвеолярной костью и зубом. Костная стенка лунки лежит на альвеолярной кости и находится ближе к цементу корня. В ней визуализируются радиальные коллагеновые волокна периодонтальной связки. Снимок из Hurng et al (2011), Discontinuities in the Human Bone-PDL-Cementum Complex.

Потеря этой хрупкой ткани возможна вследствие физической травмы во время экстракции, или по причине нарушения кровоснабжения при удалении корня зуба. Повреждение периодонтальной связки во время экстракции зуба может привести к травме этого микроскопического костного слоя стенки лунки. Кроме того, можно предположить, что потеря функционально нагруженной периодонтальной связки сводит на нет необходимость в альвеолярной кости как таковой, что способствует потере данного анатомического формирования. В среднем потеря костной ткани после удаления зуба может достигать уменьшения высоты гребня на ± 2 мм. Клиницисты способны предвидеть такую редукцию, чтобы собственноручно предотвратить убыль тканей и планировать лечение, а также быть готовым к возможным осложнениям, помня о подводных камнях, ведущих к рецессии и другим нежелательным результатам.
Выбор имплантационной системы
Имплантология как дисциплина продолжает стремительно развиваться. Многие методы, популярные в 2003 году, в настоящее время являются устаревшими. Концепция «заполнения лунки имплантатом» при использовании протокола непосредственного лечения, сейчас аргументировано считается некорректным подходом к лечению. Установка имплантатов большого диаметра в передней эстетической зоне наверняка обернется осложнениями в форме рецессии, обнажения поверхности имплантата и т. д. Подход к выбору имплантата заключается в выборе как можно более узкого диаметра, но в то же время достаточно широкого. Производители имплантатов в настоящее время расширили возможности выбора для врача путем внедрения в отрасль титаново-циркониевых сплавов.
Хотя имплантаты большого диаметра и обеспечивают поддержку кости и мягких тканей, но правда состоит в том, что при выборе имплантатов узкого диаметра возможно обеспечить сохранение большего количества остаточных периимплантатных тканей, что, в свою очередь, обеспечивает поддержку мягких тканей, необходимую как для функциональности имплантата, так и для эстетики.
В процессе выбора имплантата также следует учитывать его дизайн, поверхность и тип соединения. Несмотря на то, что установленные в 2002 году имплантаты были чрезвычайно широкие, что привело к осложнениям, они также уступали по типу их соединительного механизма. Использованный тип соединения выгоден только для возможной смены платформы, однако может вызывать воспалительные реакции в ответ на микроподвижность интерфейса имплантат-абатмент. Такой интерфейс, который одновременно является причиной образования воспалительного экссудата и местом скопления инфекционных микроорганизмов, наиболее характерный для внешнего шестиугольного типа соединения. Движение в области такого интерфейса провоцирует воспалительную реакцию с определенной потерей корональной кости в области шейки имплантата. В передней эстетической зоне кость имеет решающее значение для поддержки межзубных сосочков, симметричности контура десневого края соседних зубов, а также для обеспечения долговечности и стабильности тканей. Выбор конических имплантатов с верхним типом соединения по типу «конус Морзе» обеспечивает превосходную связь системы имплантат-абатмент, которая ограничивает возможность микродвижений на границе составляющих и предотвращает колонизацию инфекционных микробов на данном участке.
Восстановительные методы
Концепция немедленной нагрузки и установки провизорных коронок в области одного зуба, да еще и в эстетической зоне была, так сказать, новой, и не так широко известной в 2002 году. Но уже спустя десятилетие такой подход может быть оптимальным в некоторых случаях для поддержки и стабилизации тканей сразу же после экстракции зуба. Провизорная коронка своей узкой частью и вогнутым контуром соединялась неподвижно с конической платформой, что позволяло мягким тканям возобновиться в объеме и заполнить дефектную область. Такой тип соединения в сочетании с правильно установленными контактами имеет положительное влияние на оформление десневого контура и сосочка в интерпроксимальной области. Объем мягких тканей также может способствовать кольцевому уплотнению вокруг коронки имплантата, что, в свою очередь, ограничивает попадание инфекционной микрофлоры.
Выбор абатмента, который являлся бы одновременно и эстетическим, и биосовместимым, таким как, например, цирконий, который, по данным литературы, обеспечивает гемидесмосомную связь, должен дополнительно способствовать защите от контаминации. Критическим в данном случае было наличие костных вершин, притом, что межзубной сосочек в пространстве между имплантатами должен был оставаться интактным и устойчивым к убыли ткани. В таком случае поддержка тканей возможна посредством индивидуализированных абатментов, зафиксированных на имплантатах. Если бы не абатменты, уровень резорбции и потеря костного гребня были бы значительно выше, что привело бы к еще большему обнажению поверхности имплантата, рецессии и, в худшем случае, к потере обеих имплантатов.
Методы аугментации
Лечение рецессии посредством различных методов периодонтальной пластической хирургии было обширно представлено в литературе последних двух десятилетий. Такие методы могут быть использованы и при лечении рецессии после установки имплантатов. Немедленное удаление имплантатов не может считаться наиболее консервативным подходом, ведь, в сущности, рецессия – это не проблема имплантации.
В результате недавнего систематического обзора Levine и коллег вполне обосновано был сформулировал следующий вопрос: "Какого эстетического результата возможно достичь у взрослых пациентов с дефицитом мягких тканей вокруг верхних передних имплантатов при проведении аугментации этих тканей? ". Следует отметить, однако, что отмечается некая нехватка исследований в литературе для того, чтобы сделать окончательный вывод об эффективности какой-либо одной технике лечения рецессии вокруг дентальных имплантатов. Вышеупомянутая публикация может лучше познакомить читателя с альтернативными процедурами коррекции мягких тканей и их результатами. Тем не менее, данный случай, похожий на другие зафиксированные в литературе клинические ситуации, продемонстрировал успешное восстановление рецессии десен над имплантатами в передней эстетической зоне с коррекцией мягких тканей, в частности, путем аугментациеи свободным соединительнотканным трансплантатом, с или без модификации абатмента или имплантата.
Субэпителиальный соединительнотканный аллографт, сформированный из переднего неба или бугра верхней челюсти может быть транспонирован в реципиентную область с целью дополнения объема мягких тканей и обеспечения покрытия поверхностей имплантатов. В данном случае использовалась модификация техники Harris (1992) и соединительнотканный трансплантат был сформирован путем лоскутного доступа с сохранением узкой эпителиальной границы (фото 15)» На месте забора материала делали только параллельные разрезы, не допуская послабляющих разрезов в области неба (фото 14). Частичный надрез был проведен параллельно зубам вместе с меньшим частичным разрезом на расстоянии ± 5 мм друг от друга. Лезвие скальпеля погружали в частичные надрезы, а затем под углом параллельно небным костям отделяли изнутри ткань соединительнотканевого трансплантата от ороговевшей слизистой.
Часть ткани трансплантата перемещалась в реципиентную область и пришивалась под лоскут с сохраненной узкой эпителиальной границей на периферии лоскута. Такой подход используется для увеличения объема ороговевшей ткани в этой области.
В данном случае вполне вероятно, что можно было бы лучше управиться путем использования туннельной методики, чтобы избежать рубцов в мягких тканях после заживления лоскута и расщелины на месте ослабляющих разрезов. Как видно на фото 20, это вполне очевидно и более выражено на дистальной стороне левого центрального резца.
Использование туннельного подхода и соединительнотканевого трансплантата для лечения рецессии позволяет достичь более толстого слоя десны и лучших клинических результатов по сравнению с техникой расширенного коронарного лоскута. Хотя туннельная техника является более чувствительной и занимает больше времени, но позволяет сформировать частичный лоскут и получить соединительнотканный трансплантат, а поэтому и лучшие эстетические результаты.
Для такой процедуры необходимы комплект для проведения туннельного препарирования и микролезвие SM69. Кроме того, уровень рецессии можно уменьшить с использованием перспективных методов, например, техники защиты лунки – модифицированного подхода, еще не известного в 2002. Методика зашиты лунки предложена Hurzeler и коллегами и использует биологию витальной альвеолярной стенки лунки со щечной стороны, а также васкуляризацию периодонтальной связки зуба и направлена на сохранение комплекса «кость – периодонтальная связка – зуб» путем сепарации фациальной части корня зуба для того, чтобы оставить ее на месте и установить имплантат лингвальнее от нее. Если бы в нашем случае стенка альвеолы осталась интактной, возможно бы и не возникло рецессии в срединной области.
Заключительные замечания
Восстановительное имплантологическое лечение может быть последовательным и эффективным методом лечения, что доказано многими литературными данными.
Врач, однако, должен быть готов к осложнениям в клинической практике. Как показано в данном случае, при сохранении межзубной части альвеолярного гребня, который поддерживает сосочек, лечение срединной рецессии в эстетической зоне может быть успешно достигнуто лишь путем аугментации мягких тканей.
Новейшие методы в сочетании с хорошей практикой обеспечивают положительные результаты при имплантологическом лечении.
Врач должен быть хорошо осведомлен о биологии, которая лежит в основе резорбции лунки и ремоделирования кости, методах лечения резорбции и консервативных подходах к решению проблемы рецессии.
Авторы: Howard Gluckman, Jonathan Du Toit




























































































































































0 комментариев