Часто критическое поражение передних зубов верхней челюсти ассоциировано и с параллельной потерей значительного объема окружающих мягких и твёрдых тканей. Убыль объема слизистой и костной ткани вестибулярной пластинки усложняет возможности для немедленной установки дентальных имплантатов и в значительной степени повышает риск развития потенциальных осложнений.
Определить, какой из возможных хирургических подходов является наиболее эффективным, можно исходя из классификации постэктракционных лунок, которая, в свою очередь, базируется на учете положения лицевой кортикальной пластинки и окружающих мягких тканей.
Тип 1 постэкстракционных лунок характеризуется наличием интактной вестибулярной костной пластинки (без перфораций, дигисценцией, потери высоты костного гребня) и адекватной позицией окружающего десневого края. Данные участки поддаются наиболее прогнозированному лечению, особенно в случаях наличия толстого биотипа слизистой. В таких условиях относительно несложно добиться необходимого эстетического профиля, а процедуру немедленной имплантации можно провести и без дополнительной аугментации лунки. При проведении хирургических вмешательств с ретенцией в структуре лунки вестибулярной части корня (техника вестибулярного щита) можно почти полностью сохранить исходные параметры костного гребня и окружающих мягких тканей.
Тип 2 постэкстракционных лунок может казаться несколько обманчивым для лечения, особенно для стоматологов с недостаточным опытом работы. При данном типе отмечается наличие дигисценций, следовательно, они, в свою очередь, могут быть разделены на три категории: Тип 2-А – дигисценция отмечается в корональной трети вестибулярной костной пластинки, находясь на расстоянии 5-6 мм от свободного десневого края (СДК); Тип 2-B – дигисценция отмечается в срединной трети вестибулярной костной пластинки, находясь на расстоянии 7-9 мм от СДК; Тип 2-С – дигисценция отмечается в апикальной трети вестибулярной костной пластинки, находясь на расстоянии более 10 мм от СДК. Логично, что при лечении в условиях постэкстракционных лунок Типа 2 возникает гораздо больше проблем с восстановлением эстетического профиля. Часто в случаях проведения немедленной имплантации начинают развиваться признаки рецессий. Чрезмерное развитие дигисцеций или фенестраций в области установленного имплантата может компрометировать его стабильность, и в значительной мере повышает риск потери внутрикостной опоры. Для идентификации подобных осложнений необходимо обеспечить тщательное выполнение всех диагностических этапов лечения.
Тип 3 постэкстракционных лунок характеризуется наличием срединных дефектов в форме рецессии как мягких тканей, так и низлежащей вестибулярной костной пластинки. Проводить лечение данных типов лунок довольно сложно, поскольку требуется проведение мягкотканной аугментации посредством соединительнотканного трансплантата, а также твердотканной аугментации посредством разных типов костных заменителей. Обычно пациенты с 3 типом постэкстрационных лунок обращаются за помощью по поводу рецессии мягких тканей и дефекта внешней костной пластинки еще до процедуры экстракции проблемного зуба. Для успешного лечения 3 типа постэкстракционных лунок требуется надлежащий хирургический опыт и понимание всех аспектов заживления как мягких, так и твердых тканей.
Возможные варианты коррекции постэкстракционных лунок 3 типа включают использование коллагеновой мембраны для ограничения возможностей прорастания мягких тканей в структуру аугментированного костного дефекта. Данная техника получила название «техники рожка мороженного», поскольку коллагеновая мембрана скручивается по такой же форме перед введением в область лунки, и врач выполняет сформированное пространство объемом костного заменителя. Однако, данный метод никак не решает проблемы имеющейся мягкотканной дигисценции.
В литературе доступны сообщения об установке дентальных имплантатов в область постэкстракционных лунок с отсутствующей вестибулярной костной стенкой. В 2013 году da Rosa и соавторы продемонстрировали новую методику, именуемую «немедленной дентоальвеолярной реставрацией», которая предусматривает проведение мягкотканной и твердотканной аугментации вокруг немедленно установленных и нагруженных имплантатов. Пациент в описанном исследовании находился под мониторингом на протяжении 36 месяцев, что в результате позволило констатировать успешность проведенных манипуляций. В 2014 году Da Rosa и соавторы представили модификацию техники немедленной дентоальвеолярной реставрации, которая была нацелена на коррекцию имеющихся рецессий мягких тканей. После 3-годового наблюдения исследователи сделали вывод, что такой подход является достаточно прогнозированным с точки зрения достигнутых эстетических результатов и стабильности костной гребня.
В 2008 году Fagan и соавторы первыми сообщили о возможности одновременной аугментации твердых и мягких тканей при подготовке к установке имплантатов. В исследовании Fagan и коллег проводили лечение 37 пациентов по технике интерпозиционного васкуляризованного аугментационного неогенеза (IVAN). Авторы пришли к выводу, что данная техника является эффективной при использовании в случаях немедленной или отстроченной установки имплантатов в передних участках верхней челюсти.
В данной статье мы уделим основное внимание модифицированной методике IVAN (mIVAN) для коррекции состояния постэкстракционных лунок II и III типов с горизонтальной атрофией, которая предусматривает одновременное выполнение процедур аугментации как мягких, так и твердых тканей. Также мы рассмотрим в статье результаты лечения 20 пациентов, которые находились под наблюдением в течение 2-11 лет и проведем анализ факторов клинического успеха и негативных последствий, отмеченных в течение периода мониторинга. Лечение пациентов проводилось в частной клинической практике первого автора (S.P.). В случаях необходимости проведения аугментации костного гребня и окружающих мягких тканей параллельно с установкой дентальных имплантатов в передних участках верхней челюсти прибегали к использованию методики mIVAN.
Техника IVAN
Одновременная реконструкция мягких и твердых тканей постэкстракционной лунки является утрудненной из-за плохого кровотока в покрывающем мягкотканном трансплантате. Для того чтобы обойти данное ограничение, был разработан дизайн васкуляризированного интерпозиционного периостального соединительнотканного лоскута. Он состоит из направленной вперед ножки, сформированной из подслизистой нёба, которая позволяет перекрыть как упакованный в лунку трансплантат, так и установленный имплантат. Репозиционированный трансплантат в форме ножки имеет свое собственное кровоснабжение, что позволяет ему успешно функционировать поверх слабо васкуляризированного или неваскуляризированного костного заменителя. По сути, техника «IVAN» предусматривает использование костного трансплантата, различных барьерных мембран, трансплантата соединительной ткани (PCTG) в форме ножки. Преимущество этого метода перед тем, который не предусматривает формирование коронального лоскута с вестибулярной стороны, состоит в том, что удается избежать потери кератинизированных десен с вестибулярной стороны, а также сохранить проксимальный сосочек.
Материалы и методы
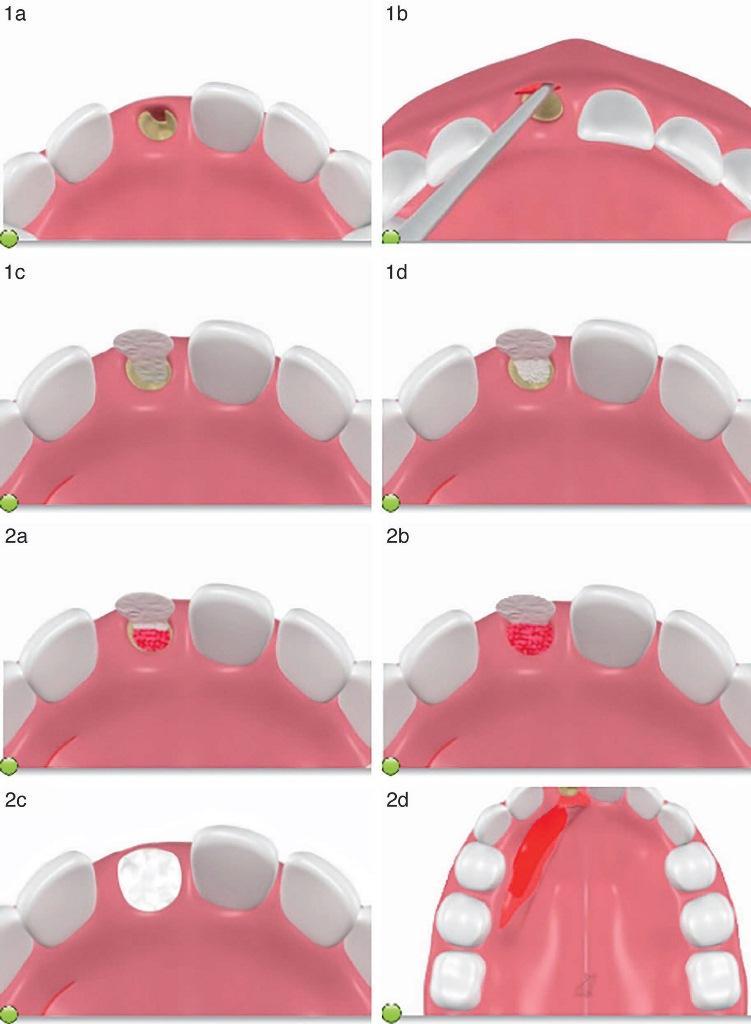
Идентификация постэкстракционных лунок типа 2 или 3 (отсутствует лицевая костная пластина) и планирование процедуры аугментации в области имплантации (после экстракции, либо после заживления лунки) имеют решающее значение для потенциального успеха лечения (фото 1а). Ниже приведены этапы лечения.
Этап 1: Разрез с целью формирования расщепленного лоскута посредством скальпеля с вестибулярной стороны лунки.
Этап 2: Сепарация конвертообразного лоскута (без выполнения вертикальных послабляющих разрезов) (фото 1b). Такой подход помогает сохранить соседний сосочек.
Этап 3: С помощью ножниц отрезают фрагмент коллагеновой мембраны и обрезают в форме конуса достаточной ширины, чтобы конусная часть (апикальная) могла перекрыть всю ширину вестибулярной стенки лунки верхняя часть располагалась в проекции в корональной части лунки.
Этап 4: Коллагеновую мембрану в форме конуса устанавливают в лунку таким образом, чтобы она выполняла функцию барьера для костного трансплантата, который будет помещен в сформированное конусообразное пространство (фото 1c).
Этап 5: Ксенотрансплантат (бычья кость) помещается в виде слоя вдоль язычной стенки коллагеновой (конусной) мембраны, установленной в постэктракционную лунку, выполняя роль барьера, препятствующего резорбции аутогенной кости, упакованной в лунку в качестве основного наполнителя (фото 1d).
Этап 6: Затем упаковывают аутогенный трансплантат, заполняя им оставшуюся часть лунки и уплотняя его по отношению к ранее установленному ксенотрансплантату, который контактирует с резорбируемой мембраной (фото 2а).
Этап 7: Дополнительную порцию аутогенного трансплантата упаковывают для полного выполнения лунки до уровня резидуального гребня (фото 2b).
Этап 8: Верхняя часть коллагеновой мембраны складывается поверх костного трансплантата, размещенного в лунке (фото 2с).
Этап 9: На небе формируется разрез, начиная с мезиальной стороны первого моляра и проходя в направлении кпереди на 2–3 мм апикальнее десневого края зубов. Таким образом удается избежать повреждения бороздковой части десны. Разрез осуществляется кпереди к мезиальной стороне проблемной лунки в форме одиночного разреза (фото 2d).
Этап 10: После этого отсекают слой соединительной ткани в медиальной части разреза (по направлению к срединной линии неба) от вышележащего эпителия скальпелем; соединительная ткань должна сохранять связь с эпителием в передней области, где, по сути, формируется ножка мягкотканного трансплантата.
Фото 1а. Пациент часто обращается за помощью с уже имеющимся дефектом вестибулярной костной пластинки, или же с таким, который развился после экстракции зуба.
Фото 1b. Расщепленный разрез формируется с вестибулярной стороны с образованием конвертообразного лоскута без каких-либо дополнительных послабляющих вертикальных разрезов.
Фото 1с. Коллагеновая мембрана в форме конуса упаковывается в область лунки.
Фото 1d. Ксеногенный трансплантата упаковывается слоем в сформированное конусообразное пространство вдоль стенки для защиты аутогенного трансплантата от чрезмерной резорбции.
Фото 2а. Упаковка аутогенного трансплантата в конусообразное пространство скрученной мембраны.
Фото 2b. Упаковка аутогенного трансплантата до корональной части лунки.
Фото 2с. Закрытие краев мембраны для защиты аугментата.
Фото 2d. Формирование разреза в области неба.
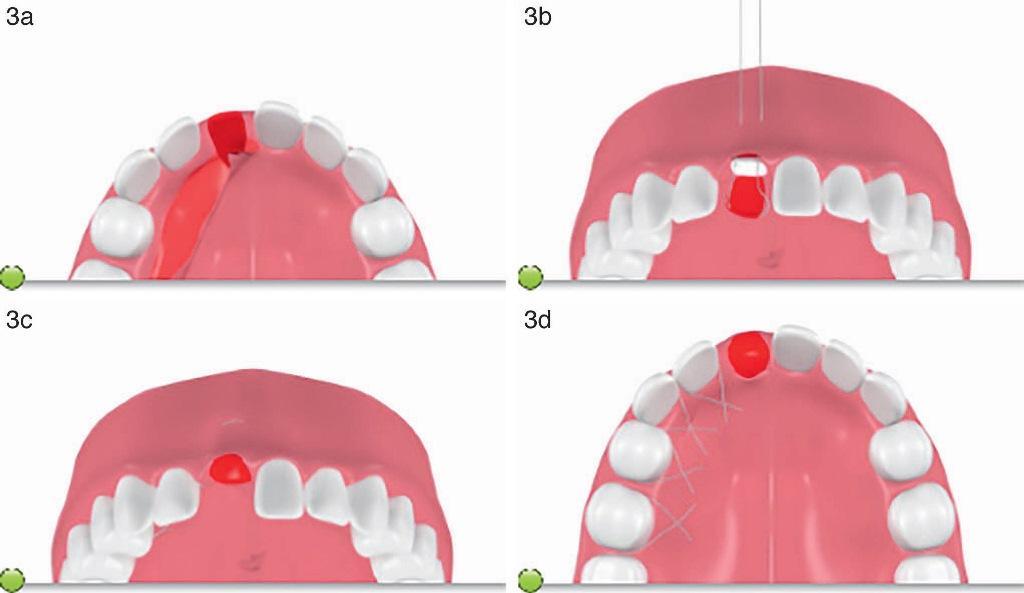
Этап 11: Трансплантат на ноже освобождают от ложа в области неба и вращают для покрытия участка аугментации; важно сохранить прикрепление трансплантата в области неба передней части верхней челюсти, дабы обеспечить надлежащее кровоснабжение (фото 3а).
Этап 12: Иглой для ушивания накладывают швы из резорбируемого материала, которые проходят через мягкие ткани с вестибулярной стороны апикальнее слизисто-десневой границы и через конвертообразный расщепленный лоскут, формируя при этом петлю через конец ножки трансплантата.
Этап 13: Затем шов повторно проводят через конвертообразный лоскут и выводят через область вестибулярных мягких тканей в нескольких миллиметрах от того места, где изначально проводилось введение иглы (фото 3b).
Этап 14: Шов натягивают, чтобы переместить трансплантат на ножке через лунку в конвертообразный лоскут (чтобы увеличить объем слизистой на вестибулярной поверхности лунки).
Этап 15: Шов затем завязывают в области преддверья, фиксируя таким образом ножку трансплантата, которая покрывает как резорбируемую мембрану, так и область твердотканной аугментации (фото 3c).
Этап 16: Область формирования лоскута на ножке ушивают, используя зубы для стабилизации края лоскута.
Швы должны обеспечивать компрессию нёбной поверхности для предотвращения развития гематомы (фото 3d). Данный этап является заключительным. Ниже мы проиллюстрируем всю методику на конкретном клиническом случае.
Фото 3а. Ротирование лоскута на ножке в направлении переднего отдела верхней челюсти.
Фото 3b. Ушивание лоскута на ножке поверх участка постэкстракционной лунки.
Фото 3с. Позиционирование лоскута на ножке с целью полного перекрытия области аугментации.
Фото 3d. Ушивание донорской области на небе с использованием зубов с целью стабилизации края лоскута во избежание развития гематомы.
Пример хирургического случая
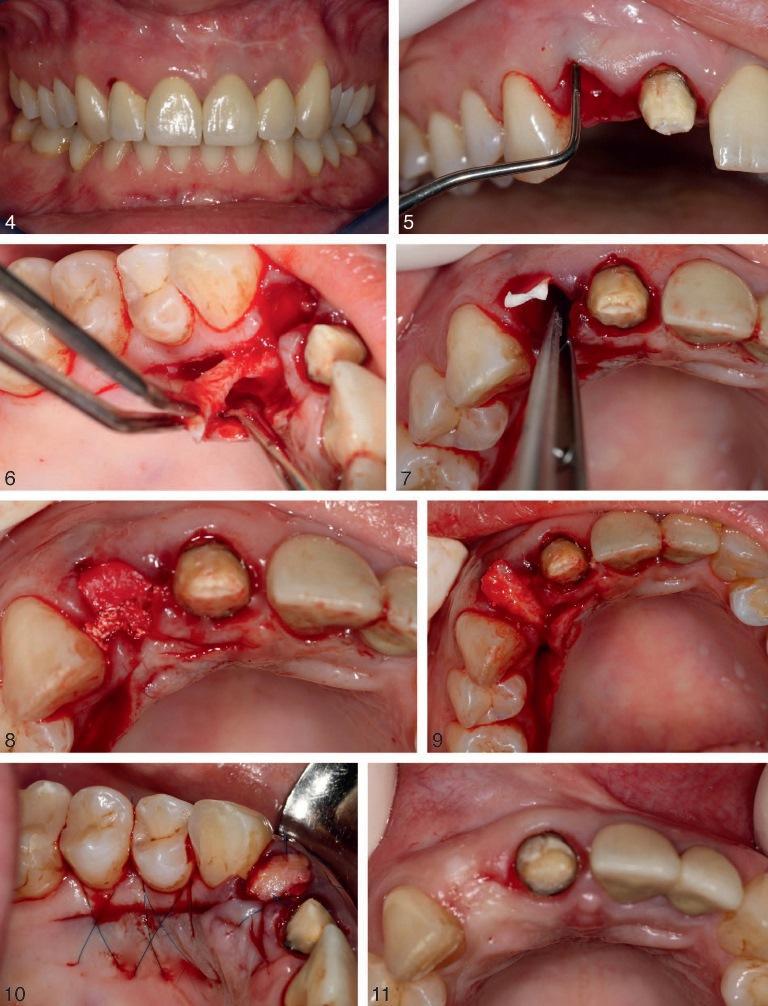
Пациент обратился за помощью с болевыми ощущениями в области переднего участка верхней челюсти справа, который был восстановлен мостовидной конструкцией с опорой на боковом и центральном резцах (зубы 7 и 8) (фото 4).
Не рентгенограмме в пришеечной области латерального резца были отмечены признаки перелома. После выполнения анестезии осторожно удалили протез, и корональная часть латерального резца осталась в его структуре. В ходе проведения диагностики состояния тканей пародонта был подтвержден диагноз перелома корня, из-за которого зуб был классифицирован, как такой, что не подлежит восстановлению. Провели его атравматическое удаление, а в ходе оценки состояния лунки обнаружили наличие зоны дигисценции (фото 5). После выполнения разреза в области неба провели сепарацию соединительнотканного слоя от кератинизированного, не нарушая при этом целостности его прикрепления в переднем участке (фото 6). Скрученную в конус коллагеновую мембрану упаковывали в область лунки для перекрытия зоны дигисценции (фото 7).
По ходу стенок мембраны вносили ксеногенный костный заменитель, а оставшуюся часть выполняли аутогенной костной тканью, собранной из области неба во время формирования лоскута на ножке. Коллагеновой мембраной затем закрывали пространство смеси костных заменителей (фото 8). Первично мобилизованный лоскут из области неба ротировали и перекрывали им область коллагеновой мембраны (фото 9). Ушивание проводили так, чтобы закрыть область разреза на небе, а также область аугментации в проекции постэкстракционной лунки. Старые коронки в качестве временных фиксировали поверх области вмешательства на период заживления раны. Через 2 недели пациенту удаляли швы. Коронки также пришлось удалить для оценки состояния области проведения операции. Область лунки была перекрыта кератинизированной невоспаленной слизистой, что способствовало формирования костной ткани перед установкой имплантата (фото 11).
Фото 4. Пациент обратился за помощью по поводу болевых ощущений в области латерального резца верхней челюсти справа.
Фото 5. После удаления корня в области лунки была отмечена дегисценция.
Фото 6. Мобилизация соединительнотканного лоскута из области неба с сохранением связи с окружающими тканями в переднем участке.
Фото 7. Упаковка коллагеновой мембраны в постэкстракционную лунку в форме конуса.
Фото 8. Выполнение сформированного конусообразного пространства посредством ксеногенного и аутогенного трансплантатов.
Фото 9. Ротация лоскута на ножке из области неба для перекрытия зоны аугментации.
Фото 10. Ушивание области вмешательства.
Фото 11. Вид после удаления швов через 2 недели: перекрытие области вмешательства кератинизированной слизистой.
Результаты
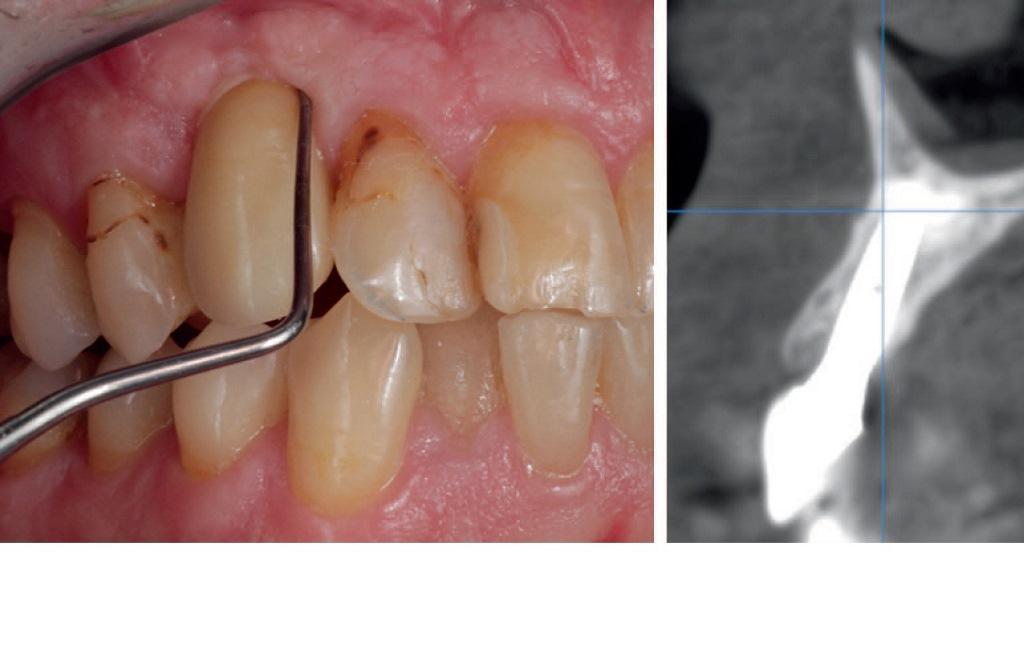
Первый автор (S.P.) провел лечение 20 пациентов посредством методики mIVAN с их последующим наблюдением на протяжении до 11 лет. В соответствии со стандартом лечения перед операцией была проведена процедура конусно-лучевой компьютерной томографии (CBCT) (фото 12-16) для оценки объема имеющейся костной ткани с вестибулярной стороны и анализа анатомических условий для планируемого хирургического вмешательства. Результаты лечения были оценены 3 независимыми клиницистами для устранения влияния фактора предвзятости. Постэкстракционные лунки типов 3 и 3 характеризовались частичным отсутствием щечной костной пластинки и дефицитом костного объема в периапикальной области. Исходя из этого, данные участки требовали первичного выполнения аугментационных процедур, и только после заживления лунок в их области можно было планировать проведения имплантации. Для реализации поставленной цели использовали методику mIVAN. Большую часть лунки выполняли аутогенным костным материалом, а ксенографт использовали только для внешнего щечного контура. После заживления участков вмешательства сформированная костная ткань соответствовала типу плотности D2. Уровень торка при установке имплантатов составлял от 25 до 40 Нсм. Оценку состояния имплантатов после фиксации протетических конструкции проводили с использованием рентгенограмм и метода пародонтального зондирования. В ходе пародонтального зондирования участков с наличием пародонтальных карманов не отмечалось, признаки кровотечения отсутствовали, глубина зондирования варьировала в пределах нормы от 1 до 4 мм. Оценку состояния слизистой проводили визуально и по данным полученных фотографий: в период наблюдения признаков рецессии не отмечалось. Каждый из экспертов, оценивающих результаты лечения, использовал критерий розовой эстетики для определения состояния мягких тканей у 20 пролеченных пациентов. Средний показатель критерия розовой эстетики среди всех проанализированных пациентов составлял 9,46 (при максимальном значении в 10). У некоторых пациентов отмечались незначительные осложнения: у 4 пациентов – эстетические несоответствия протетических конструкций, а у 1 был зарегистрирован перелом циркониевого абатмента. Также у 1 пациента отмечался частичный некроз мягкотканного трансплантата. В ходе повторного осмотра данного пациента через 5 лет глубина зондирования находилась в границах нормы, признаков кровотечения не отмечалось (фото 17, слева), данные КЛКТ свидетельствовали о сохранении уровня вестибулярной костной пластинки относительного платформы имплантата (фото 17, справа).
Обсуждение
Различные подходы были разработаны для одновременного проведения процедур тверкдотканной и мягкотканной аугментации постэкстрационных лунок как в момент проведения манипуляции удаления зуба, так и в отстроченный период. Как утверждают da Rosa и коллеги, немедленная дентоальвеолярная реставрация предполагает использование аутогенного костного заменителя, собранного из области бугра челюсти пациента, однако объем такового является ограниченным, а потребность зависит от величины исходного костного дефекта. Кроме того, немедленная дентоальвеолярная реставрация предполагает проведение немедленной процедуры имплантации с дальнейшей фиксацией на внутрикостные опоры провизорных конструкций. Но не у всех пациентов может быть достигнута надлежащая первичная стабильность имплантатов, учитывая, что диаметр лунки почти никогда не соответствует диаметру используемой титановой опоры. Метод mIVAN для постэкстракционных лунок 1 и 2 типов представляет собой безлоскутную технику вмешательства, не нарушаемую целостность надкостницы. Учитывая сохранение полной интактности десны и сосочков, риск образования гематомы сводится к минимуму. Таким образом, учитывая отсутствие феномена разрушения фибробластов, механизм резорбции кости попросту не запускается, и потеря таковой сводиться к минимуму. Кроме того, учитывая, что данная техника не предполагает смещения области слизисто-десневой границы, врачу также удается сохранить исходную ширину кератинизированных десен. При наличии горизонтальной атрофии костного гребня метод mIVAN предполагает формирование язычного лоскута для выполнения аугментации. При таком подходе целостность вестибулярных мягких тканей не нарушается, следовательно, риск негативных изменений эстетического профиля улыбки почти полностью нивелируется. Часть трансплантата остается открытой для перекрытия корональной части лунки, обеспечивая, таким образом, заживление первичным натяжением. Лечение постэкстракционных лунок 2 и 3 типов с помощью техники mIVAN не предусматривает сепарации лоскута, а аугментация костного дефекта осуществляется за счет аутогенного трансплантата. Увеличение объема вестибулярных мягких тканей можно добиться за счет туннельной техники аугментации десен. Таким образом не нарушаются ни эстетические, ни цветовые, ни текстурные параметры слизистой. Методика mIVAN позволяет подготовить участок гребня для последующей имплантации после заживления десен и интеграции костного заменителя в структуру окружающей кости. В результате удается сформировать полностью подходящую имплантат-ориентированную реципиентную зону (фото 12-13).
Фото 12. Пациенты 1-4 с 2 типом постэкстракционных лунок, лечение которых проводилось по технике mIVAN: а) состояние до лечения; b) после выполнения процедуры mIVAN; с) после заживления тканей; d) рентгенограммы после фиксации протетических конструкций; е) вид по окончанию периода мониторинга; f) рентгенограммы по окончанию периода мониторинга.
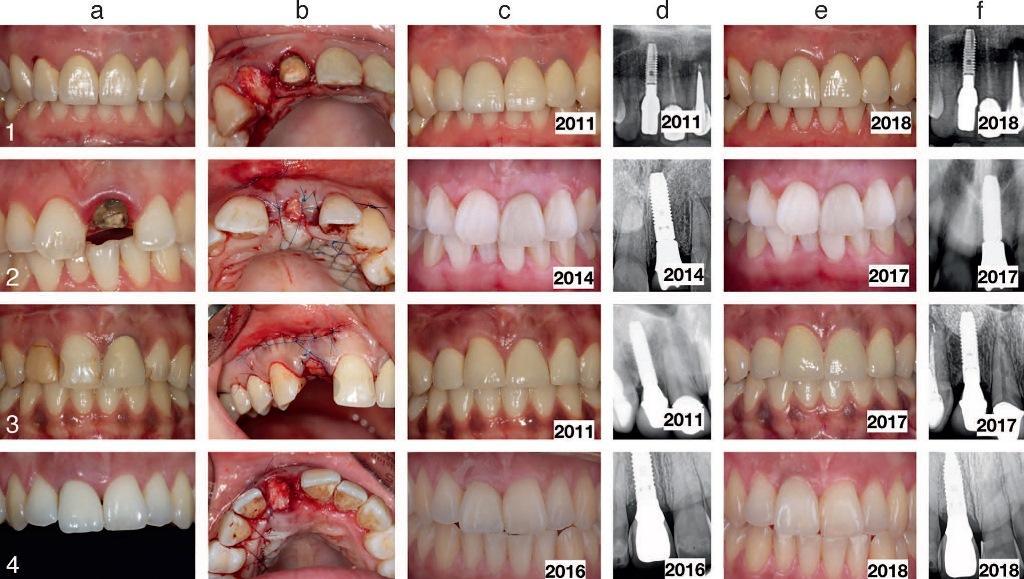
Фото 13. Пациенты 5-8 с 2 типом постэкстракционных лунок, лечение которых проводилось по технике mIVAN: а) состояние до лечения; b) после выполнения процедуры mIVAN; с) после заживления тканей; d) рентгенограммы после фиксации протетических конструкций; е) вид по окончанию периода мониторинга; f) рентгенограммы по окончанию периода мониторинга.
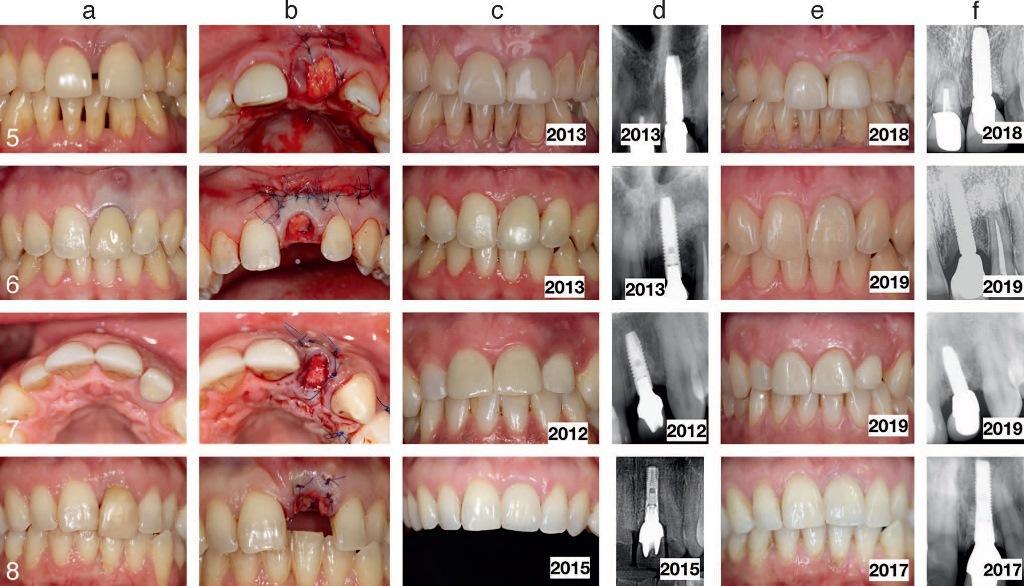
Если же после экстракции не провести аугментации лунки и запланировать манипуляцию имплантации в отстроченный период, то это может спровоцировать развитие горизонтальной потери костной ткани и формирование вестибулярного костного дефекта, который очень сложно поддается коррекции. То есть, по сути, техника mIVAN также способствует профилактике развития дигисценций с возможность дальнейшего проведения имплантации (фото 14-16).
Фото 14. Пациенты 9-10 с 2 типом постэкстракционных лунок, и пациенты 11 и 12 с 3 типом постэкстракционных лунок, лечение которых проводилось по технике mIVAN: а) состояние до лечения; b) после выполнения процедуры mIVAN; с) после заживления тканей; d) рентгенограммы после фиксации протетических конструкций; е) вид по окончанию периода мониторинга; f) рентгенограммы по окончанию периода мониторинга.
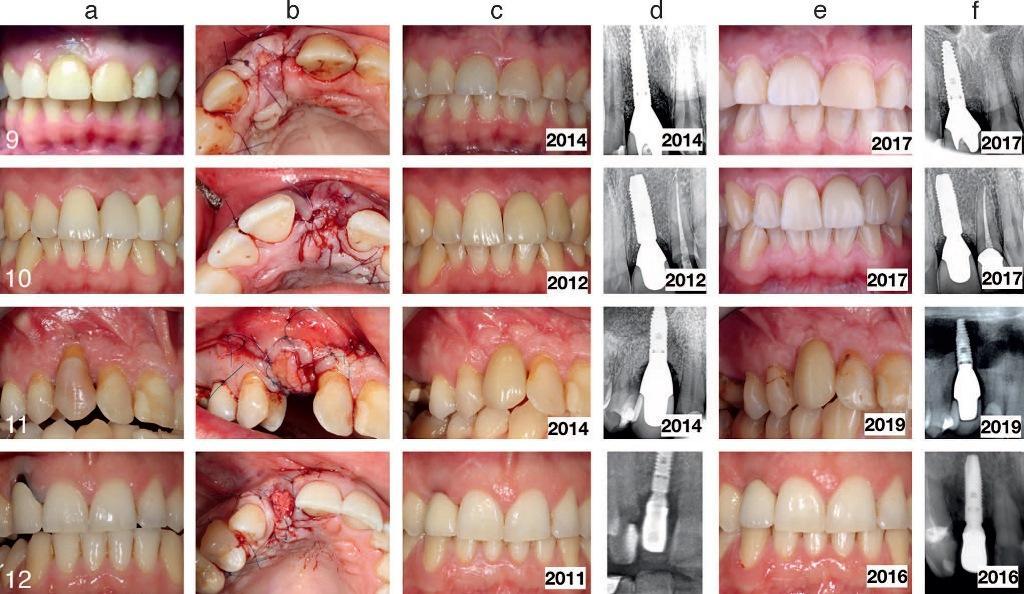
Фото 15. Пациенты 13-16 с горизонтальной атрофией костной ткани, лечение которых проводилось по технике mIVAN: а) состояние до лечения; b) после выполнения процедуры mIVAN; с) после заживления тканей; d) рентгенограммы после фиксации протетических конструкций; е) вид по окончанию периода мониторинга; f) рентгенограммы по окончанию периода мониторинга.
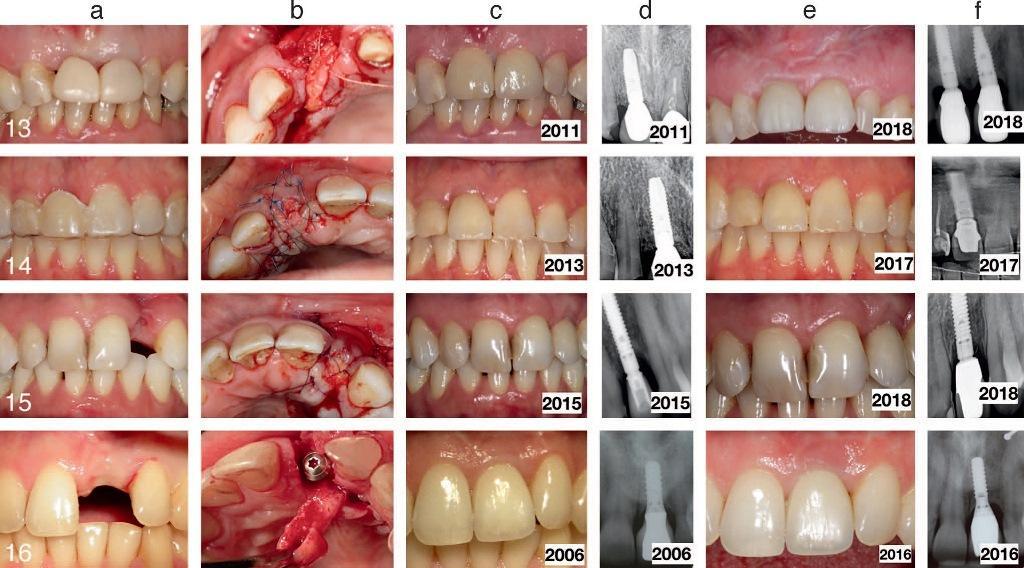
Фото 16. Пациенты 17-20 с горизонтальной атрофией костной ткани после проведения процедуры экстракции, лечение которых проводилось по технике mIVAN: а) состояние до лечения; b) после выполнения процедуры mIVAN; с) после заживления тканей; d) рентгенограммы после фиксации протетических конструкций; е) вид по окончанию периода мониторинга; f) рентгенограммы по окончанию периода мониторинга.
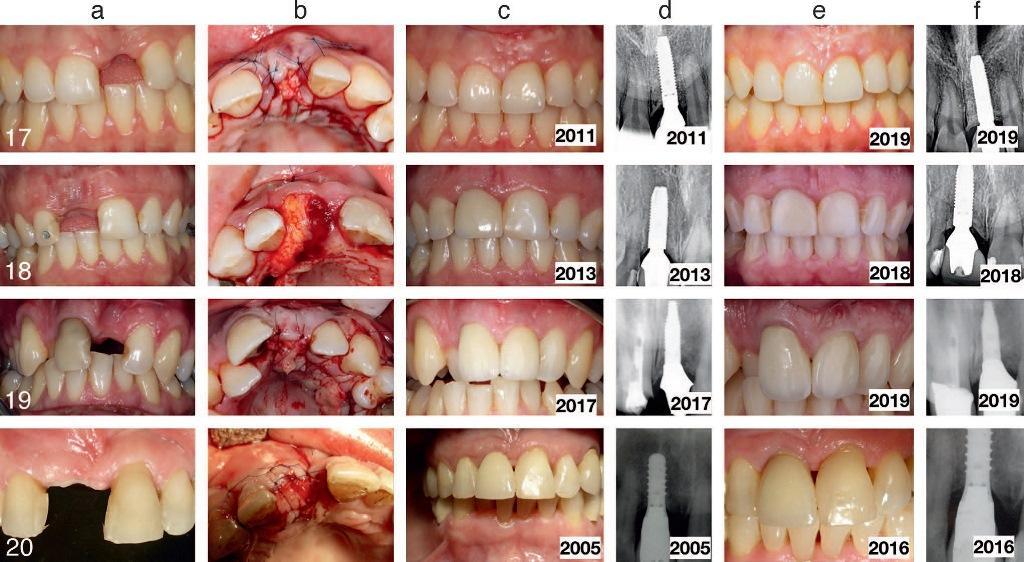
Фото 17. Вид через 5 лет после завершения лечения: отсутствие признаков наличия пародонтальных карманов и кровоточивости при зондировании (слева) и ретенция достаточного вертикального уровня вестибулярной костной пластинки по данным конусно-лучевой компьютерной томографии (справа).
Техника mIVAN (как сообщалось авторами в ранее опубликованной статье) устраняет недостатки предыдущих подходов, нацеленных на выполнение той же задачи – одновременной аугментации твердых и мягких тканей в области постэкстракционной лунки с оптимизацией условий для дальнейшей установки имплантата. Данный подход может быть прогнозировано использован для (1) реконструкции твердых и мягких тканей в проекции постэкстракционных лунок с имеющимся дефектом вестибулярной костной пластинки или (2) для аугментации кости или профиля десен с одновременной установкой имплантатов в области резидуального гребня с признаками горизонтальной атрофии в эстетически значимой области.
Среди 20 пациентов, проанализированных в данной статье, все продемонстрировали долгосрочные успешные результаты лечения с поддержкой стабильного состояния мягких и твердых тканей и улучшением эстетического профиля.
Выводы
Удаление зубов на верхней челюсти часто ассоциировано с дальнейшей потерей костной ткани, что, в свою очередь, ограничивает условия для установки дентальных имплантатов. Ограничения, связанные с потерей кости могут включать специфический паттерн ее резорбции, исключающий возможности для позиционирования внутрикостной опоры под правильным углом, а также формирование дигисценций и фенестраций. Кроме того, возможности для проведения имплантации значительно ограничиваются и при резорбции кости, связанной с пародонтальными или эндодонтическими патологиями. В таких условиях возникает потребность в проведении костной аугментации. Дефекты костной ткани также часто ассоциированы с дефицитом кератинизированных десен и наличием рецессии, коррекция которых также является составляющей частью комплексного процесса реабилитации.
Авторы:
Snjezana Pohl, DMD, MD
Gregori M. Kurtzman, DDS
Часто критическое поражение передних зубов верхней челюсти ассоциировано и с параллельной потерей значительного объема окружающих мягких и твёрдых тканей. Убыль объема слизистой и костной ткани вестибулярной пластинки усложняет возможности для немедленной установки дентальных имплантатов и в значительной степени повышает риск развития потенциальных осложнений.

Определить, какой из возможных хирургических подходов является наиболее эффективным, можно исходя из классификации постэктракционных лунок, которая, в свою очередь, базируется на учете положения лицевой кортикальной пластинки и окружающих мягких тканей.
Тип 1 постэкстракционных лунок характеризуется наличием интактной вестибулярной костной пластинки (без перфораций, дигисценцией, потери высоты костного гребня) и адекватной позицией окружающего десневого края. Данные участки поддаются наиболее прогнозированному лечению, особенно в случаях наличия толстого биотипа слизистой. В таких условиях относительно несложно добиться необходимого эстетического профиля, а процедуру немедленной имплантации можно провести и без дополнительной аугментации лунки. При проведении хирургических вмешательств с ретенцией в структуре лунки вестибулярной части корня (техника вестибулярного щита) можно почти полностью сохранить исходные параметры костного гребня и окружающих мягких тканей.
Тип 2 постэкстракционных лунок может казаться несколько обманчивым для лечения, особенно для стоматологов с недостаточным опытом работы. При данном типе отмечается наличие дигисценций, следовательно, они, в свою очередь, могут быть разделены на три категории: Тип 2-А – дигисценция отмечается в корональной трети вестибулярной костной пластинки, находясь на расстоянии 5-6 мм от свободного десневого края (СДК); Тип 2-B – дигисценция отмечается в срединной трети вестибулярной костной пластинки, находясь на расстоянии 7-9 мм от СДК; Тип 2-С – дигисценция отмечается в апикальной трети вестибулярной костной пластинки, находясь на расстоянии более 10 мм от СДК. Логично, что при лечении в условиях постэкстракционных лунок Типа 2 возникает гораздо больше проблем с восстановлением эстетического профиля. Часто в случаях проведения немедленной имплантации начинают развиваться признаки рецессий. Чрезмерное развитие дигисцеций или фенестраций в области установленного имплантата может компрометировать его стабильность, и в значительной мере повышает риск потери внутрикостной опоры. Для идентификации подобных осложнений необходимо обеспечить тщательное выполнение всех диагностических этапов лечения.
Тип 3 постэкстракционных лунок характеризуется наличием срединных дефектов в форме рецессии как мягких тканей, так и низлежащей вестибулярной костной пластинки. Проводить лечение данных типов лунок довольно сложно, поскольку требуется проведение мягкотканной аугментации посредством соединительнотканного трансплантата, а также твердотканной аугментации посредством разных типов костных заменителей. Обычно пациенты с 3 типом постэкстрационных лунок обращаются за помощью по поводу рецессии мягких тканей и дефекта внешней костной пластинки еще до процедуры экстракции проблемного зуба. Для успешного лечения 3 типа постэкстракционных лунок требуется надлежащий хирургический опыт и понимание всех аспектов заживления как мягких, так и твердых тканей.
Возможные варианты коррекции постэкстракционных лунок 3 типа включают использование коллагеновой мембраны для ограничения возможностей прорастания мягких тканей в структуру аугментированного костного дефекта. Данная техника получила название «техники рожка мороженного», поскольку коллагеновая мембрана скручивается по такой же форме перед введением в область лунки, и врач выполняет сформированное пространство объемом костного заменителя. Однако, данный метод никак не решает проблемы имеющейся мягкотканной дигисценции.
В литературе доступны сообщения об установке дентальных имплантатов в область постэкстракционных лунок с отсутствующей вестибулярной костной стенкой. В 2013 году da Rosa и соавторы продемонстрировали новую методику, именуемую «немедленной дентоальвеолярной реставрацией», которая предусматривает проведение мягкотканной и твердотканной аугментации вокруг немедленно установленных и нагруженных имплантатов. Пациент в описанном исследовании находился под мониторингом на протяжении 36 месяцев, что в результате позволило констатировать успешность проведенных манипуляций. В 2014 году Da Rosa и соавторы представили модификацию техники немедленной дентоальвеолярной реставрации, которая была нацелена на коррекцию имеющихся рецессий мягких тканей. После 3-годового наблюдения исследователи сделали вывод, что такой подход является достаточно прогнозированным с точки зрения достигнутых эстетических результатов и стабильности костной гребня.
В 2008 году Fagan и соавторы первыми сообщили о возможности одновременной аугментации твердых и мягких тканей при подготовке к установке имплантатов. В исследовании Fagan и коллег проводили лечение 37 пациентов по технике интерпозиционного васкуляризованного аугментационного неогенеза (IVAN). Авторы пришли к выводу, что данная техника является эффективной при использовании в случаях немедленной или отстроченной установки имплантатов в передних участках верхней челюсти.
В данной статье мы уделим основное внимание модифицированной методике IVAN (mIVAN) для коррекции состояния постэкстракционных лунок II и III типов с горизонтальной атрофией, которая предусматривает одновременное выполнение процедур аугментации как мягких, так и твердых тканей. Также мы рассмотрим в статье результаты лечения 20 пациентов, которые находились под наблюдением в течение 2-11 лет и проведем анализ факторов клинического успеха и негативных последствий, отмеченных в течение периода мониторинга. Лечение пациентов проводилось в частной клинической практике первого автора (S.P.). В случаях необходимости проведения аугментации костного гребня и окружающих мягких тканей параллельно с установкой дентальных имплантатов в передних участках верхней челюсти прибегали к использованию методики mIVAN.
Техника IVAN
Одновременная реконструкция мягких и твердых тканей постэкстракционной лунки является утрудненной из-за плохого кровотока в покрывающем мягкотканном трансплантате. Для того чтобы обойти данное ограничение, был разработан дизайн васкуляризированного интерпозиционного периостального соединительнотканного лоскута. Он состоит из направленной вперед ножки, сформированной из подслизистой нёба, которая позволяет перекрыть как упакованный в лунку трансплантат, так и установленный имплантат. Репозиционированный трансплантат в форме ножки имеет свое собственное кровоснабжение, что позволяет ему успешно функционировать поверх слабо васкуляризированного или неваскуляризированного костного заменителя. По сути, техника «IVAN» предусматривает использование костного трансплантата, различных барьерных мембран, трансплантата соединительной ткани (PCTG) в форме ножки. Преимущество этого метода перед тем, который не предусматривает формирование коронального лоскута с вестибулярной стороны, состоит в том, что удается избежать потери кератинизированных десен с вестибулярной стороны, а также сохранить проксимальный сосочек.
Материалы и методы
Идентификация постэкстракционных лунок типа 2 или 3 (отсутствует лицевая костная пластина) и планирование процедуры аугментации в области имплантации (после экстракции, либо после заживления лунки) имеют решающее значение для потенциального успеха лечения (фото 1а). Ниже приведены этапы лечения.
Этап 1: Разрез с целью формирования расщепленного лоскута посредством скальпеля с вестибулярной стороны лунки.
Этап 2: Сепарация конвертообразного лоскута (без выполнения вертикальных послабляющих разрезов) (фото 1b). Такой подход помогает сохранить соседний сосочек.
Этап 3: С помощью ножниц отрезают фрагмент коллагеновой мембраны и обрезают в форме конуса достаточной ширины, чтобы конусная часть (апикальная) могла перекрыть всю ширину вестибулярной стенки лунки верхняя часть располагалась в проекции в корональной части лунки.
Этап 4: Коллагеновую мембрану в форме конуса устанавливают в лунку таким образом, чтобы она выполняла функцию барьера для костного трансплантата, который будет помещен в сформированное конусообразное пространство (фото 1c).
Этап 5: Ксенотрансплантат (бычья кость) помещается в виде слоя вдоль язычной стенки коллагеновой (конусной) мембраны, установленной в постэктракционную лунку, выполняя роль барьера, препятствующего резорбции аутогенной кости, упакованной в лунку в качестве основного наполнителя (фото 1d).
Этап 6: Затем упаковывают аутогенный трансплантат, заполняя им оставшуюся часть лунки и уплотняя его по отношению к ранее установленному ксенотрансплантату, который контактирует с резорбируемой мембраной (фото 2а).
Этап 7: Дополнительную порцию аутогенного трансплантата упаковывают для полного выполнения лунки до уровня резидуального гребня (фото 2b).
Этап 8: Верхняя часть коллагеновой мембраны складывается поверх костного трансплантата, размещенного в лунке (фото 2с).
Этап 9: На небе формируется разрез, начиная с мезиальной стороны первого моляра и проходя в направлении кпереди на 2–3 мм апикальнее десневого края зубов. Таким образом удается избежать повреждения бороздковой части десны. Разрез осуществляется кпереди к мезиальной стороне проблемной лунки в форме одиночного разреза (фото 2d).
Этап 10: После этого отсекают слой соединительной ткани в медиальной части разреза (по направлению к срединной линии неба) от вышележащего эпителия скальпелем; соединительная ткань должна сохранять связь с эпителием в передней области, где, по сути, формируется ножка мягкотканного трансплантата.
Фото 1а. Пациент часто обращается за помощью с уже имеющимся дефектом вестибулярной костной пластинки, или же с таким, который развился после экстракции зуба.
Фото 1b. Расщепленный разрез формируется с вестибулярной стороны с образованием конвертообразного лоскута без каких-либо дополнительных послабляющих вертикальных разрезов.
Фото 1с. Коллагеновая мембрана в форме конуса упаковывается в область лунки.
Фото 1d. Ксеногенный трансплантата упаковывается слоем в сформированное конусообразное пространство вдоль стенки для защиты аутогенного трансплантата от чрезмерной резорбции.
Фото 2а. Упаковка аутогенного трансплантата в конусообразное пространство скрученной мембраны.
Фото 2b. Упаковка аутогенного трансплантата до корональной части лунки.
Фото 2с. Закрытие краев мембраны для защиты аугментата.
Фото 2d. Формирование разреза в области неба.

Этап 11: Трансплантат на ноже освобождают от ложа в области неба и вращают для покрытия участка аугментации; важно сохранить прикрепление трансплантата в области неба передней части верхней челюсти, дабы обеспечить надлежащее кровоснабжение (фото 3а).
Этап 12: Иглой для ушивания накладывают швы из резорбируемого материала, которые проходят через мягкие ткани с вестибулярной стороны апикальнее слизисто-десневой границы и через конвертообразный расщепленный лоскут, формируя при этом петлю через конец ножки трансплантата.
Этап 13: Затем шов повторно проводят через конвертообразный лоскут и выводят через область вестибулярных мягких тканей в нескольких миллиметрах от того места, где изначально проводилось введение иглы (фото 3b).
Этап 14: Шов натягивают, чтобы переместить трансплантат на ножке через лунку в конвертообразный лоскут (чтобы увеличить объем слизистой на вестибулярной поверхности лунки).
Этап 15: Шов затем завязывают в области преддверья, фиксируя таким образом ножку трансплантата, которая покрывает как резорбируемую мембрану, так и область твердотканной аугментации (фото 3c).
Этап 16: Область формирования лоскута на ножке ушивают, используя зубы для стабилизации края лоскута.
Швы должны обеспечивать компрессию нёбной поверхности для предотвращения развития гематомы (фото 3d). Данный этап является заключительным. Ниже мы проиллюстрируем всю методику на конкретном клиническом случае.
Фото 3а. Ротирование лоскута на ножке в направлении переднего отдела верхней челюсти.
Фото 3b. Ушивание лоскута на ножке поверх участка постэкстракционной лунки.
Фото 3с. Позиционирование лоскута на ножке с целью полного перекрытия области аугментации.
Фото 3d. Ушивание донорской области на небе с использованием зубов с целью стабилизации края лоскута во избежание развития гематомы.

Пример хирургического случая
Пациент обратился за помощью с болевыми ощущениями в области переднего участка верхней челюсти справа, который был восстановлен мостовидной конструкцией с опорой на боковом и центральном резцах (зубы 7 и 8) (фото 4).
Не рентгенограмме в пришеечной области латерального резца были отмечены признаки перелома. После выполнения анестезии осторожно удалили протез, и корональная часть латерального резца осталась в его структуре. В ходе проведения диагностики состояния тканей пародонта был подтвержден диагноз перелома корня, из-за которого зуб был классифицирован, как такой, что не подлежит восстановлению. Провели его атравматическое удаление, а в ходе оценки состояния лунки обнаружили наличие зоны дигисценции (фото 5). После выполнения разреза в области неба провели сепарацию соединительнотканного слоя от кератинизированного, не нарушая при этом целостности его прикрепления в переднем участке (фото 6). Скрученную в конус коллагеновую мембрану упаковывали в область лунки для перекрытия зоны дигисценции (фото 7).
По ходу стенок мембраны вносили ксеногенный костный заменитель, а оставшуюся часть выполняли аутогенной костной тканью, собранной из области неба во время формирования лоскута на ножке. Коллагеновой мембраной затем закрывали пространство смеси костных заменителей (фото 8). Первично мобилизованный лоскут из области неба ротировали и перекрывали им область коллагеновой мембраны (фото 9). Ушивание проводили так, чтобы закрыть область разреза на небе, а также область аугментации в проекции постэкстракционной лунки. Старые коронки в качестве временных фиксировали поверх области вмешательства на период заживления раны. Через 2 недели пациенту удаляли швы. Коронки также пришлось удалить для оценки состояния области проведения операции. Область лунки была перекрыта кератинизированной невоспаленной слизистой, что способствовало формирования костной ткани перед установкой имплантата (фото 11).
Фото 4. Пациент обратился за помощью по поводу болевых ощущений в области латерального резца верхней челюсти справа.
Фото 5. После удаления корня в области лунки была отмечена дегисценция.
Фото 6. Мобилизация соединительнотканного лоскута из области неба с сохранением связи с окружающими тканями в переднем участке.
Фото 7. Упаковка коллагеновой мембраны в постэкстракционную лунку в форме конуса.
Фото 8. Выполнение сформированного конусообразного пространства посредством ксеногенного и аутогенного трансплантатов.
Фото 9. Ротация лоскута на ножке из области неба для перекрытия зоны аугментации.
Фото 10. Ушивание области вмешательства.
Фото 11. Вид после удаления швов через 2 недели: перекрытие области вмешательства кератинизированной слизистой.

Результаты
Первый автор (S.P.) провел лечение 20 пациентов посредством методики mIVAN с их последующим наблюдением на протяжении до 11 лет. В соответствии со стандартом лечения перед операцией была проведена процедура конусно-лучевой компьютерной томографии (CBCT) (фото 12-16) для оценки объема имеющейся костной ткани с вестибулярной стороны и анализа анатомических условий для планируемого хирургического вмешательства. Результаты лечения были оценены 3 независимыми клиницистами для устранения влияния фактора предвзятости. Постэкстракционные лунки типов 3 и 3 характеризовались частичным отсутствием щечной костной пластинки и дефицитом костного объема в периапикальной области. Исходя из этого, данные участки требовали первичного выполнения аугментационных процедур, и только после заживления лунок в их области можно было планировать проведения имплантации. Для реализации поставленной цели использовали методику mIVAN. Большую часть лунки выполняли аутогенным костным материалом, а ксенографт использовали только для внешнего щечного контура. После заживления участков вмешательства сформированная костная ткань соответствовала типу плотности D2. Уровень торка при установке имплантатов составлял от 25 до 40 Нсм. Оценку состояния имплантатов после фиксации протетических конструкции проводили с использованием рентгенограмм и метода пародонтального зондирования. В ходе пародонтального зондирования участков с наличием пародонтальных карманов не отмечалось, признаки кровотечения отсутствовали, глубина зондирования варьировала в пределах нормы от 1 до 4 мм. Оценку состояния слизистой проводили визуально и по данным полученных фотографий: в период наблюдения признаков рецессии не отмечалось. Каждый из экспертов, оценивающих результаты лечения, использовал критерий розовой эстетики для определения состояния мягких тканей у 20 пролеченных пациентов. Средний показатель критерия розовой эстетики среди всех проанализированных пациентов составлял 9,46 (при максимальном значении в 10). У некоторых пациентов отмечались незначительные осложнения: у 4 пациентов – эстетические несоответствия протетических конструкций, а у 1 был зарегистрирован перелом циркониевого абатмента. Также у 1 пациента отмечался частичный некроз мягкотканного трансплантата. В ходе повторного осмотра данного пациента через 5 лет глубина зондирования находилась в границах нормы, признаков кровотечения не отмечалось (фото 17, слева), данные КЛКТ свидетельствовали о сохранении уровня вестибулярной костной пластинки относительного платформы имплантата (фото 17, справа).
Обсуждение
Различные подходы были разработаны для одновременного проведения процедур тверкдотканной и мягкотканной аугментации постэкстрационных лунок как в момент проведения манипуляции удаления зуба, так и в отстроченный период. Как утверждают da Rosa и коллеги, немедленная дентоальвеолярная реставрация предполагает использование аутогенного костного заменителя, собранного из области бугра челюсти пациента, однако объем такового является ограниченным, а потребность зависит от величины исходного костного дефекта. Кроме того, немедленная дентоальвеолярная реставрация предполагает проведение немедленной процедуры имплантации с дальнейшей фиксацией на внутрикостные опоры провизорных конструкций. Но не у всех пациентов может быть достигнута надлежащая первичная стабильность имплантатов, учитывая, что диаметр лунки почти никогда не соответствует диаметру используемой титановой опоры. Метод mIVAN для постэкстракционных лунок 1 и 2 типов представляет собой безлоскутную технику вмешательства, не нарушаемую целостность надкостницы. Учитывая сохранение полной интактности десны и сосочков, риск образования гематомы сводится к минимуму. Таким образом, учитывая отсутствие феномена разрушения фибробластов, механизм резорбции кости попросту не запускается, и потеря таковой сводиться к минимуму. Кроме того, учитывая, что данная техника не предполагает смещения области слизисто-десневой границы, врачу также удается сохранить исходную ширину кератинизированных десен. При наличии горизонтальной атрофии костного гребня метод mIVAN предполагает формирование язычного лоскута для выполнения аугментации. При таком подходе целостность вестибулярных мягких тканей не нарушается, следовательно, риск негативных изменений эстетического профиля улыбки почти полностью нивелируется. Часть трансплантата остается открытой для перекрытия корональной части лунки, обеспечивая, таким образом, заживление первичным натяжением. Лечение постэкстракционных лунок 2 и 3 типов с помощью техники mIVAN не предусматривает сепарации лоскута, а аугментация костного дефекта осуществляется за счет аутогенного трансплантата. Увеличение объема вестибулярных мягких тканей можно добиться за счет туннельной техники аугментации десен. Таким образом не нарушаются ни эстетические, ни цветовые, ни текстурные параметры слизистой. Методика mIVAN позволяет подготовить участок гребня для последующей имплантации после заживления десен и интеграции костного заменителя в структуру окружающей кости. В результате удается сформировать полностью подходящую имплантат-ориентированную реципиентную зону (фото 12-13).
Фото 12. Пациенты 1-4 с 2 типом постэкстракционных лунок, лечение которых проводилось по технике mIVAN: а) состояние до лечения; b) после выполнения процедуры mIVAN; с) после заживления тканей; d) рентгенограммы после фиксации протетических конструкций; е) вид по окончанию периода мониторинга; f) рентгенограммы по окончанию периода мониторинга.

Фото 13. Пациенты 5-8 с 2 типом постэкстракционных лунок, лечение которых проводилось по технике mIVAN: а) состояние до лечения; b) после выполнения процедуры mIVAN; с) после заживления тканей; d) рентгенограммы после фиксации протетических конструкций; е) вид по окончанию периода мониторинга; f) рентгенограммы по окончанию периода мониторинга.

Если же после экстракции не провести аугментации лунки и запланировать манипуляцию имплантации в отстроченный период, то это может спровоцировать развитие горизонтальной потери костной ткани и формирование вестибулярного костного дефекта, который очень сложно поддается коррекции. То есть, по сути, техника mIVAN также способствует профилактике развития дигисценций с возможность дальнейшего проведения имплантации (фото 14-16).
Фото 14. Пациенты 9-10 с 2 типом постэкстракционных лунок, и пациенты 11 и 12 с 3 типом постэкстракционных лунок, лечение которых проводилось по технике mIVAN: а) состояние до лечения; b) после выполнения процедуры mIVAN; с) после заживления тканей; d) рентгенограммы после фиксации протетических конструкций; е) вид по окончанию периода мониторинга; f) рентгенограммы по окончанию периода мониторинга.

Фото 15. Пациенты 13-16 с горизонтальной атрофией костной ткани, лечение которых проводилось по технике mIVAN: а) состояние до лечения; b) после выполнения процедуры mIVAN; с) после заживления тканей; d) рентгенограммы после фиксации протетических конструкций; е) вид по окончанию периода мониторинга; f) рентгенограммы по окончанию периода мониторинга.

Фото 16. Пациенты 17-20 с горизонтальной атрофией костной ткани после проведения процедуры экстракции, лечение которых проводилось по технике mIVAN: а) состояние до лечения; b) после выполнения процедуры mIVAN; с) после заживления тканей; d) рентгенограммы после фиксации протетических конструкций; е) вид по окончанию периода мониторинга; f) рентгенограммы по окончанию периода мониторинга.

Фото 17. Вид через 5 лет после завершения лечения: отсутствие признаков наличия пародонтальных карманов и кровоточивости при зондировании (слева) и ретенция достаточного вертикального уровня вестибулярной костной пластинки по данным конусно-лучевой компьютерной томографии (справа).

Техника mIVAN (как сообщалось авторами в ранее опубликованной статье) устраняет недостатки предыдущих подходов, нацеленных на выполнение той же задачи – одновременной аугментации твердых и мягких тканей в области постэкстракционной лунки с оптимизацией условий для дальнейшей установки имплантата. Данный подход может быть прогнозировано использован для (1) реконструкции твердых и мягких тканей в проекции постэкстракционных лунок с имеющимся дефектом вестибулярной костной пластинки или (2) для аугментации кости или профиля десен с одновременной установкой имплантатов в области резидуального гребня с признаками горизонтальной атрофии в эстетически значимой области.
Среди 20 пациентов, проанализированных в данной статье, все продемонстрировали долгосрочные успешные результаты лечения с поддержкой стабильного состояния мягких и твердых тканей и улучшением эстетического профиля.
Выводы
Удаление зубов на верхней челюсти часто ассоциировано с дальнейшей потерей костной ткани, что, в свою очередь, ограничивает условия для установки дентальных имплантатов. Ограничения, связанные с потерей кости могут включать специфический паттерн ее резорбции, исключающий возможности для позиционирования внутрикостной опоры под правильным углом, а также формирование дигисценций и фенестраций. Кроме того, возможности для проведения имплантации значительно ограничиваются и при резорбции кости, связанной с пародонтальными или эндодонтическими патологиями. В таких условиях возникает потребность в проведении костной аугментации. Дефекты костной ткани также часто ассоциированы с дефицитом кератинизированных десен и наличием рецессии, коррекция которых также является составляющей частью комплексного процесса реабилитации.
Авторы:
Snjezana Pohl, DMD, MD
Gregori M. Kurtzman, DDS





























































































































































0 комментариев