Резорбция альвеолярного гребня после травмы может произойти даже несмотря на проведенное лечение, направленное на сохранение зуба. Прогрессирование патологического процесса в условиях целостной структуры зубной лунки приводит к тому, что зуб со временем приходиться удалять. В результате этого сформированный костный дефект альвеолярного гребня в случае необходимости проведения имплантации предварительно нужно будет восстановить, что является довольно сложной задачей.
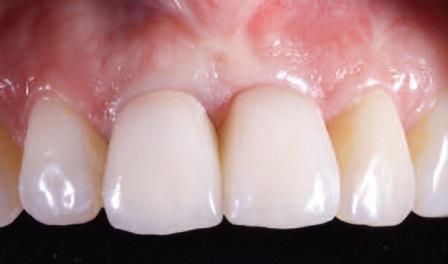
Недостаток клинического опыта, низкая линия губ или же невысокие эстетические запросы пациента могут обусловить то, что врач может установить имплантат в неправильной трехмерной позиции без предварительного увеличения мягких и твердых тканей, а потом зафиксировать на нем одиночную коронку или даже частично съемный протез. В конечном итоге такая конструкция, конечно же, не будет гармонировать с профилем оставшихся зубов. Значение верхних передних зубов в формировании контура улыбки сложно переоценить, тем более они обеспечивают поддержку губ, а также принимают участие в процессах фонетики и приема пищи.
Восстановление дефекта альвеолярного гребня перед этапом имплантации во фронтальной области является крайне важным, тем более в случаях дефицита тканей как в вертикальном, так и в горизонтальном направлениях. Подобные случаи характерны при убыли кости в щечно-небном направлении во время заживления лунки зуба. Как правило, костная ткань резорбируется во всех направлениях, в том числе и с палатинальной стороны, не оставляя, таким образом, ни малейшего шанса для проведения направленной костной регенерации. В случаях сохранения зуба в лунке и адаптированного адекватного планирования будущего лечения возможен вариант ортодонтической экструзии зубо-альвеолярного комплекса в коронарном направлении. В качестве альтернативного варианта можно использовать метод остеодистракции для возобновления нужной высоты тканей. Объем кости также можно сохранить с помощью мини-имплантата, и таким образом обеспечить пространство для установки барьерной мембраны, покрывающей материал трансплантата. Как вариант с той же целью можно использовать и костные блоки, которые помогут восстановить дефицит костной ткани. Хорошо известен подход Misch с использованием аутогенной кости из ветки нижней челюсти для последующей ее трансплантации в область дефекта. Техника Khoury с расщеплением костного блока предусматривает аналогичный принцип забора аутогенной кости со щечной стороны. Костные блоки фиксируются к альвеолярному гребню и воссоздают так называемый костный конверт, внутри которого можно паковать трансплантатный материал для восстановления нужного объема костной ткани. Имплантат может быть установлен непосредственно при процедуре аугментации или же в отстроченный период. Следует лишь учитывать его правильную позицию относительно будущей ортопедической конструкции и количество остаточной кости, которая будет обеспечивать первичную стабильность. Эстетически приемлемый результат, таким образом, достигается путем трехкомпонентного подхода, который учитывает остеоинтеграцию имплантата, наращивание объема костной ткани и восстановление архитектуры гребня, а иногда и контроль мягких тканей для уплотнения маргинальной границы десен вокруг окончательной конструкции. Поэтому, даже, несмотря на дефект кости, реставрация на имплантате может обеспечить оптимальный эстетический результат с гармонией белого и розового компонентов, сопоставимый с профилем соседних зубов. Такой подход способствует значительному улучшению качества жизни пациента.
Клинический случай
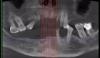
В анамнезе 43-летней пациентки значилась травма тупым предметом двухлетней давности, полученная во время велосипедной прогулки. Она обратилась с жалобами на 21 зуб. В результате травмы данный зуб был удален, а лунка повреждена. Зуб реимплантировали, зашинировали и эндодонтически пролечили. Позже возникли симптомы подвижности, которые определили показания к его удалению. Таким образом, у пациентки в области улыбки сформировался визуально видимый дефект. Из анамнеза также было установлено, что пациентка является некурящей, а состояние ее соматического здоровья не обременено сопутствующими патологиями. Соседний 11 зуб также был эндодонтически пролечен и восстановлен металло-керамической коронкой. Отдаленные результаты лечения 11 зуба были удовлетворительными и не требовали повторной коррекции. Зениты соседних зубов верхней челюсти были достаточно высокими с отчетливым тонким биотипом десен вокруг. Глубина карманов в области 21 зуба была определена с помощью зондирования со щечной и небной сторон и составляла более 15 мм. В результате обследования с помощью конусно-лучевой компьютерной томографии (КЛКТ) была обнаружена сильная резорбция лунки зуба на глубину 2/3 длины корня как с щечной, так и с небной сторон (фото 1-3).
Фото 1. Передоперативная 3D реконструкция костного дефекта в области 21 зуба.
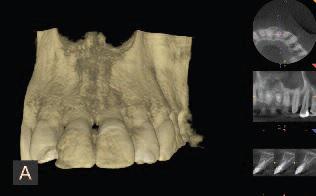
Фото 2. Повреждение кости в области 21 зуба с небной стороны.
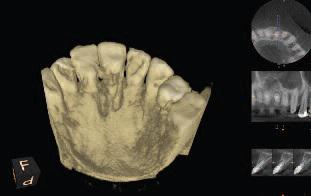
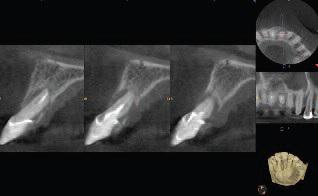
Фото 3. Результаты конусно-лучевой компьютерной томографии демонстрируют объем дефекта костных тканей.
Пациентка была ознакомлена со всеми возможными вариантами лечения для того, чтобы определится с подходящим для нее подходом. При отсутствии апикальной патологии, как вариант, возможно проведение декоронации 21 зуба и сохранение корня в лунке. Место 21 зуба в таком случае можно восстановить промежуточной частью консольного несъемного частичного протеза. Как альтернативный метод, можно использовать технику сохранения лунки зуба с помощью формирования вестибулярной пластинки из части корня. Но даже в таком случае ортопедический исход сводится к консольной конструкции. Отсутствие остаточной кости исключает возможность проведения ортодонтической экструзии. Пациентка не согласилась также на проведение остеодистракции как альтернативного варианта лечения, но и консольные конструкции ее также не устраивали. В результате обсуждения плана лечения было принято совместное с пациенткой решение о проведении аугментации кости с последующей имплантацией и восстановлением дефекта одиночной коронкой. Ознакомившись с возможными вариантами аугментации, пациентка согласилась, чтобы хирургический этап лечения проводился с использованием костных блоков, а уже после него проводилась имплантация по двухэтапному протоколу. На предоперационном КЛКТ-снимке левой челюсти было визуализировано топографию нижнечелюстного канала и нерва, расположенного на расстоянии более 5 мм от кортикальной пластинки со щечной стороны. Данное условие является ключевым для определения возможности забора костного блока из донорского места.
На первом этапе было проведено удаление 21 зуба по стандартному протоколу без каких-либо осложнений. Область беззубого пространства была восстановлена временной консольной конструкцией частичного протеза с опорой на 11 зубе (фото 4). Через 8 недель после заживления мягких тканей пациентке было проведено аугментацию (фото 5). Инфильтрационную анестезию проводили рядом с местом будущего вмешательства и дистальнее 37 зуба. В качестве анестетика использовали Ubistesin Forte, 3M. Место забора костного блока анестезировали только со щечной стороны, чтобы иметь возможность контролировать признаки потенциального ятрогенного повреждения нерва. Вертикальный разрез был сделан впереди 37 зуба, а субкрестальный разрез слизистой оболочки расширили дистально на ± 30 мм со щечной стороны, что позволило отсепарировать полный лоскут от левой ветки нижней челюсти к ее нижней границе (фото 8). С помощью микропилы FRIOS MicroSaw, Dentsply произвели забор костного блока, который затем разделили на две равные тонкие пластинки размером ± 30 × 20 мм (фото 9). Затем пластинки еще больше истончили путем соскабливания с них объема аутогенной кости (фото 10), после этого установили их в область дефекта и припасовали до желаемого размера и формы (рис. 11, 12). Сначала зафиксировали костную пластинку с лицевой стороны, а потом с помощью мини-имплантата соединили ее с пластинкой, расположенной с небной стороны (фото 13, 14). Важно отметить, что каждый виток мини-имплантата достаточно сильно удерживал костные пластинки, тем самым повышая стабильность образуемого конверта. Внутри конверт заполнили аутогенной костью, собранной ранее (фото 15). После аугментации рану ушили с помощью лоскута из области неба на васкуляризированной ножке (фото 16). Для этого наложили простые одиночные швы 6/0 нейлоновой нитью (фото 17, 18). Временный частичный протез был припасован с учетом увеличения объема и возможного отека в области вмешательства. В послеоперационный период пациентке была предписана комбинация анальгетиков (ибупрофен 200 мг, парацетамол 250 мг, кодеин 10 мг; мидропол 1 - 2 капсулы) и дополнительно нестероидные противовоспалительные препараты (целекоксиб 200 мг; целебрекс - 1 капсула). Также были даны рекомендации относительно полосканий хлоргексидином, после чего пациентка была отпущена домой до следующего визита. Во время повторного визита через 48 часов пациентка сообщила о легкой и умеренной боли в переднем отделе верхней челюсти, а в области забора кости отмечался отек без болевых ощущений. Через 1 неделю болевые симптомы исчезли, сопутствующих осложнений не наблюдалось. Через 4 месяца был начат следующий этап лечения (фото 19). Результаты КЛКТ-сканирования продемонстрировали достаточный объем кости в области 21 зуба (фото 20), что впоследствии было подтверждено клинически путем повторной сепарации лоскута для проверки качества костной ткани (фото 21, 22).
Фото 4. Вид после экстракции 21 зуба с установленной конструкцией временного частично съемного протеза.
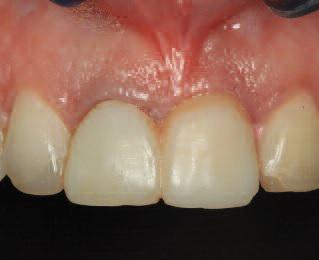
Фото 5. Вид заживленных мягких тканей на месте 21 зуба до аугментации (окклюзионный вид).
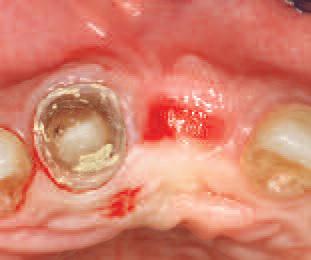
Фото 6. Открытие области вмешательства: визуализация распространённого костного дефекта.
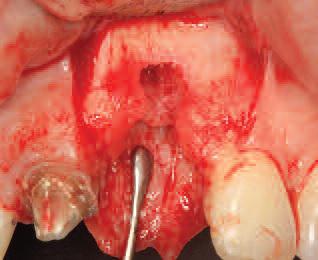
Фото 7. Дефицит костной ткани в области 21 зуба (окклюзионный вид).
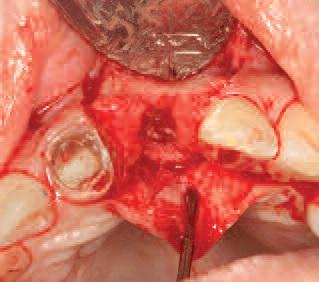
Фото 8. Обнажение места забора костного материала в области ветви нижней челюсти.
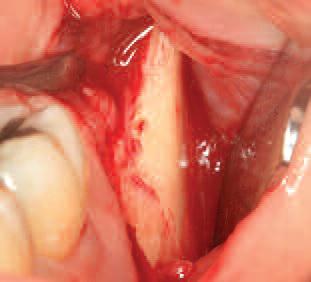
Фото 9. Расщепление костного блока на две равные пластинки (техника Khoury).

Фото 10. Истончение костных блоков с помощью Safescraper.
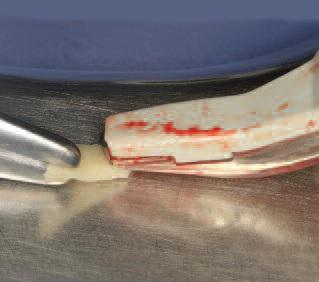
Фото 11. Примерка костных пластинок перед фиксацией.
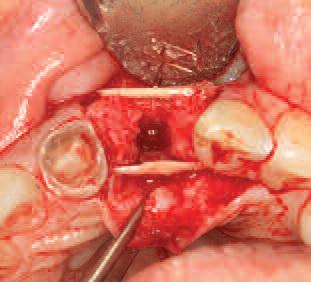
Фото 12. Позиционирование костных пластинок с лицевой и палатинальной сторон.
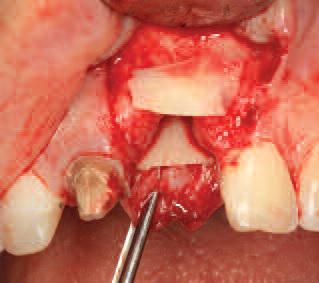
Фото 13. Фиксация блоков с помощью 1,2 мм мини-имиплантата.
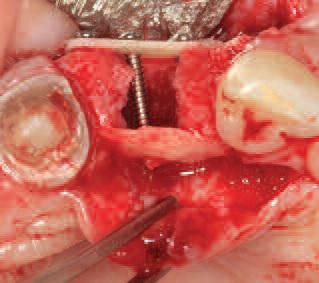
Фото 14. Окклюзионный вид сформированного костного конверта.
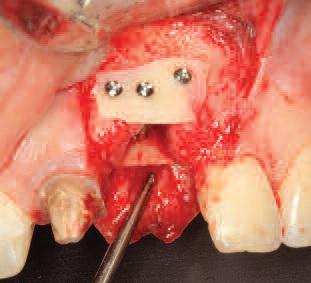
Фото 15. Упаковка аутогенного костного материала в сформированный костный конверт.
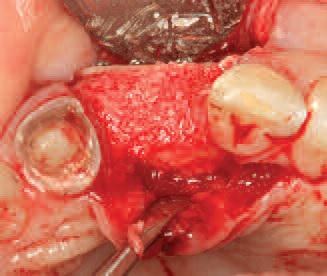
Фото 16. Сформированный палатинальный лоскут на ножке для закрытия области вмешательства.
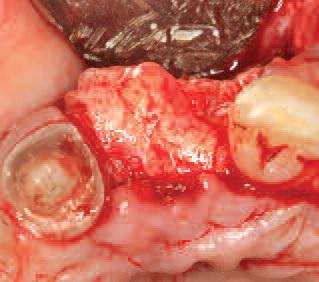
Фото 17. Ушивание реципиентной области.
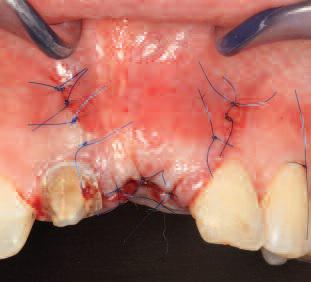
Фото 18. Визуальное увеличение ширины альвеолярного гребня непосредственно после аугментации (окклюзионный вид).
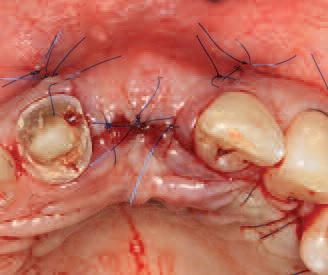
Фото 19. Начало фазы реставрации через 4 месяца после заживления раны.
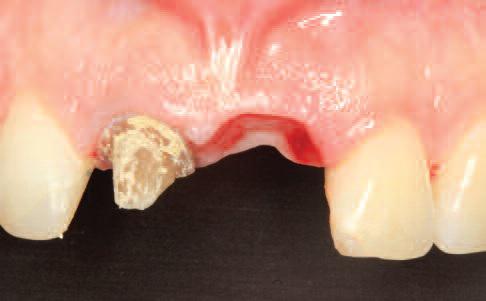
Фото 20. Результаты конусно-лучевой компьютерной томографии демонстрируют увеличение объема костной ткани в области 21 зуба.
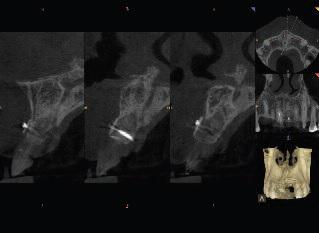
Фото 21. Обнажение области аугментации демонстрирует отличное качество сформировавшейся кости.
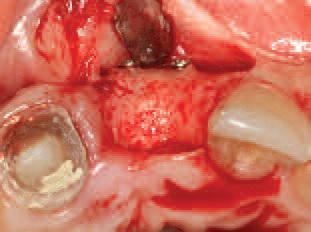
Фото 22. Вид образовавшейся кости с лицевой стороны.
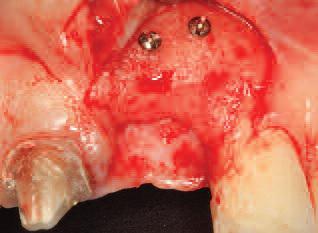
Остеотомию проводили по предварительно изготовленному хирургическому шаблону, чтобы добиться максимально эффективного результата при протезировании (фото 23). В ходе процедуры были установлены 4 × 13 мм имплантаты NobelActive, Nobel Biocare с коническим соединением (фото 24). Коэффициент стабильности имплантатов (КСИ) соответствовал 70 единицам и выше при всех позициях проведения измерений (фото 25). Чтобы скорректировать позицию уздечки верхней губы, с помощью лазера была проведена френулэктомия, а после этого дополнительная аугментация мягких тканей со щечной стороны с помощью соединительнотканного трансплантата (фото 26). После установили формирователь десен и временную конструкцию (фото 27). В постоперационный период пациентке назначили аналогичную медикаментозную поддержку уже описанную ранее. Через 8 недель она явилась на повторный визит для замены стандартного формирователя десен на индивидуализированный, который должен был обеспечить наиболее эффективный менеджмент мягких тканей и естественный вид десневого профиля (фото 28, 29). В этот же визит была проведена лазерная гингивэктомия для удлинения клинической коронки 11 зуба, чтобы зениты обеих центральных резцов гармонировали между собой. С целью заживления мягких тканей пациентке был назначен дополнительный визит уже через 4 недели. В ходе выполнения окончательных конструкций, 11 и 21 зубы были восстановлены металло-керамическими коронками (коронка на 21 зуб фиксировалась с помощью винта). Пациентка лично была довольна результатами проведенного лечения (рис. 30), а на повторном визите через 3 года на рентгеновских снимках было обнаружено достаточное количество костной ткани вокруг имплантата со щечной и коронарной сторон (фото 31, 32). Важно отметить, что КЛКТ-снимки, сделанные через 2 года после операции, показали присутствие более чем 2 мм кости с лицевой стороны имплантата, что, в свою очередь, обеспечило долгосрочную эстетическую стабильность мягких тканей. На повторном осмотре через два года была отмечена полная гармония между розовой и белой эстетикой, достигнутая в ходе реализации выбранного алгоритма лечения (фото 33, 34).
Фото 23. Позиционирование хирургического шаблона относительно будущей ортопедической конструкции.
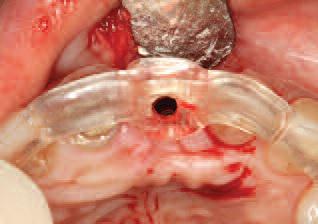
Фото 24. Вид после установки имплантата: количество кости с лицевой стороны составляет 3-4 мм.
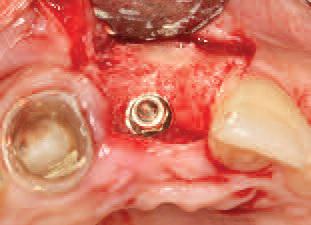
Фото 25. Показатели КСИ в 70 единиц и более характеризируют отличную первичную стабильность имплантатов.
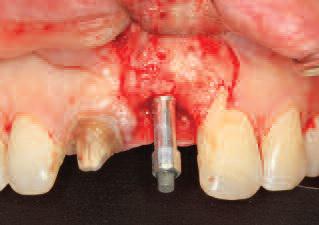
Фото 26. Вид после установки трансмукозного абатмента и проведенных лазерной френулоктомии и аугментации мягких тканей лицевой стороны с помощью соединительнотканного трансплантата.
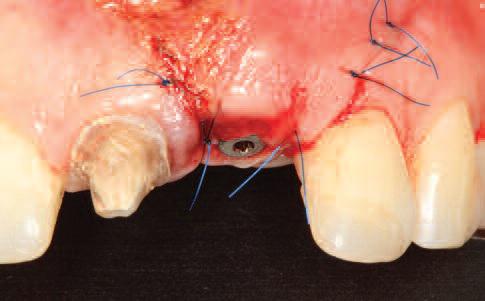
Фото 27. Вид имплантата и абатмента на периапикальной рентгенограмме на второй стадии лечения.
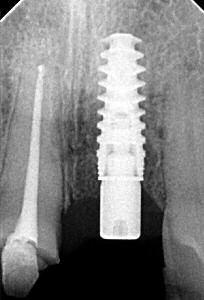
Фото 28. Окклюзионный вид заживленных мягких тканей через 1 месяц.
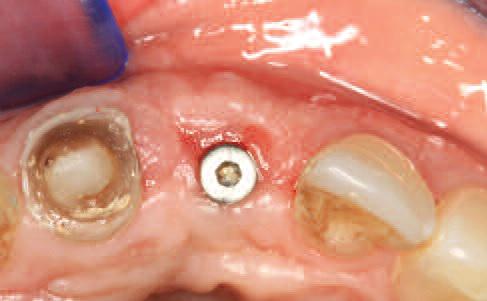
Фото 29. Установка индивидуализированного абатмента и удлинение клинической коронки 11 зуба.
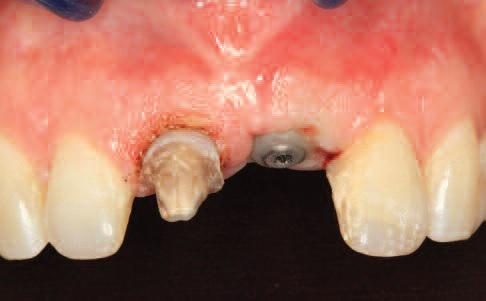
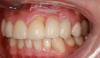
Фото 30. Вид улыбки пациента после проведения всех манипуляций.
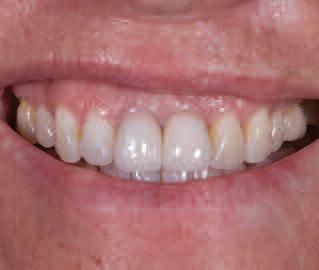
Фото 31. Вид имплантата и реставрации на периапикальной рентгенограмме во время повторного визита через 3 года.
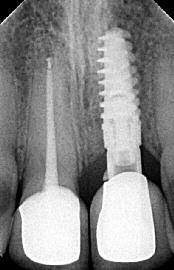
Фото 32. Результаты КЛКТ-сканирования демонстрируют 2,7 мм костной ткани с лицевой стороны имплантата, а также прирост 2 мм мягких тканей.
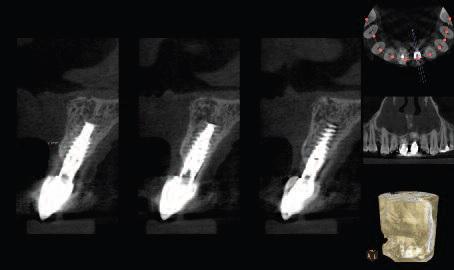
Фото 33. Идеальное соотношение розовой и белой эстетики реставрации и смежных естественных зубов.
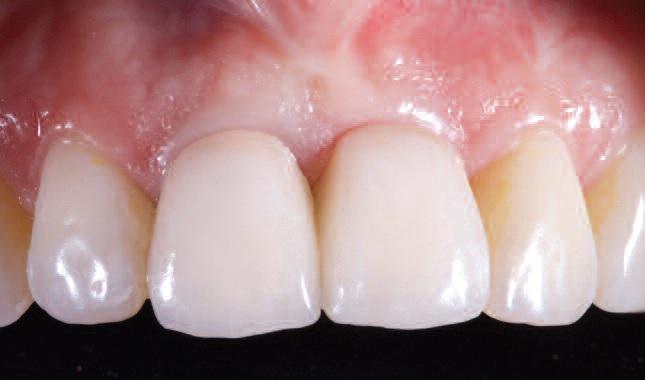
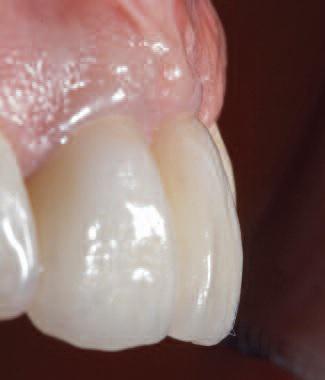
Фото 34. Приближенный вид лицевой стороны реставрации: отличный контур мягких тканей без каких-либо признаков повреждений.
Обсуждение
Основным критерием, определяющим возможность восстановления потерянного зуба при помощи коронки на имплантате, является количество и качество костной ткани в месте имплантации. Морфология образовавшегося дефекта альвеолярного гребня определяет выбор той или иной техники аугментации костной ткани: чем меньшее количество костных стенок, которые ограничивают дефект, тем больше потребность в проведении вертикальной реконструкции гребня, которая является довольно сложной задачей. Методы направленной костной регенерации с использованием изолирующих мембран позволяют клиницисту делать свой выбор среди широкого ассортимента подходящих материалов и техник лечения для вертикального увеличения костного объема, опираясь при этом на конкретные показания стабильности и эффективности конечных результатов, играющие немаловажную роль на этапе выбора подходящего протокола лечения. Branemark и соавторы уже давно доказали эффективность использования аутогенных костных трансплантатов при проведении имплантации и возможность использования внутриротовых костных депо для забора аутогенного материала. В данном клиническом случае автор пытался сфокусировать внимание читателей на проблеме вертикальной и горизонтальной аугментации альвеолярного гребня, и, в частности, на возможностях восстановления объемной высоты костной ткани (не следует путать с вертикальной аугментацией, выполняющейся при синус-лифтинге для поднятия уровня дна пазухи). В подобных случаях процедура аугментации требует гораздо больше усилий, чем при проведении обычных горизонтальных реконструкций кости, поскольку сначала требуется создать костный конверт, который впоследствии заполнят аутогенным материалом. Самая большая проблема подобных подходов состоит в том, что доказательной базы относительно более высокой эффективности той или иной техники до сих не существует. Известный обзор литературы, проведенный Cochrane, который оценивал эффективность различных методов аугментации кости с дальнейшей имплантацией в зоне ятрогенного вмешательства, констатирует вариативность полученных результатов и подчеркивает недостаточность доказательной базы в поддержку какой-либо техники реконструкции костной ткани.
Согласно данных этого обзора литературы, вертикальное увеличение альвеолярного гребня возможно при проведении:
- дистракционного остеогенеза;
- трансплантации по типу накладки (онлей-графтинг с использованием костных блоков и подобных методик);
- при использовании жестких нерезорбируемых барьерных мембран в ходе направленной костной регенерации;
- при использовании резорбируемых барьерных мембран;
- ортодонтической экструзии зубо-альвеолярного комплекса.
Подробное обсуждение всех этих методов является довольно широким и исчерпывающим, однако следует отметить следующие важные моменты:
- Дистракционный остеогенез является довольно старым методом лечения, однако подход с его использованием именно в стоматологии – относительно новый. Данный метод обеспечивает увеличение вертикальной величины альвеолярного гребня с соответственным увеличением объема мягких тканей. Имплантат можно устанавливать, как правило, через 3 месяца после процедуры. При использовании дистракционного остеогенеза возможно возникновение ряда осложнений, среди которых – формирование неправильного наклона области аугментации. Среднее увеличение высоты альвеолярного гребня – до ± 5,3 мм. Применение данной техники ограничено при остром типе альвеолярного гребня и в области дефектов одиночных зубов.
- Использование жестких нерезорбируемых барьерных мембран обеспечивает достаточное пространство для возобновление объема костной ткани, а также стабильность трансплантата для его последующей неоваскуляризации. Титановые или армированные титаном мембраны обеспечивают довольно хорошую возможность восстановления высоты альвеолярного гребня. Риск перфорации при использовании данной техники, однако, остается высоким (больше 50%). Армированные титаном dPTFE-мембраны решают проблему перфорации, поскольку материал является полностью резистентным к микробной колонизации.
- Резорбируемые мембраны не могут обеспечить достаточную поддержку трансплантата для его полной и естественной интеграции в окружающие костные ткани. Использование фиксирующих винтов при этом также полностью не решает проблему долгосрочной поддержки трансплантата. И главное, резорбируемые мембраны не следует использовать при проведении вертикальной аугментации или в случаях объемного восстановления костной ткани.
- Ортодонтическая экструзия является консервативным методом лечения, позволяющим достичь коронарной миграции как твердых, так и мягких тканей. Использование техники показано лишь при наличии здоровых зубов без признаков апикальной или периодонтальной инфекции.
Трансплантация по типу накладки (онлей-графтинг) представлена группой методов, обеспечивающих восстановление области дефекта с помощью трансплантационного материала как в вертикальном, так и в горизонтальном направлении. Подобные техники предусматривают использование костных блоков или блоков из костного заменителя. Аутотрансплантатные костные блоки могут быть взяты из гребня подвздошной кости, симфиза нижней челюсти, ее ветви, из щечной стенки или даже области неба. Методы были широко использованы Misch и Khoury. Misch впервые начал использовать "твердый" блок кортикально-губчастой кости, взятый из области ветви нижней челюсти. Такая техника предусматривает непосредственную фиксацию блока к альвеолярному гребню. При этом формирование новых сосудов происходит между костным блоком и кортикальной пластинкой окружающей кости. Кортикальный костный блок, однако, остается в основном бесклеточной структурой. Методика пользовалась широким успехом, несмотря на недостатки, связанные с необходимостью точной техники ее выполнения, последующими осложнениями, сложным хирургическим доступом. Khoury позже предложил модифицировать методику, расщепляя костный блок на две тонкие пластинки. Обоснование такого усовершенствования состоит в том, что при расщеплении в каждой пластинке обнажается губчатое вещество, которое является куда более васкуляризированным, чем кортикальная пластинка. Кроме того, расщепление блока обеспечивает получение двух структур, ограничивающих область аугментации, вместо одной. Фиксация костных пластинок на 1 - 2 мм от границы гребня позволяет запаковать образовавшееся пространство костным материалом. Аутогенный костный трансплантат реваскуляризируется с наибольшей скоростью, и, таким образом, врач имеет возможность восстановить область дефекта как внешней кортикальной костью, так и внутренней хорошо васкуляризированной губчатой структурой. В процессе приживления большое количество остеобластов дифференцируются в остеоциты, которые и определяют структуру витальной костной ткани. «Твердые» блоки резорбируются, вероятней всего, по причине отсутствия адекватной функциональной нагрузки. Кроме того, уже присутствующие в «твердом» блоке остеоциты не способствуют истинному ремоделированию кости, а играют куда более важную роль для улучшения остеокондуктивных свойств аутогенного трансплантата. Формирование костного блока из области нижней челюсти является более перспективным, поскольку аутогенная кость одновременно обладает остеоиндуктивностью, остеокондуктивностью и остеогенными свойствами. Надежная фиксация аутографта обеспечивает формирование достаточного пространства для восстановления, а также стабильность трансплантата. Однако дополнительное хирургическое вмешательство с целью забора аутогенной кости все же повышает возможность возникновения ятрогенных осложнений. Кроме того, выполнение алгоритма требует прецизионной точности, что делает его еще более сложным. Аллопластические материалы лишены подобных недостатков, однако при их использовании требуется больше времени для заживления и формирования новой кости.
В целом, из всех упомянутых методов сложно выбрать наиболее эффективный. Преимущества и недостатки каждого из них определяют возможность их использования для проведения вертикальной аугментации или аугментации вообще.
Заключительные замечания
Травма зубочелюстного аппарата может быть тяжелым и изнурительным испытанием для пациента даже в случаях потери лишь одного зуба. Дефекты альвеолярного гребня являются сложной проблемой относительно выбора адекватного подхода, особенно во фронтальной области, где важность эстетического параметра наиболее высока. Игнорирование необходимости проведения аугментации может привести к неудачным функциональным и эстетическим результатам лечения с опорой на дентальные имплантаты. Адекватный выбор техники аугментации состоит из тщательного планирования процедуры и анализа возможностей восстановления вертикальной высоты альвеолярного гребня. Вертикальная реконструкция костной ткани с помощью костных блоков обеспечивает отличные эстетические результаты, подтвержденные клиническим случаем, описанным в данной статье.
Авторы:
Howard Gluckman, BDS, MChD (OMP).
Jonathan Du Toit, BChD, Dipl. Implantol., Dip Oral Surg.
Производители:
Резорбция альвеолярного гребня после травмы может произойти даже несмотря на проведенное лечение, направленное на сохранение зуба. Прогрессирование патологического процесса в условиях целостной структуры зубной лунки приводит к тому, что зуб со временем приходиться удалять. В результате этого сформированный костный дефект альвеолярного гребня в случае необходимости проведения имплантации предварительно нужно будет восстановить, что является довольно сложной задачей.

Недостаток клинического опыта, низкая линия губ или же невысокие эстетические запросы пациента могут обусловить то, что врач может установить имплантат в неправильной трехмерной позиции без предварительного увеличения мягких и твердых тканей, а потом зафиксировать на нем одиночную коронку или даже частично съемный протез. В конечном итоге такая конструкция, конечно же, не будет гармонировать с профилем оставшихся зубов. Значение верхних передних зубов в формировании контура улыбки сложно переоценить, тем более они обеспечивают поддержку губ, а также принимают участие в процессах фонетики и приема пищи.
Восстановление дефекта альвеолярного гребня перед этапом имплантации во фронтальной области является крайне важным, тем более в случаях дефицита тканей как в вертикальном, так и в горизонтальном направлениях. Подобные случаи характерны при убыли кости в щечно-небном направлении во время заживления лунки зуба. Как правило, костная ткань резорбируется во всех направлениях, в том числе и с палатинальной стороны, не оставляя, таким образом, ни малейшего шанса для проведения направленной костной регенерации. В случаях сохранения зуба в лунке и адаптированного адекватного планирования будущего лечения возможен вариант ортодонтической экструзии зубо-альвеолярного комплекса в коронарном направлении. В качестве альтернативного варианта можно использовать метод остеодистракции для возобновления нужной высоты тканей. Объем кости также можно сохранить с помощью мини-имплантата, и таким образом обеспечить пространство для установки барьерной мембраны, покрывающей материал трансплантата. Как вариант с той же целью можно использовать и костные блоки, которые помогут восстановить дефицит костной ткани. Хорошо известен подход Misch с использованием аутогенной кости из ветки нижней челюсти для последующей ее трансплантации в область дефекта. Техника Khoury с расщеплением костного блока предусматривает аналогичный принцип забора аутогенной кости со щечной стороны. Костные блоки фиксируются к альвеолярному гребню и воссоздают так называемый костный конверт, внутри которого можно паковать трансплантатный материал для восстановления нужного объема костной ткани. Имплантат может быть установлен непосредственно при процедуре аугментации или же в отстроченный период. Следует лишь учитывать его правильную позицию относительно будущей ортопедической конструкции и количество остаточной кости, которая будет обеспечивать первичную стабильность. Эстетически приемлемый результат, таким образом, достигается путем трехкомпонентного подхода, который учитывает остеоинтеграцию имплантата, наращивание объема костной ткани и восстановление архитектуры гребня, а иногда и контроль мягких тканей для уплотнения маргинальной границы десен вокруг окончательной конструкции. Поэтому, даже, несмотря на дефект кости, реставрация на имплантате может обеспечить оптимальный эстетический результат с гармонией белого и розового компонентов, сопоставимый с профилем соседних зубов. Такой подход способствует значительному улучшению качества жизни пациента.
Клинический случай
В анамнезе 43-летней пациентки значилась травма тупым предметом двухлетней давности, полученная во время велосипедной прогулки. Она обратилась с жалобами на 21 зуб. В результате травмы данный зуб был удален, а лунка повреждена. Зуб реимплантировали, зашинировали и эндодонтически пролечили. Позже возникли симптомы подвижности, которые определили показания к его удалению. Таким образом, у пациентки в области улыбки сформировался визуально видимый дефект. Из анамнеза также было установлено, что пациентка является некурящей, а состояние ее соматического здоровья не обременено сопутствующими патологиями. Соседний 11 зуб также был эндодонтически пролечен и восстановлен металло-керамической коронкой. Отдаленные результаты лечения 11 зуба были удовлетворительными и не требовали повторной коррекции. Зениты соседних зубов верхней челюсти были достаточно высокими с отчетливым тонким биотипом десен вокруг. Глубина карманов в области 21 зуба была определена с помощью зондирования со щечной и небной сторон и составляла более 15 мм. В результате обследования с помощью конусно-лучевой компьютерной томографии (КЛКТ) была обнаружена сильная резорбция лунки зуба на глубину 2/3 длины корня как с щечной, так и с небной сторон (фото 1-3).
Фото 1. Передоперативная 3D реконструкция костного дефекта в области 21 зуба.

Фото 2. Повреждение кости в области 21 зуба с небной стороны.

Фото 3. Результаты конусно-лучевой компьютерной томографии демонстрируют объем дефекта костных тканей.

Пациентка была ознакомлена со всеми возможными вариантами лечения для того, чтобы определится с подходящим для нее подходом. При отсутствии апикальной патологии, как вариант, возможно проведение декоронации 21 зуба и сохранение корня в лунке. Место 21 зуба в таком случае можно восстановить промежуточной частью консольного несъемного частичного протеза. Как альтернативный метод, можно использовать технику сохранения лунки зуба с помощью формирования вестибулярной пластинки из части корня. Но даже в таком случае ортопедический исход сводится к консольной конструкции. Отсутствие остаточной кости исключает возможность проведения ортодонтической экструзии. Пациентка не согласилась также на проведение остеодистракции как альтернативного варианта лечения, но и консольные конструкции ее также не устраивали. В результате обсуждения плана лечения было принято совместное с пациенткой решение о проведении аугментации кости с последующей имплантацией и восстановлением дефекта одиночной коронкой. Ознакомившись с возможными вариантами аугментации, пациентка согласилась, чтобы хирургический этап лечения проводился с использованием костных блоков, а уже после него проводилась имплантация по двухэтапному протоколу. На предоперационном КЛКТ-снимке левой челюсти было визуализировано топографию нижнечелюстного канала и нерва, расположенного на расстоянии более 5 мм от кортикальной пластинки со щечной стороны. Данное условие является ключевым для определения возможности забора костного блока из донорского места.
На первом этапе было проведено удаление 21 зуба по стандартному протоколу без каких-либо осложнений. Область беззубого пространства была восстановлена временной консольной конструкцией частичного протеза с опорой на 11 зубе (фото 4). Через 8 недель после заживления мягких тканей пациентке было проведено аугментацию (фото 5). Инфильтрационную анестезию проводили рядом с местом будущего вмешательства и дистальнее 37 зуба. В качестве анестетика использовали Ubistesin Forte, 3M. Место забора костного блока анестезировали только со щечной стороны, чтобы иметь возможность контролировать признаки потенциального ятрогенного повреждения нерва. Вертикальный разрез был сделан впереди 37 зуба, а субкрестальный разрез слизистой оболочки расширили дистально на ± 30 мм со щечной стороны, что позволило отсепарировать полный лоскут от левой ветки нижней челюсти к ее нижней границе (фото 8). С помощью микропилы FRIOS MicroSaw, Dentsply произвели забор костного блока, который затем разделили на две равные тонкие пластинки размером ± 30 × 20 мм (фото 9). Затем пластинки еще больше истончили путем соскабливания с них объема аутогенной кости (фото 10), после этого установили их в область дефекта и припасовали до желаемого размера и формы (рис. 11, 12). Сначала зафиксировали костную пластинку с лицевой стороны, а потом с помощью мини-имплантата соединили ее с пластинкой, расположенной с небной стороны (фото 13, 14). Важно отметить, что каждый виток мини-имплантата достаточно сильно удерживал костные пластинки, тем самым повышая стабильность образуемого конверта. Внутри конверт заполнили аутогенной костью, собранной ранее (фото 15). После аугментации рану ушили с помощью лоскута из области неба на васкуляризированной ножке (фото 16). Для этого наложили простые одиночные швы 6/0 нейлоновой нитью (фото 17, 18). Временный частичный протез был припасован с учетом увеличения объема и возможного отека в области вмешательства. В послеоперационный период пациентке была предписана комбинация анальгетиков (ибупрофен 200 мг, парацетамол 250 мг, кодеин 10 мг; мидропол 1 - 2 капсулы) и дополнительно нестероидные противовоспалительные препараты (целекоксиб 200 мг; целебрекс - 1 капсула). Также были даны рекомендации относительно полосканий хлоргексидином, после чего пациентка была отпущена домой до следующего визита. Во время повторного визита через 48 часов пациентка сообщила о легкой и умеренной боли в переднем отделе верхней челюсти, а в области забора кости отмечался отек без болевых ощущений. Через 1 неделю болевые симптомы исчезли, сопутствующих осложнений не наблюдалось. Через 4 месяца был начат следующий этап лечения (фото 19). Результаты КЛКТ-сканирования продемонстрировали достаточный объем кости в области 21 зуба (фото 20), что впоследствии было подтверждено клинически путем повторной сепарации лоскута для проверки качества костной ткани (фото 21, 22).
Фото 4. Вид после экстракции 21 зуба с установленной конструкцией временного частично съемного протеза.

Фото 5. Вид заживленных мягких тканей на месте 21 зуба до аугментации (окклюзионный вид).

Фото 6. Открытие области вмешательства: визуализация распространённого костного дефекта.

Фото 7. Дефицит костной ткани в области 21 зуба (окклюзионный вид).

Фото 8. Обнажение места забора костного материала в области ветви нижней челюсти.

Фото 9. Расщепление костного блока на две равные пластинки (техника Khoury).

Фото 10. Истончение костных блоков с помощью Safescraper.

Фото 11. Примерка костных пластинок перед фиксацией.

Фото 12. Позиционирование костных пластинок с лицевой и палатинальной сторон.

Фото 13. Фиксация блоков с помощью 1,2 мм мини-имиплантата.

Фото 14. Окклюзионный вид сформированного костного конверта.

Фото 15. Упаковка аутогенного костного материала в сформированный костный конверт.

Фото 16. Сформированный палатинальный лоскут на ножке для закрытия области вмешательства.

Фото 17. Ушивание реципиентной области.

Фото 18. Визуальное увеличение ширины альвеолярного гребня непосредственно после аугментации (окклюзионный вид).

Фото 19. Начало фазы реставрации через 4 месяца после заживления раны.

Фото 20. Результаты конусно-лучевой компьютерной томографии демонстрируют увеличение объема костной ткани в области 21 зуба.

Фото 21. Обнажение области аугментации демонстрирует отличное качество сформировавшейся кости.

Фото 22. Вид образовавшейся кости с лицевой стороны.

Остеотомию проводили по предварительно изготовленному хирургическому шаблону, чтобы добиться максимально эффективного результата при протезировании (фото 23). В ходе процедуры были установлены 4 × 13 мм имплантаты NobelActive, Nobel Biocare с коническим соединением (фото 24). Коэффициент стабильности имплантатов (КСИ) соответствовал 70 единицам и выше при всех позициях проведения измерений (фото 25). Чтобы скорректировать позицию уздечки верхней губы, с помощью лазера была проведена френулэктомия, а после этого дополнительная аугментация мягких тканей со щечной стороны с помощью соединительнотканного трансплантата (фото 26). После установили формирователь десен и временную конструкцию (фото 27). В постоперационный период пациентке назначили аналогичную медикаментозную поддержку уже описанную ранее. Через 8 недель она явилась на повторный визит для замены стандартного формирователя десен на индивидуализированный, который должен был обеспечить наиболее эффективный менеджмент мягких тканей и естественный вид десневого профиля (фото 28, 29). В этот же визит была проведена лазерная гингивэктомия для удлинения клинической коронки 11 зуба, чтобы зениты обеих центральных резцов гармонировали между собой. С целью заживления мягких тканей пациентке был назначен дополнительный визит уже через 4 недели. В ходе выполнения окончательных конструкций, 11 и 21 зубы были восстановлены металло-керамическими коронками (коронка на 21 зуб фиксировалась с помощью винта). Пациентка лично была довольна результатами проведенного лечения (рис. 30), а на повторном визите через 3 года на рентгеновских снимках было обнаружено достаточное количество костной ткани вокруг имплантата со щечной и коронарной сторон (фото 31, 32). Важно отметить, что КЛКТ-снимки, сделанные через 2 года после операции, показали присутствие более чем 2 мм кости с лицевой стороны имплантата, что, в свою очередь, обеспечило долгосрочную эстетическую стабильность мягких тканей. На повторном осмотре через два года была отмечена полная гармония между розовой и белой эстетикой, достигнутая в ходе реализации выбранного алгоритма лечения (фото 33, 34).
Фото 23. Позиционирование хирургического шаблона относительно будущей ортопедической конструкции.

Фото 24. Вид после установки имплантата: количество кости с лицевой стороны составляет 3-4 мм.

Фото 25. Показатели КСИ в 70 единиц и более характеризируют отличную первичную стабильность имплантатов.

Фото 26. Вид после установки трансмукозного абатмента и проведенных лазерной френулоктомии и аугментации мягких тканей лицевой стороны с помощью соединительнотканного трансплантата.

Фото 27. Вид имплантата и абатмента на периапикальной рентгенограмме на второй стадии лечения.

Фото 28. Окклюзионный вид заживленных мягких тканей через 1 месяц.

Фото 29. Установка индивидуализированного абатмента и удлинение клинической коронки 11 зуба.

Фото 30. Вид улыбки пациента после проведения всех манипуляций.

Фото 31. Вид имплантата и реставрации на периапикальной рентгенограмме во время повторного визита через 3 года.

Фото 32. Результаты КЛКТ-сканирования демонстрируют 2,7 мм костной ткани с лицевой стороны имплантата, а также прирост 2 мм мягких тканей.

Фото 33. Идеальное соотношение розовой и белой эстетики реставрации и смежных естественных зубов.

Фото 34. Приближенный вид лицевой стороны реставрации: отличный контур мягких тканей без каких-либо признаков повреждений.

Обсуждение
Основным критерием, определяющим возможность восстановления потерянного зуба при помощи коронки на имплантате, является количество и качество костной ткани в месте имплантации. Морфология образовавшегося дефекта альвеолярного гребня определяет выбор той или иной техники аугментации костной ткани: чем меньшее количество костных стенок, которые ограничивают дефект, тем больше потребность в проведении вертикальной реконструкции гребня, которая является довольно сложной задачей. Методы направленной костной регенерации с использованием изолирующих мембран позволяют клиницисту делать свой выбор среди широкого ассортимента подходящих материалов и техник лечения для вертикального увеличения костного объема, опираясь при этом на конкретные показания стабильности и эффективности конечных результатов, играющие немаловажную роль на этапе выбора подходящего протокола лечения. Branemark и соавторы уже давно доказали эффективность использования аутогенных костных трансплантатов при проведении имплантации и возможность использования внутриротовых костных депо для забора аутогенного материала. В данном клиническом случае автор пытался сфокусировать внимание читателей на проблеме вертикальной и горизонтальной аугментации альвеолярного гребня, и, в частности, на возможностях восстановления объемной высоты костной ткани (не следует путать с вертикальной аугментацией, выполняющейся при синус-лифтинге для поднятия уровня дна пазухи). В подобных случаях процедура аугментации требует гораздо больше усилий, чем при проведении обычных горизонтальных реконструкций кости, поскольку сначала требуется создать костный конверт, который впоследствии заполнят аутогенным материалом. Самая большая проблема подобных подходов состоит в том, что доказательной базы относительно более высокой эффективности той или иной техники до сих не существует. Известный обзор литературы, проведенный Cochrane, который оценивал эффективность различных методов аугментации кости с дальнейшей имплантацией в зоне ятрогенного вмешательства, констатирует вариативность полученных результатов и подчеркивает недостаточность доказательной базы в поддержку какой-либо техники реконструкции костной ткани.
Согласно данных этого обзора литературы, вертикальное увеличение альвеолярного гребня возможно при проведении:
- дистракционного остеогенеза;
- трансплантации по типу накладки (онлей-графтинг с использованием костных блоков и подобных методик);
- при использовании жестких нерезорбируемых барьерных мембран в ходе направленной костной регенерации;
- при использовании резорбируемых барьерных мембран;
- ортодонтической экструзии зубо-альвеолярного комплекса.
Подробное обсуждение всех этих методов является довольно широким и исчерпывающим, однако следует отметить следующие важные моменты:
- Дистракционный остеогенез является довольно старым методом лечения, однако подход с его использованием именно в стоматологии – относительно новый. Данный метод обеспечивает увеличение вертикальной величины альвеолярного гребня с соответственным увеличением объема мягких тканей. Имплантат можно устанавливать, как правило, через 3 месяца после процедуры. При использовании дистракционного остеогенеза возможно возникновение ряда осложнений, среди которых – формирование неправильного наклона области аугментации. Среднее увеличение высоты альвеолярного гребня – до ± 5,3 мм. Применение данной техники ограничено при остром типе альвеолярного гребня и в области дефектов одиночных зубов.
- Использование жестких нерезорбируемых барьерных мембран обеспечивает достаточное пространство для возобновление объема костной ткани, а также стабильность трансплантата для его последующей неоваскуляризации. Титановые или армированные титаном мембраны обеспечивают довольно хорошую возможность восстановления высоты альвеолярного гребня. Риск перфорации при использовании данной техники, однако, остается высоким (больше 50%). Армированные титаном dPTFE-мембраны решают проблему перфорации, поскольку материал является полностью резистентным к микробной колонизации.
- Резорбируемые мембраны не могут обеспечить достаточную поддержку трансплантата для его полной и естественной интеграции в окружающие костные ткани. Использование фиксирующих винтов при этом также полностью не решает проблему долгосрочной поддержки трансплантата. И главное, резорбируемые мембраны не следует использовать при проведении вертикальной аугментации или в случаях объемного восстановления костной ткани.
- Ортодонтическая экструзия является консервативным методом лечения, позволяющим достичь коронарной миграции как твердых, так и мягких тканей. Использование техники показано лишь при наличии здоровых зубов без признаков апикальной или периодонтальной инфекции.
Трансплантация по типу накладки (онлей-графтинг) представлена группой методов, обеспечивающих восстановление области дефекта с помощью трансплантационного материала как в вертикальном, так и в горизонтальном направлении. Подобные техники предусматривают использование костных блоков или блоков из костного заменителя. Аутотрансплантатные костные блоки могут быть взяты из гребня подвздошной кости, симфиза нижней челюсти, ее ветви, из щечной стенки или даже области неба. Методы были широко использованы Misch и Khoury. Misch впервые начал использовать "твердый" блок кортикально-губчастой кости, взятый из области ветви нижней челюсти. Такая техника предусматривает непосредственную фиксацию блока к альвеолярному гребню. При этом формирование новых сосудов происходит между костным блоком и кортикальной пластинкой окружающей кости. Кортикальный костный блок, однако, остается в основном бесклеточной структурой. Методика пользовалась широким успехом, несмотря на недостатки, связанные с необходимостью точной техники ее выполнения, последующими осложнениями, сложным хирургическим доступом. Khoury позже предложил модифицировать методику, расщепляя костный блок на две тонкие пластинки. Обоснование такого усовершенствования состоит в том, что при расщеплении в каждой пластинке обнажается губчатое вещество, которое является куда более васкуляризированным, чем кортикальная пластинка. Кроме того, расщепление блока обеспечивает получение двух структур, ограничивающих область аугментации, вместо одной. Фиксация костных пластинок на 1 - 2 мм от границы гребня позволяет запаковать образовавшееся пространство костным материалом. Аутогенный костный трансплантат реваскуляризируется с наибольшей скоростью, и, таким образом, врач имеет возможность восстановить область дефекта как внешней кортикальной костью, так и внутренней хорошо васкуляризированной губчатой структурой. В процессе приживления большое количество остеобластов дифференцируются в остеоциты, которые и определяют структуру витальной костной ткани. «Твердые» блоки резорбируются, вероятней всего, по причине отсутствия адекватной функциональной нагрузки. Кроме того, уже присутствующие в «твердом» блоке остеоциты не способствуют истинному ремоделированию кости, а играют куда более важную роль для улучшения остеокондуктивных свойств аутогенного трансплантата. Формирование костного блока из области нижней челюсти является более перспективным, поскольку аутогенная кость одновременно обладает остеоиндуктивностью, остеокондуктивностью и остеогенными свойствами. Надежная фиксация аутографта обеспечивает формирование достаточного пространства для восстановления, а также стабильность трансплантата. Однако дополнительное хирургическое вмешательство с целью забора аутогенной кости все же повышает возможность возникновения ятрогенных осложнений. Кроме того, выполнение алгоритма требует прецизионной точности, что делает его еще более сложным. Аллопластические материалы лишены подобных недостатков, однако при их использовании требуется больше времени для заживления и формирования новой кости.
В целом, из всех упомянутых методов сложно выбрать наиболее эффективный. Преимущества и недостатки каждого из них определяют возможность их использования для проведения вертикальной аугментации или аугментации вообще.
Заключительные замечания
Травма зубочелюстного аппарата может быть тяжелым и изнурительным испытанием для пациента даже в случаях потери лишь одного зуба. Дефекты альвеолярного гребня являются сложной проблемой относительно выбора адекватного подхода, особенно во фронтальной области, где важность эстетического параметра наиболее высока. Игнорирование необходимости проведения аугментации может привести к неудачным функциональным и эстетическим результатам лечения с опорой на дентальные имплантаты. Адекватный выбор техники аугментации состоит из тщательного планирования процедуры и анализа возможностей восстановления вертикальной высоты альвеолярного гребня. Вертикальная реконструкция костной ткани с помощью костных блоков обеспечивает отличные эстетические результаты, подтвержденные клиническим случаем, описанным в данной статье.
Авторы:
Howard Gluckman, BDS, MChD (OMP).
Jonathan Du Toit, BChD, Dipl. Implantol., Dip Oral Surg.































































































































































0 комментариев