Несмотря на успехи профилактической стоматологии, проблема адентии остается серьезным нерешенным вопросом системы общественного здравоохранения во всем мире.
Allan и коллеги утверждают, что качество жизни протезированных пациентов улучшилось незначительно по сравнению с пациентами, которым проводилось имплантологическое лечение. Пациенты, как правило, остаются недовольны своими протезами из-за плохого качества их ретенции и стабильности, боли, раздражения и трудностей при еде. Locker обосновал взаимосвязь между адентией и развитием функциональных ограничений, физических, психологических, социальных нарушений и осложнений. Протезы с опорой на дентальные имплантаты, напротив, заметно улучшают качество жизни беззубых пациентов, чего не скажешь о традиционных съемных протезах.
Немедленная нагрузка цельнодуговых протезов с опорой на имплантаты считается вполне прогнозируемой процедурой как на верхней, так и нижней челюстях. Кроме того, данные литературы подтверждают отличные показатели успеха немедленной нагрузки несъемных ортопедических конструкций с зарегистрированными отдаленными результатами. Эффективность процедуры немедленной нагрузки протезов верхней и нижней челюсти также субъективно подтверждена высоким уровнем удовлетворенности беззубых пациентов в отношении эстетики, фонетики, комфорта и функциональности. Malo и соавторы ввели в обиход понятие «лечение все-на-4», которое состоит из немедленной нагрузки цельнодугового несъемного протеза с опорой на четыре имплантата, что возможно как на верхней, так и на нижней челюстях. Два имплантата размещают спереди, и другие два, более длинные, фиксируют под углом в задней челюстной области. Такой подход позволяет оптимально распределить нагрузку на имплантаты в передне-заднем (A-P) направлении, а также обеспечивает достаточный контакт имплантата с костью и сводит к минимуму длину консольной части. Установка имплантатов под уклоном в задней части челюсти помогает избежать повреждения основных анатомических структур и предоставляет возможность использования кости с превосходным качеством для обеспечения отличной первичной стабильности в соответственных зонах. Установка таких имплантатов, как правило, исключает необходимость проведения синус-лифтинга на верхней челюсти, а на нижней способствует оптимальной костной фиксации, не нарушая целостности сосудисто-нервного пучка.
Концепция лечения «все-на-4» требует достижения определенных критериев, таких как стабильность общесоматического здоровья пациентов, достаточное количество и качество костной ткани, достаточная первичная стабильность имплантата. Конусно-лучевая компьютерная томография (КЛКТ) и клиническая оценка являются составными традиционного подхода в концепции цельнодуговых несъемных реконструкций. Данный подход предполагает оценку линии улыбки, переходной зоны между альвеолярным отростком верхней челюсти и протезом, лицевых характеристик для соответственного контура губ, а также вертикального размера окклюзии (VDO). Внутриротовое обследование направлено на оценку позиции режущего края, межчелюстных соотношений, пространства для ортопедической конструкции, качества и количества мягких тканей, а также на диагностику существующей патологии. На верхней челюсти в задней части хирургический протокол предполагает установку двух имплантатов, расположенных под углом до 45° и впереди по отношению к верхлежащему синусу. На нижней челюсти имплантаты размещают в области премоляров с наклоном кпереди от 30° до 45° во избежание контакта с подбородочным отверстием или сосудисто-нервным пучком. Два другие имплантата размещают в передней области верхней или нижней челюсти и, как правило, в вертикальном направлении. Минимальный торк для нагрузки составляет 35 Н/см, при этом имплантаты устанавливают вручную с использованием протезного шаблона и/или пластичного шаблона Malo. Затем устанавливаются трансмукозные абатменты (как правило, под углом 30° в задней области, и 0° или 17° в передней), после чего проводят ушивание мягких тканей.
Протокол протезирования, как правило, предусматривает использование полиюнитных колпачков (коронок), зафиксированных на абатментах и зашинированных между собой с помощью жесткой проволоки и самополимеризационного композита с низким уровнем усадки. После данной процедуры проводится снятие оттиска жестким винилполисилоксановым материалом (VPS) техникой open-tray, чтобы обеспечить четкое воспроизведение как имплантата, так и мягких тканей. Затем в лаборатории завершается этап изготовления протеза, который фиксируется к мультиюнитным абатментам.
С введением концепции лечения «все-на-4» («All-on-4») хирурги-стоматологи и стоматологи-терапевты пытались улучшить алгоритм процедур для повышения точности, эффективности и предсказуемости лечения. Непосредственное одноэтапное выполнение экстракции (при частичной адентии), мануальной хирургии кости и имплантации, а также изготовление и установка иммедиат-протеза для фиксации на абатментах – все должно быть более точным и прогнозируемым для того, чтобы уменьшить время, необходимое для лечения и повысить уровень комфорта для пациентов.
В данной статье рассматриваются обоснованные методы и преимущества техники направленного непосредственного цельнодугового лечения с немедленным восстановлением функций, которое заключается в использовании предварительно изготовленного монолитного полиметилметакрилатного протеза (PMMA) для беззубых пациентов и пациентов с терминальной формой частичной адентии. Полностью цифровой и автоматизированный подход включает в себя: сбор анамнеза пациента и цифровых записей; индивидуализированную анатомическую реконструкцию и обработку изображения (PSARIF); планирование спрограммированного междисциплинарного подхода лечения; виртуальную экстракцию; остеоэктомию; дизайн протезирования. Последовательность хирургических и ортопедических этапов, лабораторная подготовка, выбор материалов и коррекция окклюзионных соотношений провизорного и окончательного протезов также будут описаны в данной статье. Суммарно количество посещений с использованием данного протокола лечения и с учетом особенностей изготовления окончательного протеза сведено к минимуму по сравнению с протоколом стандартного лечения согласно концепции «все-на-4».
Этапы протокола
Цифровая регистрация
Пять элементов регистрации необходимы для начала лечения с использованием направленного протетического протокола. Во-первых, необходимы клинические цифровые снимки для определения взаимосвязи между анатомией лица пациента и существующим состоянием зубов, окклюзии, ортодонтических взаимоотношений дуг и цвета зубов. Фотографии также используются для создания плана лечения в зависимости от лицевой ситуации и необходимости использования зубной дуги. Во-вторых, необходима регистрация прикуса с помощью оттискного материала (Blu-Mousse, Parkell Inc.) в состоянии максимального количества межбугорковых контактов. После этого следует этап получения тотальных оттисков челюстей с помощью интраорального сканера или же мануально, используя PVS материал. В-четвертых, пациенту проводится КЛКТ-сканирование с целью регистрации прикуса. Наконец, в режиме онлайн формируется база данных цифровой дентальной лаборатории. Результаты томографии и клинические снимки загружаются в указанную базу со ссылкой на соответственную онлайн-форму.
Индивидуализированная анатомическая реконструкция и обработка изображений (PSARIF)Использование мощного программного обеспечения в косметической и реконструктивной хирургии подтолкнуло стоматологов к созданию планов лечения, которые базируются на специфике лицевой анатомии, а также к определению прогноза направленной хирургии тканей в трехмерной среде. Индивидуальные характеристики зубов и анатомия мягких тканей регистрируются с помощью внутриротового сканера, или же на гипсовых моделях, отлитых с VPS-оттисков, которые оцифровываются с помощью настольного сканера. Такой набор 3-D цифровых данных затем соединяется с 3-D изображением структуры костной ткани, полученным в результате конусно-лучевой компьютерной томографии. В результате совмещения образуется полная 3-D модель набора данных конкретного пациента и его биомеханических взаимоотношений, что является основой точного 3-D планирования (фото 1 и фото 2).
Фото 1. Пример индивидуализированной анатомической реконструкции и обработки изображения (PSARIF).
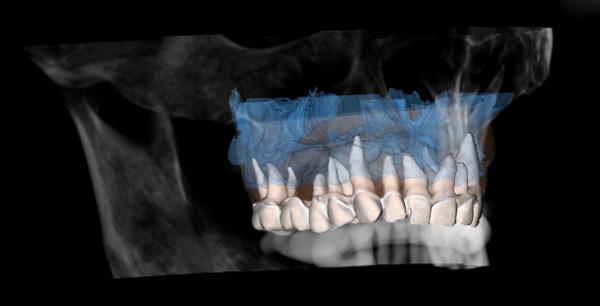
Фото 2. Изменения кости.
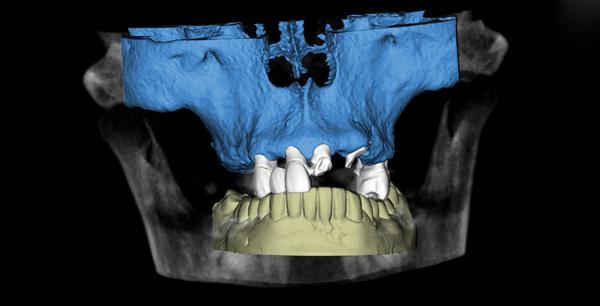
Междисциплинарный виртуальный подход с применением ПО
Набор синтезированных 3-D данных используется для ортопедического и хирургического планирования на основе данных цифровых клинических фотографий, сделанных при первом посещении. В междисциплинарной веб-встрече принимают участие врач-ортопед, хирург и зубной техник; такая встречаявляется решающей в обсуждении будущего плана лечения. Хирург-стоматолог перед этой встречей проводит всесторонний клинический осмотр, а также анализ результатов конусно-лучевой компьютерной томографии.
Принципы лечения с учетом особенностей лицевой анатомии включают следующие основные ориентиры (но не сводятся только к ним):
- срединная линия лица и зубов;
- окклюзионная плоскость;
- вертикальный размер окклюзии;
- силовые факторы;
- консольные элементы;
- длина передне-заднего сегмента А-Р;
- объем и плотность костной ткани;
- выбор имплантатов и абатментов, а также места их установки;
- отверстия для винтового доступа;
- путь введения протеза;
- редукция кости;
- обсуждение и виртуальная апробация материалов провизорного и окончательного протеза.
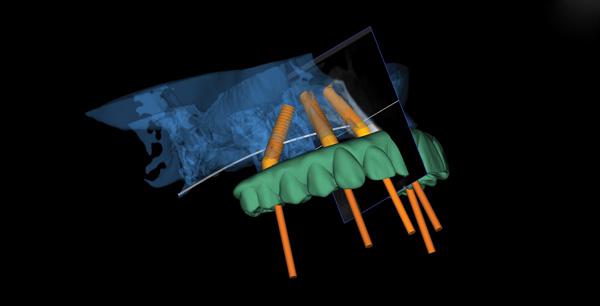
Имплантаты, абатменты и все другие соответствующие части выбираются в соответствии с индивидуальным цифровым планом лечения пациента (фото 3).
Фото 3. Виртуальное протезирование и планирование имплантации.
Производство: фрезерные станки и аппараты быстрого прототипирования
Как только секция планирования завершена, начинается изготовление реальных заготовок с использованием дополнительного машинного обеспечения. Тело провизорного протеза фрезеруется из монолитного полиметилметакрилатного материала (фото 4 и фото 5), а опорный юнит изготавливается из медицинского титана. Все детали изготавливаются, проверяются и собираются в стоматологической лаборатории для этапа окончательной примерки, обработки и финишной отделки.
Фото 4. Изготовление формы для полиметилметакрилатного (РММА) протеза.

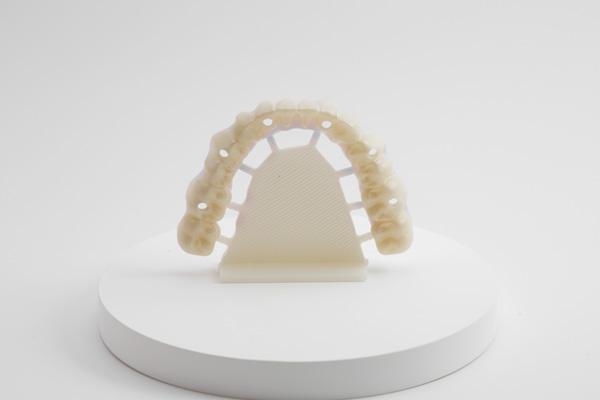
Фото 5. Изготовленный РММА-протез.
Лабораторная проверка
Производство всех готовых деталей, частей и протезов проходит этапы контроля качества в соответствии с хирургическими протоколами и подтверждается командой контроля качества с использованием хирургической технологии сухой модели, разработанной Sequence Guided Prosthetics (nSequence Center for Advanced Dentistry). Все это делается для того, чтобы убедиться, что алгоритм остоэктомии, как и области остеотомии, запланированы правильно. Хирургический протокол апробируется на сухой модели пациента (фото 6). Этот шаг необходим, чтобы определить, будет ли будущий результат хирургического и ортопедического лечения соответствовать своему цифровому аналогу, полученному в результате программного имплантат-планирования. Процесс предназначен для устранения всех возможных погрешностей в процедуре.
Фото 6. Хирургия по протоколу сухой модели.

Хирургия и установка
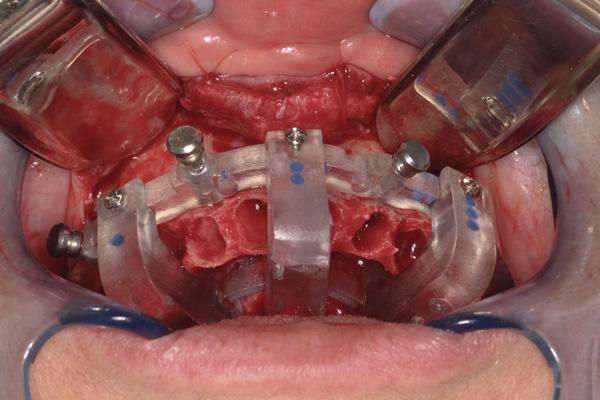
Хирургический этап начинается с подтверждения первоначально зарегистрированного состояния прикуса. Шина, смоделированная для контроля состояния прикуса, примеряется в ротовой полости перед проведением анестезии. После подтверждения протетической составной проводят отсепарирование тканей и обнажают зубы и кость до границ, определенных в ходе виртуального планирования. Зубы удаляют, а nSequence bone foundation guide-шаблон устанавливают и фиксируют с помощью анкерных штифтов. До момента фиксации конкретную позицию шаблона проверяют с помощью индекса прикуса и определенной позиции противоположной дуги (фото 7). Затем удаляют направляющие стойки и выполняют процедуру остеоэктомии до уровня, определенного шаблоном.
Фото 7. Установка костного базисного шаблона.
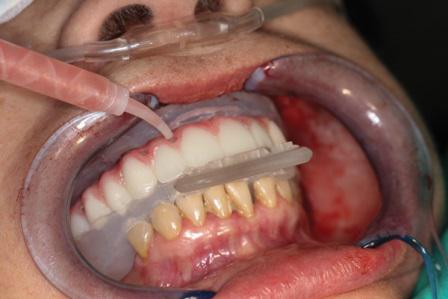
Только после этого костное ложе готово для установки имплантата. Хирургический шаблон крепится с помощью штифтов к направляющему костному шаблону. Далее следует соответствующая последовательность хирургического препарирования для завершения этапа остеотомии и последующей установки имплантата. Имплантаты фиксируются на основе имплантовода; через хирургический шаблон их устанавливают с соблюдением заданной траектории, необходимой глубины и под соответствующим углом. После этого имплантоводы и хирургические шаблоны удаляются и устанавливаются трансмукозные абатменты с усеченными временными цилиндрами. Такие многоюнитные абатменты предварительно выбираются по высоте и ангуляции в соответствии с результатами цифровой и клинической оценки. После установки всех абатментов примеряется протез для проверки правильности положения и наклона. Колпачки также предварительно обрезают до соответственного горизонтального уровня, чтобы обеспечить оптимальную посадку с протезом. Силиконовые прокладки размещают на основании костного шаблона, чтобы спозицинировать протез в правильном вертикальном и центральном соотношении, сохраняя при этом заданную высоту ткани. Это делается вместе с коффердамом для предотвращения блокировки протеза. Долгосрочный временный протез (LTP) затем покрывают тонким слоем вазелина и устанавливают на временные цилиндры с окклюзионным шаблоном, чтобы зафиксировать его в положении окклюзии во время процесса примерки. Пациента проинструктировали о необходимости закусывания для регистрации прикуса, в то же время текучим композитным материалом залили лицевые и щечные отверстия с целью фиксации протеза на временных цилиндрах (фото 8). После этого композит полимеризируют. Никакого перебазирования в будущем не понадобиться благодаря точному планированию этапа установки имплантатов и их правильному соотношению с готовым LTP. Затем мост открутили от мультиюнитных абатментов и контурировали акрилом вне полости рта (фото 9 и фото 10). Ушивание мягких тканей осуществляли с использованием 4-0 викриловых нитей. Данный этап требовал минимального количества времени, благодаря точности предварительного планирования и использованию шаблона.
Фото 8. Фиксация РММА-мостовидной конструкции верхней челюсти на временные цилиндры.
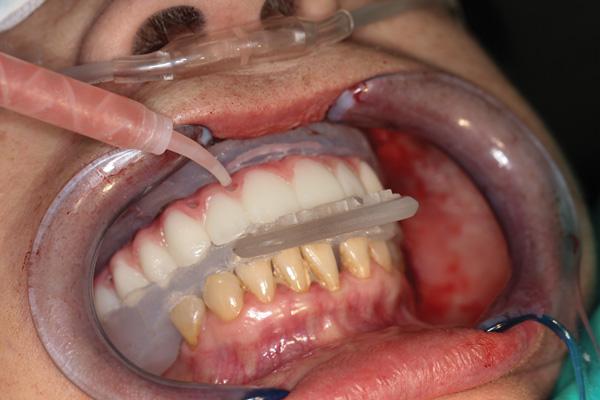
Фото 9. Примерка временных цилиндров в РММА-протезе.
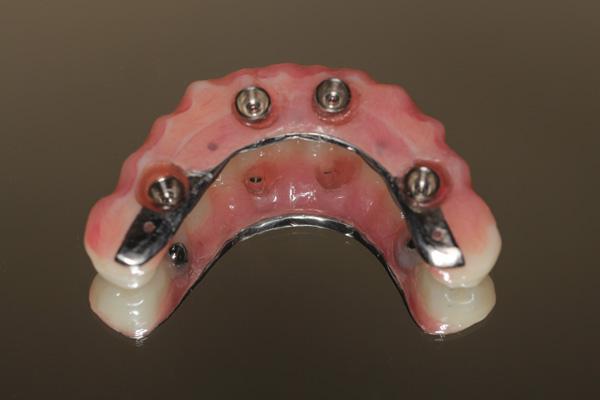
Фото 10. Готовый протез.
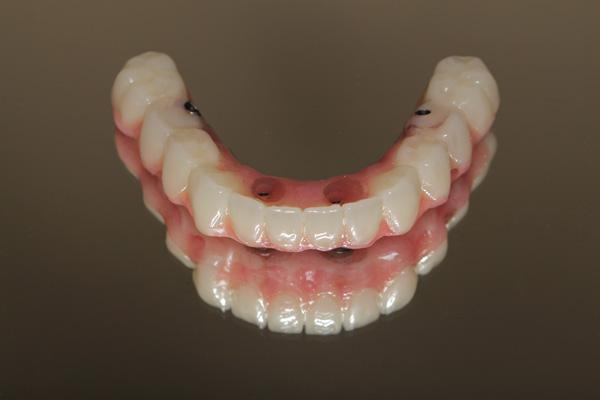
Фиксация дубликата
Следующим шагом является повторение этапа примерки с дубликатом LTP и новым набором временных колпачков (коронок). Цель использования дубликата состоит в том, чтобы зафиксировать состояние зубных имплантатов на уровне абатментов, достичь вертикального и центрального правильного соотношения для конкретного пациента, и воспроизвести эстетичное и ортодонтическое положение LTP. Использование дубликата позволяет пропустить этап повторного посещения, при котором необходимо было бы снять оттиск открытой ложкой на уровне абатментов, проверить крепление, изготовить накусочный блок и восковую копию на этапе имплантации и использования провизорного протеза.
После использования дубликата для примерки второго набора усеченных временных цилиндров (фото 11), техник может зафиксировать новый уровень «абатмент-мягкие ткани» с использованием лабораторных аналогов абатментов. Используя уже зарегистрированный прикус, техник также может зафиксировать конструкцию в ротовой полости, чтобы проверить зубную дугу в соответствии с противоположной стороной на индивидуальном артикуляторе. Это позволяет технику приступить к изготовлению окончательного протеза, или, по крайней мере, к фрезеровке титановой заготовки, и двигаться дальше с восковой примеркой зубов.
Фото 11. Примерка чистого дубликата.
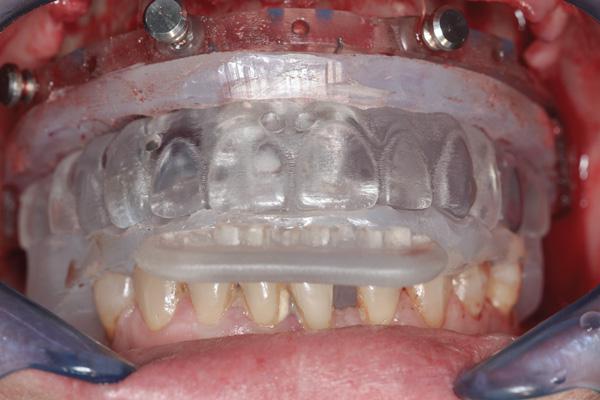
Управление окклюзией
Установка имплантатов и немедленная фиксация провизорного протеза является потенциально опасной процедурой (существует вероятность неадекватной преждевременной нагрузки), которая может негативно повлиять на процесс остеоинтеграции. Окклюзионные контакты LTP могут быть сформированы в соответствии с противоположной дугой так, чтобы производить одновременные двусторонние контакты и групповую функцию при эксцентрических движениях, что, в свою очередь, поможет распределить окклюзионные силы равномерно по всей форме дуги.
Примерка окончательного протезас использоваиием воска
Использование дубликата на первой стадии хирургической имплантации устраняет необходимость снятия традиционного оттиска на уровне абатментов, которое, как правило, планируется на повторный визит пациента. Вместо этого, окончательно отфрезерованная титановая заготовка и набор гарнитурных зубов устанавливаются с воском на основе модели-дубликата, созданной ранее (фото 12). На этом этапе регистрируются и проверяются окончательная припасовка, функциональность, артикуляция, эстетика, а также границы тканей.
Фото 12. Восковая примерка на титановой опоре.
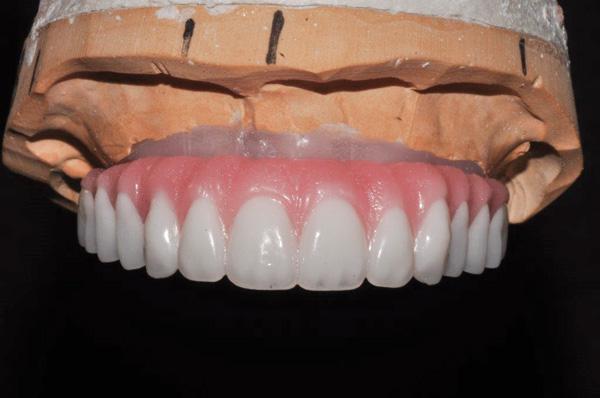
Окончательная поставка протеза
На этом этапе окончательный протез доставляется на повторное посещение пациента. Он может быть изготовлен из отфрезерованного диоксида циркония (Zirkonzahn) или из гарнитурных зубов и акрилового базиса на титановой основе или из других материалов соответственной конструкции, определенных предпочтениями клинициста.
Клинический случай
Алгоритм направленного цельнодугового лечения с немедленным восстановлением функций хорошо продемонстрирован на следующем клиническом случае.
62-летний мужчина явился к врачу с полным съемным протезом на верхней челюсти и частичным съемным протезом (ЧСП) на нижней, которые он использовал в течение 10 лет. Он был недоволен подвижностью протезов и интересовался возможностью восстановления постоянных зубов.
Тщательное клиническое, КЛКТ(конусно-лучевая компьютерная томография) и цифровое диагностическое радиографическое обследования определили умеренную атрофию беззубой верхней челюсти, а также частичную адентию нижней челюсти с тяжелыми нарушениями тканей пародонта сохраненных зубов (фото 13). Клиническая оценка состояла из определения длины губ, позиции коронок по отношению к протезу и естественным зубам, прикуса, пространства для реконструкции, регистрации артикуляции. Был определен достаточный объем восстановительного пространства, что важно для того, чтобы избежать преднамеренной редукции кости и обеспечить безлоскутный доступ для лечения верхней челюсти, в то время как для лечения нижней челюсти необходимо формирование и сепарация полного лоскута и проведение этапа альвеоэктомии. Алгоритм лечения без подсадки костного материала был представлен пациенту с разъяснением особенностей цельнодуговых протезов на обеих челюстях, которые выполняются в рамках концепции направленного подхода с немедленным восстановлением функции в одно посещение с использованием и фиксацией предварительно подготовленных монолитных полиметилметакрилатных провизорных протезов на каждую из челюстей.
Фото 13. Панорамный вид конусно-лучевой компьютерной томографии.
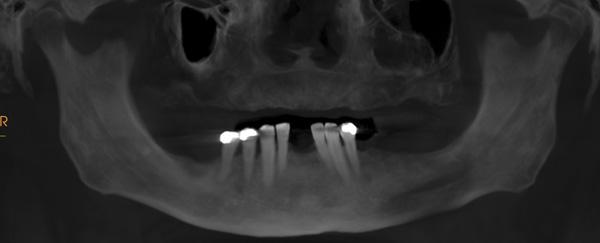
Пациенту запланировали проведение этапа комплексной диагностики, который состоял из получения клинических цифровых снимков, полных оттисков, регистрации прикуса, конусно-лучевого компьютерного сканирования с регистрацией окклюзии на месте. Доверительные маркеры были размещены в существующем протезе верхней челюсти (фото 14), который был отсканирован отдельно в соответствии с протоколом двойного сканирования. Протез, который ранее считался целесообразным для восстановления эстетики, артикуляции, позиции зубов и высоты прикуса, был с трудностью перебазирован с целью обеспечения стабильности точной регистрации соотношений. DICOM-данные и клинические фотографии были переданы в лабораторию в цифровой форме.
Фото 14. Верхнечелюстной протез с ориентировочными отверстиями.
В лаборатории набор 3-D цифровых данных пациента был совмещен с 3-D изображением костных структур, взятого из сканов томографии, и образовали, таким образом, полный комплект 3-D данных нашего пациента. Такой результат достигнут путем объединенной обработки оцифрованных оттисков, прикуса, клинических фотографий вместе с лежащей в основе костной анатомией, зарегистрированной на 3-D сканировании, что дало возможность получить полный пакет информации о твердых и мягких тканях, а также о биомеханических взаимоотношениях.
Такой синтезированный набор данных послужил основой для виртуального междисциплинарного онлайн-совещания с участием хирурга, ортопеда и зубного техника. Виртуальная обработка основывалась на рассмотрении всех собранных цифровых и клинических данных (фото 15 – фото 18) и обеспечила совместный подход к решению ситуации с участием соответствующих клиницистов и зубного техника.
Фото 15. Виртуальное изображение плана лечения верхней челюсти (окклюзионный вид).
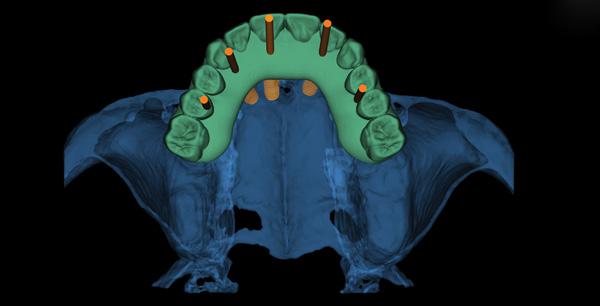
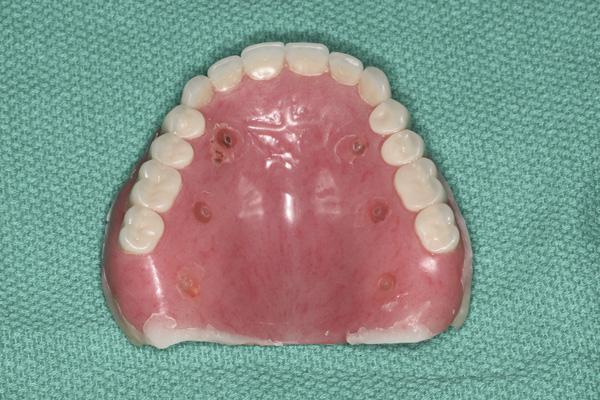
Фото 16. Виртуальное изображение плана лечения верхней челюсти (саггитальный вид).
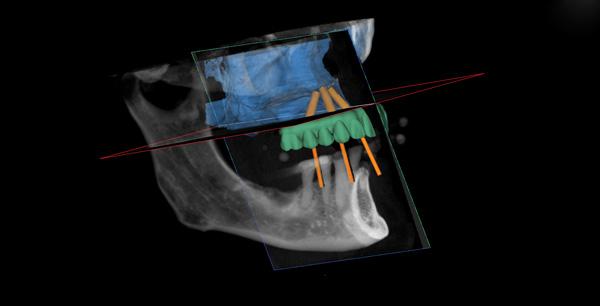
Фото 17. Виртуальное изображение плана лечения нижней челюсти с шестью имплантатами.
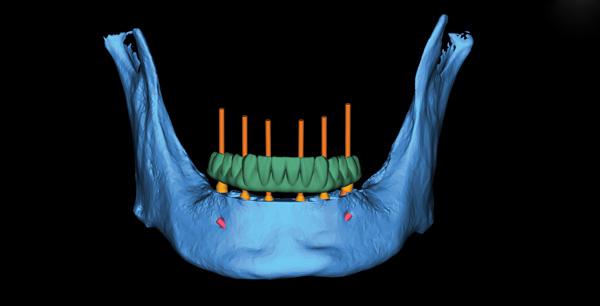
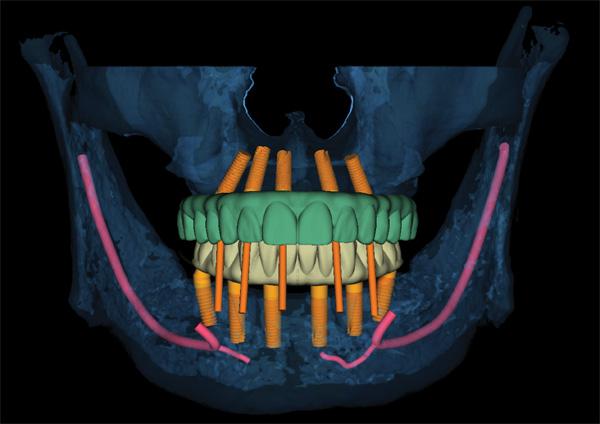
Фото 18. Виртуальное изображение полного лечения.
План лечения был сформирован при участии всех членов лечащей команды и состоял из определения крайне важных параметров, таких как размер имплантата, позиция и наклон, а также особенностей провизорных полиметакрилатных протезов для фиксации на верхнюю и нижнюю челюсти, которые будут у пациента в течение 5-6 месяцев до изготовления окончательной ортопедической конструкции. Установка пяти имплантатов путем безлоскутной операции была запланирована на верхней челюсти. На нижней челюсти предусматривалось формирование лоскута и выполнение альвеоэктомии перед этапом имплантации. Пациент был уведомлен о будущих результатах лечения путем информированного соглашения, после чего была назначена дата операции.
Следующее посещение предусматривало планируемое хирургическое вмешательство. Пациент успешно прошел этап седативной терапии четырьмя препаратами, после чего была выполнена местная анестезия на обеих челюстях.
Сначала выполнялись манипуляции на верхней челюсти. Хирургический шаблон был наложен на поверхность беззубой верхней челюсти и зафиксирован тремя штифтами для фиксации. Регистрация прикуса относительно противоположных зубов нижней челюсти и частичного протеза проводилась с целью верификации адекватной трехмерной позиции хирургического шаблона (фото 19).
Фото 19. Хирургической шаблон верхней челюсти с фиксацией на штифтах.
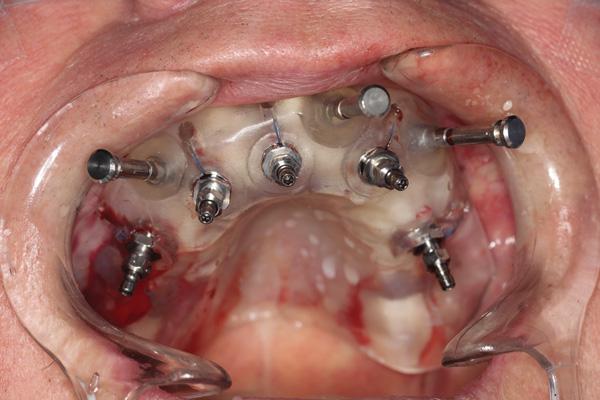
При проведении операции руководствовались протоколом безлоскутного доступа с соответствующей последовательностью препарирования для установки пяти имплантатов NobelActive (Nobel Biocare). В соответствующих местах устанавливали по одному имплантату: на месте правого второго премоляра, правого клыка, правого центрального резца, левого бокового резца и левого второго премоляра. Все имплантаты были установлены с торком от 35 Н×см до 45 Н×см. Хирургический шаблон и имплантоводы были затем удалены, а заранее выбранные мультиюнитные абатменты зафиксированы с необходимым торком в соответствии с рекомендациями производителя. С помощью периапикальных рентгенограмм проверили полноту посадки абатментов. Предварительно подогнанные временные цилиндры разместили на зафиксированных абатментах, а после разблокирования отверстий доступа предварительно подготовленную полиметакрилатную конструкцию установили на цилиндры с силиконовой прокладкой. Далее, с помощью индекса прикуса, проверили точность позиционирования протеза. После протез герметично зафиксировали к временным абатментам путем заполнения сформированных щечных отверстий текучим композитом (фото 20). Далее протез отвинтили, очистили и отконтурировали акрилом вне полости рта. Мягкие ткани ушили 4-0 викриловой нитью. После этого верхнечелюстной мост привинтили на место с использованием прикусного направляющего шаблона относительно нижней челюсти зубов (фото 21 и фото 22).
Фото 20. Верхнечелюстной протез зафиксирован к временным колпачкам (коронкам).
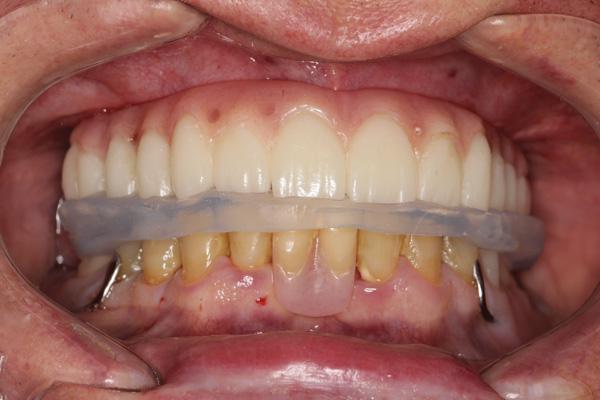
Фото 21. Мост верхней челюсти на модели.
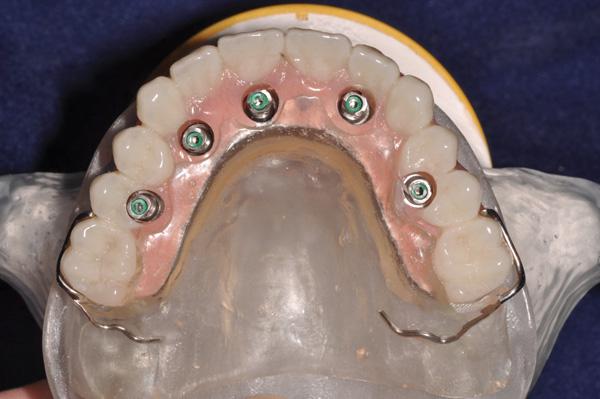
Фото 22. Протез верхней челюсти привинчен к абатментам.
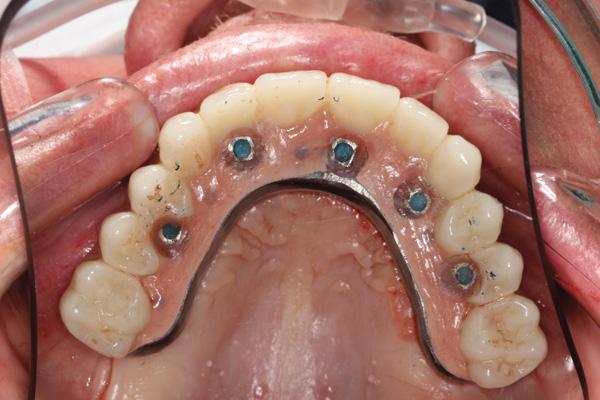
Оставшиеся зубы нижней челюсти зубы были удалены после сепарации полных язычного и щечного лоскутов. Нижнечелюстной костный шаблон зафиксировали с помощью штифтов и провели регистрацию прикуса по отношению к верхнечелюстному протезу (фото 23). Далее провели операцию альвеоэктомии с последующей фиксацией направляющего хирургического шаблона поверх костного шаблона. Опять же при постановке шести имплантатов NobelActive в полной мере руководствовались цифровым протоколом с соответствующей последовательностью препарирования. Имплантаты были установлены на месте следующих зубов: левый первый моляр, левый первый премоляр, левый боковой резец, правый боковой резец, правый первый премоляр и правый первый моляр (фото 24).
Фото 23. Базисный костный шаблон нижней челюсти зафиксированный на штифтах.
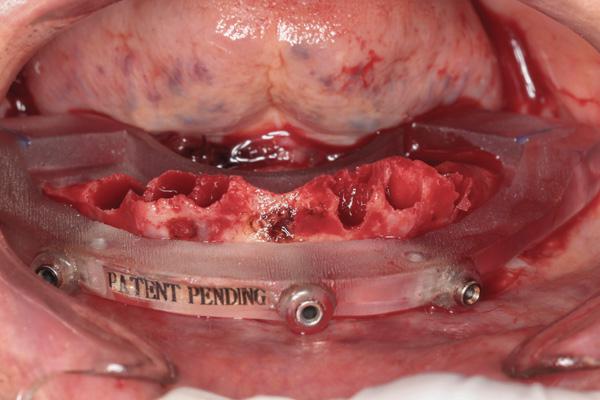
Фото 24. Завершение установки имплантатов на нижней челюсти.
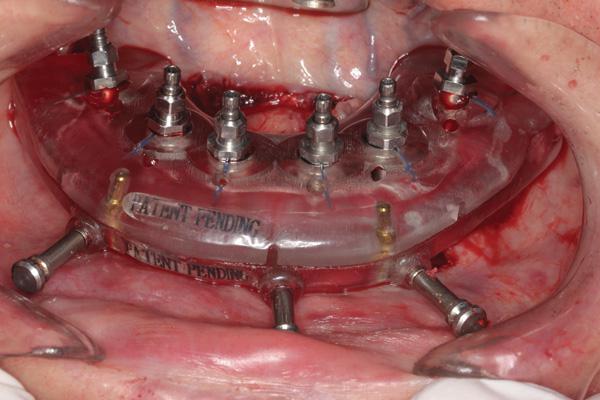
Все имплантаты были установлены с соответствующим торком от 35 Н×см до 60 Н×см. Единственным исключением был имплантат на месте левого первого моляра, который имел торк 20 Н×см и не был нагружен до изготовления окончательного протеза. После удаления хирургического шаблона и имплантоводов установили мультиюнитные абатменты, а с помощью периапикальных рентгенограмм проверили точность посадки. Затем на размещенные временные колпачки установили полиметилметакрилатный протез, смоченный в вазелиновом масле, с силиконовой прокладкой. Соединение оформили текучим композитом через ранее сформированные щечные отверстия во фланце. Затем протез удалили, очистили, отконтурировали акрилом. Закрытие мягких тканей опять-таки проводили с использованием 4-0 викриловых швов. Далее мост был зафиксирован к колпачкам, после чего провели небольшую корректировку прикуса (фото 25 – фото 29). Пациент появлялся на контроль через 1 неделю, 2 недели, 1 месяц, и 4 месяца для коррекции прикуса и поддерживающей терапии до изготовления окончательных протезов.
Фото 25. Протез нижней челюсти на лабораторной модели.
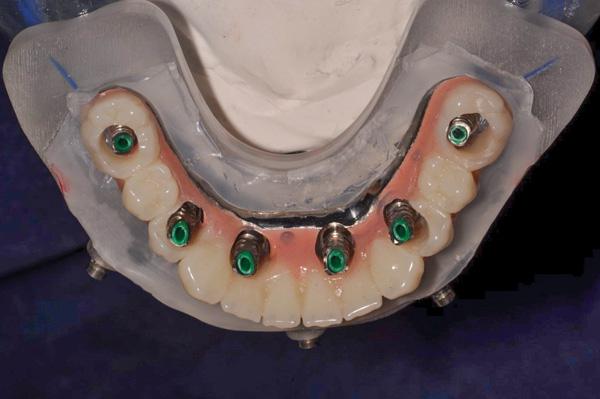
Фото 26. Протез нижней челюсти привинчен к мультиюнитным абатментам.
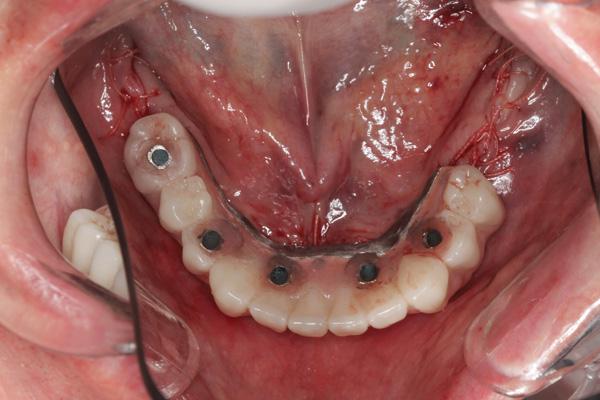
Фото 27. Протезы верхней и нижней челюстей на моделях.
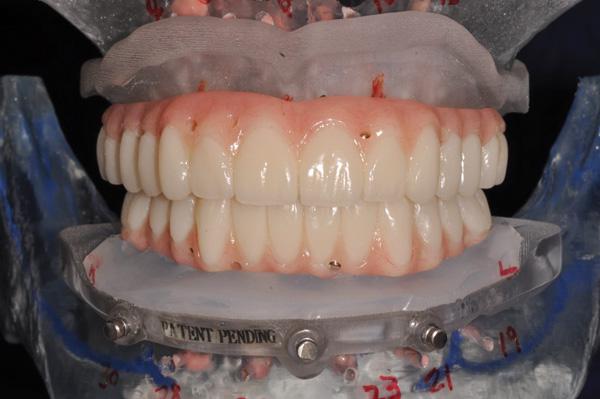
Фото 28. Вид установленных временных протезов верхней и нижней челюстей в прикусе (вид после операции).
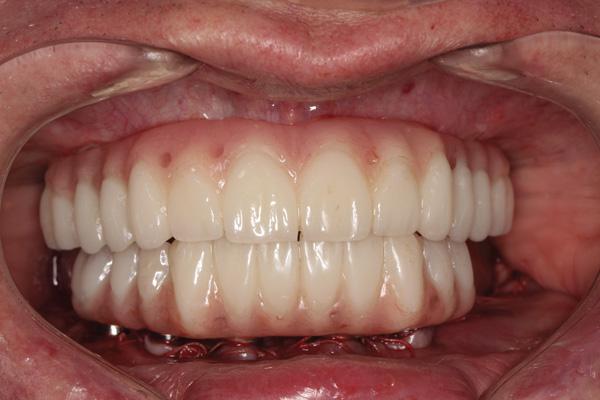
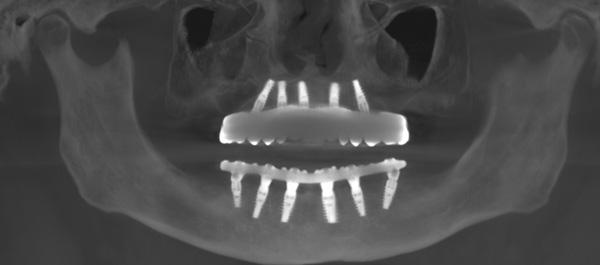
Фото 29. Панорамный вид результатов томографии установленных протезов верхней и нижней челюстей.
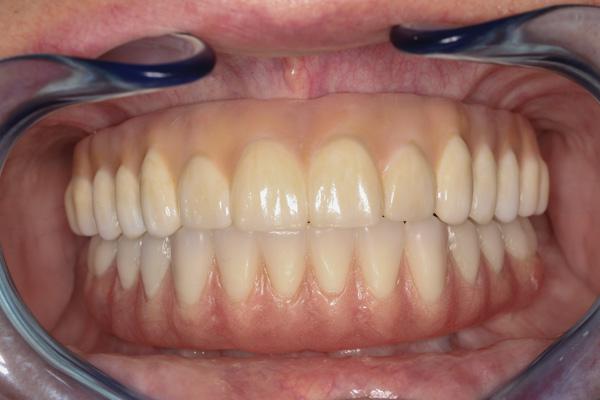
Финальный этап восстановительного лечения начали через 5 месяцев после заживления и стабилизации твердых и мягких тканей. Этапы протокола лечения были разработаны так, чтобы свести к минимуму время и количество визитов пациента и обеспечить максимальную точность временных реставраций. Три посещения были необходимы, чтобы обеспечить посадку окончательных протезов, которые включали полный верхнечелюстной монолитный циркониевый мост с винтовой фиксацией (Prettau мост, PrettauLab) и полный нижнечелюстной мост с винтовой фиксацией, изготовленный из акрила с гарнитурными зубами и титанового каркаса (фото 30).
Фото 30. Вид окончательных протезов верхней и нижней челюстей.
Обсуждение
В основе использования цифровых технологий при направленном цельнодуговом протезировании с предшествующей имплантацией и немедленной установкой провизорной конструкции лежит принцип мультидисциплинарного совместного подхода специалистов для оптимизации инженерии имплантации и плана протетического лечения. Диагностика и лечение с использованием конусно-лучевой компьютерной томографии, интраорального сканирования, внеротовых оптических систем визуализации, программного обеспечения для трехмерного интерактивного планирования имплантации, имплантологических систем и абатметов, хирургических шаблонов, а также технологии производства CAD/CAM обеспечивают успех конечных результатов.
Как уже было подмечено многими авторами, практика двумерной (2-D) диагностики с хирургическим вмешательством «от руки» и непосредственная установка протеза являются отличительными чертами подхода «все-на-4»,. Однако при таком подходе невозможно учесть неточности двумерной лучевой диагностики, планирования и протезирования, а также вероятность возникновения осложнений. Следует помнить, что в таком случае клинический успех непосредственно зависит от квалификации врача, его личного опыта и других факторов.
Возможность точного и предсказуемого планирования процедуры имплантации, а также изготовления идеального челюстно-лицевого титанового протеза имеет преимущества по сравнению с позицией статуса-кво относительно принципа ручного изготовления немедленного протеза. Заметные преимущества протокола направленного лечения являются одинаково значимыми как для врача, так и для пациента. Уровни прочности и эстетики, которые обеспечиваются конструкциями полиметилметакрилатных мостов на титановом каркасе, которые независимы от абатментов зубных имплантатов, позволяют проводить индивидуализированную пассивную примерку прямо на первом этапе имплантации. Таким образом, пациенту нет нужды проводить долгие часы ожидания, как при технике конверсии протезов. Кроме того, пациенты покидают врача после хирургической манипуляции, при этом зная, что у них есть "настоящий мост" в полости рта, который был специально разработан для их потребностей. Стоматолог, в свою очередь, может не быть беспокоится на счет лишних посещений пациента для ремонта гарнитурных зубов и перебазировки протеза, потребность в коих возникает в результате функциональных силовых факторов или вследствие перелома базиса. Такие проблемы являются весьма распространенными при попытке зафиксировать зубной протез без прочного каркаса, который мог бы выдерживать влияние жевательных, эксцентричных и консольных сил.
Хирургическая мануальная техника имеет ряд преимуществ у пациентов с плохим качеством кости, так как она позволяет установить несколько имплантатов в альтернативных местах для достижения необходимого торка, который позволит зафиксировать временный протез с учетом разных уровней имплантатов и траекторий абатментов. Можно также утверждать, что мануальная методика обеспечивает лучшую тактильную проприоцепцию кости, так сказать, помогает «чувствовать» кость во время препарирования и установки имплантантов. Придерживаясь протокола направленного лечения, имплантаты устанавливают через хирургические шаблоны, которые имеют точные допуски для сопряжения с внутренним диаметром центральной части акриловых хирургических направляющих. При их использовании «почувствовать» качество костной ткани и ее плотность удается, конечно, в меньшей мере. Тем не менее, когда стоматологи научились интерпретировать виртуальные данные DICOM по качеству, плотности и объему кости, которые отвечают реальным показателям, они начали применять данные знания для того, чтобы последовательно достичь предсказуемого начального торка и стабильности имплантата, что, в конечном счете, позволяет с уверенностью доверять полностью управляемой технике хирургического планирования и установки имплантатов.
Имплантологи стремятся к постоянной клинической безупречности при методике управляемой имплантации, однако использование непосредственного цельнодугового протеза чревато множеством проблем, наиболее трудными из которых являются интеграция и координация различных используемых технологий, а также формирование связи между клиническими и виртуальными данными, присущими использованию трехмерного программного обеспечения. Несмотря на точность цифровых технологий, хирург и ортопед сталкиваются с объективными проблемами регистрации, сопоставления и достижения клинических характеристик центрального соотношения, вертикальных измерений, средней линии, и индивидуализированных эстетических параметров положения зубов, линии улыбки и позиции губ. Отсутствие опыта содействия врачей и зубных техников в случаях цельнодугового лечения может ослабить уровень совершенства конечных результатов.
Протокол протезирования nSequence сочетает в себе трехмерную КТ-контролируемую хирургию с окончательной фиксацией иммедиат-протеза. Такой подход помогает имплантологам достичь максимально точных биомеханических характеристик, заложенных в философии «все-на-4». По сравнению с мануальным 2-D подходом, точность, предсказуемость и последовательность направленного хирургического лечения и немедленного протезирования имеют следующие преимущества: трехмерная цифровая точность планирования имплантации, визуализация возможностей хирургических и ортопедических манипуляций; оптимизация междисциплинарного плана лечения и коммуникации; максимизация инженерных параметров «все-на-4» (длины, диаметра и торка имплантатов, а также имеющейся костной ткани); CAD / CAM фрезерование окончательных и провизорных протезов с винтовой фиксацией; объективный клинический контроль трехмерных параметров окклюзии; меньшее количество визитов пациента; образцовое профессиональное и протокольное документирование.
Кроме того, такой подход позволяет проводить регулируемую 3-D модификацию костной анатомии, что оптимизирует этап планирования имплантации, хирургических манипуляций и протезирования с помощью прецизионного шаблона для альвеоэктомии. Вдобавок эта концепция предусматривает окончательный контроль и точное виртуальное планирование хирургических вмешательств, особенно в случаях непосредственного удаления зубов, когда требуется изменение формы костного гребня.
Выводы
За последние 5 лет авторы обнаружили, что использование nSequence направленного протезирования в случаях полной и терминальной частичной адентии наряду с комплексной клинической диагностикой и конусно-лучевой компьютерной томографией, оказалось более эффективным, действенным и предсказуемым для обеспечения тотального цельнодугового лечения по сравнению с традиционными протоколами. Выбор пациентов, точная регистрация ситуации и подробное виртуальное планирование имеют первостепенное значение в использовании этой системы.
В общей сложности, требуются четыре назначения пациента:
- сбор данных;
- операция и установка провизорной конструкции по протоколу чистого дубликата;
- восковые примерки титанового каркаса;
- посадка окончательного цельнодугового протеза.
Клиническое совершенство в стоматологической практике является результатом последовательности простых повторяющихся этапов, выполняемых точно и в определенном порядке в каждом клиническом случае.
Таким образом, цель любого нового технологического и процедурного усовершенствования должна быть направлена на сокращение нескольких терапевтических методик к серии точных производимых шагов, которые обеспечивают согласованность и предсказуемость хирургических и ортопедических этапов лечения. Данный протокол направленного лечения является практической реализацией этой цели, результатом которой является полная интеграция многих цифровых диагностических, хирургических, ортопедических и лабораторных методов для достижения предсказуемого и постоянного результата направленной хирургии и непосредственного тотального цельнодугового протезирования.
Авторы:
Michael A. Pikos, DDS
Carl W. Magyar, DDS
Daniel R. Llop, CDT
Несмотря на успехи профилактической стоматологии, проблема адентии остается серьезным нерешенным вопросом системы общественного здравоохранения во всем мире.

Allan и коллеги утверждают, что качество жизни протезированных пациентов улучшилось незначительно по сравнению с пациентами, которым проводилось имплантологическое лечение. Пациенты, как правило, остаются недовольны своими протезами из-за плохого качества их ретенции и стабильности, боли, раздражения и трудностей при еде. Locker обосновал взаимосвязь между адентией и развитием функциональных ограничений, физических, психологических, социальных нарушений и осложнений. Протезы с опорой на дентальные имплантаты, напротив, заметно улучшают качество жизни беззубых пациентов, чего не скажешь о традиционных съемных протезах.
Немедленная нагрузка цельнодуговых протезов с опорой на имплантаты считается вполне прогнозируемой процедурой как на верхней, так и нижней челюстях. Кроме того, данные литературы подтверждают отличные показатели успеха немедленной нагрузки несъемных ортопедических конструкций с зарегистрированными отдаленными результатами. Эффективность процедуры немедленной нагрузки протезов верхней и нижней челюсти также субъективно подтверждена высоким уровнем удовлетворенности беззубых пациентов в отношении эстетики, фонетики, комфорта и функциональности. Malo и соавторы ввели в обиход понятие «лечение все-на-4», которое состоит из немедленной нагрузки цельнодугового несъемного протеза с опорой на четыре имплантата, что возможно как на верхней, так и на нижней челюстях. Два имплантата размещают спереди, и другие два, более длинные, фиксируют под углом в задней челюстной области. Такой подход позволяет оптимально распределить нагрузку на имплантаты в передне-заднем (A-P) направлении, а также обеспечивает достаточный контакт имплантата с костью и сводит к минимуму длину консольной части. Установка имплантатов под уклоном в задней части челюсти помогает избежать повреждения основных анатомических структур и предоставляет возможность использования кости с превосходным качеством для обеспечения отличной первичной стабильности в соответственных зонах. Установка таких имплантатов, как правило, исключает необходимость проведения синус-лифтинга на верхней челюсти, а на нижней способствует оптимальной костной фиксации, не нарушая целостности сосудисто-нервного пучка.
Концепция лечения «все-на-4» требует достижения определенных критериев, таких как стабильность общесоматического здоровья пациентов, достаточное количество и качество костной ткани, достаточная первичная стабильность имплантата. Конусно-лучевая компьютерная томография (КЛКТ) и клиническая оценка являются составными традиционного подхода в концепции цельнодуговых несъемных реконструкций. Данный подход предполагает оценку линии улыбки, переходной зоны между альвеолярным отростком верхней челюсти и протезом, лицевых характеристик для соответственного контура губ, а также вертикального размера окклюзии (VDO). Внутриротовое обследование направлено на оценку позиции режущего края, межчелюстных соотношений, пространства для ортопедической конструкции, качества и количества мягких тканей, а также на диагностику существующей патологии. На верхней челюсти в задней части хирургический протокол предполагает установку двух имплантатов, расположенных под углом до 45° и впереди по отношению к верхлежащему синусу. На нижней челюсти имплантаты размещают в области премоляров с наклоном кпереди от 30° до 45° во избежание контакта с подбородочным отверстием или сосудисто-нервным пучком. Два другие имплантата размещают в передней области верхней или нижней челюсти и, как правило, в вертикальном направлении. Минимальный торк для нагрузки составляет 35 Н/см, при этом имплантаты устанавливают вручную с использованием протезного шаблона и/или пластичного шаблона Malo. Затем устанавливаются трансмукозные абатменты (как правило, под углом 30° в задней области, и 0° или 17° в передней), после чего проводят ушивание мягких тканей.
Протокол протезирования, как правило, предусматривает использование полиюнитных колпачков (коронок), зафиксированных на абатментах и зашинированных между собой с помощью жесткой проволоки и самополимеризационного композита с низким уровнем усадки. После данной процедуры проводится снятие оттиска жестким винилполисилоксановым материалом (VPS) техникой open-tray, чтобы обеспечить четкое воспроизведение как имплантата, так и мягких тканей. Затем в лаборатории завершается этап изготовления протеза, который фиксируется к мультиюнитным абатментам.
С введением концепции лечения «все-на-4» («All-on-4») хирурги-стоматологи и стоматологи-терапевты пытались улучшить алгоритм процедур для повышения точности, эффективности и предсказуемости лечения. Непосредственное одноэтапное выполнение экстракции (при частичной адентии), мануальной хирургии кости и имплантации, а также изготовление и установка иммедиат-протеза для фиксации на абатментах – все должно быть более точным и прогнозируемым для того, чтобы уменьшить время, необходимое для лечения и повысить уровень комфорта для пациентов.
В данной статье рассматриваются обоснованные методы и преимущества техники направленного непосредственного цельнодугового лечения с немедленным восстановлением функций, которое заключается в использовании предварительно изготовленного монолитного полиметилметакрилатного протеза (PMMA) для беззубых пациентов и пациентов с терминальной формой частичной адентии. Полностью цифровой и автоматизированный подход включает в себя: сбор анамнеза пациента и цифровых записей; индивидуализированную анатомическую реконструкцию и обработку изображения (PSARIF); планирование спрограммированного междисциплинарного подхода лечения; виртуальную экстракцию; остеоэктомию; дизайн протезирования. Последовательность хирургических и ортопедических этапов, лабораторная подготовка, выбор материалов и коррекция окклюзионных соотношений провизорного и окончательного протезов также будут описаны в данной статье. Суммарно количество посещений с использованием данного протокола лечения и с учетом особенностей изготовления окончательного протеза сведено к минимуму по сравнению с протоколом стандартного лечения согласно концепции «все-на-4».
Этапы протокола
Цифровая регистрация
Пять элементов регистрации необходимы для начала лечения с использованием направленного протетического протокола. Во-первых, необходимы клинические цифровые снимки для определения взаимосвязи между анатомией лица пациента и существующим состоянием зубов, окклюзии, ортодонтических взаимоотношений дуг и цвета зубов. Фотографии также используются для создания плана лечения в зависимости от лицевой ситуации и необходимости использования зубной дуги. Во-вторых, необходима регистрация прикуса с помощью оттискного материала (Blu-Mousse, Parkell Inc.) в состоянии максимального количества межбугорковых контактов. После этого следует этап получения тотальных оттисков челюстей с помощью интраорального сканера или же мануально, используя PVS материал. В-четвертых, пациенту проводится КЛКТ-сканирование с целью регистрации прикуса. Наконец, в режиме онлайн формируется база данных цифровой дентальной лаборатории. Результаты томографии и клинические снимки загружаются в указанную базу со ссылкой на соответственную онлайн-форму.
Индивидуализированная анатомическая реконструкция и обработка изображений (PSARIF)Использование мощного программного обеспечения в косметической и реконструктивной хирургии подтолкнуло стоматологов к созданию планов лечения, которые базируются на специфике лицевой анатомии, а также к определению прогноза направленной хирургии тканей в трехмерной среде. Индивидуальные характеристики зубов и анатомия мягких тканей регистрируются с помощью внутриротового сканера, или же на гипсовых моделях, отлитых с VPS-оттисков, которые оцифровываются с помощью настольного сканера. Такой набор 3-D цифровых данных затем соединяется с 3-D изображением структуры костной ткани, полученным в результате конусно-лучевой компьютерной томографии. В результате совмещения образуется полная 3-D модель набора данных конкретного пациента и его биомеханических взаимоотношений, что является основой точного 3-D планирования (фото 1 и фото 2).
Фото 1. Пример индивидуализированной анатомической реконструкции и обработки изображения (PSARIF).

Фото 2. Изменения кости.

Междисциплинарный виртуальный подход с применением ПО
Набор синтезированных 3-D данных используется для ортопедического и хирургического планирования на основе данных цифровых клинических фотографий, сделанных при первом посещении. В междисциплинарной веб-встрече принимают участие врач-ортопед, хирург и зубной техник; такая встречаявляется решающей в обсуждении будущего плана лечения. Хирург-стоматолог перед этой встречей проводит всесторонний клинический осмотр, а также анализ результатов конусно-лучевой компьютерной томографии.
Принципы лечения с учетом особенностей лицевой анатомии включают следующие основные ориентиры (но не сводятся только к ним):
- срединная линия лица и зубов;
- окклюзионная плоскость;
- вертикальный размер окклюзии;
- силовые факторы;
- консольные элементы;
- длина передне-заднего сегмента А-Р;
- объем и плотность костной ткани;
- выбор имплантатов и абатментов, а также места их установки;
- отверстия для винтового доступа;
- путь введения протеза;
- редукция кости;
- обсуждение и виртуальная апробация материалов провизорного и окончательного протеза.
Имплантаты, абатменты и все другие соответствующие части выбираются в соответствии с индивидуальным цифровым планом лечения пациента (фото 3).
Фото 3. Виртуальное протезирование и планирование имплантации.

Производство: фрезерные станки и аппараты быстрого прототипирования
Как только секция планирования завершена, начинается изготовление реальных заготовок с использованием дополнительного машинного обеспечения. Тело провизорного протеза фрезеруется из монолитного полиметилметакрилатного материала (фото 4 и фото 5), а опорный юнит изготавливается из медицинского титана. Все детали изготавливаются, проверяются и собираются в стоматологической лаборатории для этапа окончательной примерки, обработки и финишной отделки.
Фото 4. Изготовление формы для полиметилметакрилатного (РММА) протеза.

Фото 5. Изготовленный РММА-протез.

Лабораторная проверка
Производство всех готовых деталей, частей и протезов проходит этапы контроля качества в соответствии с хирургическими протоколами и подтверждается командой контроля качества с использованием хирургической технологии сухой модели, разработанной Sequence Guided Prosthetics (nSequence Center for Advanced Dentistry). Все это делается для того, чтобы убедиться, что алгоритм остоэктомии, как и области остеотомии, запланированы правильно. Хирургический протокол апробируется на сухой модели пациента (фото 6). Этот шаг необходим, чтобы определить, будет ли будущий результат хирургического и ортопедического лечения соответствовать своему цифровому аналогу, полученному в результате программного имплантат-планирования. Процесс предназначен для устранения всех возможных погрешностей в процедуре.
Фото 6. Хирургия по протоколу сухой модели.

Хирургия и установка
Хирургический этап начинается с подтверждения первоначально зарегистрированного состояния прикуса. Шина, смоделированная для контроля состояния прикуса, примеряется в ротовой полости перед проведением анестезии. После подтверждения протетической составной проводят отсепарирование тканей и обнажают зубы и кость до границ, определенных в ходе виртуального планирования. Зубы удаляют, а nSequence bone foundation guide-шаблон устанавливают и фиксируют с помощью анкерных штифтов. До момента фиксации конкретную позицию шаблона проверяют с помощью индекса прикуса и определенной позиции противоположной дуги (фото 7). Затем удаляют направляющие стойки и выполняют процедуру остеоэктомии до уровня, определенного шаблоном.
Фото 7. Установка костного базисного шаблона.

Только после этого костное ложе готово для установки имплантата. Хирургический шаблон крепится с помощью штифтов к направляющему костному шаблону. Далее следует соответствующая последовательность хирургического препарирования для завершения этапа остеотомии и последующей установки имплантата. Имплантаты фиксируются на основе имплантовода; через хирургический шаблон их устанавливают с соблюдением заданной траектории, необходимой глубины и под соответствующим углом. После этого имплантоводы и хирургические шаблоны удаляются и устанавливаются трансмукозные абатменты с усеченными временными цилиндрами. Такие многоюнитные абатменты предварительно выбираются по высоте и ангуляции в соответствии с результатами цифровой и клинической оценки. После установки всех абатментов примеряется протез для проверки правильности положения и наклона. Колпачки также предварительно обрезают до соответственного горизонтального уровня, чтобы обеспечить оптимальную посадку с протезом. Силиконовые прокладки размещают на основании костного шаблона, чтобы спозицинировать протез в правильном вертикальном и центральном соотношении, сохраняя при этом заданную высоту ткани. Это делается вместе с коффердамом для предотвращения блокировки протеза. Долгосрочный временный протез (LTP) затем покрывают тонким слоем вазелина и устанавливают на временные цилиндры с окклюзионным шаблоном, чтобы зафиксировать его в положении окклюзии во время процесса примерки. Пациента проинструктировали о необходимости закусывания для регистрации прикуса, в то же время текучим композитным материалом залили лицевые и щечные отверстия с целью фиксации протеза на временных цилиндрах (фото 8). После этого композит полимеризируют. Никакого перебазирования в будущем не понадобиться благодаря точному планированию этапа установки имплантатов и их правильному соотношению с готовым LTP. Затем мост открутили от мультиюнитных абатментов и контурировали акрилом вне полости рта (фото 9 и фото 10). Ушивание мягких тканей осуществляли с использованием 4-0 викриловых нитей. Данный этап требовал минимального количества времени, благодаря точности предварительного планирования и использованию шаблона.
Фото 8. Фиксация РММА-мостовидной конструкции верхней челюсти на временные цилиндры.

Фото 9. Примерка временных цилиндров в РММА-протезе.

Фото 10. Готовый протез.

Фиксация дубликата
Следующим шагом является повторение этапа примерки с дубликатом LTP и новым набором временных колпачков (коронок). Цель использования дубликата состоит в том, чтобы зафиксировать состояние зубных имплантатов на уровне абатментов, достичь вертикального и центрального правильного соотношения для конкретного пациента, и воспроизвести эстетичное и ортодонтическое положение LTP. Использование дубликата позволяет пропустить этап повторного посещения, при котором необходимо было бы снять оттиск открытой ложкой на уровне абатментов, проверить крепление, изготовить накусочный блок и восковую копию на этапе имплантации и использования провизорного протеза.
После использования дубликата для примерки второго набора усеченных временных цилиндров (фото 11), техник может зафиксировать новый уровень «абатмент-мягкие ткани» с использованием лабораторных аналогов абатментов. Используя уже зарегистрированный прикус, техник также может зафиксировать конструкцию в ротовой полости, чтобы проверить зубную дугу в соответствии с противоположной стороной на индивидуальном артикуляторе. Это позволяет технику приступить к изготовлению окончательного протеза, или, по крайней мере, к фрезеровке титановой заготовки, и двигаться дальше с восковой примеркой зубов.
Фото 11. Примерка чистого дубликата.

Управление окклюзией
Установка имплантатов и немедленная фиксация провизорного протеза является потенциально опасной процедурой (существует вероятность неадекватной преждевременной нагрузки), которая может негативно повлиять на процесс остеоинтеграции. Окклюзионные контакты LTP могут быть сформированы в соответствии с противоположной дугой так, чтобы производить одновременные двусторонние контакты и групповую функцию при эксцентрических движениях, что, в свою очередь, поможет распределить окклюзионные силы равномерно по всей форме дуги.
Примерка окончательного протезас использоваиием воска
Использование дубликата на первой стадии хирургической имплантации устраняет необходимость снятия традиционного оттиска на уровне абатментов, которое, как правило, планируется на повторный визит пациента. Вместо этого, окончательно отфрезерованная титановая заготовка и набор гарнитурных зубов устанавливаются с воском на основе модели-дубликата, созданной ранее (фото 12). На этом этапе регистрируются и проверяются окончательная припасовка, функциональность, артикуляция, эстетика, а также границы тканей.
Фото 12. Восковая примерка на титановой опоре.

Окончательная поставка протеза
На этом этапе окончательный протез доставляется на повторное посещение пациента. Он может быть изготовлен из отфрезерованного диоксида циркония (Zirkonzahn) или из гарнитурных зубов и акрилового базиса на титановой основе или из других материалов соответственной конструкции, определенных предпочтениями клинициста.
Клинический случай
Алгоритм направленного цельнодугового лечения с немедленным восстановлением функций хорошо продемонстрирован на следующем клиническом случае.
62-летний мужчина явился к врачу с полным съемным протезом на верхней челюсти и частичным съемным протезом (ЧСП) на нижней, которые он использовал в течение 10 лет. Он был недоволен подвижностью протезов и интересовался возможностью восстановления постоянных зубов.
Тщательное клиническое, КЛКТ(конусно-лучевая компьютерная томография) и цифровое диагностическое радиографическое обследования определили умеренную атрофию беззубой верхней челюсти, а также частичную адентию нижней челюсти с тяжелыми нарушениями тканей пародонта сохраненных зубов (фото 13). Клиническая оценка состояла из определения длины губ, позиции коронок по отношению к протезу и естественным зубам, прикуса, пространства для реконструкции, регистрации артикуляции. Был определен достаточный объем восстановительного пространства, что важно для того, чтобы избежать преднамеренной редукции кости и обеспечить безлоскутный доступ для лечения верхней челюсти, в то время как для лечения нижней челюсти необходимо формирование и сепарация полного лоскута и проведение этапа альвеоэктомии. Алгоритм лечения без подсадки костного материала был представлен пациенту с разъяснением особенностей цельнодуговых протезов на обеих челюстях, которые выполняются в рамках концепции направленного подхода с немедленным восстановлением функции в одно посещение с использованием и фиксацией предварительно подготовленных монолитных полиметилметакрилатных провизорных протезов на каждую из челюстей.
Фото 13. Панорамный вид конусно-лучевой компьютерной томографии.

Пациенту запланировали проведение этапа комплексной диагностики, который состоял из получения клинических цифровых снимков, полных оттисков, регистрации прикуса, конусно-лучевого компьютерного сканирования с регистрацией окклюзии на месте. Доверительные маркеры были размещены в существующем протезе верхней челюсти (фото 14), который был отсканирован отдельно в соответствии с протоколом двойного сканирования. Протез, который ранее считался целесообразным для восстановления эстетики, артикуляции, позиции зубов и высоты прикуса, был с трудностью перебазирован с целью обеспечения стабильности точной регистрации соотношений. DICOM-данные и клинические фотографии были переданы в лабораторию в цифровой форме.
Фото 14. Верхнечелюстной протез с ориентировочными отверстиями.

В лаборатории набор 3-D цифровых данных пациента был совмещен с 3-D изображением костных структур, взятого из сканов томографии, и образовали, таким образом, полный комплект 3-D данных нашего пациента. Такой результат достигнут путем объединенной обработки оцифрованных оттисков, прикуса, клинических фотографий вместе с лежащей в основе костной анатомией, зарегистрированной на 3-D сканировании, что дало возможность получить полный пакет информации о твердых и мягких тканях, а также о биомеханических взаимоотношениях.
Такой синтезированный набор данных послужил основой для виртуального междисциплинарного онлайн-совещания с участием хирурга, ортопеда и зубного техника. Виртуальная обработка основывалась на рассмотрении всех собранных цифровых и клинических данных (фото 15 – фото 18) и обеспечила совместный подход к решению ситуации с участием соответствующих клиницистов и зубного техника.
Фото 15. Виртуальное изображение плана лечения верхней челюсти (окклюзионный вид).

Фото 16. Виртуальное изображение плана лечения верхней челюсти (саггитальный вид).

Фото 17. Виртуальное изображение плана лечения нижней челюсти с шестью имплантатами.

Фото 18. Виртуальное изображение полного лечения.

План лечения был сформирован при участии всех членов лечащей команды и состоял из определения крайне важных параметров, таких как размер имплантата, позиция и наклон, а также особенностей провизорных полиметакрилатных протезов для фиксации на верхнюю и нижнюю челюсти, которые будут у пациента в течение 5-6 месяцев до изготовления окончательной ортопедической конструкции. Установка пяти имплантатов путем безлоскутной операции была запланирована на верхней челюсти. На нижней челюсти предусматривалось формирование лоскута и выполнение альвеоэктомии перед этапом имплантации. Пациент был уведомлен о будущих результатах лечения путем информированного соглашения, после чего была назначена дата операции.
Следующее посещение предусматривало планируемое хирургическое вмешательство. Пациент успешно прошел этап седативной терапии четырьмя препаратами, после чего была выполнена местная анестезия на обеих челюстях.
Сначала выполнялись манипуляции на верхней челюсти. Хирургический шаблон был наложен на поверхность беззубой верхней челюсти и зафиксирован тремя штифтами для фиксации. Регистрация прикуса относительно противоположных зубов нижней челюсти и частичного протеза проводилась с целью верификации адекватной трехмерной позиции хирургического шаблона (фото 19).
Фото 19. Хирургической шаблон верхней челюсти с фиксацией на штифтах.

При проведении операции руководствовались протоколом безлоскутного доступа с соответствующей последовательностью препарирования для установки пяти имплантатов NobelActive (Nobel Biocare). В соответствующих местах устанавливали по одному имплантату: на месте правого второго премоляра, правого клыка, правого центрального резца, левого бокового резца и левого второго премоляра. Все имплантаты были установлены с торком от 35 Н×см до 45 Н×см. Хирургический шаблон и имплантоводы были затем удалены, а заранее выбранные мультиюнитные абатменты зафиксированы с необходимым торком в соответствии с рекомендациями производителя. С помощью периапикальных рентгенограмм проверили полноту посадки абатментов. Предварительно подогнанные временные цилиндры разместили на зафиксированных абатментах, а после разблокирования отверстий доступа предварительно подготовленную полиметакрилатную конструкцию установили на цилиндры с силиконовой прокладкой. Далее, с помощью индекса прикуса, проверили точность позиционирования протеза. После протез герметично зафиксировали к временным абатментам путем заполнения сформированных щечных отверстий текучим композитом (фото 20). Далее протез отвинтили, очистили и отконтурировали акрилом вне полости рта. Мягкие ткани ушили 4-0 викриловой нитью. После этого верхнечелюстной мост привинтили на место с использованием прикусного направляющего шаблона относительно нижней челюсти зубов (фото 21 и фото 22).
Фото 20. Верхнечелюстной протез зафиксирован к временным колпачкам (коронкам).

Фото 21. Мост верхней челюсти на модели.

Фото 22. Протез верхней челюсти привинчен к абатментам.

Оставшиеся зубы нижней челюсти зубы были удалены после сепарации полных язычного и щечного лоскутов. Нижнечелюстной костный шаблон зафиксировали с помощью штифтов и провели регистрацию прикуса по отношению к верхнечелюстному протезу (фото 23). Далее провели операцию альвеоэктомии с последующей фиксацией направляющего хирургического шаблона поверх костного шаблона. Опять же при постановке шести имплантатов NobelActive в полной мере руководствовались цифровым протоколом с соответствующей последовательностью препарирования. Имплантаты были установлены на месте следующих зубов: левый первый моляр, левый первый премоляр, левый боковой резец, правый боковой резец, правый первый премоляр и правый первый моляр (фото 24).
Фото 23. Базисный костный шаблон нижней челюсти зафиксированный на штифтах.

Фото 24. Завершение установки имплантатов на нижней челюсти.

Все имплантаты были установлены с соответствующим торком от 35 Н×см до 60 Н×см. Единственным исключением был имплантат на месте левого первого моляра, который имел торк 20 Н×см и не был нагружен до изготовления окончательного протеза. После удаления хирургического шаблона и имплантоводов установили мультиюнитные абатменты, а с помощью периапикальных рентгенограмм проверили точность посадки. Затем на размещенные временные колпачки установили полиметилметакрилатный протез, смоченный в вазелиновом масле, с силиконовой прокладкой. Соединение оформили текучим композитом через ранее сформированные щечные отверстия во фланце. Затем протез удалили, очистили, отконтурировали акрилом. Закрытие мягких тканей опять-таки проводили с использованием 4-0 викриловых швов. Далее мост был зафиксирован к колпачкам, после чего провели небольшую корректировку прикуса (фото 25 – фото 29). Пациент появлялся на контроль через 1 неделю, 2 недели, 1 месяц, и 4 месяца для коррекции прикуса и поддерживающей терапии до изготовления окончательных протезов.
Фото 25. Протез нижней челюсти на лабораторной модели.

Фото 26. Протез нижней челюсти привинчен к мультиюнитным абатментам.

Фото 27. Протезы верхней и нижней челюстей на моделях.

Фото 28. Вид установленных временных протезов верхней и нижней челюстей в прикусе (вид после операции).

Фото 29. Панорамный вид результатов томографии установленных протезов верхней и нижней челюстей.

Финальный этап восстановительного лечения начали через 5 месяцев после заживления и стабилизации твердых и мягких тканей. Этапы протокола лечения были разработаны так, чтобы свести к минимуму время и количество визитов пациента и обеспечить максимальную точность временных реставраций. Три посещения были необходимы, чтобы обеспечить посадку окончательных протезов, которые включали полный верхнечелюстной монолитный циркониевый мост с винтовой фиксацией (Prettau мост, PrettauLab) и полный нижнечелюстной мост с винтовой фиксацией, изготовленный из акрила с гарнитурными зубами и титанового каркаса (фото 30).
Фото 30. Вид окончательных протезов верхней и нижней челюстей.

Обсуждение
В основе использования цифровых технологий при направленном цельнодуговом протезировании с предшествующей имплантацией и немедленной установкой провизорной конструкции лежит принцип мультидисциплинарного совместного подхода специалистов для оптимизации инженерии имплантации и плана протетического лечения. Диагностика и лечение с использованием конусно-лучевой компьютерной томографии, интраорального сканирования, внеротовых оптических систем визуализации, программного обеспечения для трехмерного интерактивного планирования имплантации, имплантологических систем и абатметов, хирургических шаблонов, а также технологии производства CAD/CAM обеспечивают успех конечных результатов.
Как уже было подмечено многими авторами, практика двумерной (2-D) диагностики с хирургическим вмешательством «от руки» и непосредственная установка протеза являются отличительными чертами подхода «все-на-4»,. Однако при таком подходе невозможно учесть неточности двумерной лучевой диагностики, планирования и протезирования, а также вероятность возникновения осложнений. Следует помнить, что в таком случае клинический успех непосредственно зависит от квалификации врача, его личного опыта и других факторов.
Возможность точного и предсказуемого планирования процедуры имплантации, а также изготовления идеального челюстно-лицевого титанового протеза имеет преимущества по сравнению с позицией статуса-кво относительно принципа ручного изготовления немедленного протеза. Заметные преимущества протокола направленного лечения являются одинаково значимыми как для врача, так и для пациента. Уровни прочности и эстетики, которые обеспечиваются конструкциями полиметилметакрилатных мостов на титановом каркасе, которые независимы от абатментов зубных имплантатов, позволяют проводить индивидуализированную пассивную примерку прямо на первом этапе имплантации. Таким образом, пациенту нет нужды проводить долгие часы ожидания, как при технике конверсии протезов. Кроме того, пациенты покидают врача после хирургической манипуляции, при этом зная, что у них есть "настоящий мост" в полости рта, который был специально разработан для их потребностей. Стоматолог, в свою очередь, может не быть беспокоится на счет лишних посещений пациента для ремонта гарнитурных зубов и перебазировки протеза, потребность в коих возникает в результате функциональных силовых факторов или вследствие перелома базиса. Такие проблемы являются весьма распространенными при попытке зафиксировать зубной протез без прочного каркаса, который мог бы выдерживать влияние жевательных, эксцентричных и консольных сил.
Хирургическая мануальная техника имеет ряд преимуществ у пациентов с плохим качеством кости, так как она позволяет установить несколько имплантатов в альтернативных местах для достижения необходимого торка, который позволит зафиксировать временный протез с учетом разных уровней имплантатов и траекторий абатментов. Можно также утверждать, что мануальная методика обеспечивает лучшую тактильную проприоцепцию кости, так сказать, помогает «чувствовать» кость во время препарирования и установки имплантантов. Придерживаясь протокола направленного лечения, имплантаты устанавливают через хирургические шаблоны, которые имеют точные допуски для сопряжения с внутренним диаметром центральной части акриловых хирургических направляющих. При их использовании «почувствовать» качество костной ткани и ее плотность удается, конечно, в меньшей мере. Тем не менее, когда стоматологи научились интерпретировать виртуальные данные DICOM по качеству, плотности и объему кости, которые отвечают реальным показателям, они начали применять данные знания для того, чтобы последовательно достичь предсказуемого начального торка и стабильности имплантата, что, в конечном счете, позволяет с уверенностью доверять полностью управляемой технике хирургического планирования и установки имплантатов.
Имплантологи стремятся к постоянной клинической безупречности при методике управляемой имплантации, однако использование непосредственного цельнодугового протеза чревато множеством проблем, наиболее трудными из которых являются интеграция и координация различных используемых технологий, а также формирование связи между клиническими и виртуальными данными, присущими использованию трехмерного программного обеспечения. Несмотря на точность цифровых технологий, хирург и ортопед сталкиваются с объективными проблемами регистрации, сопоставления и достижения клинических характеристик центрального соотношения, вертикальных измерений, средней линии, и индивидуализированных эстетических параметров положения зубов, линии улыбки и позиции губ. Отсутствие опыта содействия врачей и зубных техников в случаях цельнодугового лечения может ослабить уровень совершенства конечных результатов.
Протокол протезирования nSequence сочетает в себе трехмерную КТ-контролируемую хирургию с окончательной фиксацией иммедиат-протеза. Такой подход помогает имплантологам достичь максимально точных биомеханических характеристик, заложенных в философии «все-на-4». По сравнению с мануальным 2-D подходом, точность, предсказуемость и последовательность направленного хирургического лечения и немедленного протезирования имеют следующие преимущества: трехмерная цифровая точность планирования имплантации, визуализация возможностей хирургических и ортопедических манипуляций; оптимизация междисциплинарного плана лечения и коммуникации; максимизация инженерных параметров «все-на-4» (длины, диаметра и торка имплантатов, а также имеющейся костной ткани); CAD / CAM фрезерование окончательных и провизорных протезов с винтовой фиксацией; объективный клинический контроль трехмерных параметров окклюзии; меньшее количество визитов пациента; образцовое профессиональное и протокольное документирование.
Кроме того, такой подход позволяет проводить регулируемую 3-D модификацию костной анатомии, что оптимизирует этап планирования имплантации, хирургических манипуляций и протезирования с помощью прецизионного шаблона для альвеоэктомии. Вдобавок эта концепция предусматривает окончательный контроль и точное виртуальное планирование хирургических вмешательств, особенно в случаях непосредственного удаления зубов, когда требуется изменение формы костного гребня.
Выводы
За последние 5 лет авторы обнаружили, что использование nSequence направленного протезирования в случаях полной и терминальной частичной адентии наряду с комплексной клинической диагностикой и конусно-лучевой компьютерной томографией, оказалось более эффективным, действенным и предсказуемым для обеспечения тотального цельнодугового лечения по сравнению с традиционными протоколами. Выбор пациентов, точная регистрация ситуации и подробное виртуальное планирование имеют первостепенное значение в использовании этой системы.
В общей сложности, требуются четыре назначения пациента:
- сбор данных;
- операция и установка провизорной конструкции по протоколу чистого дубликата;
- восковые примерки титанового каркаса;
- посадка окончательного цельнодугового протеза.
Клиническое совершенство в стоматологической практике является результатом последовательности простых повторяющихся этапов, выполняемых точно и в определенном порядке в каждом клиническом случае.
Таким образом, цель любого нового технологического и процедурного усовершенствования должна быть направлена на сокращение нескольких терапевтических методик к серии точных производимых шагов, которые обеспечивают согласованность и предсказуемость хирургических и ортопедических этапов лечения. Данный протокол направленного лечения является практической реализацией этой цели, результатом которой является полная интеграция многих цифровых диагностических, хирургических, ортопедических и лабораторных методов для достижения предсказуемого и постоянного результата направленной хирургии и непосредственного тотального цельнодугового протезирования.
Авторы:
Michael A. Pikos, DDS
Carl W. Magyar, DDS
Daniel R. Llop, CDT





























































































































































0 комментариев