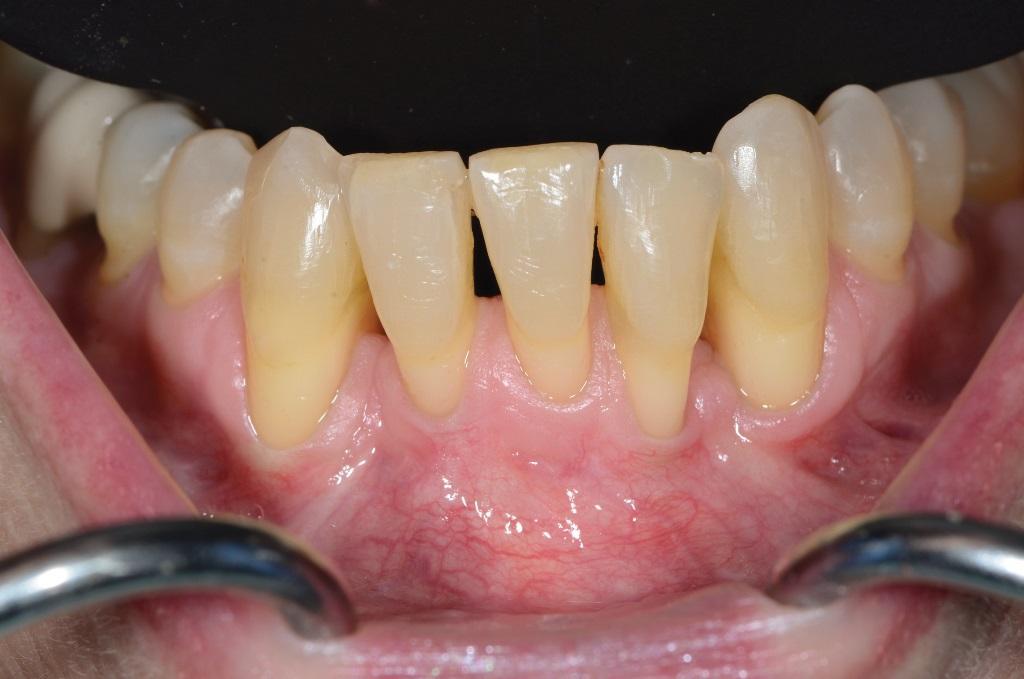
Принципы традиционного ортодонтического лечения основываются на учете исходно имеющегося объема костной ткани, если же диапазон передвижения зубов превышает границы альвеолы, повышается риск развития осложнений в форме рецессий. Показатель отношения шансов развития рецессии у пациентов-подростков, проходящих ортодонтическое лечение, почти в 4,48 раз больше, нежели у пациентов, никогда не подвергавшихся ортодонтическим вмешательствам. По сути, проблема развития рецессии при ортодонтическом лечении вызвана недостаточностью костного объема относительно потребности в адаптации надлежащего положения зуба. Скученность зубов в условиях дефицитного размера челюсти провоцирует вестибулярный наклон единиц зубного ряда, что, в свою очередь, компрометирует состояние вестибулярной костной пластинки, уровня кровоснабжения и пародонтального статуса.
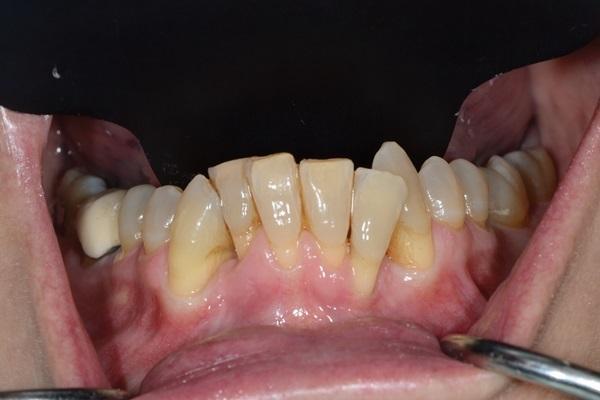
Цель данной статьи состоит в том, чтобы провести обзор различных факторов, которые потенциально могут влиять на прогнозированность формирования щечной костной пластинки в ходе выполнения процедуры ХООЛ. Кроме того, в данной статье мы также обсудим возможные модификации в протоколе ХООЛ для достижения наиболее эффективных результатов вмешательства. Основываясь на опыте авторов, все факторы, которые потенциально могут влиять на конечный результат регенеративных вмешательств в ходе проведения ортодонтического лечения, условно можно разделить на три основные категории: ассоциированные с пациентом, ассоциированные с самим ортодонтическим лечением, а также ассоциированные с хирургической фазой вмешательства и материалом, выбранным для аугментации. В данной статье мы уделим больше внимания именно пациент-ассоциированным факторам и факторам, связанным непосредственно с ортодонтическим лечением, в то время как факторы, связанные с хирургической фазой лечения и выбором материала для аугментации, будут обсуждены в наших последующих публикациях.
Пациент-ассоциированные факторы
Существует множество факторов, связанных со спецификой анатомии и морфологии челюстно-лицевых и дентоальвеолярных составляющих, которые не только влияют на геометрические размеры альвеолярной костной ткани, но могут в значительной мере компрометировать конечный результат реабилитации в случаях игнорирования их значения в ходе комплексного лечения. Вертикальный паттерн лица был идентифицирован как определяющий фактор альвеолярной морфологии симфиза нижней челюсти и положения нижних резцов при 1 и 3 классе соотношений. Кроме того, было отмечено, что пациенты с коротким типом лица и 3 классом соотношений характеризуются большей шириной альвеолярной костной ткани. При этом у пациентов с нормальной длиной лица и длинным типом лица при 3 классе соотношений отмечается физиологическая компенсация морфологии симфиза за счет удлинения, что в значительной мере влияет и на положение резцов. Такая форма компенсации связана не только с утоньшением альвеолярной костной ткани, но и с формой и положением подбородка (фото 1-6).
Фото 1. Выраженная структура симфиза, визуализированная на цефалограмме.
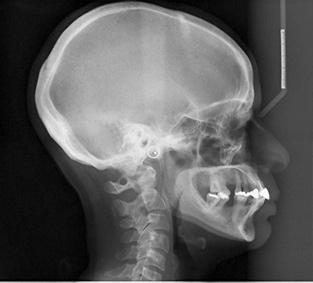
Фото 2. Визуализация объема костного трансплантата с учетом потенциального уровня его усадки, необходимого для реализации ХООЛ.
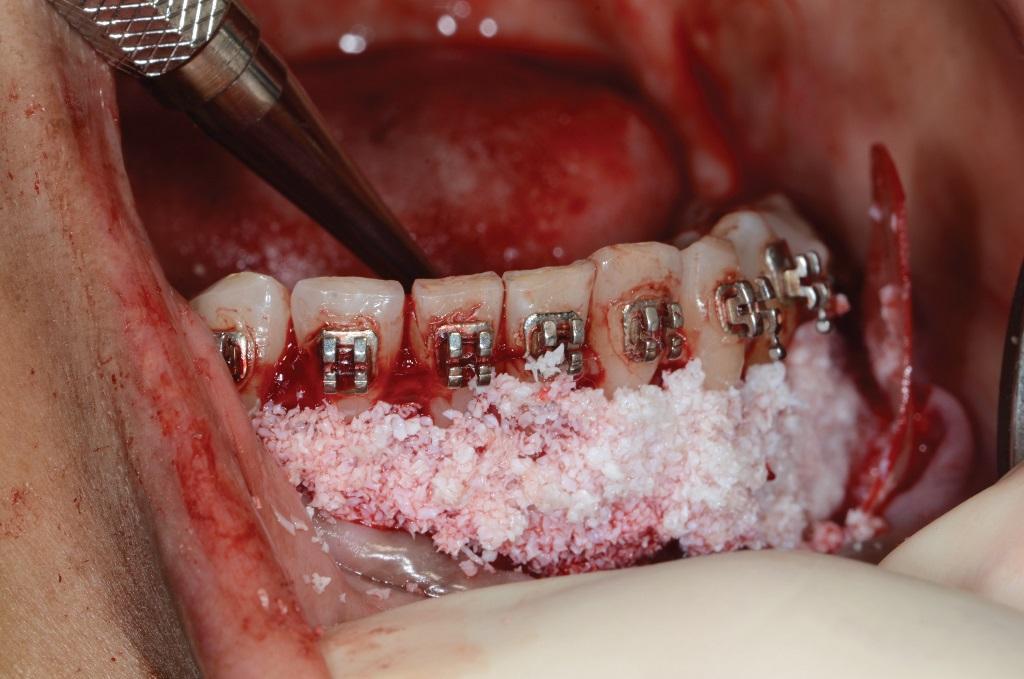
Фото 3. Вид после ушивания. Обратите внимание на достаточный объем преддверья полости рта.
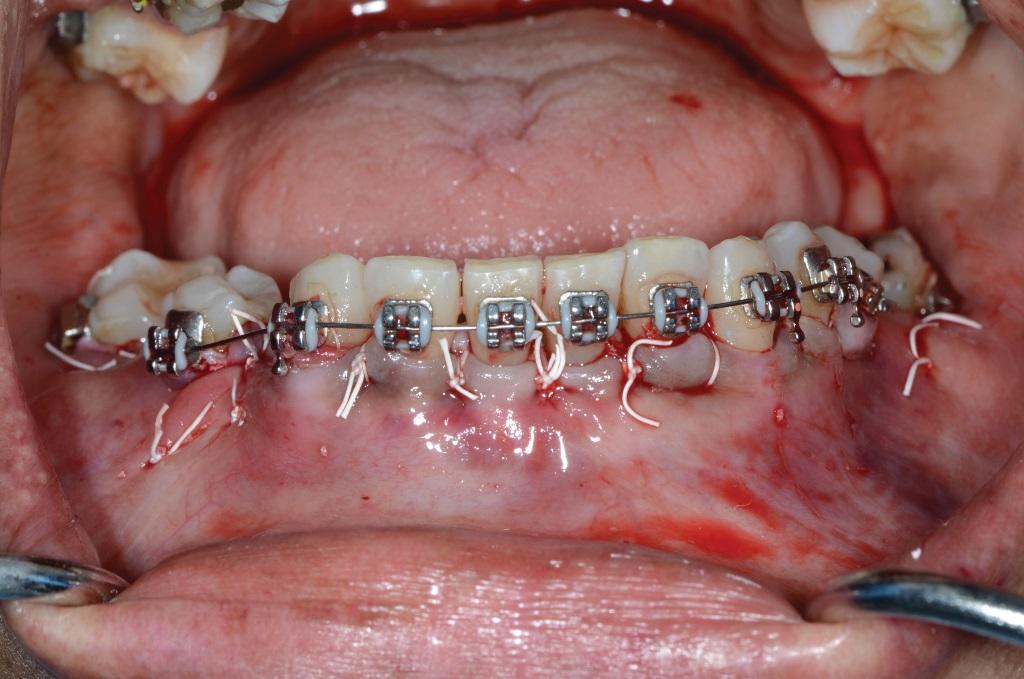
Фото 4. Визуализация небольшой дигисценции лоскута в постоперационном периоде.
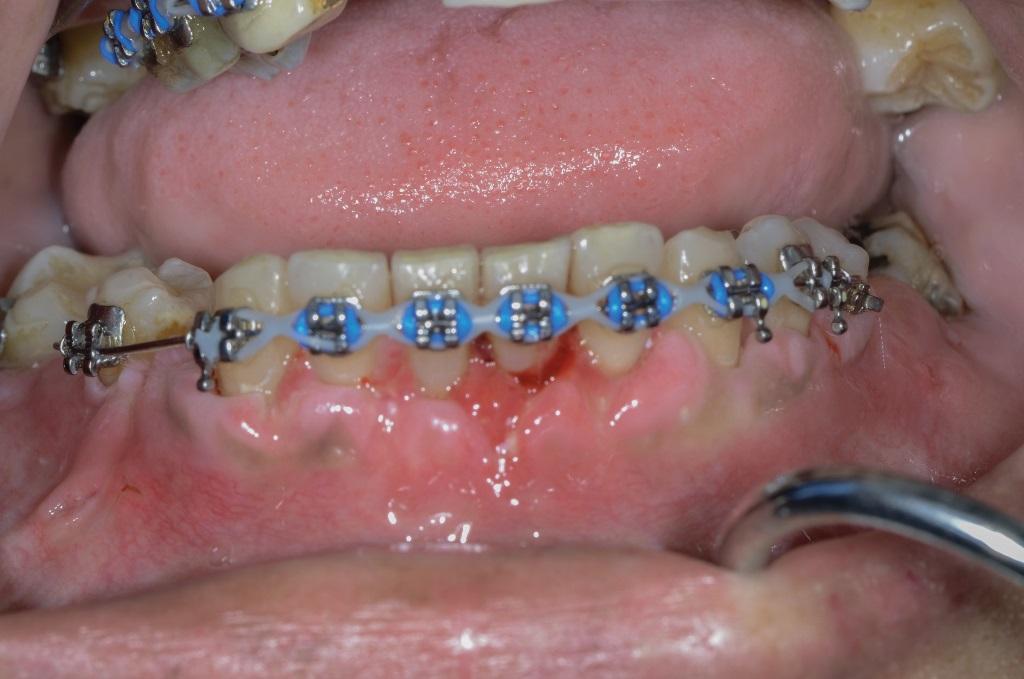
Фото 5. КЛКТ-срезы до начала ХООЛ. Наличие исходной дигисценции с вестибулярной стороны передних зубов нижней челюсти.
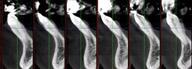
Фото 6. КЛКТ-срезы после проведения ХООЛ. Компромиссный результат регенеративного лечения, что очевидно связано с наличием исходной дигисценции, влиянием фактора наличия выраженной структуры симфиза и напряжения со стороны мышц в области подбородка.
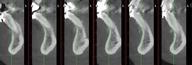
В предыдущих публикациях уже был описан феномен влияния давления мышц на процесс резорбции костной ткани, который был особенно выражен после завершения роста челюстей. Пациенты, перенесшие гениопластику по типу «вперед-вверх», что, следовательно, привело к освобождению мышц, характеризовались увеличением толщины костной ткани над областью симфиза. Также существует специфическое соотношение между наклоном нижних резцов и морфологией альвеолярной костной ткани. Например, с наклоненными вперед нижними резцами и компенсируемым 2 классом соотношений отмечается достаточно тонкая вестибулярная костная пластинка. В таких условиях при вертикальном ортодонтическом перемещении зубов можно спровоцировать ятрогенное повреждение костной ткани, что снизит прогнозированность ортодонтических манипуляций как таковых.
Биотип пародонта
Анализ КЛКТ-срезов, полученных в ходе исследования трупного материала, подтвердил наличие взаимосвязи между биотипом десен и толщиной щечной костной пластинки. Необходимость учета биотипа при реализации ХООЛ обоснована ролью кровоснабжения костных и мягкотканых структур пародонта (фото 7-9).
Фото 7. КЛКТ-срезы до начала ХООЛ. Дефицит трабекулярной костной ткани во фронтальных участках нижней челюсти, что также свидетельствует о дефиците кровоснабжения.
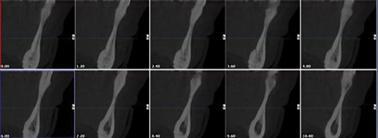
Фото 8. КЛКТ-срезы через 11 месяцев после лечения. Визуализация минимального дополнительного объема костной ткани.

Фото 9. Визуализация области вмешательства во время операции. Дефицит костного кровоснабжения, предположенный по результатам КЛКТ, был подтверждён и клинически посредством отсутствия значительного кровотечения после выполнения процедуры кортикотомии.
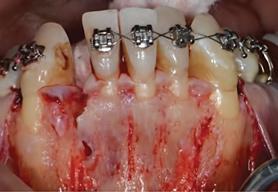
Кровоснабжение костной ткани напрямую связано с параметром толщины кости и непосредственно влияет на конечный результат лечения. Что же касается кровоснабжения десен, то таковое обеспечивается как за счет основных сосудов супрапериостальной области, так и за счет сосудов альвеолярного отростка. Таким образом, если кровоснабжение десен является дефицитным ввиду тонкой структуры костной ткани, то в таких условиях повышается не только риск развития рецессии, но и риск осложнений, связанных с патологическим заживления ятрогенной травмы. Классические научные публикации свидетельствуют о том, что чем толще мягкотканый лоскут, тем больше он содержит кровеносных сосудов, следовательно – тем выше прогнозированность эффективности его применения для перекрытия участков обнаженной поверхности корней. Исходя из этого, результат формирования костной вестибулярной пластинки посредством аугментации при тонком биотипе тканей в ходе ХООЛ может быть достаточно ограниченным из-за дефицита кровоснабжения мягких тканей. Для профилактики подобных осложнений необходимо проводить комплексную реконструкцию тканей пародонта, которая позволит избежать обнажения установленного трансплантата.
Толщина альвеолярного отростка и положение зуба
Для успеха любых регенераторных манипуляций необходимо обеспечить достаточную клеточную миграцию, снабжение питательными веществами и соответствующим объемом кислорода. Все это зависит от интенсивности кровоснабжения, которая, в свою очередь, зависит от исходной анатомии альвеолярной костной ткани. Для оценки таковой необходимо провести анализ результатов КЛКТ-сканирования, который позволит верифицировать плотность и архитектуру трабекулярной и кортикальной составляющей. Ранее уже было предложено несколько вариантов классификаций альвеолярной кости и костных дигисценций, которые позволяли связать таковые с риском развития рецессии в ходе ортодонтического передвижения зубов. Классификации Richman и Evans предполагают, что наличие 1-2 мм толщины костной ткани позволяет в достаточной мере минимизировать риск развития подобных осложнений. Одна из классификаций предполагает дифференциацию костной ткани в корональном и корневом участках зуба с учетом запланированной его позиции, таким образом, аргументируя потребность в аугментации конкретных участков с целью максимизации постоперационного объема костной вестибулярной пластинки. Такой же подход может быть использован и для выбора определенных клинических случаев, подходящих для реализации алгоритма ХООЛ. С точки зрения перспективы регенерации, компактная костная ткань более негативно влияет на интенсивность кровоснабжения и исход утолщения костной пластинки по сравнению с мягкой трабекулярной структурой кости (фото 7-8). Крайне важно внимательно подходить к выбору случаев для реализации протокола ХООЛ, исходя из анатомии альвеолярной костной ткани для обеспечения максимальной прогнозированности комплексной реабилитации. По мнению авторов, в случаях наличия тонкого биотипа тканей модификации подхода ХООЛ предусматривают возможности использования мягкотканой аугментации с минимально инвазивным оперативным подходом, а в отдельных случаях – и пролиферативных агентов по типу фибрина, обогащенного тромбоцитами, или производных плазмы, обогащенных факторами роста, которые способствуют активизации процесса ангиогенеза.
Глубина преддверия полости рта
Распространенность развития осложнений в области мягких тканей при выполнении регенераторных манипуляций составляет в среднем от 0% до 45%. Выполнение регенераторных вмешательств, предусматривающих корональное позиционирование и первичное заживление операционного участка во фронтальной области нижней челюсти, является весьма сложным из-за влияния ряда анатомических факторов (фото 10-13). Таковые включают напряжение подбородочных мышц, глубину преддверья полости рта, которая влияет на возможность первичного заживления раны с учетом влияния натяжения со стороны губы и толщину тканей. При дефицитной глубине преддверья или чрезмерном напряжении мышц подбородка повышается риск развития мягкотканых дигисценций, открытия лоскута, потери биоматериала, инфицирования и обнажения костного материала или используемой мембраны/бесклеточного дермального матрикса. У пациентов с мелким преддверием полости рта можно проводить манипуляцию его углубления посредством свободного десневого трансплантата или инъекции ботокса.
Фото 10. Неглубокое преддверье полости рта: вид до выполнения ХООЛ.
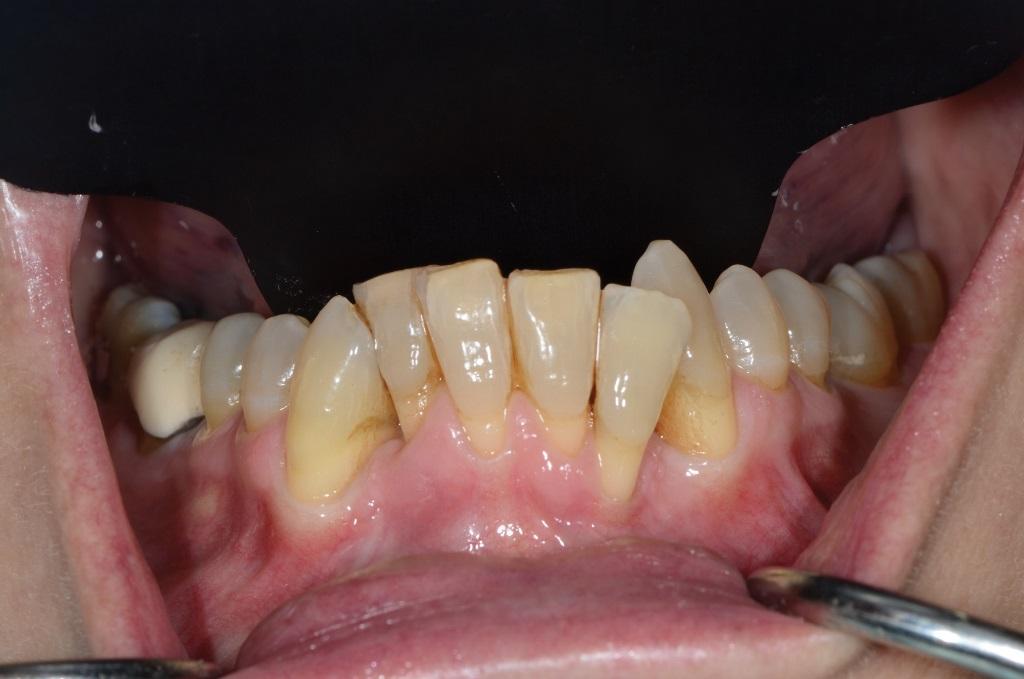
Фото 11. Ушивание после выполнения фазы ХООЛ.
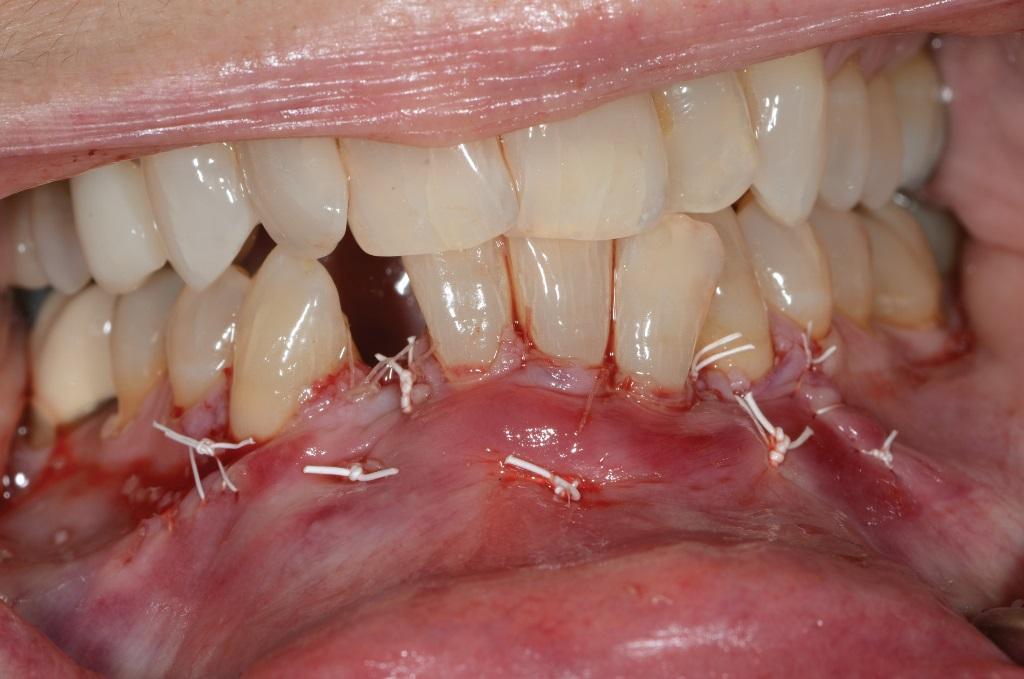
Фото 12. Вид через 2 недели после вмешательства: дигисценция лоскута из-за натяжения, спровоцированного фактором мелкого преддверия.
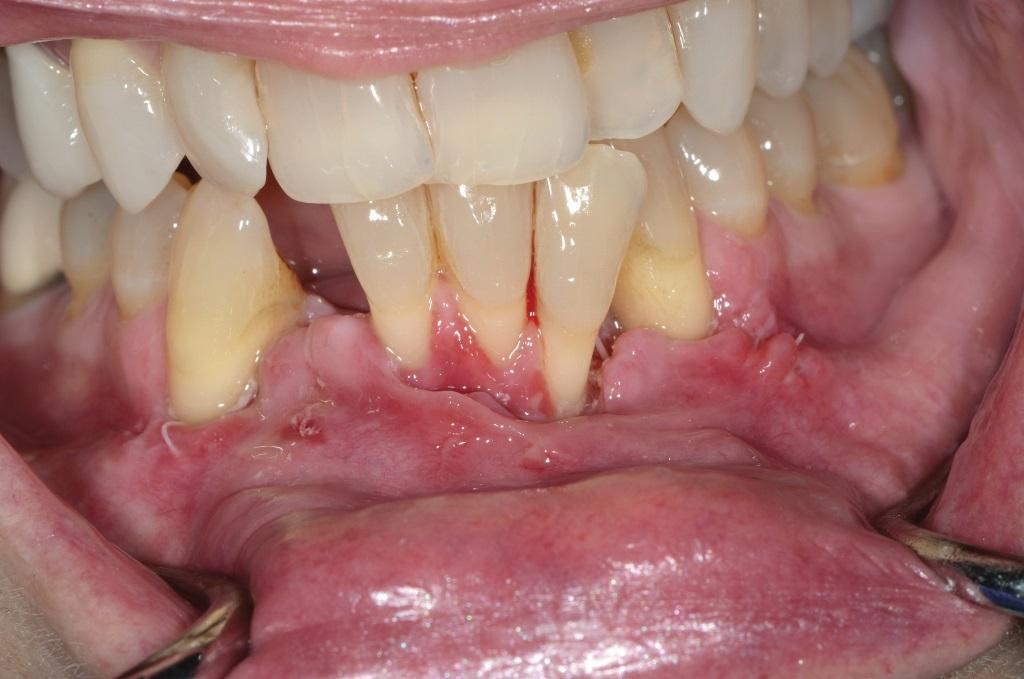
Фото 13. Конечный результат после ХООЛ: дефицит прикрепленных десен при достижение нормальной позиции зубов.
Факторы, ассоциированные с ортодонтическим лечением
Факторы, ассоциированные с ортодонтическим лечением, которые влияют на регенеративный исход ХООЛ, в первую очередь связаны со спецификой механики передвижения зубов относительно доступного объема костной ткани. Данные предварительных публикаций свидетельствуют о повышении риска развития рецессии в ходе ортодонтического лечения. Чаще всего это связано с ортодонтическим перемещением зубов в условиях дефицита костной ткани, или же в условиях тонкого биотипа пародонтальных тканей. С другой стороны, если ортодонтическое перемещение проводиться с учетом вышеупомянутых параметров, то конечная достигнутая позиция зубов, наоборот, способствует стабилизации костной ткани. Evans и коллеги ранее уже обсуждали разные типы биомеханики ортодонтического перемещения зубов, исходя из позиции таковых и доступного объема костной ткани. Исследователи также разработали классификацию положения зубов до начала лечения, исходя из критериев которой можно проводить прогноз риска развития тех или иных осложнений. С целью минимизации риска развития рецессий необходимо проводить анализ КЛКТ-срезов дентоальвеолярного комплекса, который бы включал проектирование процесса изменения положения зуба из имеющегося в желаемое. Таким образом, представляется возможным идентифицировать пациентов с факторами риска еще до фактического начала лечения, а также подобрать наиболее подходящий механизм ортодонтического передвижения, который бы позволил добиться стабильной позиции не только зуба, но и окружающей костной ткани в конечном результате. Исследования на животных подтвердили отсутствие факта ограничения движения зубов со стороны используемого аугментационного материала. С другой стороны, ортодонтическое передвижение зубов индуцирует интеграцию и ремоделирование установленного костного трансплантата. Не следует также забывать и о феномене региональной акселерации. Данный феномен способствует не только более быстрому передвижению зубов, но и более быстрому костному метаболизму. Одними из основных аспектов ортодонтического лечения остаются время, необходимое для достижения максимального уровня метаболизма костного биоматериала, и диапазон требуемого передвижения. Данные литературы свидетельствуют о том, что применение ортодонтической силы индуцирует реминерализацию костного матрикса, в структуре которого происходит передвижение зубов и ремоделирование костного заменителя. После выполнения кортикотомии развивается деминерализация альвеолы вокруг перемещаемого зуба, при этом коллагеновый матрикс костной ткани передвигается вместе с зубом. Поэтому крайне важно начать ортодонтического лечение на протяжении 2 недель после проведения аугментации для максимизации регенераторного потенциала феномена региональной акселерации. Перед операцией также важно получить информацию от ортодонта относительно необходимой степени передвижения зуба, необходимого для коррекции имеющихся нарушений прикуса. Диапазон необходимого передвижения и будет определят объем аугментации, требуемый для компенсации потенциального риска развития дигисценций.
Выводы
Уже более десяти лет подход ХООЛ используется в ходе лечения стоматологических пациентов со скученностью зубов и/или несоответствием размеров челюстных костей. Однако перед началом какого-либо ортодонтического лечения необходимо установить этиологию уже имеющихся у пациента рецессий десен. Кроме того, крайне важно оценить исходный объем костной ткани в границах которого будет проведено ортодонтическое перемещение. Если же диапазон необходимого перемещения превышает имеющиеся костные границы лунки – это можно расценивать как одно из показаний к реализации ХООЛ. Перед началом фазы аугментации необходимо оценить факт наличия/отсутствия тонкого биотипа пародонтальных тканей и других факторов, ассоциированных с развитием рецессий или дигисценций. Коррекция таковых до хирургического вмешательства способствует достижению более прогнозированного результата реабилитации. Врач также должен понимать основные принципы влияния напряжения мышц, морфологии симфиза нижний челюсти и мелкого преддверья полости рта на возможный исход лечения. Оценка соотношения необходимого диапазона перемещения зубов к имеющемуся объему костной ткани посредством анализа срезов КЛКТ является одним из наиболее важных этапов планирования процедуры ХООЛ. Еще одним фактором залога успешного лечения является реабилитация пациента с привлечением мультидисциплинарной команды специалистов, глубокое понимание ситуации со стороны которых позволит значительно повысить прогнозированность проводимой хирургически-ортодонтической реабилитации.
Авторы:
Stuart Beauchamp, DMD
Colin S. Richman, DMD
William Baldock, DMD
Brock J. Pumphrey, DMD
J. Kobi Stern, DMD, MSc
Принципы традиционного ортодонтического лечения основываются на учете исходно имеющегося объема костной ткани, если же диапазон передвижения зубов превышает границы альвеолы, повышается риск развития осложнений в форме рецессий. Показатель отношения шансов развития рецессии у пациентов-подростков, проходящих ортодонтическое лечение, почти в 4,48 раз больше, нежели у пациентов, никогда не подвергавшихся ортодонтическим вмешательствам. По сути, проблема развития рецессии при ортодонтическом лечении вызвана недостаточностью костного объема относительно потребности в адаптации надлежащего положения зуба. Скученность зубов в условиях дефицитного размера челюсти провоцирует вестибулярный наклон единиц зубного ряда, что, в свою очередь, компрометирует состояние вестибулярной костной пластинки, уровня кровоснабжения и пародонтального статуса.

Цель данной статьи состоит в том, чтобы провести обзор различных факторов, которые потенциально могут влиять на прогнозированность формирования щечной костной пластинки в ходе выполнения процедуры ХООЛ. Кроме того, в данной статье мы также обсудим возможные модификации в протоколе ХООЛ для достижения наиболее эффективных результатов вмешательства. Основываясь на опыте авторов, все факторы, которые потенциально могут влиять на конечный результат регенеративных вмешательств в ходе проведения ортодонтического лечения, условно можно разделить на три основные категории: ассоциированные с пациентом, ассоциированные с самим ортодонтическим лечением, а также ассоциированные с хирургической фазой вмешательства и материалом, выбранным для аугментации. В данной статье мы уделим больше внимания именно пациент-ассоциированным факторам и факторам, связанным непосредственно с ортодонтическим лечением, в то время как факторы, связанные с хирургической фазой лечения и выбором материала для аугментации, будут обсуждены в наших последующих публикациях.
Пациент-ассоциированные факторы
Существует множество факторов, связанных со спецификой анатомии и морфологии челюстно-лицевых и дентоальвеолярных составляющих, которые не только влияют на геометрические размеры альвеолярной костной ткани, но могут в значительной мере компрометировать конечный результат реабилитации в случаях игнорирования их значения в ходе комплексного лечения. Вертикальный паттерн лица был идентифицирован как определяющий фактор альвеолярной морфологии симфиза нижней челюсти и положения нижних резцов при 1 и 3 классе соотношений. Кроме того, было отмечено, что пациенты с коротким типом лица и 3 классом соотношений характеризуются большей шириной альвеолярной костной ткани. При этом у пациентов с нормальной длиной лица и длинным типом лица при 3 классе соотношений отмечается физиологическая компенсация морфологии симфиза за счет удлинения, что в значительной мере влияет и на положение резцов. Такая форма компенсации связана не только с утоньшением альвеолярной костной ткани, но и с формой и положением подбородка (фото 1-6).
Фото 1. Выраженная структура симфиза, визуализированная на цефалограмме.

Фото 2. Визуализация объема костного трансплантата с учетом потенциального уровня его усадки, необходимого для реализации ХООЛ.

Фото 3. Вид после ушивания. Обратите внимание на достаточный объем преддверья полости рта.

Фото 4. Визуализация небольшой дигисценции лоскута в постоперационном периоде.

Фото 5. КЛКТ-срезы до начала ХООЛ. Наличие исходной дигисценции с вестибулярной стороны передних зубов нижней челюсти.

Фото 6. КЛКТ-срезы после проведения ХООЛ. Компромиссный результат регенеративного лечения, что очевидно связано с наличием исходной дигисценции, влиянием фактора наличия выраженной структуры симфиза и напряжения со стороны мышц в области подбородка.

В предыдущих публикациях уже был описан феномен влияния давления мышц на процесс резорбции костной ткани, который был особенно выражен после завершения роста челюстей. Пациенты, перенесшие гениопластику по типу «вперед-вверх», что, следовательно, привело к освобождению мышц, характеризовались увеличением толщины костной ткани над областью симфиза. Также существует специфическое соотношение между наклоном нижних резцов и морфологией альвеолярной костной ткани. Например, с наклоненными вперед нижними резцами и компенсируемым 2 классом соотношений отмечается достаточно тонкая вестибулярная костная пластинка. В таких условиях при вертикальном ортодонтическом перемещении зубов можно спровоцировать ятрогенное повреждение костной ткани, что снизит прогнозированность ортодонтических манипуляций как таковых.
Биотип пародонта
Анализ КЛКТ-срезов, полученных в ходе исследования трупного материала, подтвердил наличие взаимосвязи между биотипом десен и толщиной щечной костной пластинки. Необходимость учета биотипа при реализации ХООЛ обоснована ролью кровоснабжения костных и мягкотканых структур пародонта (фото 7-9).
Фото 7. КЛКТ-срезы до начала ХООЛ. Дефицит трабекулярной костной ткани во фронтальных участках нижней челюсти, что также свидетельствует о дефиците кровоснабжения.

Фото 8. КЛКТ-срезы через 11 месяцев после лечения. Визуализация минимального дополнительного объема костной ткани.

Фото 9. Визуализация области вмешательства во время операции. Дефицит костного кровоснабжения, предположенный по результатам КЛКТ, был подтверждён и клинически посредством отсутствия значительного кровотечения после выполнения процедуры кортикотомии.

Кровоснабжение костной ткани напрямую связано с параметром толщины кости и непосредственно влияет на конечный результат лечения. Что же касается кровоснабжения десен, то таковое обеспечивается как за счет основных сосудов супрапериостальной области, так и за счет сосудов альвеолярного отростка. Таким образом, если кровоснабжение десен является дефицитным ввиду тонкой структуры костной ткани, то в таких условиях повышается не только риск развития рецессии, но и риск осложнений, связанных с патологическим заживления ятрогенной травмы. Классические научные публикации свидетельствуют о том, что чем толще мягкотканый лоскут, тем больше он содержит кровеносных сосудов, следовательно – тем выше прогнозированность эффективности его применения для перекрытия участков обнаженной поверхности корней. Исходя из этого, результат формирования костной вестибулярной пластинки посредством аугментации при тонком биотипе тканей в ходе ХООЛ может быть достаточно ограниченным из-за дефицита кровоснабжения мягких тканей. Для профилактики подобных осложнений необходимо проводить комплексную реконструкцию тканей пародонта, которая позволит избежать обнажения установленного трансплантата.
Толщина альвеолярного отростка и положение зуба
Для успеха любых регенераторных манипуляций необходимо обеспечить достаточную клеточную миграцию, снабжение питательными веществами и соответствующим объемом кислорода. Все это зависит от интенсивности кровоснабжения, которая, в свою очередь, зависит от исходной анатомии альвеолярной костной ткани. Для оценки таковой необходимо провести анализ результатов КЛКТ-сканирования, который позволит верифицировать плотность и архитектуру трабекулярной и кортикальной составляющей. Ранее уже было предложено несколько вариантов классификаций альвеолярной кости и костных дигисценций, которые позволяли связать таковые с риском развития рецессии в ходе ортодонтического передвижения зубов. Классификации Richman и Evans предполагают, что наличие 1-2 мм толщины костной ткани позволяет в достаточной мере минимизировать риск развития подобных осложнений. Одна из классификаций предполагает дифференциацию костной ткани в корональном и корневом участках зуба с учетом запланированной его позиции, таким образом, аргументируя потребность в аугментации конкретных участков с целью максимизации постоперационного объема костной вестибулярной пластинки. Такой же подход может быть использован и для выбора определенных клинических случаев, подходящих для реализации алгоритма ХООЛ. С точки зрения перспективы регенерации, компактная костная ткань более негативно влияет на интенсивность кровоснабжения и исход утолщения костной пластинки по сравнению с мягкой трабекулярной структурой кости (фото 7-8). Крайне важно внимательно подходить к выбору случаев для реализации протокола ХООЛ, исходя из анатомии альвеолярной костной ткани для обеспечения максимальной прогнозированности комплексной реабилитации. По мнению авторов, в случаях наличия тонкого биотипа тканей модификации подхода ХООЛ предусматривают возможности использования мягкотканой аугментации с минимально инвазивным оперативным подходом, а в отдельных случаях – и пролиферативных агентов по типу фибрина, обогащенного тромбоцитами, или производных плазмы, обогащенных факторами роста, которые способствуют активизации процесса ангиогенеза.
Глубина преддверия полости рта
Распространенность развития осложнений в области мягких тканей при выполнении регенераторных манипуляций составляет в среднем от 0% до 45%. Выполнение регенераторных вмешательств, предусматривающих корональное позиционирование и первичное заживление операционного участка во фронтальной области нижней челюсти, является весьма сложным из-за влияния ряда анатомических факторов (фото 10-13). Таковые включают напряжение подбородочных мышц, глубину преддверья полости рта, которая влияет на возможность первичного заживления раны с учетом влияния натяжения со стороны губы и толщину тканей. При дефицитной глубине преддверья или чрезмерном напряжении мышц подбородка повышается риск развития мягкотканых дигисценций, открытия лоскута, потери биоматериала, инфицирования и обнажения костного материала или используемой мембраны/бесклеточного дермального матрикса. У пациентов с мелким преддверием полости рта можно проводить манипуляцию его углубления посредством свободного десневого трансплантата или инъекции ботокса.
Фото 10. Неглубокое преддверье полости рта: вид до выполнения ХООЛ.

Фото 11. Ушивание после выполнения фазы ХООЛ.

Фото 12. Вид через 2 недели после вмешательства: дигисценция лоскута из-за натяжения, спровоцированного фактором мелкого преддверия.

Фото 13. Конечный результат после ХООЛ: дефицит прикрепленных десен при достижение нормальной позиции зубов.

Факторы, ассоциированные с ортодонтическим лечением
Факторы, ассоциированные с ортодонтическим лечением, которые влияют на регенеративный исход ХООЛ, в первую очередь связаны со спецификой механики передвижения зубов относительно доступного объема костной ткани. Данные предварительных публикаций свидетельствуют о повышении риска развития рецессии в ходе ортодонтического лечения. Чаще всего это связано с ортодонтическим перемещением зубов в условиях дефицита костной ткани, или же в условиях тонкого биотипа пародонтальных тканей. С другой стороны, если ортодонтическое перемещение проводиться с учетом вышеупомянутых параметров, то конечная достигнутая позиция зубов, наоборот, способствует стабилизации костной ткани. Evans и коллеги ранее уже обсуждали разные типы биомеханики ортодонтического перемещения зубов, исходя из позиции таковых и доступного объема костной ткани. Исследователи также разработали классификацию положения зубов до начала лечения, исходя из критериев которой можно проводить прогноз риска развития тех или иных осложнений. С целью минимизации риска развития рецессий необходимо проводить анализ КЛКТ-срезов дентоальвеолярного комплекса, который бы включал проектирование процесса изменения положения зуба из имеющегося в желаемое. Таким образом, представляется возможным идентифицировать пациентов с факторами риска еще до фактического начала лечения, а также подобрать наиболее подходящий механизм ортодонтического передвижения, который бы позволил добиться стабильной позиции не только зуба, но и окружающей костной ткани в конечном результате. Исследования на животных подтвердили отсутствие факта ограничения движения зубов со стороны используемого аугментационного материала. С другой стороны, ортодонтическое передвижение зубов индуцирует интеграцию и ремоделирование установленного костного трансплантата. Не следует также забывать и о феномене региональной акселерации. Данный феномен способствует не только более быстрому передвижению зубов, но и более быстрому костному метаболизму. Одними из основных аспектов ортодонтического лечения остаются время, необходимое для достижения максимального уровня метаболизма костного биоматериала, и диапазон требуемого передвижения. Данные литературы свидетельствуют о том, что применение ортодонтической силы индуцирует реминерализацию костного матрикса, в структуре которого происходит передвижение зубов и ремоделирование костного заменителя. После выполнения кортикотомии развивается деминерализация альвеолы вокруг перемещаемого зуба, при этом коллагеновый матрикс костной ткани передвигается вместе с зубом. Поэтому крайне важно начать ортодонтического лечение на протяжении 2 недель после проведения аугментации для максимизации регенераторного потенциала феномена региональной акселерации. Перед операцией также важно получить информацию от ортодонта относительно необходимой степени передвижения зуба, необходимого для коррекции имеющихся нарушений прикуса. Диапазон необходимого передвижения и будет определят объем аугментации, требуемый для компенсации потенциального риска развития дигисценций.
Выводы
Уже более десяти лет подход ХООЛ используется в ходе лечения стоматологических пациентов со скученностью зубов и/или несоответствием размеров челюстных костей. Однако перед началом какого-либо ортодонтического лечения необходимо установить этиологию уже имеющихся у пациента рецессий десен. Кроме того, крайне важно оценить исходный объем костной ткани в границах которого будет проведено ортодонтическое перемещение. Если же диапазон необходимого перемещения превышает имеющиеся костные границы лунки – это можно расценивать как одно из показаний к реализации ХООЛ. Перед началом фазы аугментации необходимо оценить факт наличия/отсутствия тонкого биотипа пародонтальных тканей и других факторов, ассоциированных с развитием рецессий или дигисценций. Коррекция таковых до хирургического вмешательства способствует достижению более прогнозированного результата реабилитации. Врач также должен понимать основные принципы влияния напряжения мышц, морфологии симфиза нижний челюсти и мелкого преддверья полости рта на возможный исход лечения. Оценка соотношения необходимого диапазона перемещения зубов к имеющемуся объему костной ткани посредством анализа срезов КЛКТ является одним из наиболее важных этапов планирования процедуры ХООЛ. Еще одним фактором залога успешного лечения является реабилитация пациента с привлечением мультидисциплинарной команды специалистов, глубокое понимание ситуации со стороны которых позволит значительно повысить прогнозированность проводимой хирургически-ортодонтической реабилитации.
Авторы:
Stuart Beauchamp, DMD
Colin S. Richman, DMD
William Baldock, DMD
Brock J. Pumphrey, DMD
J. Kobi Stern, DMD, MSc






























































































































































0 комментариев