В данном случае речь идет о пациентке с большим объемом стоматологического лечения, которую беспокоил растущий дискомфорт от неправильного прикуса. Она также опасалась возможного разрушения или потери передних зубов. Лечащий врач использовал системный подход к диагностике и планированию лечения, учитывая профиль риска и эстетические проблемы пациентки. Лечение заключалось в устранении боли в суставах, восстановлении верхнего зубного ряда, а затем нижнего зубного ряда с использованием комбинации прямых и непрямых реставраций. Все лечение было завершено без увеличения риска для общего стоматологического здоровья пациентки.
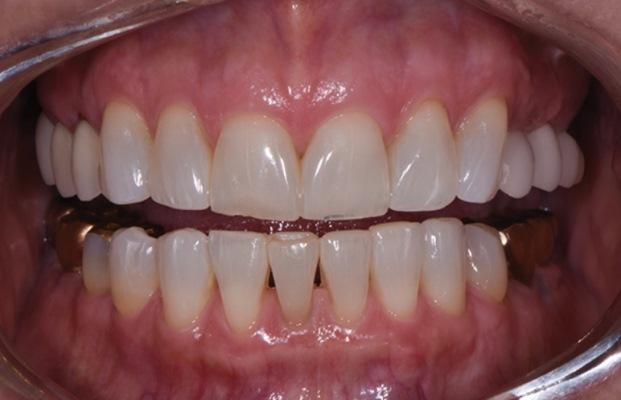
Поскольку лечение пациентки с ограничением жевательных движений (ОЖД) подразумевает лечение боковых зубов в адаптированном центральном положении, была решена проблема неравномерной визуальной высоты коронок боковых зубов. Для увеличения визуальной длины зубов использовалась техника реконтурирования абатментов и протезирования на имплантатах. Сотрудничество между лечащим врачом и лабораторным техником было критически важным для создания четкого представления о желаемом результате.
Обзор клинического случая
Пациентку, 64 года, бывшую ассистентку стоматолога, направил недавно вышедший на пенсию стоматолог, который, как бывший клинический инструктор Центра Койса, знал авторов и был знаком с их работами. Однако по направлению врача пациентке пришлось проехать более 700 миль от своего дома, поэтому сроки лечения были скорректированы с учетом графика ее поездок.
В ее стоматологическом анамнезе было ортодонтическое лечение в возрасте 52 лет, и она сообщила о проблемах с прикусом/дисфункции в височно-нижнечелюстном суставе, возникших после дополнительного обширного стоматологического лечения. Она становилась все более недовольной своей улыбкой и была обеспокоена черными треугольниками между передними зубами нижней челюсти и неровным положением десневого края боковых реставраций на имплантатах на верхней челюсти. Изношенные и сколотые передние зубы верхней челюсти были ранее восстановлены большим количеством композита класса III. Она беспокоилась, что сломает передние зубы, и хотела найти более долгосрочное решение, чем восстановление с помощью прямой композитной реставрации. Ее клиническое состояние до лечения представлено на фото 1 - 4.
Фото 1: Фото улыбки анфас до лечения.

Фото 2: Зубы разомкнуты, видны проблемы с эстетикой пациентки, фото до лечения.
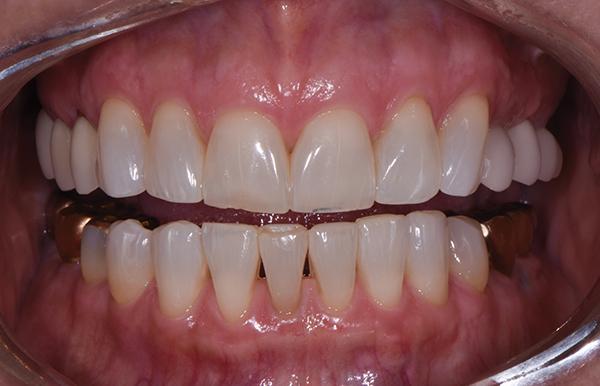
Фото 3: Верхний зубной ряд до лечения, вид с окклюзионной стороны.
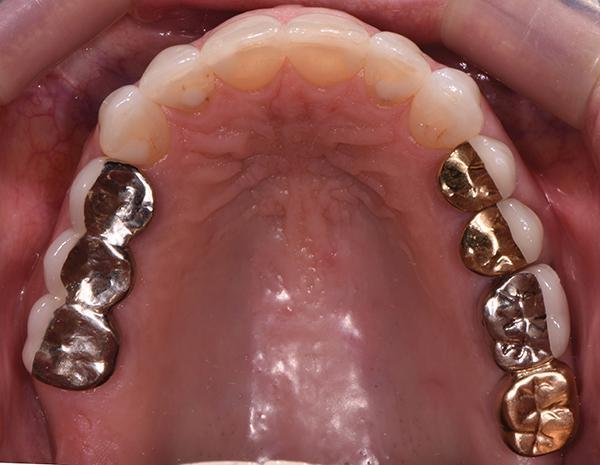
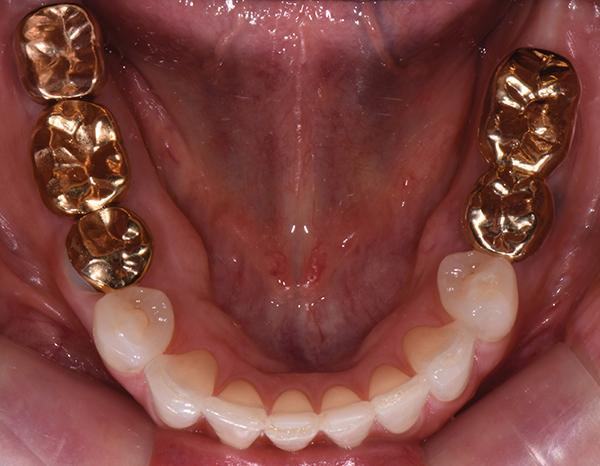
Фото 4: Нижний зубной ряд до лечения, вид с окклюзионной стороны.
Медицинский и стоматологический анамнез
В анамнезе у пациентки была гипофункция щитовидной железы, кислотный рефлюкс и диабет II типа (A1C 5,7), которые контролировались с помощью лекарств. По истории болезни и возрасту она была отнесена к II классу Американского общества анестезиологов (ASA).
Она регулярно получала стоматологическую помощь и имела заболевания пародонта в семейном анамнезе. У нее в анамнезе были перелом и/или скол зубов, но активного кариеса не было в течение предыдущих 3 лет.
Диагностика, оценка риска и прогноз
Пародонт: были отмечены карманы глубиной от 2 мм до 4 мм без кровоточивости на ее естественных зубах. Вокруг имплантатов моляров имелись отдельные карманы глубиной от 5 до 6 мм. Она была отнесена к II стадии Американской академии пародонтологии (AAP) (от 2 мм до 4 мм горизонтальной потери кости), класс B (из-за диабета II типа) (фото 5).
Фото 5: Панорамная рентгенограмма до лечения.
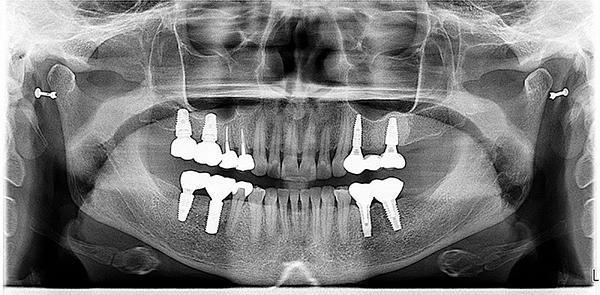
Риск: Умеренный
Прогноз: Благоприятный
Биомеханика: активного кариеса не отмечено. Имеющиеся имплантаты, заменяющие зубы 1.7, 1.6, 2.4, 2.6, 3.6, 3.5, 4.6 и 4.7, а также зубы 1.3 и с 3.4 по 4.4, имели хороший прогноз. Зубы с 1.2 по 2.3 имели благоприятный прогноз из-за имеющихся больших композитных пломб. Зубы 1.5 и 1.4 имели плохой прогноз, поскольку их структура была повреждена, и ранее в них было проведено лечение корневых каналов.
Риск: Умеренный
Прогноз: Благоприятный
Функция: Пациентка сообщила о болезненности и двустороннем хлопке в височно-нижнечелюстном суставе, но щелчков или блокировки не было. Она избегала многих продуктов из-за страха сломать зубы. За последние 5 лет она заметила, что ее верхние и нижние передние зубы стали короче и что теперь она сильнее бьет по передним, чем по задним зубам. Она сообщила, что ей приходится сжимать челюсть, чтобы зубы сошлись, и она осознавала, что сжимает зубы днем и ночью. Она носила ночную каппу и делала это регулярно на протяжении многих лет. Отмечалась подвижность зубов 1.5, 1,4, 3.2-4.3 и 4.5. Испытания на нагрузку и неподвижность были отрицательными. Минимальное истирание было отмечено на зубах с 1.3 по 2.3 и с 3.4 по 4.4. Был поставлен диагноз "ограничение жевательных движений" (ОЖД).
Риск: Умеренный
Прогноз: Неблагоприятный
Зубочелюстная система: У пациентки были заметны десны как при естественной улыбке, так и при улыбке Дюшенна. Она хотела воссоздать прежнюю улыбку. Ее передние зубы верхнечелюстной группы имели приемлемую симметрию десны и находились в правильном положении, что упрощало лечение. Поэтому ее прогноз был повышен с "безнадежного" до "неблагоприятного".
Риск: Высокий
Прогноз: Неблагоприятный
Цели лечения
Цели лечения заключались в том, чтобы реализовать видение пациентки о более удобном прикусе и улучшенной эстетике без увеличения биомеханического риска, изготовить долговечные, функциональные реставрации и создать более гармоничную улыбку. Повторное положение нижней челюсти определяется с помощью депрограмматора Kois (KDP) (Kois Center), а затем выполняют реставрацию зубов с нижней челюстью в депрограммированном мыщелковом положении. Лицевой контур боковых реставраций на имплантатах на верхней челюсти будет изменен, чтобы гармонировать с уровнем десны передних зубов.
Лечение
Этап 1: Предварительная консультация, доставка депрограмматора
На первичном приеме было проведено полное обследование, включая составление полной пародонтологической карты, серию снимков и рентгенографию. Были сняты оттиски для моделей, KDP и отбеливающих капп.
После первичного осмотра зуботехническая лаборатория изготовила 3D-оттиск KDP, и пациентка вернулась для установки и обсуждения вариантов лечения. Окончательный план лечения будет утвержден после депрограммирования и последующей регистрации прикуса. Лечение включает увеличение вертикального окклюзионного расстояния (ВОР) путем восстановления боковых зубов. Это позволит облегчить ОЖД и удлинить передние зубы верхней челюсти. В связи с тем, что пациентку беспокоили имеющиеся большие композитные пломбы III класса на передних зубах верхней челюсти, она попросила сделать непрямые реставрации на передних зубах верхней челюсти. С учетом эстетических пожеланий пациентки передние нижние зубы будут отбелены. В течение 3 недель ей было предписано постоянно носить KDP, за исключением приема пищи.
После 3-недельного периода ношения депрограмматора пациентка вернулась и были получены данные окклюзии. Она сообщила о комфорте в суставах и отсутствии боли при ношении KDP. Челюстно-лицевой анализатор Kois (Kois Center) использовался для установки моделей на артикуляторе Panadent (Panadent). Точка первоначального окклюзионного контакта находилась в переднем отделе, что подтверждает диагноз ОЖД.
Этап 2: Окончательный план лечения
Диагностический восковой слепок был изготовлен с использованием 10-этапного подхода к лечению (Kois Center). В состоянии покоя губ отображение бугорка было -1 мм; поэтому к длине бугорка добавили 1,5 мм и выровняли верхнюю дугу. Для гармонии с передними зубами боковые зубы верхней челюсти были удлинены примерно на 1-3 мм. Зубы нижней челюсти должны быть выровнены до длины зуба 3.2.
Непрямые реставрации будут установлены на зубы с 1.5 по 2.3 и 4.5; на зубы 1.6, 3.6, 3.5, 4.6 и 4.7 будут установлены индивидуальные коронки на имплантатах с опорой на абатменты; а на зубы 1.4-1.6 будет установлен индивидуальный мостовидный протез на имплантатах с опорой на абатменты. Прямые композитные реставрации будут установлены на окклюзионные поверхности зубов 3.4 и 4.4 и режущие края зубов 3.3 и 4.3. Кроме того, композитный материал будет установлен интерпроксимально для устранения черных треугольников в десневой трети зубов 3.3-4.3.
ВОР будет увеличено примерно на 1 мм, чтобы сгладить жевательный путь и удлинить передние зубы верхней челюсти. Визуально неадекватная длина коронок в левом боковом отделе верхней челюсти будет устранена с помощью изменения тканей вокруг абатментов имплантатов и овального участка промежуточной части, что позволит создать более симметричную и приятную улыбку. Пациентка будет получать регулярный пародонтологический уход у местного стоматолога.
Этап 3: Верхний зубной ряд
Зубы 1.5, 1.4 и с 1.2 по 2.2 были препарированы под консервативные реставрации с полным покрытием, а зубы 1.3 и 2.3 — под реставрации с частичным покрытием. Реставрации на имплантатах на зубах 1.7 и 1.7 и мост с опорой на имплантаты на левой половине верхней челюсти были удалены, установлены слепочные трансферы для открытой ложки и снят оттиск из поливинилсилоксана (ПВС).
Временные реставрации на верхней челюсти были изготовлены по диагностическому восковому оттиску с использованием матрицы ПВС, а в боковом отделе они были зафиксированы на временных абатментах. Боковые коронки будут изготовлены из слоистого диоксида циркония для обеспечения прочности и непрозрачности, чтобы скрыть металлические абатменты. Передние коронки будут изготовлены из дисиликата лития, так как этот материал обладает повышенными эстетическими качествами. Визуальная длина зубов на имплантатах на верхней челюсти сначала определялась в лаборатории (фото 6 - 8), а клиническая коррекция десны проводилась на приеме у врача. Для создания двустороннего равного окклюзионного контакта в боковом отделе потребовалась небольшая окклюзионная коррекция зубного ряда нижней челюсти. Пациентка вернулась на следующий день для снятия оттисков с временных реставраций и получения фотографий, а также для регистрации центрической окклюзии. Регистрация проводилась путем создания небольшого прямого композитного депрограмматора на нёбной поверхности зубов 1.1 и 2.1, открывая прикус на 0,5 мм. Временные реставрации в боковом отделе верхней челюсти были удалены, на имплантаты были установлены высокие заживляющие винты, и была проведена регистрация прикуса. Заживляющие винты были сняты и отправлены вместе с корпусом в лабораторию для установки.
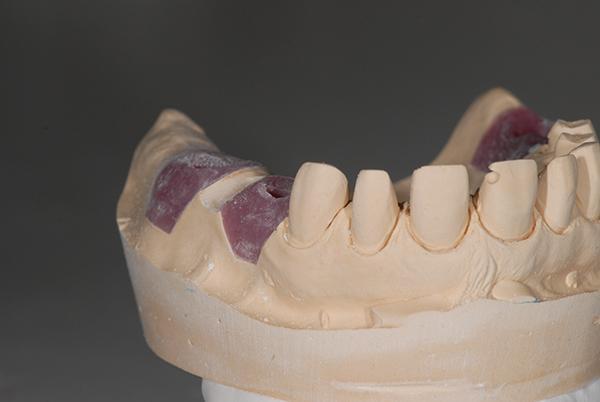
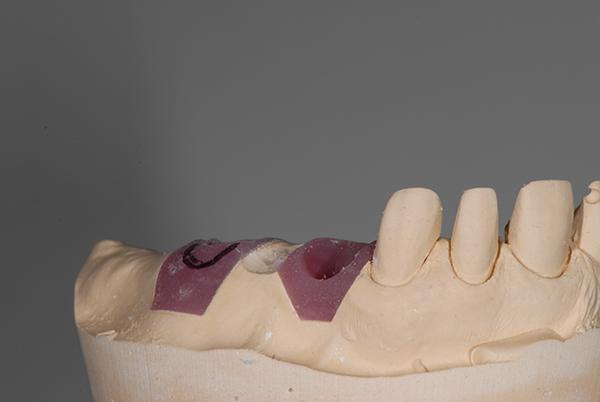
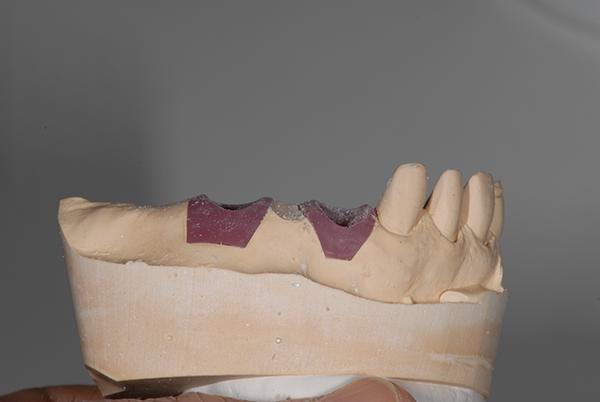
Фото 6 - 8. Модель до (фото 6), во время (фото 7) и после (фото 8) корректировки мягких тканей в апикальном направлении для имитации идеальной длины зубов (2.4-2.6) и подготовки овальной промежуточной части протеза.
Через 1 месяц пациентка вернулась для установки реставраций на верхней челюсти. Чтобы обеспечить полную посадку абатментов и реставраций, перед примеркой реставраций был проведен реконтуринг десны в левом боковом отделе верхней челюсти. После введения анестезии были установлены покрывные винты. Для обезболивания и контроля кровотечения была проведена дополнительная инфильтрация анестетика вокруг мест расположения имплантатов и промежуточной части мостовидного протеза с использованием лидокаина 2% с эпинефрином 1:50,000. После оценки мест расположения имплантатов и промежуточной части мостовидного протеза на рабочей модели, алмазный бор KS5 (Brasseler USA) был использован для изменения тканей, чтобы обеспечить пассивную посадку индивидуальных абатментов и реставраций на имплантатах (фото 9). Рентгенограммы подтвердили полную посадку компонентов имплантата перед цементированием.
Фото 9: Изменение тканей для обеспечения пассивной посадки протеза.
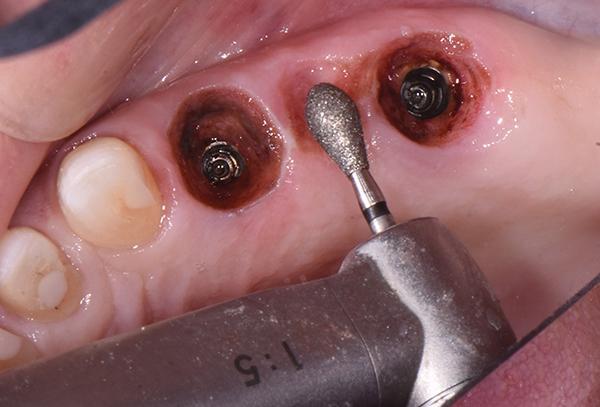
Затем все реставрации были оценены с точки зрения эстетики, полноты посадки, окклюзии и проксимальных контактов, и пациентка дала согласие на постоянную посадку. Зубы подвергались микротравлению с помощью 27-микронного оксида алюминия, а абатменты имплантатов были затянуты с моментом 35 Нсм. Литий-дисиликатные коронки на зубах с 1.3 по 2.3 были очищены, обработаны силаном, а затем плотно зафиксированы с помощью самоклеящегося композитного цемента (RelyX Unicem 2, 3M Oral Care). Боковые циркониевые коронки на верхней челюсти были подвергнуты микротравлению, очищены, покрыты мономером MDP (Z-Prime Plus, BISCO) и плотно посажены на зубы 1.5 и 1.4 и индивидуальные абатменты на имплантатах. Для уточнения окклюзии нижнего зубного ряда была проведена окклюзионная коррекция с использованием напечатанного KDP.
Этап 4: Зубной ряд нижней челюсти
Лечение зубного ряда нижней челюсти было проведено на следующий день. Окклюзионные поверхности и резцовые края зубов 3.4-4.4 были восстановлены с помощью прямого бондинга, в соответствии с диагностической восковой моделью. Методом литья под давлением на окклюзионные поверхности зубов 3.6 и 4.4 был нанесен композитный материал (G-aenial Universal Injectable, Bleach White, GC America). Поливиниловый язычный стент использовался для добавления микрогибридного композита (Vit-l-escence, A1, Ultradent) на режущие края зубов с 3.3 по 4.3. Черные треугольники во фронтальной части были закрыты адгезивным композитным материалом по разработанной лечащим врачом методике с использованием матрицы для фронтальной части (Blue View VariStrip, Garrison Dental Solutions) со встроенной кривизной, которая обеспечивает идеальные интерпроксимальные контуры и маргинальную адаптацию. Зуб 4.5 был препарирован, и был снят оттиск из ПВС для изготовления индивидуальных абатментов и коронок на имплантатах на зубах 3.6, 3.5, 4.6 и 4.7, а также для коронки на зубе 4.5. Временные протезы нижней челюсти были изготовлены по диагностической восковой модели с использованием матрицы из ПВС и временных абатментов. Напечатанный KDP был установлен, и была сформирована новая центрическая окклюзия с открытием прикуса примерно на 0,5 мм. Затем временные протезы в боковом отделе были удалены и установлены заживляющие винты. Временные реставрации были установлены. Заживляющие винты были отправлены в лабораторию, чтобы облегчить точную установку.
Через 3 недели пациентка вернулась для установки реставраций на нижнюю челюсть. При цементировании коронок на верхней челюсти использовались те же протоколы. Для уточнения окклюзии и достижения равного двустороннего одновременного контакта снова использовался KDP. Пациентку усадили вертикально, попросили пожевать 220-микронную бумагу, и затем устранили все функциональные помехи.
Этап 5: Послеоперационный осмотр и финальные фотографии
Через месяц после завершения лечения пациентка вернулась на послеоперационный осмотр и для получения финальных фотографий. Она была в восторге от удобства нового прикуса и счастлива от своей красивой улыбки (фото 10 - 15).
Фото 10: Максимальные бугорково-фиссурный контакт зубов-антагонистов, вид после лечения.
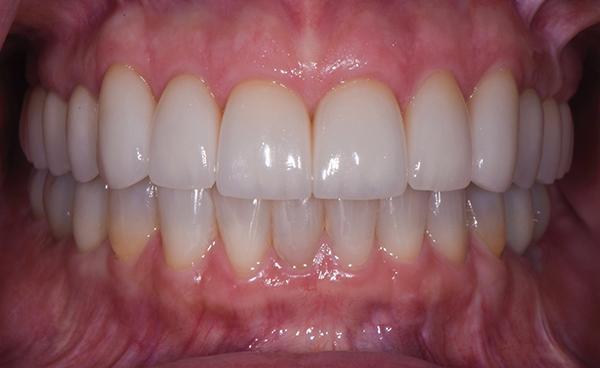
Фото 11: Естественная улыбка пациентки, вид после лечения.
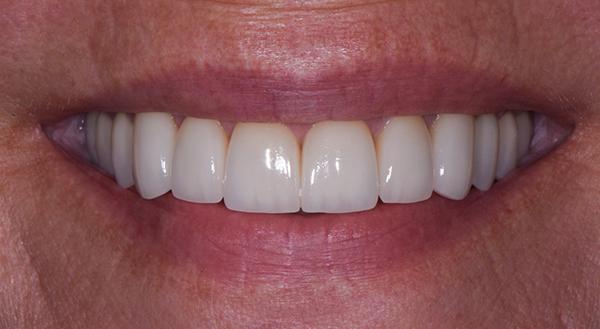
Фото 12: Верхний зубной ряд после лечения, вид с окклюзионной стороны.
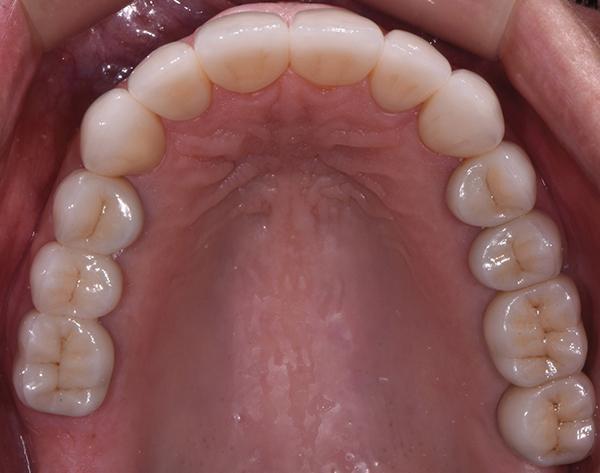
Фото 13: Нижний зубной ряд после лечения, вид с окклюзионной стороны.
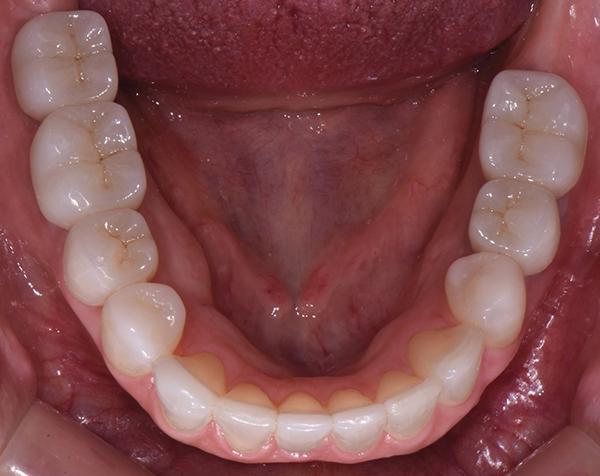
Фото 14: Разомкнутые челюсти крупным планом, вид после лечения.
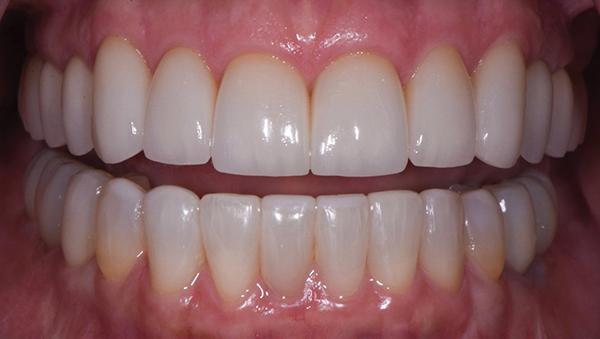
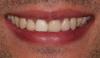
Фото 15: Фото улыбки анфас после лечения.

Обсуждение
Пациентка, имеющая в анамнезе значительный опыт лечения зубов, обратилась за помощью в связи с ухудшением симптомов, вызванных неудобным прикусом и болью в челюсти. Постоянные боли в челюстных суставах, а также опасения по поводу разрушения или потери передних зубов стали причиной лечения. Однако после того, как она узнала о применении KDP и о сопутствующем облегчении симптомов, ее доверие к нынешней команде специалистов по эстетической реставрации как к способной адекватно восстановить ее функциональную и эстетическую гармонию значительно возросло.
После сопоставления установленных гипсовых моделей с депрограммированными окклюзионными пластинками было определено, что потребуется замена реставраций в боковых отделах верхней и нижней челюстей. Это также позволит восстановить имплантаты в боковом отделе верхней челюсти до видимой длины зубов, более гармонично сочетающейся с уровнем десны и длиной передних зубов верхней челюсти.
На основе диагностической модели был создан план окончательных реставраций для принятия решений о лечении пациентки и создания матриц для временных реставраций. В зуботехнической лаборатории была отлита модель мягких тканей, воспроизводящая клиническую ситуацию пациентки. Перед проектированием индивидуальных абатментов CAD/CAM, используя диагностический слепок в качестве эталона, зубной техник смог изменить мягкие ткани, расположенные коронально по отношению к месту установки дентального имплантата. Препарирование тканей перед 3D-сканированием для создания конструкции абатмента позволило контролировать их профиль прорезывания и создать более заметную структуру зуба, гармонично сочетающуюся с положением десны передних зубов и устраняющую беспокойство пациента по поводу видимой длины реставраций.
Хотя управление тканями было бы возможно на предварительном этапе, были учтены ограничения, связанные с лечением пациентки из другого штата, чтобы сократить время ожидания и добиться более предсказуемого результата. Этот выбор не нанес ущерба эстетике и биологии конечного результата лечения.
Заключение
Решение главной проблемы пациентки — боли в суставах — побудило ее сосредоточиться на общих целях лечения зубов. Несмотря на неоднократную замену реставраций, ее симптомы продолжали ухудшаться, а эстетические ожидания не оправдывались. При управлении ее профилем риска и работе с эстетическими проблемами авторы использовали системный подход в диагностике и планировании лечения, что было крайне важно для создания и реализации новых возможностей для пациентки.
Авторы:
Kris Swanson, DDS
Leon Hermanides, CDT
В данном случае речь идет о пациентке с большим объемом стоматологического лечения, которую беспокоил растущий дискомфорт от неправильного прикуса. Она также опасалась возможного разрушения или потери передних зубов. Лечащий врач использовал системный подход к диагностике и планированию лечения, учитывая профиль риска и эстетические проблемы пациентки. Лечение заключалось в устранении боли в суставах, восстановлении верхнего зубного ряда, а затем нижнего зубного ряда с использованием комбинации прямых и непрямых реставраций. Все лечение было завершено без увеличения риска для общего стоматологического здоровья пациентки.

Поскольку лечение пациентки с ограничением жевательных движений (ОЖД) подразумевает лечение боковых зубов в адаптированном центральном положении, была решена проблема неравномерной визуальной высоты коронок боковых зубов. Для увеличения визуальной длины зубов использовалась техника реконтурирования абатментов и протезирования на имплантатах. Сотрудничество между лечащим врачом и лабораторным техником было критически важным для создания четкого представления о желаемом результате.
Обзор клинического случая
Пациентку, 64 года, бывшую ассистентку стоматолога, направил недавно вышедший на пенсию стоматолог, который, как бывший клинический инструктор Центра Койса, знал авторов и был знаком с их работами. Однако по направлению врача пациентке пришлось проехать более 700 миль от своего дома, поэтому сроки лечения были скорректированы с учетом графика ее поездок.
В ее стоматологическом анамнезе было ортодонтическое лечение в возрасте 52 лет, и она сообщила о проблемах с прикусом/дисфункции в височно-нижнечелюстном суставе, возникших после дополнительного обширного стоматологического лечения. Она становилась все более недовольной своей улыбкой и была обеспокоена черными треугольниками между передними зубами нижней челюсти и неровным положением десневого края боковых реставраций на имплантатах на верхней челюсти. Изношенные и сколотые передние зубы верхней челюсти были ранее восстановлены большим количеством композита класса III. Она беспокоилась, что сломает передние зубы, и хотела найти более долгосрочное решение, чем восстановление с помощью прямой композитной реставрации. Ее клиническое состояние до лечения представлено на фото 1 - 4.
Фото 1: Фото улыбки анфас до лечения.

Фото 2: Зубы разомкнуты, видны проблемы с эстетикой пациентки, фото до лечения.

Фото 3: Верхний зубной ряд до лечения, вид с окклюзионной стороны.

Фото 4: Нижний зубной ряд до лечения, вид с окклюзионной стороны.

Медицинский и стоматологический анамнез
В анамнезе у пациентки была гипофункция щитовидной железы, кислотный рефлюкс и диабет II типа (A1C 5,7), которые контролировались с помощью лекарств. По истории болезни и возрасту она была отнесена к II классу Американского общества анестезиологов (ASA).
Она регулярно получала стоматологическую помощь и имела заболевания пародонта в семейном анамнезе. У нее в анамнезе были перелом и/или скол зубов, но активного кариеса не было в течение предыдущих 3 лет.
Диагностика, оценка риска и прогноз
Пародонт: были отмечены карманы глубиной от 2 мм до 4 мм без кровоточивости на ее естественных зубах. Вокруг имплантатов моляров имелись отдельные карманы глубиной от 5 до 6 мм. Она была отнесена к II стадии Американской академии пародонтологии (AAP) (от 2 мм до 4 мм горизонтальной потери кости), класс B (из-за диабета II типа) (фото 5).
Фото 5: Панорамная рентгенограмма до лечения.

Риск: Умеренный
Прогноз: Благоприятный
Биомеханика: активного кариеса не отмечено. Имеющиеся имплантаты, заменяющие зубы 1.7, 1.6, 2.4, 2.6, 3.6, 3.5, 4.6 и 4.7, а также зубы 1.3 и с 3.4 по 4.4, имели хороший прогноз. Зубы с 1.2 по 2.3 имели благоприятный прогноз из-за имеющихся больших композитных пломб. Зубы 1.5 и 1.4 имели плохой прогноз, поскольку их структура была повреждена, и ранее в них было проведено лечение корневых каналов.
Риск: Умеренный
Прогноз: Благоприятный
Функция: Пациентка сообщила о болезненности и двустороннем хлопке в височно-нижнечелюстном суставе, но щелчков или блокировки не было. Она избегала многих продуктов из-за страха сломать зубы. За последние 5 лет она заметила, что ее верхние и нижние передние зубы стали короче и что теперь она сильнее бьет по передним, чем по задним зубам. Она сообщила, что ей приходится сжимать челюсть, чтобы зубы сошлись, и она осознавала, что сжимает зубы днем и ночью. Она носила ночную каппу и делала это регулярно на протяжении многих лет. Отмечалась подвижность зубов 1.5, 1,4, 3.2-4.3 и 4.5. Испытания на нагрузку и неподвижность были отрицательными. Минимальное истирание было отмечено на зубах с 1.3 по 2.3 и с 3.4 по 4.4. Был поставлен диагноз "ограничение жевательных движений" (ОЖД).
Риск: Умеренный
Прогноз: Неблагоприятный
Зубочелюстная система: У пациентки были заметны десны как при естественной улыбке, так и при улыбке Дюшенна. Она хотела воссоздать прежнюю улыбку. Ее передние зубы верхнечелюстной группы имели приемлемую симметрию десны и находились в правильном положении, что упрощало лечение. Поэтому ее прогноз был повышен с "безнадежного" до "неблагоприятного".
Риск: Высокий
Прогноз: Неблагоприятный
Цели лечения
Цели лечения заключались в том, чтобы реализовать видение пациентки о более удобном прикусе и улучшенной эстетике без увеличения биомеханического риска, изготовить долговечные, функциональные реставрации и создать более гармоничную улыбку. Повторное положение нижней челюсти определяется с помощью депрограмматора Kois (KDP) (Kois Center), а затем выполняют реставрацию зубов с нижней челюстью в депрограммированном мыщелковом положении. Лицевой контур боковых реставраций на имплантатах на верхней челюсти будет изменен, чтобы гармонировать с уровнем десны передних зубов.
Лечение
Этап 1: Предварительная консультация, доставка депрограмматора
На первичном приеме было проведено полное обследование, включая составление полной пародонтологической карты, серию снимков и рентгенографию. Были сняты оттиски для моделей, KDP и отбеливающих капп.
После первичного осмотра зуботехническая лаборатория изготовила 3D-оттиск KDP, и пациентка вернулась для установки и обсуждения вариантов лечения. Окончательный план лечения будет утвержден после депрограммирования и последующей регистрации прикуса. Лечение включает увеличение вертикального окклюзионного расстояния (ВОР) путем восстановления боковых зубов. Это позволит облегчить ОЖД и удлинить передние зубы верхней челюсти. В связи с тем, что пациентку беспокоили имеющиеся большие композитные пломбы III класса на передних зубах верхней челюсти, она попросила сделать непрямые реставрации на передних зубах верхней челюсти. С учетом эстетических пожеланий пациентки передние нижние зубы будут отбелены. В течение 3 недель ей было предписано постоянно носить KDP, за исключением приема пищи.
После 3-недельного периода ношения депрограмматора пациентка вернулась и были получены данные окклюзии. Она сообщила о комфорте в суставах и отсутствии боли при ношении KDP. Челюстно-лицевой анализатор Kois (Kois Center) использовался для установки моделей на артикуляторе Panadent (Panadent). Точка первоначального окклюзионного контакта находилась в переднем отделе, что подтверждает диагноз ОЖД.
Этап 2: Окончательный план лечения
Диагностический восковой слепок был изготовлен с использованием 10-этапного подхода к лечению (Kois Center). В состоянии покоя губ отображение бугорка было -1 мм; поэтому к длине бугорка добавили 1,5 мм и выровняли верхнюю дугу. Для гармонии с передними зубами боковые зубы верхней челюсти были удлинены примерно на 1-3 мм. Зубы нижней челюсти должны быть выровнены до длины зуба 3.2.
Непрямые реставрации будут установлены на зубы с 1.5 по 2.3 и 4.5; на зубы 1.6, 3.6, 3.5, 4.6 и 4.7 будут установлены индивидуальные коронки на имплантатах с опорой на абатменты; а на зубы 1.4-1.6 будет установлен индивидуальный мостовидный протез на имплантатах с опорой на абатменты. Прямые композитные реставрации будут установлены на окклюзионные поверхности зубов 3.4 и 4.4 и режущие края зубов 3.3 и 4.3. Кроме того, композитный материал будет установлен интерпроксимально для устранения черных треугольников в десневой трети зубов 3.3-4.3.
ВОР будет увеличено примерно на 1 мм, чтобы сгладить жевательный путь и удлинить передние зубы верхней челюсти. Визуально неадекватная длина коронок в левом боковом отделе верхней челюсти будет устранена с помощью изменения тканей вокруг абатментов имплантатов и овального участка промежуточной части, что позволит создать более симметричную и приятную улыбку. Пациентка будет получать регулярный пародонтологический уход у местного стоматолога.
Этап 3: Верхний зубной ряд
Зубы 1.5, 1.4 и с 1.2 по 2.2 были препарированы под консервативные реставрации с полным покрытием, а зубы 1.3 и 2.3 — под реставрации с частичным покрытием. Реставрации на имплантатах на зубах 1.7 и 1.7 и мост с опорой на имплантаты на левой половине верхней челюсти были удалены, установлены слепочные трансферы для открытой ложки и снят оттиск из поливинилсилоксана (ПВС).
Временные реставрации на верхней челюсти были изготовлены по диагностическому восковому оттиску с использованием матрицы ПВС, а в боковом отделе они были зафиксированы на временных абатментах. Боковые коронки будут изготовлены из слоистого диоксида циркония для обеспечения прочности и непрозрачности, чтобы скрыть металлические абатменты. Передние коронки будут изготовлены из дисиликата лития, так как этот материал обладает повышенными эстетическими качествами. Визуальная длина зубов на имплантатах на верхней челюсти сначала определялась в лаборатории (фото 6 - 8), а клиническая коррекция десны проводилась на приеме у врача. Для создания двустороннего равного окклюзионного контакта в боковом отделе потребовалась небольшая окклюзионная коррекция зубного ряда нижней челюсти. Пациентка вернулась на следующий день для снятия оттисков с временных реставраций и получения фотографий, а также для регистрации центрической окклюзии. Регистрация проводилась путем создания небольшого прямого композитного депрограмматора на нёбной поверхности зубов 1.1 и 2.1, открывая прикус на 0,5 мм. Временные реставрации в боковом отделе верхней челюсти были удалены, на имплантаты были установлены высокие заживляющие винты, и была проведена регистрация прикуса. Заживляющие винты были сняты и отправлены вместе с корпусом в лабораторию для установки.
Фото 6 - 8. Модель до (фото 6), во время (фото 7) и после (фото 8) корректировки мягких тканей в апикальном направлении для имитации идеальной длины зубов (2.4-2.6) и подготовки овальной промежуточной части протеза.



Через 1 месяц пациентка вернулась для установки реставраций на верхней челюсти. Чтобы обеспечить полную посадку абатментов и реставраций, перед примеркой реставраций был проведен реконтуринг десны в левом боковом отделе верхней челюсти. После введения анестезии были установлены покрывные винты. Для обезболивания и контроля кровотечения была проведена дополнительная инфильтрация анестетика вокруг мест расположения имплантатов и промежуточной части мостовидного протеза с использованием лидокаина 2% с эпинефрином 1:50,000. После оценки мест расположения имплантатов и промежуточной части мостовидного протеза на рабочей модели, алмазный бор KS5 (Brasseler USA) был использован для изменения тканей, чтобы обеспечить пассивную посадку индивидуальных абатментов и реставраций на имплантатах (фото 9). Рентгенограммы подтвердили полную посадку компонентов имплантата перед цементированием.
Фото 9: Изменение тканей для обеспечения пассивной посадки протеза.

Затем все реставрации были оценены с точки зрения эстетики, полноты посадки, окклюзии и проксимальных контактов, и пациентка дала согласие на постоянную посадку. Зубы подвергались микротравлению с помощью 27-микронного оксида алюминия, а абатменты имплантатов были затянуты с моментом 35 Нсм. Литий-дисиликатные коронки на зубах с 1.3 по 2.3 были очищены, обработаны силаном, а затем плотно зафиксированы с помощью самоклеящегося композитного цемента (RelyX Unicem 2, 3M Oral Care). Боковые циркониевые коронки на верхней челюсти были подвергнуты микротравлению, очищены, покрыты мономером MDP (Z-Prime Plus, BISCO) и плотно посажены на зубы 1.5 и 1.4 и индивидуальные абатменты на имплантатах. Для уточнения окклюзии нижнего зубного ряда была проведена окклюзионная коррекция с использованием напечатанного KDP.
Этап 4: Зубной ряд нижней челюсти
Лечение зубного ряда нижней челюсти было проведено на следующий день. Окклюзионные поверхности и резцовые края зубов 3.4-4.4 были восстановлены с помощью прямого бондинга, в соответствии с диагностической восковой моделью. Методом литья под давлением на окклюзионные поверхности зубов 3.6 и 4.4 был нанесен композитный материал (G-aenial Universal Injectable, Bleach White, GC America). Поливиниловый язычный стент использовался для добавления микрогибридного композита (Vit-l-escence, A1, Ultradent) на режущие края зубов с 3.3 по 4.3. Черные треугольники во фронтальной части были закрыты адгезивным композитным материалом по разработанной лечащим врачом методике с использованием матрицы для фронтальной части (Blue View VariStrip, Garrison Dental Solutions) со встроенной кривизной, которая обеспечивает идеальные интерпроксимальные контуры и маргинальную адаптацию. Зуб 4.5 был препарирован, и был снят оттиск из ПВС для изготовления индивидуальных абатментов и коронок на имплантатах на зубах 3.6, 3.5, 4.6 и 4.7, а также для коронки на зубе 4.5. Временные протезы нижней челюсти были изготовлены по диагностической восковой модели с использованием матрицы из ПВС и временных абатментов. Напечатанный KDP был установлен, и была сформирована новая центрическая окклюзия с открытием прикуса примерно на 0,5 мм. Затем временные протезы в боковом отделе были удалены и установлены заживляющие винты. Временные реставрации были установлены. Заживляющие винты были отправлены в лабораторию, чтобы облегчить точную установку.
Через 3 недели пациентка вернулась для установки реставраций на нижнюю челюсть. При цементировании коронок на верхней челюсти использовались те же протоколы. Для уточнения окклюзии и достижения равного двустороннего одновременного контакта снова использовался KDP. Пациентку усадили вертикально, попросили пожевать 220-микронную бумагу, и затем устранили все функциональные помехи.
Этап 5: Послеоперационный осмотр и финальные фотографии
Через месяц после завершения лечения пациентка вернулась на послеоперационный осмотр и для получения финальных фотографий. Она была в восторге от удобства нового прикуса и счастлива от своей красивой улыбки (фото 10 - 15).
Фото 10: Максимальные бугорково-фиссурный контакт зубов-антагонистов, вид после лечения.

Фото 11: Естественная улыбка пациентки, вид после лечения.

Фото 12: Верхний зубной ряд после лечения, вид с окклюзионной стороны.

Фото 13: Нижний зубной ряд после лечения, вид с окклюзионной стороны.

Фото 14: Разомкнутые челюсти крупным планом, вид после лечения.

Фото 15: Фото улыбки анфас после лечения.

Обсуждение
Пациентка, имеющая в анамнезе значительный опыт лечения зубов, обратилась за помощью в связи с ухудшением симптомов, вызванных неудобным прикусом и болью в челюсти. Постоянные боли в челюстных суставах, а также опасения по поводу разрушения или потери передних зубов стали причиной лечения. Однако после того, как она узнала о применении KDP и о сопутствующем облегчении симптомов, ее доверие к нынешней команде специалистов по эстетической реставрации как к способной адекватно восстановить ее функциональную и эстетическую гармонию значительно возросло.
После сопоставления установленных гипсовых моделей с депрограммированными окклюзионными пластинками было определено, что потребуется замена реставраций в боковых отделах верхней и нижней челюстей. Это также позволит восстановить имплантаты в боковом отделе верхней челюсти до видимой длины зубов, более гармонично сочетающейся с уровнем десны и длиной передних зубов верхней челюсти.
На основе диагностической модели был создан план окончательных реставраций для принятия решений о лечении пациентки и создания матриц для временных реставраций. В зуботехнической лаборатории была отлита модель мягких тканей, воспроизводящая клиническую ситуацию пациентки. Перед проектированием индивидуальных абатментов CAD/CAM, используя диагностический слепок в качестве эталона, зубной техник смог изменить мягкие ткани, расположенные коронально по отношению к месту установки дентального имплантата. Препарирование тканей перед 3D-сканированием для создания конструкции абатмента позволило контролировать их профиль прорезывания и создать более заметную структуру зуба, гармонично сочетающуюся с положением десны передних зубов и устраняющую беспокойство пациента по поводу видимой длины реставраций.
Хотя управление тканями было бы возможно на предварительном этапе, были учтены ограничения, связанные с лечением пациентки из другого штата, чтобы сократить время ожидания и добиться более предсказуемого результата. Этот выбор не нанес ущерба эстетике и биологии конечного результата лечения.
Заключение
Решение главной проблемы пациентки — боли в суставах — побудило ее сосредоточиться на общих целях лечения зубов. Несмотря на неоднократную замену реставраций, ее симптомы продолжали ухудшаться, а эстетические ожидания не оправдывались. При управлении ее профилем риска и работе с эстетическими проблемами авторы использовали системный подход в диагностике и планировании лечения, что было крайне важно для создания и реализации новых возможностей для пациентки.
Авторы:
Kris Swanson, DDS
Leon Hermanides, CDT

































































































































































0 комментариев