Чрезмерная визуализация профиля десен при улыбке для многих пациентов может казаться эстетическим дефектом, в таком случае подобную улыбку называют десневой. Для стоматолога же десневая улыбка усложняет процесс лечения, поскольку факт ее наличия увеличивает риск получения неприемлемого результата эстетической реабилитации, особенно если ятрогенное вмешательство проводится во фронтальной области. Поэтому перед началом такового важно установить этиологию десневой улыбки, чтобы сформировать адекватный алгоритм ее коррекции.
Факторы, влияющие на выбор алгоритма лечения
В ходе планирования любого лечения крайне важно минимизировать риск возникновения возможных осложнений. После верификации патологии нужно рассмотреть все возможные варианты лечения, а также риски, связанные с их реализацией, как и возможные осложнения, которые могут возникнуть без соответствующей терапевтической помощи. Кроме того, важно объяснить все аспекты лечения пациенту, чтобы последний мог активно принять участие в выборе наиболее подходящего для него протокола ятрогенного вмешательства. Пациенты в ходе подобного выбора обращают внимание на цену процедур, их совместимость с персональными ожиданиями и желанием пройти через ряд некоторых манипуляций, а также на возможность поиска компромисса. Следовательно, задача врача - детально объяснить каждый из этих факторов пациенту, чтобы тот смог проанализировать сложившуюся картину в комплексе, понимая все риски, с которым можно столкнуться в процессе достижения оптимального клинического результата.
Обзор клинического случая
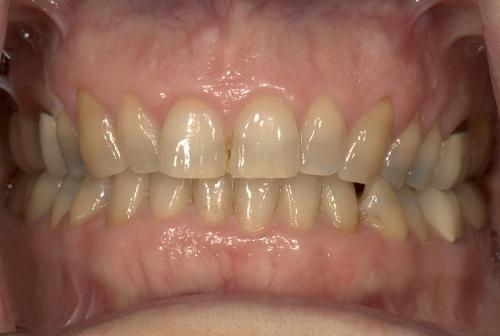
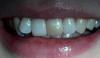
48-летняя женщина обратилась с целью комплексного обследования и диагностики. Анамнез пациентки не был отягощенным, не учитывая высокого уровня холестерина, так что факторов, влияющих на особенности стоматологического лечения, обнаружено не было. В стоматологической карте не было найдено записей о каких-то особенных ятрогенных вмешательствах, кроме рутинных. Она также сообщила, что ей известно о некой процедуре «выдавливания зубов», которая помогает установить их в адекватном контакте и в нужной позиции в зубном ряду, поскольку ее главная жалоба сводилась именно к неудовлетворенности относительно внешнего вида ее зубов, а также улыбки в целом. Она заметила, что ее зубы начали выглядеть все более "изношенными и исколотыми", поэтому они как бы «укорачиваются» и наклоняются «вовнутрь». Она хотела, чтобы по возможности зубы удлинили, а, следовательно, и откорректировали профиль улыбки, уменьшив при этом уровень обнажения десен (фото 1).
Фото 1. Вид пациентки до клинических вмешательств: чрезмерное обнажение профиля десен и внутриротовой позиции зубов.

Диагностическая оценка
Пародонтальные критерии: По данным клинического и рентгенографического обследования пациентке был поставлен II тип поражения пародонта согласно классификации Американской Академии Пародонтологии. В ходе осмотра были обнаружены симптомы небольшого кровотечения при зондировании, глубина зондирования не превышала 3 мм, а уровень кости был не меньше 2 мм над цементно-эмалевой границей. Было зарегистрировано несколько участков со сниженным уровнем костной ткани, но природа таких была обусловлена анатомическими особенностями строения, а не влиянием каких-либо патологий пародонта.
Риск: Низкий.
Прогноз: Позитивный.
Биомеханические критерии: У пациентки в анамнезе имелись кариозные поражения, объемные пломбы, переломы зубов, эндодонтическое лечение, протезирование с помощью коронок. В ходе осмотра были обнаружены компрометирующие зубы, которые до сих пор остались непролеченными, активные кариозные поражения, области неполного прилегания отдельных коронок. Следы кислотного поражения, вероятней всего, спровоцированы действием кислотного рефлюкса, симптомы которого отмечала сама пациентка, а также особенностями диеты, которой она придерживалась для похудения. Эндодонтическое лечение 14 зуба было проведено лишь в области небного корня, поскольку, по мнению эндодонтиста, другие каналы были кальцифицированы и не обеспечивали возможностей для вмешательства. Зуб оставался бессимптомным в течение более десяти лет, до последнего эндодонтического вмешательства.
Риск: Высокий.
Прогноз: Негативный.
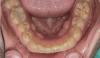
Функциональные критерии: Пациентка сообщила, что ее зубы стали стираться, утончаться и уменьшаться по высоте на протяжении последних 5 лет. Такой прогресс изменений указывает на активный характер патологии (фото 2). Она также сообщила, что для того, чтобы зубы пребывали в полном контакте, она должна сильно стискать челюсти. Также пациентка жаловалась на некоторые болевые ощущения в области зубов в дневное время, а во фронтальном участке были замечены следы патологической стираемости и эрозии. Ранее сформированные реставрации демонстрировали признаки сколов (фото 3), а коронки в области жевательных зубов были несколько истерты. На основании вышеупомянутых клинических признаков и данных анамнеза, был поставлен диагноз окклюзионной дисфункции. Шумов или расстройств в области сустава обнаружено не было. Пациентка могла максимально открыть рот на 51 мм. Результаты тестов нагрузки и иммобилизации были отрицательными.
Фото 2. Окклюзионный вид верхней челюсти: признаки эрозивных поражений и патологической стираемости структуры зубов.
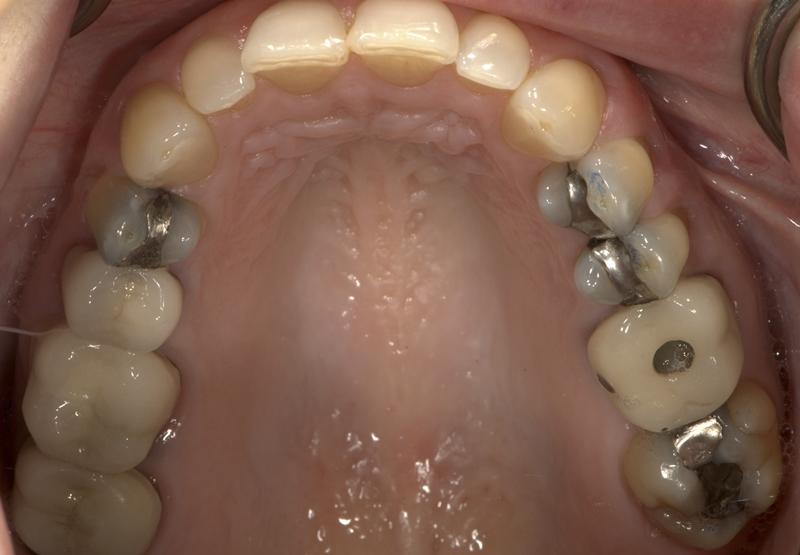
Фото 3. Дефектные реставрации и десневая рецессия в области верхних задних зубов.

Риск: Умеренный.
Прогноз: Средний.
Денто-лицевые критерии: Основное желание пациентки состояло в том, чтобы откорректировать динамку движения губ и уменьшить степень обнажения области десен при улыбке. В состоянии покоя из-за края губы визуализировалось 2-3 мм режущего края фронтальных зубов верхней челюсти, а клыки при этом почти не были видны. При улыбке, наоборот, обнажалась вся структура клинических коронок и еще 4-5 мм мягких тканей. В таком состоянии в глаза бросалась асимметричность позиции десен. Пациентку больше всего волновали размеры зубов, их форма и позиция, а также восстановление адекватного и привлекательного профиля улыбки.
Риск: Высокий.
Прогноз: Негативный.
Этиологические факторы
Понимание этиологии десневой улыбки является ключевым аспектом для выбора максимально подходящего плана лечения. Этиологические факторы конкретно в данном клиническом случае включали следующие:
- Гиперактивность или гиперподвижность губ: реальная подвижность губ составляла 12 мм при средних показателях нормы в 7-8 мм (фото 4 и фото 5).
- Избыточный рост переднего сегмента верхней челюсти: нижняя треть лица была длиннее верхней и средней трети.
- Зубочелюстная экструзия: провоцирует асимметрию позиции десен.
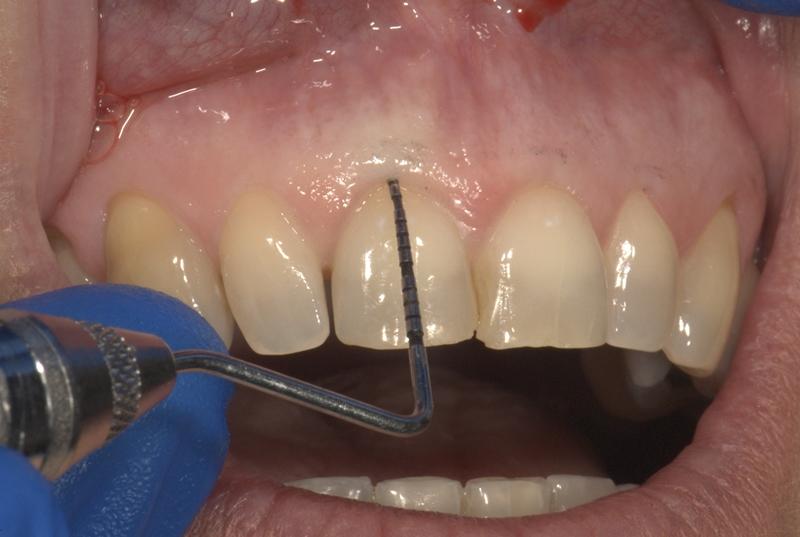
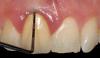
- Высокий альвеолярный гребень в области центральных резцов верхней челюсти: расстояние от края костного гребня до свободного края десны составляло менее 3 мм (фото 6).
Разработка адаптированного плана лечения оказалась довольно сложной задачей, поскольку все из вышеперечисленных этиологических факторов разрешаются по-разному. Перед началом каких-либо манипуляций с пациенткой были обсуждены все варианты лечения, риски и возможные прогнозы каждого из терапевтических подходов.
Фото 4. Вид улыбки до лечения: признаки чрезмерной подвижности губы, полное обнажение структуры зубов и профиля десен.

Фото 5: Репозиция губы перед вмешательством: визуализация 2-3 мм структуры зубов.
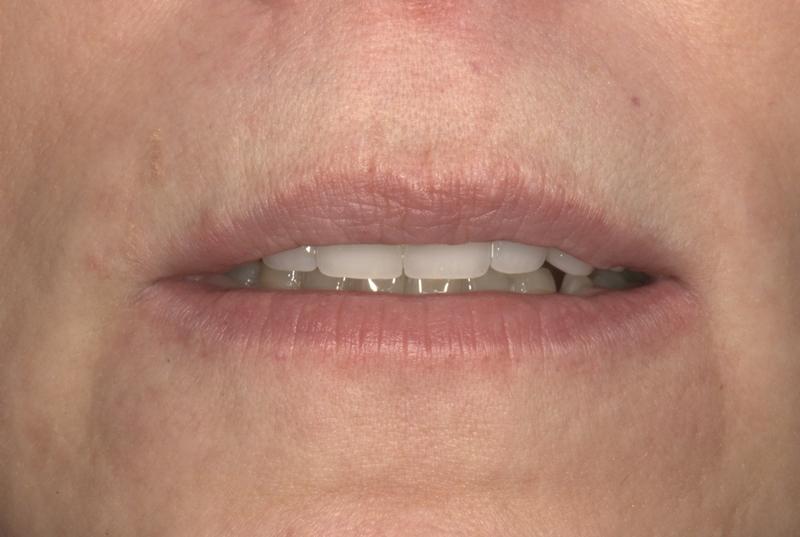
Фото 6. Неадекватная высота от свободного края десен до уровня костного гребня в 2,5 мм была верифицирована посредством зондирования.
План лечения
Суть лечения состояла из нескольких основных целей:
- Снижение биомеханических рисков за счет устранения активных кариозных поражений, восстановления дефектных реставраций и лечения скомпрометированных нелеченых зубов.
- Снижение функциональных рисков за счет устранения окклюзионной дисфункции и воссоздания равномерных двухсторонних контактов в позиции центрального соотношения.
- Уменьшение степени обнажения десен.
- Улучшение общего эстетического вида улыбки путем коррекции положения зубов в зубном ряду и восстановления их адекватных размера, формы и цвета.
Из всех целей лечения добиться уменьшения объема визуализации десен было самой трудной задачей, хотя и другие тоже требовали учета всех влияющих факторов и возможных вариантов реабилитации.
Так, например, с гиперподвижностью губ можно бороться или с помощью ботулотоксина или посредством пластического вмешательства. Для коррекции избыточного роста переднего сегмента верхней челюсти может понадобиться проведение ортодонтических и ортогнатических манипуляций, а для уменьшения параметров зубочелюстной экструзии – процедуры увеличения высоты клинической коронки и или сегментарной остеотомии. И, наконец, для коррекции высокого уровня маргинального гребня может понадобиться проведение процедуры удлинения коронки и расширения наддесневых полей с целью оптимизации эстетического профиля мягких тканей.
Пациентка, конечно же, хотела добиться наиболее желаемого результата наименее инвазивным путем, поэтому она сразу отказалась от ортогнатической хирургии и классической ордтодонтии. Поэтому было принято решение расширить верхнюю челюсть при помощи прозрачных капп-элайнеров, чтобы сформировать адекватные позиции зубов в зубном ряду, и, таким образом, нормализировать окклюзионные схемы. Ортодонтическое лечение также планировалось с учетом того, чтобы оставить зубы верхней челюсти несколько повернутыми в язычную сторону с целью минимизации необходимого объема тканей, подлежащих редукции.
Для того, чтобы уменьшить уровень визуализации десен, а также сгладить неровности десневого края и воссоздать адекватный эстетический профиль, было запланировано проведение процедуры удлинения коронки с учетом индивидуальных показателей биологической ширины пациента. Кроме того, в области фронтальных зубов верхней челюсти была запланирована установка виниров, чтобы минимально изменить биомеханические параметры зубов, и при этом одновременно обеспечить адекватную эстетическую коррекцию улыбки. В области верхних премоляров планировалась установка конструкций по типу onlay с изготовлением дополнительных вестибулярных накладок. Препарирование под виниры является минимально инвазивной процедурой, не компроментирующей зуб с точки зрения редукции структурных тканей. Цельнокерамические реставрации с опорой на куксовые элементы предполагалось установить в области моляров для замены дефектных металлокерамических конструкций, а для зубов-антагонистов на нижней челюсти планировалось изготовление именно металлокерамических коронок, поскольку данный участок челюсти не находился в эстетическом диапазоне.
Этапы лечения
На начальном этапе лечения нужно было разобраться со всеми кариозными поражениями: они были отпрепарированы и восстановлены стеклоиономерным цементом для того, чтобы предупредить прогрессирование процесса, поскольку все лечение ориентировочно могло затянутся на целый год. Ортодонтическое лечение было завершено в течение 10 месяцев. Благодаря технике элайнеров удалось добиться адекватной позиции зубов в зубном ряду (фото 7), а через шесть месяцев после завершения ортодонтического лечения с помощью депрограмматора Коиса удалось зарегистрировать и установить адекватную позицию височно-нижнечелюстного сустава.
Фото 7. Вид зубов после ортодонтического вмешательства: несколько язычная позиция зубов была сохранена для минимизации объема препарирования под будущие виниры.

После регистрации центрального соотношения изготовили диагностическую репродукцию для последующего формирования хирургического шаблона. Последний выполнял одновременно функцию шаблона для проведения процедуры удлинения клинической коронки, роль внутриротовой репродукции для утверждения с пациентом будущего внешнего вида улыбки, а также направляющей конструкции с целью контролированного процесса препарирования соответствующих зубов. Следующий этап лечения состоял из удлинения клинических коронок зубов. После процедуры местной анестезии был произведен разрез десневой борозды с дальнейшей сепарацией полного лоскута от одного премоляра верхней челюсти к другому (фото 8).
Фото 8. Поскольку добиться адекватной интрузии с помощью элайнеров не удалось, врачу пришлось выполнить процедуру хирургического удлинения коронок.

Резекция костной ткани в области маргинального края проводилась под контролем хирургического шаблона с учетом параметров биологической ширины, исходя из цели восстановления наиболее адекватного и пропорционального внешнего вида зубов. Апикально смещенный лоскут ушили, а область вмешательства оставили в покое на 16 недель. После заживления десневого края из восковой репродукции изготовили силиконовую матрицу, по которой сформировали временные коронки из бис-акрила. Такой мок-ап помог объективно оценить внешний вид, форму и размер будущих реставраций (фото 9 - 10).
Фото 9. Эстетическая композитная модель, которая использовалась как для одобрения пациентом окончательной конструкции, так и в качестве шаблона во время препарирования.
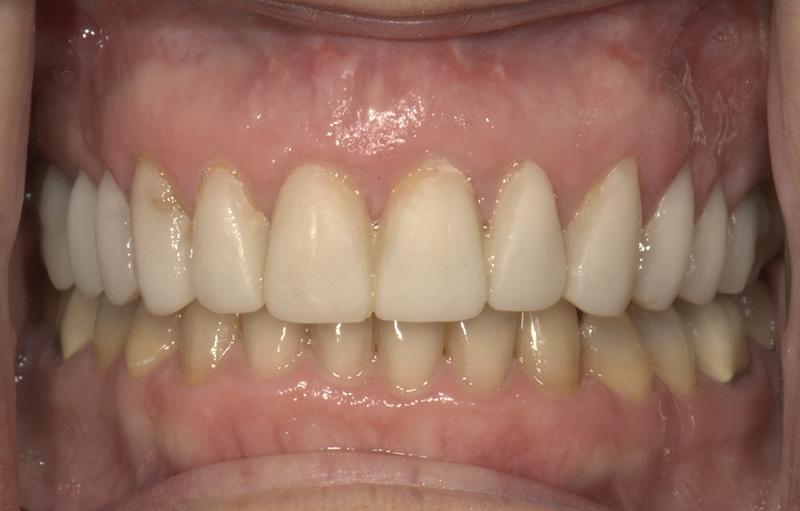
Фото 10. Вид пациентки с композитной моделью во рту.

После того как пациент и врач одобрили внешний вид внутриротовой репродукции, препарирование зубов начали прямо через мок-ап, используя его в качестве контрольного макета для минимизации объема преднамеренного редуцирования твердых тканей зубов. Препарирование фронтальных зубов верхней челюсти и жевательных зубов нижней челюсти было проведено в одно посещение. Потом с области отпрепарированных передних верхних зубов получили окончательный оттиск, который передали в лабораторию (фото 11).
Фото 11. Препарирование верхней челюсти и подготовка зубов для снятия оттиска.
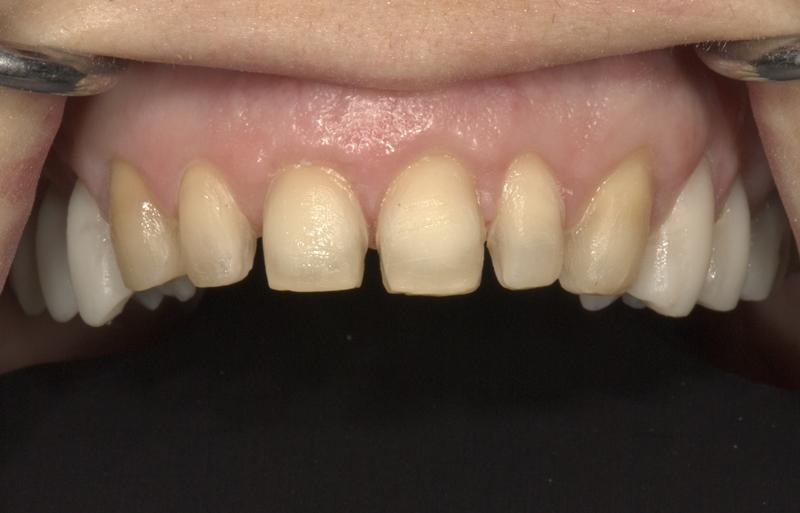
Через два дня пациента снова вызвали на прием для снятия оттиска с провизорными конструкциями и фотографирования его внешнего вида улыбки. Полученные данные также были переданы в лабораторию. После изготовления реставраций для фронтальной группы зубов, они были зафиксированы согласно адгезивных протоколов, окклюзионные контакты были проверены и откорректированы. После этого провели снятие оттисков с боковых зубов, по которым также изготовили реставрации и впоследствии также зафиксировали согласно адгезивным протоколам. Такой сегментарный подход помог проконтролировать состояние сустава, а также вертикальные параметры окклюзии. Для лучшей адаптации конструкции, коронки в области задних зубов нижней челюсти были дополнительно откорректированы и припасованы. Кроме того, важно было сначала адекватно запротезировать пациента во фронтальном участке, чтобы обеспечить оптимальный окклюзионный блок в области клыков, а также соответствующие пути введения. И, конечно же, сегментарный подход помог обеспечить формирование контактов между зубами-антагонистами одинаковой интенсивности равномерно и одновременно с обеих сторон челюстей.
Заключение
Алгоритм лечения в данном клиническом случае был направлен на достижение максимально пациент-ориентированных результатов реабилитации с учетом основных функциональных и эстетических аспектов. Риск челюстно-лицевых осложнений был минимизирован путем уменьшения объема обнажения мягких тканей десны во время улыбки (фото 12), хотя при этом окончательно и не удалось решить проблему чрезмерной активности губы (фото 13 - 14), но эстетический профиль пациентки был заметно улучшен.
Фото 12. Улучшение общего эстетического вида посредством уменьшения видимого профиля десен.

Фото 13. Удлинение коронок помогло уменьшить видимый профиль десневого обнажения и откорректировать адекватную позицию десен.

Фото 14. Вид после вмешательства при репозиции губы: увеличение длины видимого режущего края.
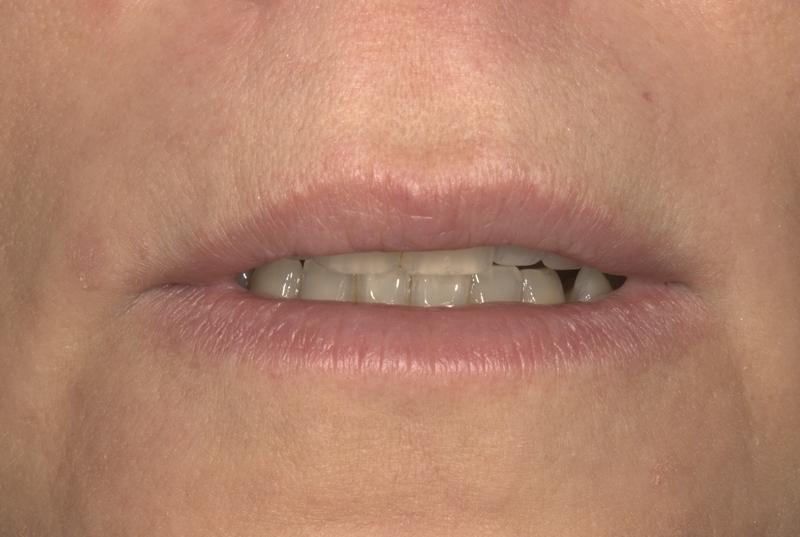
Следует также учесть, что подобных результатов удалось достичь без выполнения ортогнатических манипуляций или применения классических ортодонтических протоколов. Риск функциональных осложнений редуцировали путем восстановления равномерных двусторонних контактов в условиях стабильного состояния сустава и при уменьшении параметров функциональных нагрузок. Биомеханические параметры стабилизировали, пролечив активные кариозные поражения и восстановив структуру уже пораженных зубов (фото 15 - 16).
Фото 15. Фиксация всех реставраций, кроме первых моляров, проводилась посредством адгезивного протокола, поскольку пределы препарирования находились в структуре эмали.
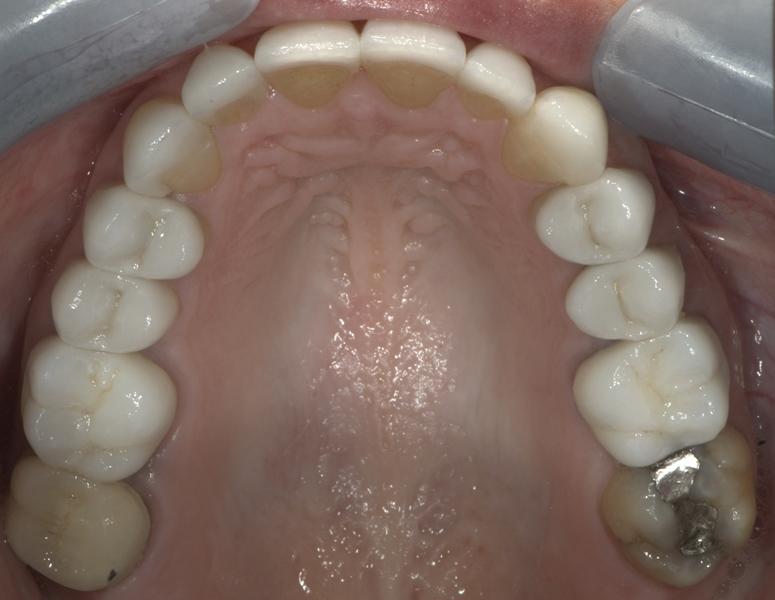
Фото 16. Вид после лечения: эстетический вид керамических реставраций и здоровый вид зубодесневого комплекса.

Хотя существовал риск ятрогенной компрометации биомеханических параметров фронтальных зубов во время препарирования, но и он был нивелирован за счет максимального сохранения тканей эмали и достаточного кругового пояска для фиксации эстетических конструкций. Риск пародонтальных осложнений оставался довольно низким, даже несмотря на выполнение ряда специфических манипуляций. Субъективно пациентка осталась очень довольна результатами комплексного лечения, поскольку врачам удалось добиться наиболее желаемого результата в ходе минимально инвазивных вмешательств.
Выводы
Пациенты с высоким риском возникновения зубочелюстных осложнений и высокими эстетическими запросами являются наиболее проблемными для практикующего клинициста. При полиэтиологическом характере патологий, нужно обязательно учитывать индивидуальные условия лечения, а также стараться реализовать принцип мультидисциплинарного подхода к стоматологической реабилитации. Важно четко понимать все возможные риски каждого из возможных алгоритмов ятрогенных вмешательств, при этом, не упуская из внимания субъективные пожелания пациента и объективные условия для реализации того или иного терапевтического протокола. Риск всегда должен оставаться минимальным, результат лечения, наоборот, максимально соответствовать функциональным и эстетическим параметрам и пожеланиям пациента – ведь это и есть проверенный ключ к успеху лечения у любого врача-стоматолога, даже в условиях полиэтиологических патологий.
Автор: Jeff Bynum, DDS
Чрезмерная визуализация профиля десен при улыбке для многих пациентов может казаться эстетическим дефектом, в таком случае подобную улыбку называют десневой. Для стоматолога же десневая улыбка усложняет процесс лечения, поскольку факт ее наличия увеличивает риск получения неприемлемого результата эстетической реабилитации, особенно если ятрогенное вмешательство проводится во фронтальной области. Поэтому перед началом такового важно установить этиологию десневой улыбки, чтобы сформировать адекватный алгоритм ее коррекции.

Факторы, влияющие на выбор алгоритма лечения
В ходе планирования любого лечения крайне важно минимизировать риск возникновения возможных осложнений. После верификации патологии нужно рассмотреть все возможные варианты лечения, а также риски, связанные с их реализацией, как и возможные осложнения, которые могут возникнуть без соответствующей терапевтической помощи. Кроме того, важно объяснить все аспекты лечения пациенту, чтобы последний мог активно принять участие в выборе наиболее подходящего для него протокола ятрогенного вмешательства. Пациенты в ходе подобного выбора обращают внимание на цену процедур, их совместимость с персональными ожиданиями и желанием пройти через ряд некоторых манипуляций, а также на возможность поиска компромисса. Следовательно, задача врача - детально объяснить каждый из этих факторов пациенту, чтобы тот смог проанализировать сложившуюся картину в комплексе, понимая все риски, с которым можно столкнуться в процессе достижения оптимального клинического результата.
Обзор клинического случая
48-летняя женщина обратилась с целью комплексного обследования и диагностики. Анамнез пациентки не был отягощенным, не учитывая высокого уровня холестерина, так что факторов, влияющих на особенности стоматологического лечения, обнаружено не было. В стоматологической карте не было найдено записей о каких-то особенных ятрогенных вмешательствах, кроме рутинных. Она также сообщила, что ей известно о некой процедуре «выдавливания зубов», которая помогает установить их в адекватном контакте и в нужной позиции в зубном ряду, поскольку ее главная жалоба сводилась именно к неудовлетворенности относительно внешнего вида ее зубов, а также улыбки в целом. Она заметила, что ее зубы начали выглядеть все более "изношенными и исколотыми", поэтому они как бы «укорачиваются» и наклоняются «вовнутрь». Она хотела, чтобы по возможности зубы удлинили, а, следовательно, и откорректировали профиль улыбки, уменьшив при этом уровень обнажения десен (фото 1).
Фото 1. Вид пациентки до клинических вмешательств: чрезмерное обнажение профиля десен и внутриротовой позиции зубов.

Диагностическая оценка
Пародонтальные критерии: По данным клинического и рентгенографического обследования пациентке был поставлен II тип поражения пародонта согласно классификации Американской Академии Пародонтологии. В ходе осмотра были обнаружены симптомы небольшого кровотечения при зондировании, глубина зондирования не превышала 3 мм, а уровень кости был не меньше 2 мм над цементно-эмалевой границей. Было зарегистрировано несколько участков со сниженным уровнем костной ткани, но природа таких была обусловлена анатомическими особенностями строения, а не влиянием каких-либо патологий пародонта.
Риск: Низкий.
Прогноз: Позитивный.
Биомеханические критерии: У пациентки в анамнезе имелись кариозные поражения, объемные пломбы, переломы зубов, эндодонтическое лечение, протезирование с помощью коронок. В ходе осмотра были обнаружены компрометирующие зубы, которые до сих пор остались непролеченными, активные кариозные поражения, области неполного прилегания отдельных коронок. Следы кислотного поражения, вероятней всего, спровоцированы действием кислотного рефлюкса, симптомы которого отмечала сама пациентка, а также особенностями диеты, которой она придерживалась для похудения. Эндодонтическое лечение 14 зуба было проведено лишь в области небного корня, поскольку, по мнению эндодонтиста, другие каналы были кальцифицированы и не обеспечивали возможностей для вмешательства. Зуб оставался бессимптомным в течение более десяти лет, до последнего эндодонтического вмешательства.
Риск: Высокий.
Прогноз: Негативный.
Функциональные критерии: Пациентка сообщила, что ее зубы стали стираться, утончаться и уменьшаться по высоте на протяжении последних 5 лет. Такой прогресс изменений указывает на активный характер патологии (фото 2). Она также сообщила, что для того, чтобы зубы пребывали в полном контакте, она должна сильно стискать челюсти. Также пациентка жаловалась на некоторые болевые ощущения в области зубов в дневное время, а во фронтальном участке были замечены следы патологической стираемости и эрозии. Ранее сформированные реставрации демонстрировали признаки сколов (фото 3), а коронки в области жевательных зубов были несколько истерты. На основании вышеупомянутых клинических признаков и данных анамнеза, был поставлен диагноз окклюзионной дисфункции. Шумов или расстройств в области сустава обнаружено не было. Пациентка могла максимально открыть рот на 51 мм. Результаты тестов нагрузки и иммобилизации были отрицательными.
Фото 2. Окклюзионный вид верхней челюсти: признаки эрозивных поражений и патологической стираемости структуры зубов.

Фото 3. Дефектные реставрации и десневая рецессия в области верхних задних зубов.

Риск: Умеренный.
Прогноз: Средний.
Денто-лицевые критерии: Основное желание пациентки состояло в том, чтобы откорректировать динамку движения губ и уменьшить степень обнажения области десен при улыбке. В состоянии покоя из-за края губы визуализировалось 2-3 мм режущего края фронтальных зубов верхней челюсти, а клыки при этом почти не были видны. При улыбке, наоборот, обнажалась вся структура клинических коронок и еще 4-5 мм мягких тканей. В таком состоянии в глаза бросалась асимметричность позиции десен. Пациентку больше всего волновали размеры зубов, их форма и позиция, а также восстановление адекватного и привлекательного профиля улыбки.
Риск: Высокий.
Прогноз: Негативный.
Этиологические факторы
Понимание этиологии десневой улыбки является ключевым аспектом для выбора максимально подходящего плана лечения. Этиологические факторы конкретно в данном клиническом случае включали следующие:
- Гиперактивность или гиперподвижность губ: реальная подвижность губ составляла 12 мм при средних показателях нормы в 7-8 мм (фото 4 и фото 5).
- Избыточный рост переднего сегмента верхней челюсти: нижняя треть лица была длиннее верхней и средней трети.
- Зубочелюстная экструзия: провоцирует асимметрию позиции десен.
- Высокий альвеолярный гребень в области центральных резцов верхней челюсти: расстояние от края костного гребня до свободного края десны составляло менее 3 мм (фото 6).
Разработка адаптированного плана лечения оказалась довольно сложной задачей, поскольку все из вышеперечисленных этиологических факторов разрешаются по-разному. Перед началом каких-либо манипуляций с пациенткой были обсуждены все варианты лечения, риски и возможные прогнозы каждого из терапевтических подходов.
Фото 4. Вид улыбки до лечения: признаки чрезмерной подвижности губы, полное обнажение структуры зубов и профиля десен.

Фото 5: Репозиция губы перед вмешательством: визуализация 2-3 мм структуры зубов.

Фото 6. Неадекватная высота от свободного края десен до уровня костного гребня в 2,5 мм была верифицирована посредством зондирования.

План лечения
Суть лечения состояла из нескольких основных целей:
- Снижение биомеханических рисков за счет устранения активных кариозных поражений, восстановления дефектных реставраций и лечения скомпрометированных нелеченых зубов.
- Снижение функциональных рисков за счет устранения окклюзионной дисфункции и воссоздания равномерных двухсторонних контактов в позиции центрального соотношения.
- Уменьшение степени обнажения десен.
- Улучшение общего эстетического вида улыбки путем коррекции положения зубов в зубном ряду и восстановления их адекватных размера, формы и цвета.
Из всех целей лечения добиться уменьшения объема визуализации десен было самой трудной задачей, хотя и другие тоже требовали учета всех влияющих факторов и возможных вариантов реабилитации.
Так, например, с гиперподвижностью губ можно бороться или с помощью ботулотоксина или посредством пластического вмешательства. Для коррекции избыточного роста переднего сегмента верхней челюсти может понадобиться проведение ортодонтических и ортогнатических манипуляций, а для уменьшения параметров зубочелюстной экструзии – процедуры увеличения высоты клинической коронки и или сегментарной остеотомии. И, наконец, для коррекции высокого уровня маргинального гребня может понадобиться проведение процедуры удлинения коронки и расширения наддесневых полей с целью оптимизации эстетического профиля мягких тканей.
Пациентка, конечно же, хотела добиться наиболее желаемого результата наименее инвазивным путем, поэтому она сразу отказалась от ортогнатической хирургии и классической ордтодонтии. Поэтому было принято решение расширить верхнюю челюсть при помощи прозрачных капп-элайнеров, чтобы сформировать адекватные позиции зубов в зубном ряду, и, таким образом, нормализировать окклюзионные схемы. Ортодонтическое лечение также планировалось с учетом того, чтобы оставить зубы верхней челюсти несколько повернутыми в язычную сторону с целью минимизации необходимого объема тканей, подлежащих редукции.
Для того, чтобы уменьшить уровень визуализации десен, а также сгладить неровности десневого края и воссоздать адекватный эстетический профиль, было запланировано проведение процедуры удлинения коронки с учетом индивидуальных показателей биологической ширины пациента. Кроме того, в области фронтальных зубов верхней челюсти была запланирована установка виниров, чтобы минимально изменить биомеханические параметры зубов, и при этом одновременно обеспечить адекватную эстетическую коррекцию улыбки. В области верхних премоляров планировалась установка конструкций по типу onlay с изготовлением дополнительных вестибулярных накладок. Препарирование под виниры является минимально инвазивной процедурой, не компроментирующей зуб с точки зрения редукции структурных тканей. Цельнокерамические реставрации с опорой на куксовые элементы предполагалось установить в области моляров для замены дефектных металлокерамических конструкций, а для зубов-антагонистов на нижней челюсти планировалось изготовление именно металлокерамических коронок, поскольку данный участок челюсти не находился в эстетическом диапазоне.
Этапы лечения
На начальном этапе лечения нужно было разобраться со всеми кариозными поражениями: они были отпрепарированы и восстановлены стеклоиономерным цементом для того, чтобы предупредить прогрессирование процесса, поскольку все лечение ориентировочно могло затянутся на целый год. Ортодонтическое лечение было завершено в течение 10 месяцев. Благодаря технике элайнеров удалось добиться адекватной позиции зубов в зубном ряду (фото 7), а через шесть месяцев после завершения ортодонтического лечения с помощью депрограмматора Коиса удалось зарегистрировать и установить адекватную позицию височно-нижнечелюстного сустава.
Фото 7. Вид зубов после ортодонтического вмешательства: несколько язычная позиция зубов была сохранена для минимизации объема препарирования под будущие виниры.

После регистрации центрального соотношения изготовили диагностическую репродукцию для последующего формирования хирургического шаблона. Последний выполнял одновременно функцию шаблона для проведения процедуры удлинения клинической коронки, роль внутриротовой репродукции для утверждения с пациентом будущего внешнего вида улыбки, а также направляющей конструкции с целью контролированного процесса препарирования соответствующих зубов. Следующий этап лечения состоял из удлинения клинических коронок зубов. После процедуры местной анестезии был произведен разрез десневой борозды с дальнейшей сепарацией полного лоскута от одного премоляра верхней челюсти к другому (фото 8).
Фото 8. Поскольку добиться адекватной интрузии с помощью элайнеров не удалось, врачу пришлось выполнить процедуру хирургического удлинения коронок.

Резекция костной ткани в области маргинального края проводилась под контролем хирургического шаблона с учетом параметров биологической ширины, исходя из цели восстановления наиболее адекватного и пропорционального внешнего вида зубов. Апикально смещенный лоскут ушили, а область вмешательства оставили в покое на 16 недель. После заживления десневого края из восковой репродукции изготовили силиконовую матрицу, по которой сформировали временные коронки из бис-акрила. Такой мок-ап помог объективно оценить внешний вид, форму и размер будущих реставраций (фото 9 - 10).
Фото 9. Эстетическая композитная модель, которая использовалась как для одобрения пациентом окончательной конструкции, так и в качестве шаблона во время препарирования.

Фото 10. Вид пациентки с композитной моделью во рту.

После того как пациент и врач одобрили внешний вид внутриротовой репродукции, препарирование зубов начали прямо через мок-ап, используя его в качестве контрольного макета для минимизации объема преднамеренного редуцирования твердых тканей зубов. Препарирование фронтальных зубов верхней челюсти и жевательных зубов нижней челюсти было проведено в одно посещение. Потом с области отпрепарированных передних верхних зубов получили окончательный оттиск, который передали в лабораторию (фото 11).
Фото 11. Препарирование верхней челюсти и подготовка зубов для снятия оттиска.

Через два дня пациента снова вызвали на прием для снятия оттиска с провизорными конструкциями и фотографирования его внешнего вида улыбки. Полученные данные также были переданы в лабораторию. После изготовления реставраций для фронтальной группы зубов, они были зафиксированы согласно адгезивных протоколов, окклюзионные контакты были проверены и откорректированы. После этого провели снятие оттисков с боковых зубов, по которым также изготовили реставрации и впоследствии также зафиксировали согласно адгезивным протоколам. Такой сегментарный подход помог проконтролировать состояние сустава, а также вертикальные параметры окклюзии. Для лучшей адаптации конструкции, коронки в области задних зубов нижней челюсти были дополнительно откорректированы и припасованы. Кроме того, важно было сначала адекватно запротезировать пациента во фронтальном участке, чтобы обеспечить оптимальный окклюзионный блок в области клыков, а также соответствующие пути введения. И, конечно же, сегментарный подход помог обеспечить формирование контактов между зубами-антагонистами одинаковой интенсивности равномерно и одновременно с обеих сторон челюстей.
Заключение
Алгоритм лечения в данном клиническом случае был направлен на достижение максимально пациент-ориентированных результатов реабилитации с учетом основных функциональных и эстетических аспектов. Риск челюстно-лицевых осложнений был минимизирован путем уменьшения объема обнажения мягких тканей десны во время улыбки (фото 12), хотя при этом окончательно и не удалось решить проблему чрезмерной активности губы (фото 13 - 14), но эстетический профиль пациентки был заметно улучшен.
Фото 12. Улучшение общего эстетического вида посредством уменьшения видимого профиля десен.

Фото 13. Удлинение коронок помогло уменьшить видимый профиль десневого обнажения и откорректировать адекватную позицию десен.

Фото 14. Вид после вмешательства при репозиции губы: увеличение длины видимого режущего края.

Следует также учесть, что подобных результатов удалось достичь без выполнения ортогнатических манипуляций или применения классических ортодонтических протоколов. Риск функциональных осложнений редуцировали путем восстановления равномерных двусторонних контактов в условиях стабильного состояния сустава и при уменьшении параметров функциональных нагрузок. Биомеханические параметры стабилизировали, пролечив активные кариозные поражения и восстановив структуру уже пораженных зубов (фото 15 - 16).
Фото 15. Фиксация всех реставраций, кроме первых моляров, проводилась посредством адгезивного протокола, поскольку пределы препарирования находились в структуре эмали.

Фото 16. Вид после лечения: эстетический вид керамических реставраций и здоровый вид зубодесневого комплекса.

Хотя существовал риск ятрогенной компрометации биомеханических параметров фронтальных зубов во время препарирования, но и он был нивелирован за счет максимального сохранения тканей эмали и достаточного кругового пояска для фиксации эстетических конструкций. Риск пародонтальных осложнений оставался довольно низким, даже несмотря на выполнение ряда специфических манипуляций. Субъективно пациентка осталась очень довольна результатами комплексного лечения, поскольку врачам удалось добиться наиболее желаемого результата в ходе минимально инвазивных вмешательств.
Выводы
Пациенты с высоким риском возникновения зубочелюстных осложнений и высокими эстетическими запросами являются наиболее проблемными для практикующего клинициста. При полиэтиологическом характере патологий, нужно обязательно учитывать индивидуальные условия лечения, а также стараться реализовать принцип мультидисциплинарного подхода к стоматологической реабилитации. Важно четко понимать все возможные риски каждого из возможных алгоритмов ятрогенных вмешательств, при этом, не упуская из внимания субъективные пожелания пациента и объективные условия для реализации того или иного терапевтического протокола. Риск всегда должен оставаться минимальным, результат лечения, наоборот, максимально соответствовать функциональным и эстетическим параметрам и пожеланиям пациента – ведь это и есть проверенный ключ к успеху лечения у любого врача-стоматолога, даже в условиях полиэтиологических патологий.
Автор: Jeff Bynum, DDS






























































































































































0 комментариев