Парестезия – это нарушение нейрочувствительности, вызванное поражением нервной ткани, которое характеризуется субъективными ощущениями жжения, онемения или приступами боли, а также частичной потерей чувствительности. Важно дифференцировать парестезию, дизестезию и анестезию. Дизестезия проявляется в виде неприятных анормальных ощущений, которые возникают спонтанно или в результате действия провоцирующего фактора. Особые случаи дизестезии включают гипералгезию и аллодинию. Дизестезия всегда сопровождается неприятными ощущениями, в отличие от парестезии. С практической точки зрения, парестезия относится к случаю анормальной чувствительности и, следовательно, может быть классифицирована как отдельный вариант дизестезии. Анестезия характеризуется сенсорной потерей восприятия, вызванной лекарственным воздействием или нервной дисфункцией.
Парестезии как осложнения эндодонтического лечения
Парестезии, связанные с эндодонтическим лечением, наиболее характерны для нижнеальвеолярного нерва (НН) и его ментальной ветви. Тем не менее, распространенность парестезии, связанной с конкретными эндодонтическими проблемами отдельных зубов, до сих пор не установлена. Ретроспективное исследование случаев парестезии, связанных с лечением нижних премоляров, установило, что частота патологии составляет 0,96% (8/832). Однако во многих случаях парестезия может оставаться незамеченной эндодонтистом, следовательно, такие случаи не регистрируются.
Некоторые исследования, посвященные изучению взаимосвязи между парестезией и эндодонтической инфекцией, обнаружили обе эти проблемы преимущественно в зубах с обширными перирадикулярными поражениями (фото 1). Такой тип нервного нарушения имеет в основном компрессионную природу, но возможная миграция медиаторов воспаления и бактериальных продуктов из области поражения к нервным образованиям также остается не менее важным этиологическим фактором. В частности, таким медиаторам воспаления, как интерлейкин 1, фактор некроза опухолей и оксид азота присуща нейротоксическая активность, а бактериальные эндотоксины, такие как липополисахариды, также могут нанести вред нервной ткани.
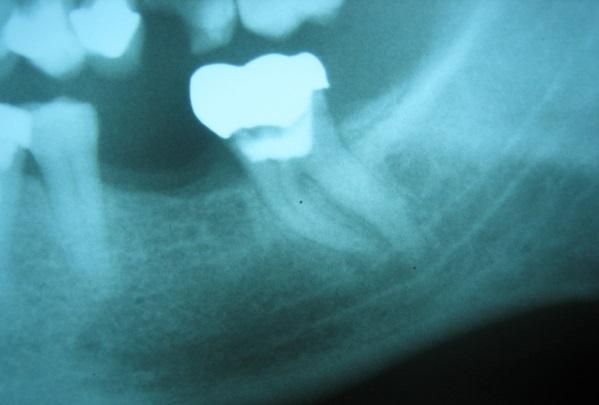
Фото 1. Периапикальная рентгенограмма второго моляра нижней челюсти: визуализируется анатомическая близость между верхушкой корня и нижнечелюстным каналом.
Что касается эндодонтического лечения, как возможной причины парестезии, Rowe предположил, что нерв может быть поврежден непосредственно во время лечения корневого канала по причине чрезмерной его обработки (фото 1). Тем не менее, Rowe также утверждал, что механическое повреждение нерва эндодонтическим инструментом легко поддается репарации, поэтому такая форма парестезии имеет временный характер.
Возможность возникновения парестезии в результате непосредственной контаминации микроорганизмами требует детального рассмотрения с учетом возможностей их биологической агрессии, поскольку именно этот патогенетический механизм еще не был детально изучен в литературе. Цитотоксичность и механическое давление силеров в областях, близких к нижнечелюстному каналу, также являются потенциальными механизмами возможного повреждения нерва вследствие эндодонтических манипуляций. В таком случае уже упомянутые нижний альвеолярный нерв и его подбородочная ветвь являются наиболее часто повреждаемыми структурами. Материалы, которые могут инициировать подобные осложнениями, содержат в своем составе параформальдегид.
Для данного системного обзора был произведен поиск по базе данных PubMed с использованием комбинации ключевых слов "эндодонтический и парестезии" для отбора всех сообщений о случаях парестезии, связанной с эндодонтическими осложнениями, опубликованных за последние 10 лет (с января 2002 года по декабрь 2012 года). В общей сложности было найдено 40 случаев. Некоторые клинические случаи, опубликованные ранее заданного периода, также будут обсуждаться в данной статье.
Несколько случаев парестезии, связанных с эндодонтическими осложнениями на верхней челюсти, также были найдены в литературе. Orr описал 2 случая парестезии верхнечелюстного нерва, вызванной выведением за верхушку пасты N2 (Indrag-Agsa, Болонья, Италия). Orr подчеркнул, что в состав пасты N2 входит параформальдегид, что вполне объясняет картину патологии. Рее и Messer описали парестезию, возникшую при перелечивании центрального резца верхней челюсти. Перфорация верхушки корня привела к транссудации гипохлорита натрия (NaOCl) в перирадикулярные ткани. Последствия этого инцидента не заставили себя ждать, поэтому сразу возникли боль, отек и парестезия в областях нижней орбиты и носа. Pelka и Petschelt представил еще один случай парестезии, вызванной случайным выведением NaOCl за апикальное отверстие в верхнем левом боковом резце. Это привело к парестезии левого лицевого и подглазничного нервов. Во время проведения исследований in vitro, Schwarze и коллеги заметили, что силеры/пасты, содержащие параформальдегид, например, Endomethasone (Эндометазон, Septodont, Saint-Maur, Франция) и N2, являются более токсичными и мутагенными, чем силеры, содержащие гидроксид кальция.
Чрезмерное препарирование корневого канала часто заканчивается расширением апикального отверстия и нивелированием апикального сужения, что способствует выводу растворов для ирригации или пломбировочного материала за пределы верхушки корня. Это, в свою очередь, может вызвать химическое или механическое повреждение нервного пучка. Диаметр костных поражений эндодонтического происхождения также может повлиять на процесс возникновения парестезии, особенно в случаях с премолярами и нижними молярами.
Анатомическое соотношения нижнего альвеолярного нерва и верхушек корней
Tilotta-Yasukawa с коллегами определили близость апексов премоляров и моляров по отношению к нижнечелюстному каналу, а также соотношение между нижним альвеолярным нервом и соответствующей ему артерией, чтобы понять, как эндодонтический материал распространяется через кость перед проникновением в нижнечелюстной канал. Они отметили, что расстояние между верхушкой корня и нижнечелюстным каналом было более переменчиво (и, как правило, большее) у первого моляра по сравнению с вторым и третьим молярами (1-4 мм и менее 1 мм соответственно в 35 из 40 исследованных случаев на нижней челюсти). Авторы пришли к выводу, что в задней своей области, нижняя челюсть менее плотна и имеет большее количество губчатой кости. Следует отметить, что сама по себе нижняя альвеолярная артерия может быть связана с возникновением парестезии, так как она может выступать в качестве маршрутизатора для распространения материалов, микроорганизмов и растворов для ирригации к нервным образованиям.
Littner и коллеги изучили 22 челюсти и обнаружили, что верхняя часть нижнечелюстного канала может быть расположена на расстоянии от 3,5 до 5,4 мм ниже апексов первого и второго моляров. Апексы же третьих моляров расположены очень близко к альвеолярному нерву. Denio и коллеги изучили, что вершины корней вторых моляров расположены в среднем на расстоянии 3,7 мм от нижнечелюстного канала, а верхушка медиального корня первых моляров – до 6,9 мм. Другие авторы подтвердили симметрию полудуг нижней челюсти по отношению к расстоянию между верхушками корней и нижнечелюстным каналом.
Наличие многочисленных пространств в толще нижней челюсти в области моляров способствует распространению ирригационных растворов и пломбировочного материала в направлении к нижнеальвеолярному сосудисто-нервному пучку (фото 2). Эта диффузия облегчается при наличии перирадикулярных инфекций, которые ослабляют костный барьер между апексом и сосудисто-нервным образованием. Кроме того, следует отметить, что нижнечелюстной канал не всегда окружен плотной кортикальной пластинкой. В большинстве случаев, сосудисто-нервный пучок проходит через губчатую часть кости без какого-либо дополнительного костного барьера, что делает его более уязвимым при воздействии различных механических или химических агентов из зоны корневого канала.
Фото 2. Схематическое изображение различных причин парестезии вследствие эндодонтических проблем. В области от второго премоляра до третьего моляра типичными причинами парестезии являются выведение за верхушку или распространение эндодонтических лекарственных средств, апикальная хирургия, чрезмерное препарирование канала за областью верхушки и верхушечный периодонтит.
Диагностика лицевой парестезии
Диагностика парестезии или нервной анестезии основывается на данных анамнеза с оценкой присущих симптомов. Реакции пораженной области на термические раздражители, механические воздействия, проведение электрических или химических тестов – все это также способствует процессу диагностики, хотя такие реакции являются чисто субъективными. Периапикальные рентгенограммы имеют ключевое значение для верификации соотношения между верхушкой корня и нервными окончаниями, особенно на нижней челюсти (фото 3).
Фото 3.
а) Кость в области моляров нижней челюсти.
б) Визуальное увеличение структуры альвеолярной кости в области третьего моляра; примечательным является наличие многочисленных пространств в толще костной ткани.
в) Иллюстрация возможной миграции бактерий или эндодонтических материалов через отмеченные пространства в структуре челюсти к области нижнего альвеолярного нерва (показано красным цветом).
De Beukelaer и коллеги описали использование тестов на чувствительность для определения степени и тяжести парестезии. Механические, термические и вкусовые тесты проводились через определенные интервалы времени, сопровождая, таким образом, ход лечения. По мнению этих авторов, клиническое обследование больных с поражением язычного нерва должно начинаться с определения функции нерва, в частности, по оценке произношения и акта глотания. Необходимо также выполнить пальпацию области поражения.
Можно провести два типа клинических исследований нейрочувствительности в соответствии с существующими специфическими рецепторами (механоцепторы и ноцицепторы), которые стимулируются при контакте с кожей. Тестирование механоцептивной чувствительности основано на ответных реакциях на легкие статичные прикосновения и направленные поглаживания щеткой, в то время как ноцицептивная чувствительность определяется реакцией на температурные раздражители, при воздействии которых определенные группы чувствительных нервных волокон стимулируются в дополнение к сенсорным ощущениям, вызванных действием острых инструментов.
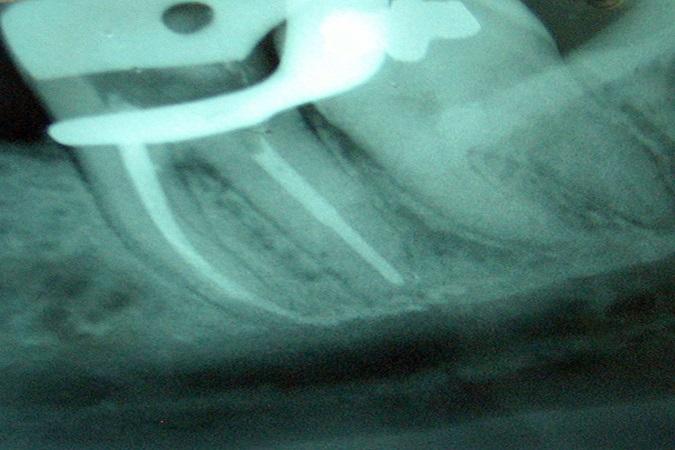
Парестезия, вызванная выведением материалов за зону апекса и последующим сжатием нижнеальвеолярного нервно-сосудистого пучка, также описана в литературных источниках. Однако, учитывая, что большинство эндодонтических материалов обладают определенным химическим эффектом, в случаях вывода материала за верхушку трудно определить патогенез нервного нарушения: является ли он механическим, вследствие компрессии, или же химическим, вызванным цитотоксичностью материала. Фото 4 иллюстрирует случай выведения материала за верхушку, в котором силер был депонирован в области, граничащей с кортикальной частью нижнечелюстного канала. В зависимости от цитотоксичности силера, парестезия в таком случае может быть осложнением. Чтобы свести к минимуму риск возникновение подобных ситуаций, необходимо более тщательно проводить предварительную оценку первоначальной рентгенограммы, чтобы определить соотношение анатомических структур.
Фото 4. Выведение силера за верхушку на границе с кортикальной частью нижнечелюстного канала.
Конусно-лучевая компьютерная томография является важной дополнительной возможностью для профилактики, диагностики и лечения парестезии эндодонтического происхождения. Возможность предварительного просмотра срезов толщиной до 1 мм в трехмерном измерении позволяет детально изучить соотношение верхушек корней и костных поражений с нервными структурами.
Лечение лицевой парестезии
Поскольку парестезии, связанные с эндодонтическими проблемами, являются полиэтиологическими патологиями, универсальный протокол не может быть использован для лечения всех ее случаев. Варианты лечения парестезии описаны ниже в зависимости от причины возникновения.
Если парестезия вызвана выведением эндодонтических силеров или лечащих паст за верхушку корня, то, по данным некоторых исследований, хирургическое их удаление демонстрирует высокий уровень успеха с возвращением нормальной чувствительности в причинной зоне. Однако следует учесть, что время, прошедшее с момента вывода материала за верхушку, а также его объем и топография влияют на успех подобного лечения.
Случаи парестезии, вызванной инфекцией и воспалением, решаются путем эндодонтического лечения, апикальной хирургии, антибиотикотерапии или удалением зуба, в то время как парестезии, вызванные применением местной анестезии или чрезмерной разработкой канала, как правило, проходят в течение нескольких дней без какого-либо лечения. Случаи длительной или постоянной парестезии, как правило, объясняются разрывом нервных волокон, длительным давлением или экструзией токсичных эндодонтических материалов. В этих случаях необходимо проводить удаление причинного фактора.
Хирургическое вмешательство предусматривает удаление кортикальной пластинки с последующей апикальной резекцией. Такой подход является наиболее распространенным для удаления силеров и паст, выведенных за верхушку. Сагиттальная остеотомия также является вариантом лечения, особенно когда компрессия альвеолярного нерва происходит в области вторых или третьих моляров.
При декомпрессии нерва благоприятные результаты были достигнуты путем проведения сначала сагиттальной мандибулоэктомии для лучшей визуализации нижнечелюстного канала, а затем удаления посторонних материалов, с или без проведения апикальной резекции. Микронейрохирургические техники лечения, которые связаны с использованием микроинструментария и увеличительного оборудования, используются для восстановления функции некоторых сенсорных или двигательных окончаний. Показания и противопоказания к проведению микронейрохирургического вмешательства приведены в Таблице.
| Показания | Противопоказания |
| Обследование или пересечение подозреваемого нерва | Центральная нейропатичная боль |
| Продолжительная парестезия на протяжении 3 месяцев | Признаки улучшения парестезии |
| Боль, вызванная формированием нейромы | Нейропраксия |
| Боль, вызванная сторонним телом или деформацией канала | Сносная парестезия (определяется пациентом) |
| Прогрессивное снижение чувствительности или усиление боли | Метаболическая нейропатия |
| Возможность медикаментозного лечения | |
| Преклонный возраст | |
| Очень длительный период со времени возникновения травмы |
Pogrel предложил выполнять диагностическую операцию сразу же после постановки диагноза, поскольку данные радиографического обследования и других диагностических тестов не могут определить степень повреждения нерва. Pogrel также предположил, что время ожидания перед вмешательством является спорным вопросом, но восстановительные манипуляции, проведенные вскоре после травмы, являются впоследствии более успешными, чем те, которые выполнялись после некоторого ожидания. Однако было отмечено, что некоторые мероприятия, выполненные через 12 месяцев после травмы, также демонстрируют не менее успешный результат.
Хотя некоторые авторы предпочитают более радикальное лечение парестезии, не стоит забывать, что в случаях экстравазации цитотоксичность силеров имеет тенденцию к снижению со временем.
Еще одним вариантом лечения является применение лазеров. Этот метод может ускорить процесс восстановления травмированных биологических тканей путем инициации ангионеогенеза, что является важным аспектом для нервной регенерации. Согласно Schultze-Mosgau и Reich, самопроизвольное выздоровления от парестезии возможно в течение от 3 до 6 месяцев, но данный период является слишком долгим. Эти авторы предположили, что пациентам с парестезией следует прописывать прием комплекса витаминов группы B, что способствует развитию миелиновой оболочки нервов.
Профилактика лицевой парестезии
Меры предосторожности для профилактики парестезии, связанной с эндодонтическими проблемами, состоят в проведении тщательного рентгенографического обследования, верификации соотношения верхушек корней и/или периапикальных поражений к нервным структурам, использовании инструментов соответствующей рабочей длины, избегании чрезмерного препарирования каналов и расширения апикальных отверстий, ирригации лишь хлоргексидином в случаях очень широкой или не полностью сформированной верхушки, приеме витаминов немедленно после экструзии пломбировочного материала или ирригационного раствора вблизи нервного волокна.
В общем, если парестезия возникает вскоре после эндодонтического лечения, необходимо, чтобы стоматолог следил за пациентом, чтобы узнать о симптомах в течение первых 24 часов. Такой подход позволит рано диагностировать парестезию, и тем самым будет способствовать более эффективному лечению.
Выводы
Нижний альвеолярный и подбородочный нервы, которые наиболее часто подвергаются парестезии, находятся в толще челюсти. Для диагностики парестезии стоматолог должен собрать анамнез, оценить результаты ноцицептивных и механоцептивных тестов пораженной области, данные периапикальной и панорамной радиографии, а в некоторых случаях и данные конусно-лучевой компьютерной томографии. При выборе метода лечения следует принимать во внимание причины парестезии, степень травмы, время, прошедшее с момента появления первых симптомов, и реакцию пациента на системное введение лекарственных препаратов. Для предотвращения парестезии стоматолог не должен забывать о близости верхушек корней с нервными структурами, и помнить об этом еще до начала эндодонтических процедур.
Авторы:
Flavio R. Alves, PHD
Mariana S. Coutinho, DDS
Lucio S. Goncalves, PHD
Парестезия – это нарушение нейрочувствительности, вызванное поражением нервной ткани, которое характеризуется субъективными ощущениями жжения, онемения или приступами боли, а также частичной потерей чувствительности. Важно дифференцировать парестезию, дизестезию и анестезию. Дизестезия проявляется в виде неприятных анормальных ощущений, которые возникают спонтанно или в результате действия провоцирующего фактора. Особые случаи дизестезии включают гипералгезию и аллодинию. Дизестезия всегда сопровождается неприятными ощущениями, в отличие от парестезии. С практической точки зрения, парестезия относится к случаю анормальной чувствительности и, следовательно, может быть классифицирована как отдельный вариант дизестезии. Анестезия характеризуется сенсорной потерей восприятия, вызванной лекарственным воздействием или нервной дисфункцией.

Парестезии как осложнения эндодонтического лечения
Парестезии, связанные с эндодонтическим лечением, наиболее характерны для нижнеальвеолярного нерва (НН) и его ментальной ветви. Тем не менее, распространенность парестезии, связанной с конкретными эндодонтическими проблемами отдельных зубов, до сих пор не установлена. Ретроспективное исследование случаев парестезии, связанных с лечением нижних премоляров, установило, что частота патологии составляет 0,96% (8/832). Однако во многих случаях парестезия может оставаться незамеченной эндодонтистом, следовательно, такие случаи не регистрируются.
Некоторые исследования, посвященные изучению взаимосвязи между парестезией и эндодонтической инфекцией, обнаружили обе эти проблемы преимущественно в зубах с обширными перирадикулярными поражениями (фото 1). Такой тип нервного нарушения имеет в основном компрессионную природу, но возможная миграция медиаторов воспаления и бактериальных продуктов из области поражения к нервным образованиям также остается не менее важным этиологическим фактором. В частности, таким медиаторам воспаления, как интерлейкин 1, фактор некроза опухолей и оксид азота присуща нейротоксическая активность, а бактериальные эндотоксины, такие как липополисахариды, также могут нанести вред нервной ткани.
Фото 1. Периапикальная рентгенограмма второго моляра нижней челюсти: визуализируется анатомическая близость между верхушкой корня и нижнечелюстным каналом.

Что касается эндодонтического лечения, как возможной причины парестезии, Rowe предположил, что нерв может быть поврежден непосредственно во время лечения корневого канала по причине чрезмерной его обработки (фото 1). Тем не менее, Rowe также утверждал, что механическое повреждение нерва эндодонтическим инструментом легко поддается репарации, поэтому такая форма парестезии имеет временный характер.
Возможность возникновения парестезии в результате непосредственной контаминации микроорганизмами требует детального рассмотрения с учетом возможностей их биологической агрессии, поскольку именно этот патогенетический механизм еще не был детально изучен в литературе. Цитотоксичность и механическое давление силеров в областях, близких к нижнечелюстному каналу, также являются потенциальными механизмами возможного повреждения нерва вследствие эндодонтических манипуляций. В таком случае уже упомянутые нижний альвеолярный нерв и его подбородочная ветвь являются наиболее часто повреждаемыми структурами. Материалы, которые могут инициировать подобные осложнениями, содержат в своем составе параформальдегид.
Для данного системного обзора был произведен поиск по базе данных PubMed с использованием комбинации ключевых слов "эндодонтический и парестезии" для отбора всех сообщений о случаях парестезии, связанной с эндодонтическими осложнениями, опубликованных за последние 10 лет (с января 2002 года по декабрь 2012 года). В общей сложности было найдено 40 случаев. Некоторые клинические случаи, опубликованные ранее заданного периода, также будут обсуждаться в данной статье.
Несколько случаев парестезии, связанных с эндодонтическими осложнениями на верхней челюсти, также были найдены в литературе. Orr описал 2 случая парестезии верхнечелюстного нерва, вызванной выведением за верхушку пасты N2 (Indrag-Agsa, Болонья, Италия). Orr подчеркнул, что в состав пасты N2 входит параформальдегид, что вполне объясняет картину патологии. Рее и Messer описали парестезию, возникшую при перелечивании центрального резца верхней челюсти. Перфорация верхушки корня привела к транссудации гипохлорита натрия (NaOCl) в перирадикулярные ткани. Последствия этого инцидента не заставили себя ждать, поэтому сразу возникли боль, отек и парестезия в областях нижней орбиты и носа. Pelka и Petschelt представил еще один случай парестезии, вызванной случайным выведением NaOCl за апикальное отверстие в верхнем левом боковом резце. Это привело к парестезии левого лицевого и подглазничного нервов. Во время проведения исследований in vitro, Schwarze и коллеги заметили, что силеры/пасты, содержащие параформальдегид, например, Endomethasone (Эндометазон, Septodont, Saint-Maur, Франция) и N2, являются более токсичными и мутагенными, чем силеры, содержащие гидроксид кальция.
Чрезмерное препарирование корневого канала часто заканчивается расширением апикального отверстия и нивелированием апикального сужения, что способствует выводу растворов для ирригации или пломбировочного материала за пределы верхушки корня. Это, в свою очередь, может вызвать химическое или механическое повреждение нервного пучка. Диаметр костных поражений эндодонтического происхождения также может повлиять на процесс возникновения парестезии, особенно в случаях с премолярами и нижними молярами.
Анатомическое соотношения нижнего альвеолярного нерва и верхушек корней
Tilotta-Yasukawa с коллегами определили близость апексов премоляров и моляров по отношению к нижнечелюстному каналу, а также соотношение между нижним альвеолярным нервом и соответствующей ему артерией, чтобы понять, как эндодонтический материал распространяется через кость перед проникновением в нижнечелюстной канал. Они отметили, что расстояние между верхушкой корня и нижнечелюстным каналом было более переменчиво (и, как правило, большее) у первого моляра по сравнению с вторым и третьим молярами (1-4 мм и менее 1 мм соответственно в 35 из 40 исследованных случаев на нижней челюсти). Авторы пришли к выводу, что в задней своей области, нижняя челюсть менее плотна и имеет большее количество губчатой кости. Следует отметить, что сама по себе нижняя альвеолярная артерия может быть связана с возникновением парестезии, так как она может выступать в качестве маршрутизатора для распространения материалов, микроорганизмов и растворов для ирригации к нервным образованиям.
Littner и коллеги изучили 22 челюсти и обнаружили, что верхняя часть нижнечелюстного канала может быть расположена на расстоянии от 3,5 до 5,4 мм ниже апексов первого и второго моляров. Апексы же третьих моляров расположены очень близко к альвеолярному нерву. Denio и коллеги изучили, что вершины корней вторых моляров расположены в среднем на расстоянии 3,7 мм от нижнечелюстного канала, а верхушка медиального корня первых моляров – до 6,9 мм. Другие авторы подтвердили симметрию полудуг нижней челюсти по отношению к расстоянию между верхушками корней и нижнечелюстным каналом.
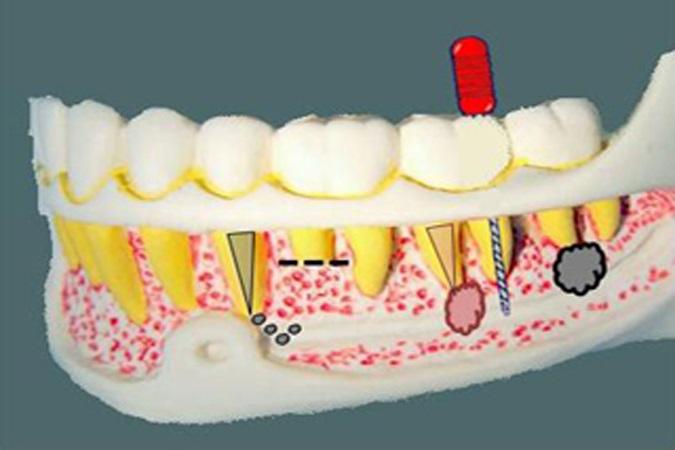
Наличие многочисленных пространств в толще нижней челюсти в области моляров способствует распространению ирригационных растворов и пломбировочного материала в направлении к нижнеальвеолярному сосудисто-нервному пучку (фото 2). Эта диффузия облегчается при наличии перирадикулярных инфекций, которые ослабляют костный барьер между апексом и сосудисто-нервным образованием. Кроме того, следует отметить, что нижнечелюстной канал не всегда окружен плотной кортикальной пластинкой. В большинстве случаев, сосудисто-нервный пучок проходит через губчатую часть кости без какого-либо дополнительного костного барьера, что делает его более уязвимым при воздействии различных механических или химических агентов из зоны корневого канала.
Фото 2. Схематическое изображение различных причин парестезии вследствие эндодонтических проблем. В области от второго премоляра до третьего моляра типичными причинами парестезии являются выведение за верхушку или распространение эндодонтических лекарственных средств, апикальная хирургия, чрезмерное препарирование канала за областью верхушки и верхушечный периодонтит.

Диагностика лицевой парестезии
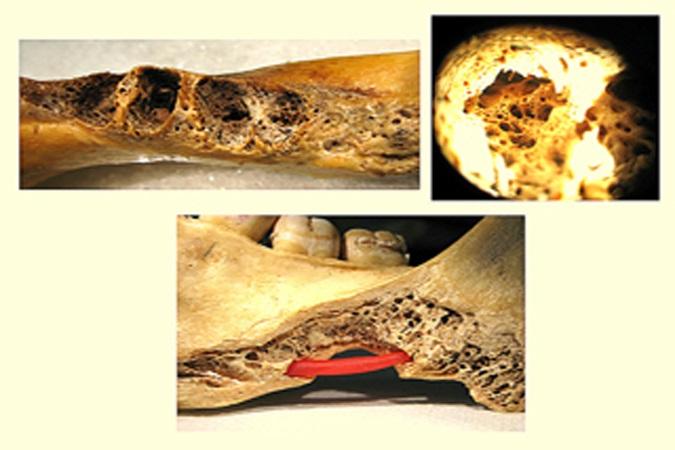
Диагностика парестезии или нервной анестезии основывается на данных анамнеза с оценкой присущих симптомов. Реакции пораженной области на термические раздражители, механические воздействия, проведение электрических или химических тестов – все это также способствует процессу диагностики, хотя такие реакции являются чисто субъективными. Периапикальные рентгенограммы имеют ключевое значение для верификации соотношения между верхушкой корня и нервными окончаниями, особенно на нижней челюсти (фото 3).
Фото 3.
а) Кость в области моляров нижней челюсти.
б) Визуальное увеличение структуры альвеолярной кости в области третьего моляра; примечательным является наличие многочисленных пространств в толще костной ткани.
в) Иллюстрация возможной миграции бактерий или эндодонтических материалов через отмеченные пространства в структуре челюсти к области нижнего альвеолярного нерва (показано красным цветом).

De Beukelaer и коллеги описали использование тестов на чувствительность для определения степени и тяжести парестезии. Механические, термические и вкусовые тесты проводились через определенные интервалы времени, сопровождая, таким образом, ход лечения. По мнению этих авторов, клиническое обследование больных с поражением язычного нерва должно начинаться с определения функции нерва, в частности, по оценке произношения и акта глотания. Необходимо также выполнить пальпацию области поражения.
Можно провести два типа клинических исследований нейрочувствительности в соответствии с существующими специфическими рецепторами (механоцепторы и ноцицепторы), которые стимулируются при контакте с кожей. Тестирование механоцептивной чувствительности основано на ответных реакциях на легкие статичные прикосновения и направленные поглаживания щеткой, в то время как ноцицептивная чувствительность определяется реакцией на температурные раздражители, при воздействии которых определенные группы чувствительных нервных волокон стимулируются в дополнение к сенсорным ощущениям, вызванных действием острых инструментов.
Парестезия, вызванная выведением материалов за зону апекса и последующим сжатием нижнеальвеолярного нервно-сосудистого пучка, также описана в литературных источниках. Однако, учитывая, что большинство эндодонтических материалов обладают определенным химическим эффектом, в случаях вывода материала за верхушку трудно определить патогенез нервного нарушения: является ли он механическим, вследствие компрессии, или же химическим, вызванным цитотоксичностью материала. Фото 4 иллюстрирует случай выведения материала за верхушку, в котором силер был депонирован в области, граничащей с кортикальной частью нижнечелюстного канала. В зависимости от цитотоксичности силера, парестезия в таком случае может быть осложнением. Чтобы свести к минимуму риск возникновение подобных ситуаций, необходимо более тщательно проводить предварительную оценку первоначальной рентгенограммы, чтобы определить соотношение анатомических структур.
Фото 4. Выведение силера за верхушку на границе с кортикальной частью нижнечелюстного канала.

Конусно-лучевая компьютерная томография является важной дополнительной возможностью для профилактики, диагностики и лечения парестезии эндодонтического происхождения. Возможность предварительного просмотра срезов толщиной до 1 мм в трехмерном измерении позволяет детально изучить соотношение верхушек корней и костных поражений с нервными структурами.
Лечение лицевой парестезии
Поскольку парестезии, связанные с эндодонтическими проблемами, являются полиэтиологическими патологиями, универсальный протокол не может быть использован для лечения всех ее случаев. Варианты лечения парестезии описаны ниже в зависимости от причины возникновения.
Если парестезия вызвана выведением эндодонтических силеров или лечащих паст за верхушку корня, то, по данным некоторых исследований, хирургическое их удаление демонстрирует высокий уровень успеха с возвращением нормальной чувствительности в причинной зоне. Однако следует учесть, что время, прошедшее с момента вывода материала за верхушку, а также его объем и топография влияют на успех подобного лечения.
Случаи парестезии, вызванной инфекцией и воспалением, решаются путем эндодонтического лечения, апикальной хирургии, антибиотикотерапии или удалением зуба, в то время как парестезии, вызванные применением местной анестезии или чрезмерной разработкой канала, как правило, проходят в течение нескольких дней без какого-либо лечения. Случаи длительной или постоянной парестезии, как правило, объясняются разрывом нервных волокон, длительным давлением или экструзией токсичных эндодонтических материалов. В этих случаях необходимо проводить удаление причинного фактора.
Хирургическое вмешательство предусматривает удаление кортикальной пластинки с последующей апикальной резекцией. Такой подход является наиболее распространенным для удаления силеров и паст, выведенных за верхушку. Сагиттальная остеотомия также является вариантом лечения, особенно когда компрессия альвеолярного нерва происходит в области вторых или третьих моляров.
При декомпрессии нерва благоприятные результаты были достигнуты путем проведения сначала сагиттальной мандибулоэктомии для лучшей визуализации нижнечелюстного канала, а затем удаления посторонних материалов, с или без проведения апикальной резекции. Микронейрохирургические техники лечения, которые связаны с использованием микроинструментария и увеличительного оборудования, используются для восстановления функции некоторых сенсорных или двигательных окончаний. Показания и противопоказания к проведению микронейрохирургического вмешательства приведены в Таблице.
| Показания | Противопоказания |
| Обследование или пересечение подозреваемого нерва | Центральная нейропатичная боль |
| Продолжительная парестезия на протяжении 3 месяцев | Признаки улучшения парестезии |
| Боль, вызванная формированием нейромы | Нейропраксия |
| Боль, вызванная сторонним телом или деформацией канала | Сносная парестезия (определяется пациентом) |
| Прогрессивное снижение чувствительности или усиление боли | Метаболическая нейропатия |
| Возможность медикаментозного лечения | |
| Преклонный возраст | |
| Очень длительный период со времени возникновения травмы |
Pogrel предложил выполнять диагностическую операцию сразу же после постановки диагноза, поскольку данные радиографического обследования и других диагностических тестов не могут определить степень повреждения нерва. Pogrel также предположил, что время ожидания перед вмешательством является спорным вопросом, но восстановительные манипуляции, проведенные вскоре после травмы, являются впоследствии более успешными, чем те, которые выполнялись после некоторого ожидания. Однако было отмечено, что некоторые мероприятия, выполненные через 12 месяцев после травмы, также демонстрируют не менее успешный результат.
Хотя некоторые авторы предпочитают более радикальное лечение парестезии, не стоит забывать, что в случаях экстравазации цитотоксичность силеров имеет тенденцию к снижению со временем.
Еще одним вариантом лечения является применение лазеров. Этот метод может ускорить процесс восстановления травмированных биологических тканей путем инициации ангионеогенеза, что является важным аспектом для нервной регенерации. Согласно Schultze-Mosgau и Reich, самопроизвольное выздоровления от парестезии возможно в течение от 3 до 6 месяцев, но данный период является слишком долгим. Эти авторы предположили, что пациентам с парестезией следует прописывать прием комплекса витаминов группы B, что способствует развитию миелиновой оболочки нервов.
Профилактика лицевой парестезии
Меры предосторожности для профилактики парестезии, связанной с эндодонтическими проблемами, состоят в проведении тщательного рентгенографического обследования, верификации соотношения верхушек корней и/или периапикальных поражений к нервным структурам, использовании инструментов соответствующей рабочей длины, избегании чрезмерного препарирования каналов и расширения апикальных отверстий, ирригации лишь хлоргексидином в случаях очень широкой или не полностью сформированной верхушки, приеме витаминов немедленно после экструзии пломбировочного материала или ирригационного раствора вблизи нервного волокна.
В общем, если парестезия возникает вскоре после эндодонтического лечения, необходимо, чтобы стоматолог следил за пациентом, чтобы узнать о симптомах в течение первых 24 часов. Такой подход позволит рано диагностировать парестезию, и тем самым будет способствовать более эффективному лечению.
Выводы
Нижний альвеолярный и подбородочный нервы, которые наиболее часто подвергаются парестезии, находятся в толще челюсти. Для диагностики парестезии стоматолог должен собрать анамнез, оценить результаты ноцицептивных и механоцептивных тестов пораженной области, данные периапикальной и панорамной радиографии, а в некоторых случаях и данные конусно-лучевой компьютерной томографии. При выборе метода лечения следует принимать во внимание причины парестезии, степень травмы, время, прошедшее с момента появления первых симптомов, и реакцию пациента на системное введение лекарственных препаратов. Для предотвращения парестезии стоматолог не должен забывать о близости верхушек корней с нервными структурами, и помнить об этом еще до начала эндодонтических процедур.
Авторы:
Flavio R. Alves, PHD
Mariana S. Coutinho, DDS
Lucio S. Goncalves, PHD



























































































































































0 комментариев