Нарушение дыхания во время сна (НДС) включает в себя ряд дисфункций сна, по типу непостоянного и постоянного храпа, синдром резистентности верхних дыхательных путей (СРВДП), апноэ сна и гиповентиляцию. В своем большинстве медицинское сообщество было ориентировано специфически на проблему обструктивного апноэ сна (ОАС) и синдром гиповентиляции в условиях ожирения. Многие же другие нарушения оставались вне внимания врачей из-за чрезмерно установленного акцента на патологии ОАС. Храп обычно развивается, когда воздух проходит между языком и мягким небом, провоцируя вибрацию последнего. Звук храпа также может развиваться в области носа во время вдоха. Храп у детей может быть аналогичен таковому у взрослых, однако по своей природе он более сложный, и требует более тщательного исследования. Последствия храпа могут быть довольно серьезными. Привычный храп, определяемый как таковой, который развивается с частотой три эпизода в неделю или более, был связан с гиперактивным поведением у детей в возрасте до 3 лет. Нарушение или же фрагментация сна также играет важную роль в развитии гипоксии и дальнейших дисфункциональных нарушений. Храп у взрослых может, в свою очередь, быть ассоциирован с увеличенным риском развития инсульта. Деструкция сна или нарушение, вызванные храпом, по-видимому, играют такую же важную роль, как гипоксия, вызывая дисфункцию. Доброкачественный храп у взрослых был связан с увеличением риска инсульта.
СРВДП и ОАС: сравнение
Хотя многие клиницисты описывают СРВДП и ОАС как одно и то же заболевание с небольшим отличием по степени тяжести, их патофизиология различается. ОАС характеризуется полной обструкцией верхних дыхательных путей, длительностью более 10 секунд, при которой сатурация кислорода составляет 4%. Подобная обструкция чаще всего формируется из-за гипотонии мягкого неба или области корня языка. Частичные обструкции дыхательных путей, которые приводят к десатурации или кратковременному пробуждению во время сна, классифицируются как гипопноэ. Продолжение десатурации с течением времени может вызвать чрезмерную сонливость в дневное время и гипертонию. Данные нарушения коррелируют с риском развития эндотелиальной дисфункции, инфаркта миокарда и инсульта в будущем. Уровень тяжести ОСА ассоциируется с повышением уровня смертности. Анатомические изменения или незначительные нарушения дыхания могут спровоцировать развитие СРВДП. Пациенты с данной патологией характеризуются наличием более коллапсированных дыхательных путей, из-за аномальной динамики инспираторного потока или увеличением резистентности при выдохе из-за атипичной анатомии. Пациенты с СРВДМ более чувствительны к сужению дыхательных путей или к отрицательному давлению в ротоглоточном пространстве. Сужение дыхательных путей может быть продиагностировано более быстро, поэтому посредством профилактических мер можно предотвратить развитие обструкции. В подобных ситуациях у пациентов отмечаются фрагментации сна и пробуждения, связанные с деятельностью дыхательных путей, что в конце концов приводит к активации вегетативной нервной системы, в частности, к увеличению активности симпатического нерва.
Стоматологическое лечение расстройств сна (стоматология сна)
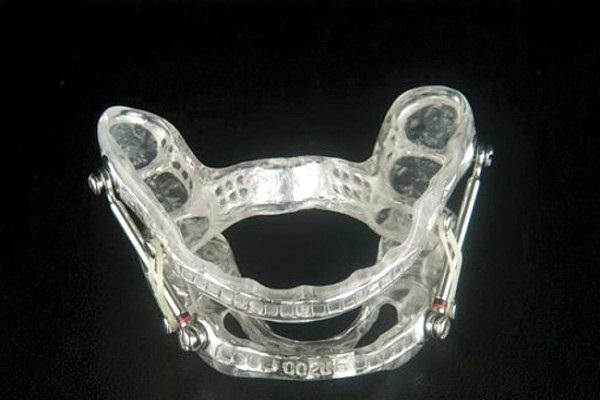
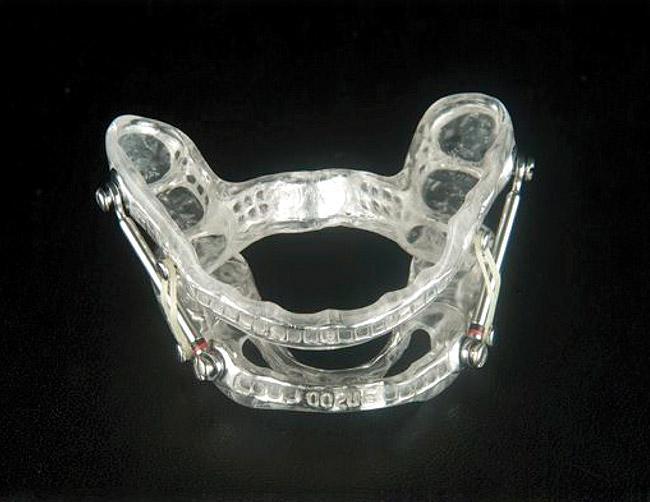
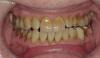
Принцип поддержки постоянного положительное давление в дыхательных путях (ППД) было введен в практику начиная с 1981 году. На сегодняшний день ППД по-прежнему остается стандартом лечения при ОАС. Но даже несмотря на улучшение технологии ППД, подобный подход остается не очень популярным среди пациентов, и мало кто из них использует кислородную маску на протяжении всей ночи. Стоматологические каппы были введены в практику также в 1980-х годах в попытке предоставить альтернативу непопулярному методу ППД. Каппы действуют таким образом, что их дизайн провоцирует выдвижение нижней челюсти вперед, таким образом пытаясь вытолкнуть язык и ротоглоточной области. Подобные конструкции могут быть классифицированы по типу целевой терапии. Те из них, которые используются для ретенции языка, обеспечивают его фиксацию за счет отрицательного давления, которое формируется на краю каппы. Сложные конструкции капп крепятся на зубной дуге (фото 1), обеспечивая ее протрузию фиксировано или попеременно.
Фото 1. Каппа для позиционирования нижней челюсти с возможностью контроля позиции.
Ввиду популярности капп вся стоматологическая отрасль просто отбросила возможность использования и других методов лечения. Но с таким подходом возможно обеспечить лечение только пациентам с ОАС, а женщины с СРВДП и большинство детей с патологией сна вообще остаются без каких-либо терапевтических вариантов.
Ортопедическое лечение расстройств сна (стоматология сна)
Стоматология сна развилась из-за значительной популярности применения капп для лечения определенных форм апноэ. Ортопедия сна представляет собой отрасль стоматологии, занимающуюся изучением влияния дыхательных путей на стоматогнатическую систему. Последняя включается ротовую полость, челюсти, а также тесно связанные с ними ротоглоточные структуры и зев. Хотя диагноз НДС должен поставить специализированный врач, стоматолог играет критически важную роль в диагностическом процессе. Из-за отсутствия выраженных симптомов апноэ в дневное время, лечения патологии как правило задерживается на долгое время. Часто диагностика нарушения прохождения верхних дыхательных путей диагностируется в ходе мониторинга за развитием челюстно-лицевой области пациента, или же в ходе оценки нарушений стоматологического или окклюзионной дисфункции. Ортопедия сна не ограничивается использованием капп, но нацелена на достижение позитивного общесоматического результата с возможностью реализации междудисицилинарного подхода, учитывая возможности протетической реабилитации, состояние мышц, специфику питания и диеты, возможно проведения разного рода ятрогенных, и даже хирургических вмешательств.
Храп у детей
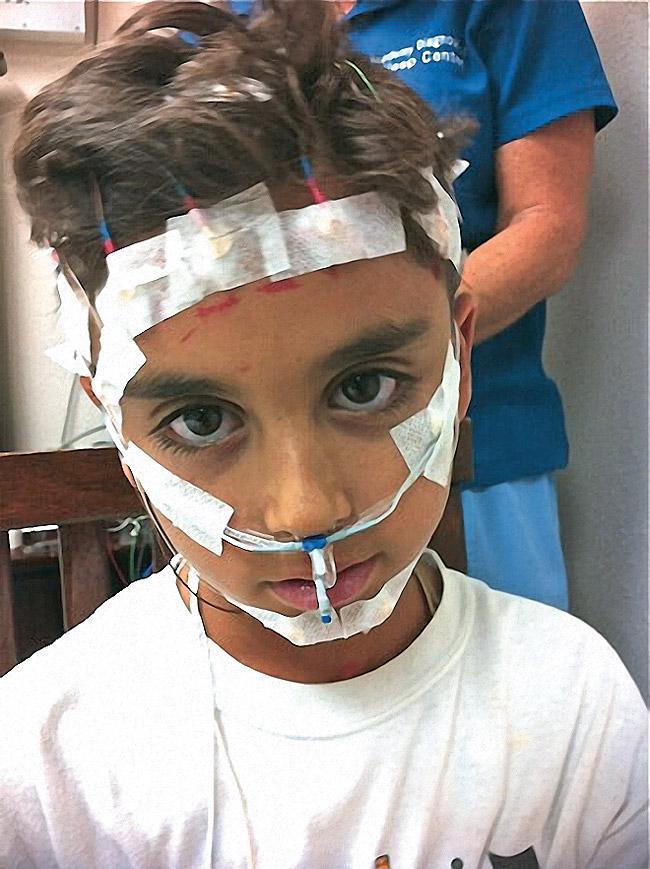
В общей популяции от 2% до 3% детей характеризуются наличием апноэ. Данный показатель растёт, учитывая увеличение показателя ожирения среди детей. Апноэ и гипопноэ диагностируются у детей состояние пропуска как минимум двух вдохов подряд, что приводит к снижению насыщенности кислородом, а следовательно – и к увеличению уровня CO2. СРВДП можно обнаружить по данным полисомнографии (ПСГ), как повышение показателей дыхательного усилия без апноэ и небольшое изменение показателей насыщения кислородом (фото 2). Характерные признаки и симптомы СРВДП, как и методы его лечения, варьируют зависимости от возраста ребенка.
Фото 2. Подготовка пациента для полисомнографии (ПСГ).
Распространенность храпа у детей составляет от 10% до 21% в возрасте от 6 до 81 месяца. Привычный храп был зарегистрирован у 9% младенцев в возрасте от 0 до 3 месяцев. В общей педиатрической практике привычный храп был зарегистрирован у 17% пациентов, среди которых в 29% случаев он был ассоциирован с неврологическими нарушениями, по типу головных болей. У 56% случаев храп был диагностирован у детей с диагнозом психических расстройств (чувство тревоги / расстройства настроения). В течение 2 лет мониторинга за детьми с привычным храпом, состояние таковых ухудшалось у 30%. ОАС чаще развивался у мальчиков, особенно у тех, которые имели аденотонзилярную гипертрофию или увеличенную окружность талии. Храп и ротовое дыхание у детей первоначально считались ненадежными критериями для диагностики ОАС, и при этом не расценивались как независимые изолированные патологии.
В последнее время считается, что храп, не ассоциированный с ОАС, может спровоцировать развитие нейрокогнитивной дисфункции и ухудшить дневную работоспособность. Наличие у ребенка привычного храпа подвергает его более высокому риску развития социальных проблем, может спровоцировать плохую успеваемость в школе, уменьшение внимания и проблемы с чувством тревоги / депрессии. Дети, которые являются хроническими «храпунами» характеризуются медленно-волновой формой сна и значительной его фрагментацией. И этого следует, что такой не-апнотическая форма храпа, также является крайне опасной для здоровья ребенка. Исследования показали, что у детей, которые храпели лишь эпизодически, отмечались изменения мозговой функции, поведенческие нарушения. Кроме того, было установлено, что дети, которые храпят, вряд ли смогут «перерасти патологию», не испытывая потенциальных когнитивных нарушений в будущем. Нейрокогнитивные и поведенческие нарушения, ассоциированные с храпом, по-видимому, связаны еще и с тем фактом, что у данных детей мозг находится еще на стадии развития. Проблема еще заключается в том, что такое вот отклонение от нормы очень сложно диагностировать. Генезис долгосрочного нейрокогнитивного эффекта у храпящих детей может быть спровоцирован храпом в течение критического периода развития – в возрасте 3 лет или в период до достижения этого возраста.
Bonuck и его коллеги провели 7-летнее эпидемиологическое исследования 11000 детей, мониторя их с самого рождения. Оценка когнитывных и поведенческих функций проводилась в возрасте 4 и 7 лет. К 4 годам дети, у которых был отмечен НДС в анамнезе, были на 20-60% более склонны проявлять поведенческие дефекты; в возрасте 7 лет подобные нарушения случались уже с 40-100% долей вероятности. Более серьезные формы НДС были связаны с критическими поведенческими изменениями. У кластера оценки «Наихудший случай» был отмечен пик симптомов НДС в период возраста в 30 месяцев, после чего они уменьшились. Тем не менее, через 7 лет в исследуемом кластере наблюдались признаки гиперактивности и трудности налаживания контактов, по сравнению со сверстниками. Включение в кластер исследования «Поздний НДС-симптом» с пиком возраста от 42 до 69 месяцев прогнозировало развитие эмоциональных нарушения и гиперактивности как в 4 года, так и 7 лет. Работа Bonuck подчеркивает, что наличие нерегулярного сна не может быть напрямую связано с академическими и поведенческими симптомами нарушений. Вместо этого, НДС во время периодов развития мозга прогнозировано провоцирует худший исход нарушений. Нейрокогнитивный ущерб в таких сферах, как академическая успеваемость и функциональная приемлемость, является необратимым, поэтому ранняя идентификация и лечение нарушений сна имеют первостепенное значение в профилактике подобных осложнений.
Метаболические последствия
Из-за тесной связи между сном, иммунной системой и процессом воспаления, дети с НДС подвержены риску развития огромного количества систематических воспалительных реакций, в то время как у взрослых в подобных условиях все чаще наблюдаются повышенное кровянное давление, аритмии и застойная сердечная недостаточность. Нарушения сна у детей приводят к развитию аберрантной активации симпатической нервной системы, которая провоцирует сердечно-сосудистые и метаболические нарушения. Апноэ сна у детей связано также с эндотелиальной микрососудистой дисфункцией, которая сама по себе уже является маркером субклинического протекания сердечно-сосудистых заболеваний, системной гипертензии, легочной гипертензии и моделирования тканей миокарда левого желудочка. При наличии ожирения метаболические нарушения только усугубляются. Поэтому лечение НДС является обязательным для профилактики подобных последствий. При элиминации НДС, воспалительные реакции у детей без ожирения приобретают обратный характер. Однако, до конца нерешенным остается следующий вопрос: изменение активности автономной нервной системы, которые было пролечено в детском возрасте – может ли оно спровоцировать метаболические изменения в дальнейшем взрослом возрасте пациентов.
Ортопедическое лечение расстройств сна и храпящие дети
Руководящие принципы American Academy of Pediatrics (AAP) для диагностики и лечения синдрома ОАС у детей рекомендуют проводить скрининг каждого пациента детского и подросткового возраста для возможной верификации у них скрытых признаков нарушения сна. Полисомнографию следует проводить среди детей, которые храпят и характеризуются наличием нейрокогнитивных, поведенческих или соматических проблем, позволяющих заподозрить ОАС. Несмотря на то, что ПСГ является золотым стандартом для диагностики ОАС, существует определенный дефицит необходимых лабораторий сна, которые могут проводить соответствующую экспертизу и оснащены необходимым оборудованием. Кроме того, у детей уже даже при сложных нарушениях сна, может и не наблюдаться никаких поведенческих изменений. Гиперактивность и эмоциональные проблемы могут развиться заметно позже первоначальной диагностики храпа. Стоматологи и гигиенисты играют уникальную роль в процессе идентификации детей с ранними формами НДС, ведь часто данные нарушения сопровождаются рядом челюстно-лицевых аномалий и выраженными признаками бруксизма.
Аномалии роста черепно-лицевой области
НДС может спровоцировать изменения в области черепно-лицевой области, которые в дальнейшем могут усложнить клиническое протекание НДС. Таким образом, формируется своеобразный порочный круг. Лечение проблем с дыханием, выходя из этого, помогает избежать аномалий развития челюстно-лицевой области, что, в свою очередь, предотвращает риск осложнений НДС. Ранняя профилактика способствует нормализации роста и развития лицевого скелета. До 4-летнего возраста сформировано уже приблизительно 60% структур лицевой области, а до 12 лет – сформированность данного участка достигает 90%. Гипертрофия миндалин и аденоидов начинает развиваться в возрасте 2,5 лет, достигая своего пика в 5-6 летнем возрасте. Кластер исследования НДС в ранний период при этом ассоциирован с отсутствием гипертрофии тканей, в то время как более поздний период развития НДС характеризуется наличием значительной блокады дыхательных путей.
Ранний кластер роста
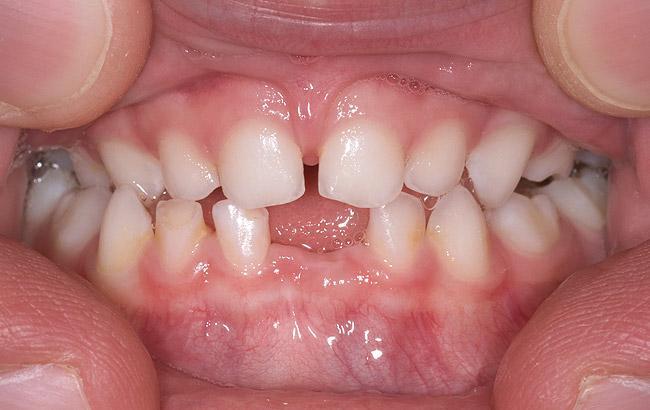
Темп роста костей зависит не только от самих костей, но и от мягких тканей и мышц, которые к ним прикрепляются. Тонус мышц челюстно-лицевой области, а также кожи и языка формируют основу для нормального развития комплекса верхней и нижней челюстей. НДС чаще отмечается у детей с патологической гипотонией мышц лицевой области. У детей, которые родились с нормальным размером неба, но гипотонией жевательных и мимических мышц, уже через год наблюдается сужение области неба, которое отмечается клинически (фото 3 - 4).
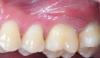
Фото 3. Пациентка с наличие храпа, бруксизма и привычки сосать палец в анамнезе. У ее брата и отца также отмечается ОАС.
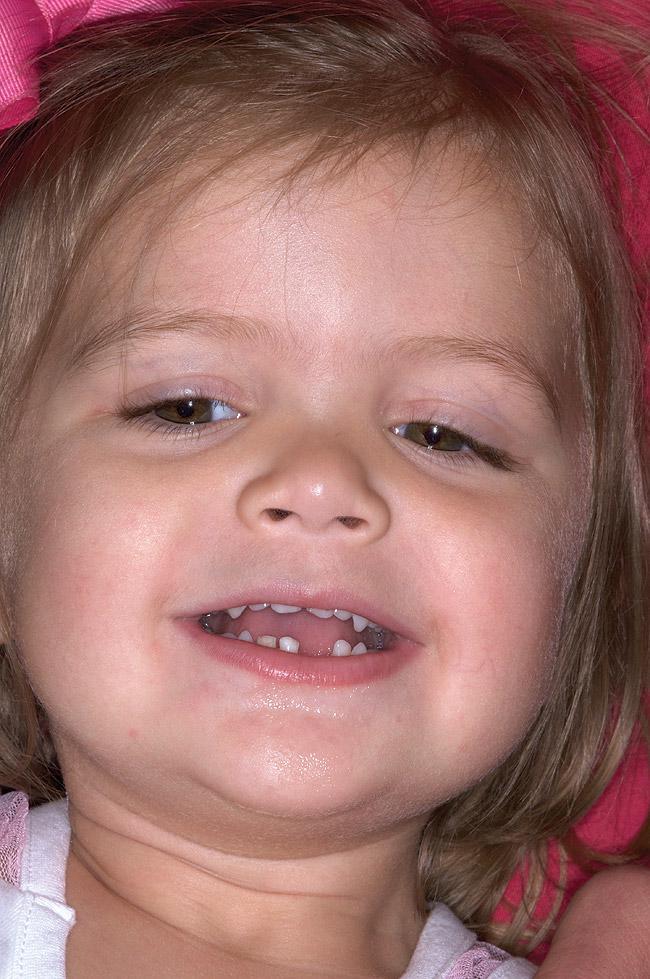
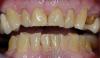
Фото 4. Двусторонний перекрестный прикус и значительная стёртость зубов.
Дети, рожденные с высоким узким небом, характеризуются наличием врожденной гипотонии мышц. Подобные миофункциональные нарушения могут быть продиагностированы еще на стадии плода. С другой стороны, из-за нарушений развития анатомических структур, НДС и ОАС могут быть всего лишь результатами подобных нарушений. В подобных условиях у младенца отмечается узкое жесткое небо, аномальная резистентность носовой области и ротовой тип дыхания. Вся эта совокупность нарушения провоцирует развитие более прогрессивных изменений нижней трети лица. Kin и коллеги пришли к выводу, что если ребенок рожден с подобными аномалиями развития челюстно-лицевой области, то отсутствие соответствующего лечения почти в ста процентах случаев приводит к развитию НДС и ОАС. Сначала при анализе размеров дыхательных путей клиницисты были сфокусированы на ассоциации исследуемых параметров с размером нижней челюсти. Позже оказалось, что размеры верхней челюсти являются более определяющим фактором в развитии патологии ОАС, чем размеры нижней. Расстояние от точки А (самая задняя точка вогнутости передней части верхней челюсти) до Porion по вертикали (вертикальная линия, проходящая из самой верхней части до внешнего слухового прохода) до сих пор остается наиболее значимым цефалометрическим маркером, позволяющим спрогнозировать проходимость дыхательных путей. Соответствующее позиционирование верхней челюсти способствует открытости язычково-глоточного и ороглоточнного путей. Кроме того, надлежащее положение верхней челюсти стимулирует рост нижней челюсти. Исходя из этого, можно прийти к выводу, что дефицит активности мышц и языка ограничивает рост передней чести верхней челюсти, провоцируя при этом уменьшение размеров дыхательных путей и формируя условия для развития НДС.
Поздний и смешанный кластеры роста
Миндалины и аденоиды занимают определенное пространство дыхательных путей, таким образом, увеличивая уровень их резистентности и провоцируя турбулентные изменения в ходе потока воздуха. Период гипертрофии тканей особенно вреден для пациентов в поздний период роста, а также для детей с недиагностиированной патологией в раннем возрасте. Размер миндалин и аденоидов следует оценивать относительно относительного размера дыхательных путей, а не относительно абсолютного размера лимфоидной ткани (фото 5 - 6). Аденоиды расположены в задней части носовой полости на верхнем этаже носоглотки (фото 7).
Фото 5. Гипертрофия миндалин и язычка.
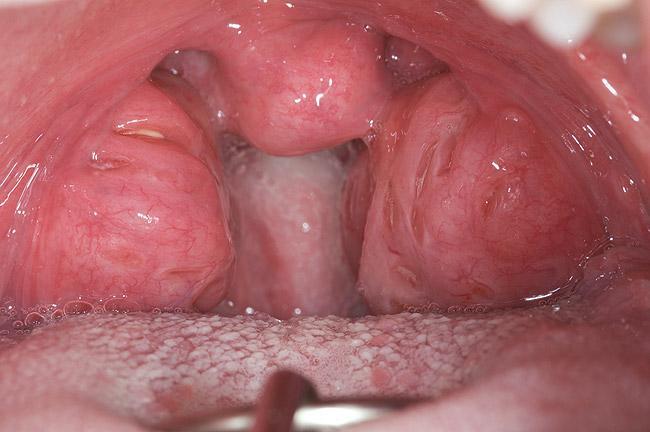
Фото 6. Рентгенологическая оценка миндалин.
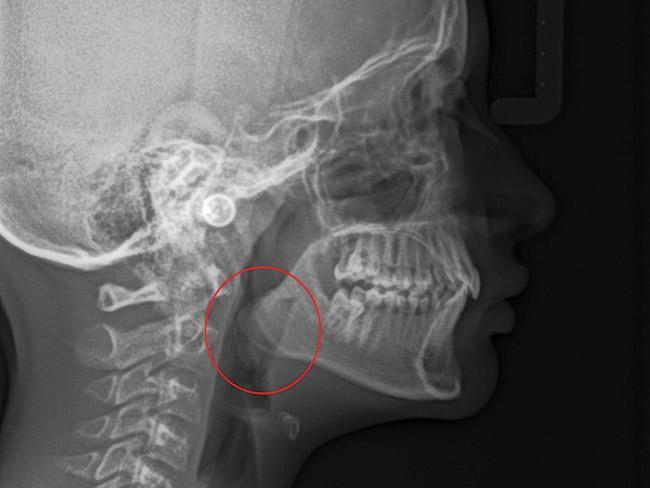
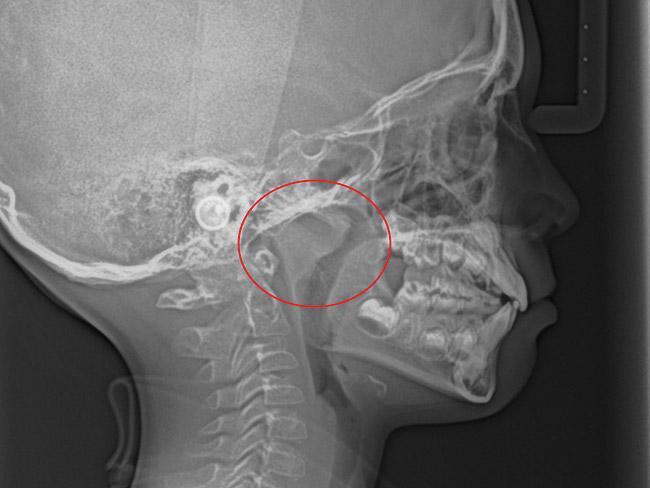
Фото 7. Увеличение аденоидной ткани, которая усложняет возможность дышать через нос.
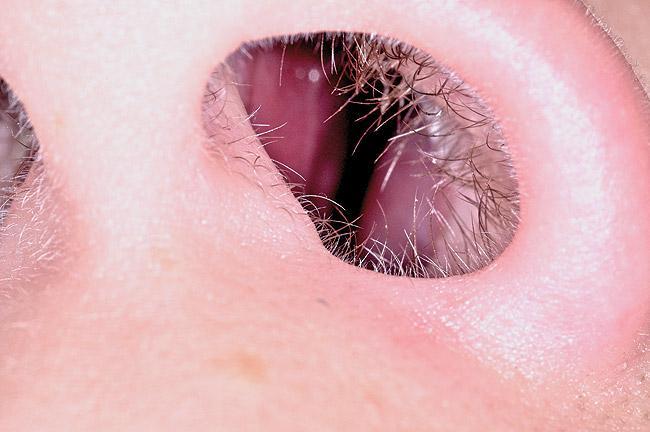
Нормальное расстояние от аденоидов до мягкого неба для приемлемой проходимости дыхательных путей должно составлять не менее 12 мм. При уменьшении данного расстояния на каждый миллиметр, риск развития храпа у ребенка увеличивается в 1,61 раза. Обструкция дыхательных путей, спровоцированная аденоидами и миндалинами, является лишь триггерным механизмом, в основе которого лежат нарушения мышц лица и шеи, а также гипотония языка. Расположение точки обструкции дыхательных путей также может влиять на тип скелетных нарушений. Назальная непроходимость из расширения решетчатого лабиринта, блокировки остистой части верхней челюсти, отклонения в структуре носовой перегородки или же стеноза носового клапана – все эти факторы одинаково могут влиять на формирование окклюзионных соотношений I, II и III классов (фото 8).
Фото 8. Анализ анатомии и функции носа. Обструкция носового прохода.
Верхняя челюсть в этих случаях располагается немного кзади, а нижняя челюсть – кзади и книзу. Лицевой тип у данных пациентов соответствует долихоцефальному. Блокировка дыхательных путей за счет преимущественно аденоидов будет провоцировать модели роста челюстей со II классом окклюзионных соотношений и передним открытым прикусом. Лицевой тип при этом также будет характеризоваться долихоцефальными признаками с типичным длиннотонким «аденоидным» типом лица (фото 9 - 12).
Фото 9. Аденоидный вид лица – долихоцефальный.

Фото 10. Узкий вид верхней челюсти, стираемость зубов и двусторонний перекрестный прикус.

Фото 11. Аденоидная ткань блокирует язычково-глотковое пространство.
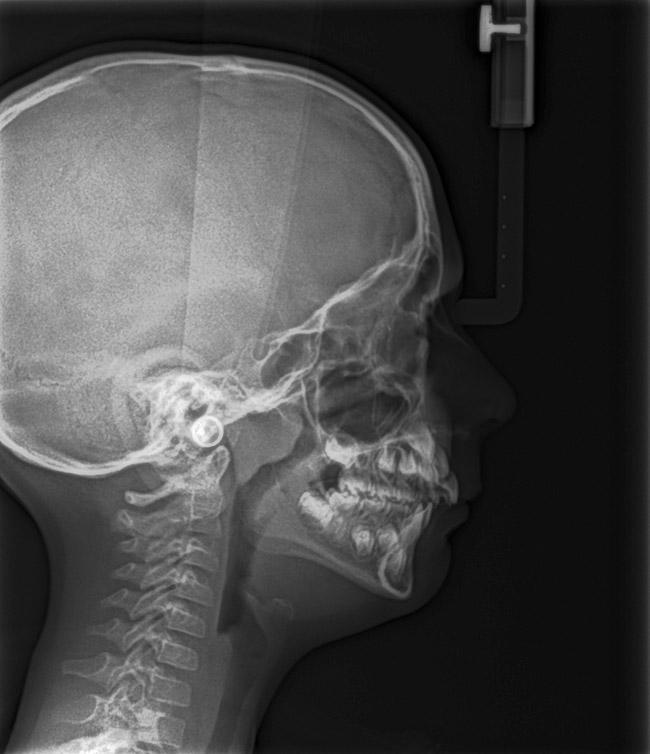
Фото 12. 2 класс соотношений по Энглю с признаками патологической стираемости.
При обструкции дыхательных путей лимфоидной тканью, язык будет характеризоваться аномальным положением в состояние покоя. При этом также может отмечаться прикус по III классу с нормальным или задним положением верхней челюсти (фото 13 - 15). Из-за аномалий положения языка верхняя челюсть челюсть будет характеризоваться двусторонней ретрузией. В некоторых случаях по причине передняя позиции языка будет формироваться открытый укус. При этом такая тяга языка никак не влияет на позицию и движение зубов, а лишь ассоциирована со скелетными изменениями окклюзионных соотношений (фото 16 - 17).
Фото 13. Пациентка 7 лет с брахицефальным типом лица и высоким показателем индекса массы тела.

Фото 14. 3 класс соотношений по Энглю.
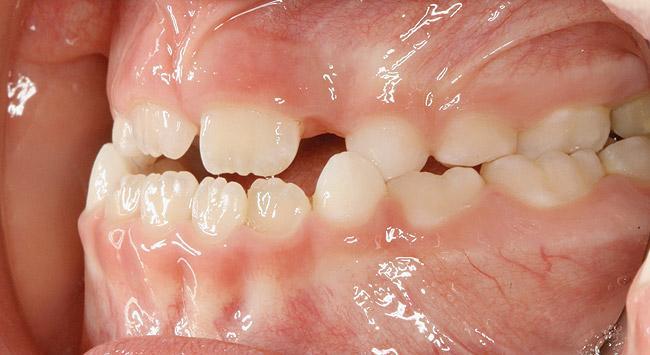
Фото 15. Цефалометрическая оценка позволяет определить блокаду дыхательных путей миндалинами, а также двухстороннюю ретрузию верхней челюсти.
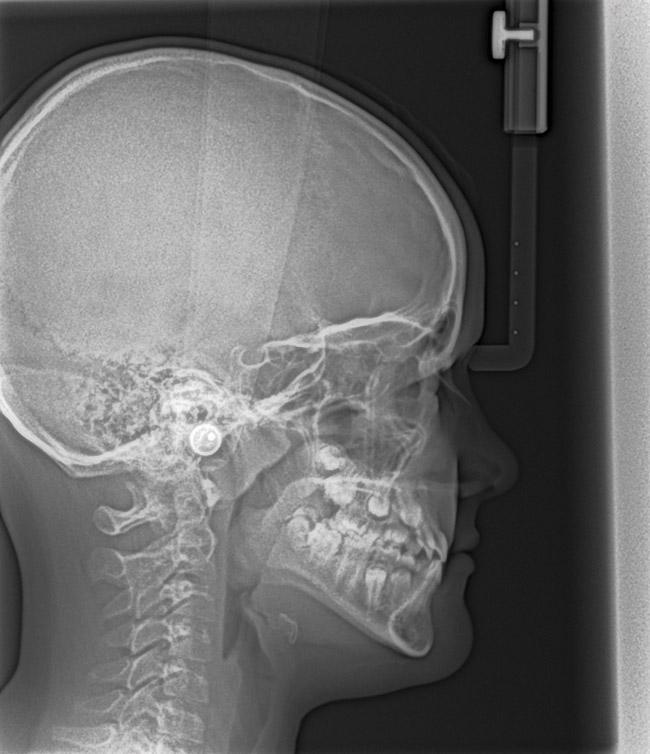
Фото 16. Слабый тонус языка и специфика осанки могли спровоцировать изменение положения зубов со временем.
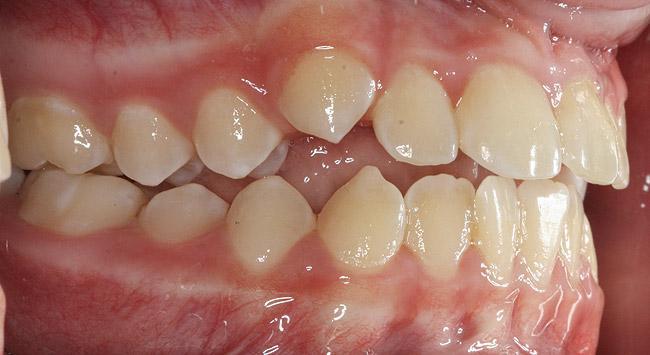
Фото 17. Увеличение аденоидов средней тяжести.
Если утрудненная проходимость дыхательных путей связана с позицией языка, у пациентов чаще всего отмечается брахифациальный тип лица. Наконец, если дыхательные пути заблокированы из-за комбинированного действия сразу нескольких факторов, может наблюдаться II, либо III класс межчелюстных соотношений по Энглю. Верхняя челюсть будет находиться в таком соотношении в нормальном положении, а нижняя челюсть будет подвергнута диспозиционировани (фото 18).
Фото 18. Блокада дыхательных путей за счет увеличения аденоидов и миндалин.
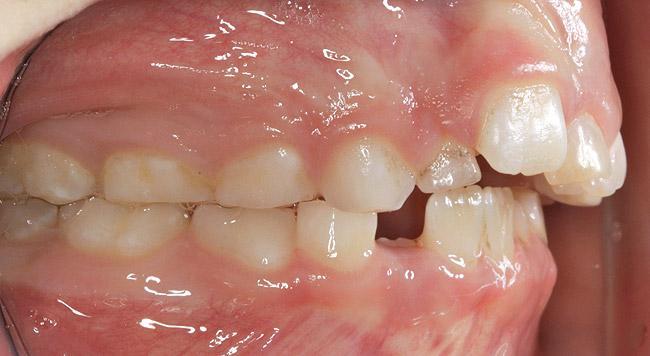
Однако, необходимо помнить, что челюстные изменения при НДС являются довольно вариативными и индивидуальными, и зависят от компенсационных возможностей организма. У детей с СРВДП по предварительным данным чаще наблюдается высокая узкая структура неба, долихофациальный тип лица и неправильный прикус II класса, что в своей совокупности может указывать на блокаду дыхательных путей аденоидами. Стоматологи, которые диагностируют ранние признаки черепно-лицевых изменений, могут поспособствовать решению проблемы неправильного прикуса, просто обратившись к специалисту для проведения процедуры аденотонзилэктомии (T & A). Влияние процедуры T & A на иммунную систему у детей остается спорным. Недавнее 5-летнее перспективное исследование показало, что аденотонзилэлектомия не оказывает неблагоприятного краткосрочного или долгосрочного воздействия на клеточный или гуморальный иммунитет ребенка. Цефалометрические изменения (например, задний наклон нижней челюсти, передний наклон верхней челюсти, более длинная передняя часть и более короткая задняя высота лица, а также более выраженный ретронаклон верхних и нижних зубов), диагностированные у детей группы исследования после T & A, свидетельствовали о непрямых признаках разрешения патологии ОАС. В ходе 5-летнего контроля было обнаружено, что такие цефалометрические признаки, как соотношения плоскости нижней челюсти и соотношение резцов, было аналогичны зарегистрированным у здоровой группы контроля. Ранняя профилактика НДС также способствовала нормализации жевательных и мышц языка. У некоторых детей выполнение лишь процедуры T & A может полностью не решить проблемы ОАС (фото 19 - 20).
Фото 19. Признаки патологической стираемости у ребенка 5 лет.
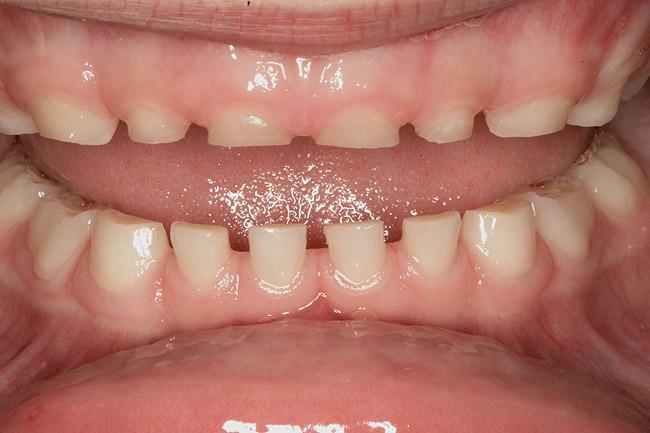
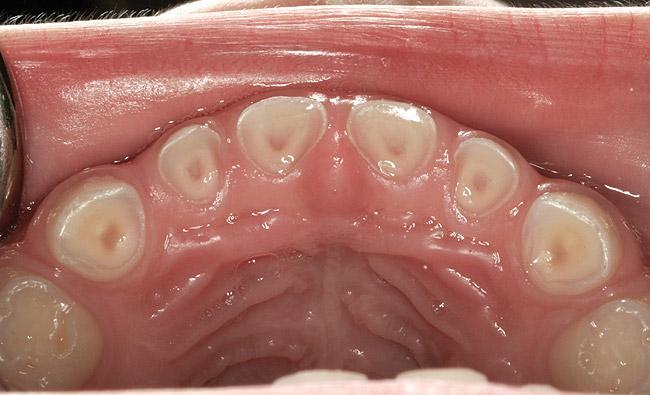
Фото 20. Стертость зубов верхней челюсти. Пациенту було проведено удаление аденоидов и определен индекс апноэ-гипопноэ – 6,1.
Чем дольше существует дисфункция дыхательных путей, тем масштабнее структурные нарушения. Междисциплинарное клиническое исследование было проведено среди детей в возрасте примерно 6,5 лет, которые были включены в исследования за следующими признаками: наличие ОАС, увеличенные миндалины, визуально видимая конструкция дыхательных путей, высокая и узкая форма неба. Группу 1 при этом лечили посредством расширения области верхней челюсти, а группу 2 – посредством проведения процедуры T & A. Было обнаружено, что расширение верхней челюсти позволило уменьшить показатели резистености области носовой полости и способствовало увеличению объема носовой полости. Таким образом, в случаях отсутствия гипертрофии лимфоидной ткани, расширение верхней челюсти способствует разрешению большинства симптомов ОАС. При применении же классических алгоритмов лечения удалось добиться полной компенсации только у одного пролеченного ребенка (индекс апноэ-гипопноэ [AHI] <1). Все остальные дети проходили как через процедуру расширения верхней челюсти, так и через аденотонзилэктомию. Благодаря подобному подходу удалось излечить 29 детей из 31. Такой результат свидетельствует о необходимости реализации комплексной терапии среди детей с НДС, который имеет полиэтиологическую природу.
Бруксизм во время сна
Стоматологи могут не только первыми обнаружить отклонения в анатомическом развитие структур челюстно-лицевой области, они еще могут и зарегистрировать первые признаки чрезмерной стираемости зубов. Бруксизм отмечается около у 30% детей, обычно в возрасте 5-6 лет часто при гипертрофии аденоидов и миндалин. Carlsson и коллеги в ходе 20-летнего исследования обнаружили, что бруксизм, впервые диагностированный в детском возрасте, может является персистирующей патологией. Но для врача важнее определить этиологию нарушения, наряду с прогнозом такового. Прежние теории развития бруксизма предполагали, что стресс является основным фактором развития патологической стираемости. Другие причины бруксизма включали нейрохимические нарушения и патологии окклюзии. Но исследования, проведенные с использованием ПСГ, опровергли все эти теории. Стресс провоцирует развитие бруксомании – вида бруксизма, который развивается не во сне, а в дневное время при сознании человека. Нейрохимические нарушения чаще приводили к фрагментации сна, а не к бруксизму. Окклюзионная теория бруксизма была опровергнута центральной природой развития такового. Формирование идеальной окклюзии может иметь влияние на клиническую выраженность патологии, а также может улучшить возможность жевания, но не способствует полному разрешению признаков бруксирования. Бруксизм возникает во время микропериодов просыпания во время обычного режима сна. Последние могут быть спровоцированы действием рефлюкса, или других тактильных или аудиовлиятельных факторов. Чаще всего нарушение сна возникает в результате резистентности дыхательных путей. Бруксизм, по сути, является защитным механизмом во время эпизодов ограниченного вдоха или обструкции потока воздуха. При увеличении активности подбородочно-зычной и нижнечелюстных мышц возникает движение нижней челюсти, которое способствует увеличению просвета верхних дыхательных путей, повышает скорость воздушного потока, и уменьшает сопротивления в дыхательных путях. Бруксизм сна классифицируется как расстройство, связанное со сном, похожее на синдром беспокойной ноги и обычно упоминается как возможный критерий диагностики НДС. Большинство эпизодов бруксизма развивается во время легкого небыстрого сна. При этом около 80% случаев бруксизма по данным ПСГ связанны с нарушением дыхания. При этом таковые диагностировать довольно-таки сложно. При этом бруксизм, по сути, минимизируется уровень клинической сложности патологии обструкции или ограниченного дыхания. Аутономная нервная система бруксирующего ребенка может самостоятельно компенсировать нарушения дыхания даже до того, как таковые будут зарегистрированы с помощью ПСГ. Без проведения контроля показателей давления в пищеводе, сложно ассоциировать патологию бруксизма с нарушениями дыхания. В ходе проведения исследования с участием 50 детей, имеющих признаки патологической стираемости из-за наличия бруксизма сна, было обнаружено, что между AHI и тяжестью клинической выраженности бруксизма не было обнаружено никакой значительной статистической связи. Однако, если у больного наблюдались проблемы с дыханием и микроэпизоды просыпания, то связь между AHI и бруксизмом все же отмечалась и была статистически важной. С этого можно сделать вывод, что бруксизм, по сути, защищает дыхательные пути, но не устраняет патологию обструкции. При этом бруксизм может часто наблюдаться с СРВДП, привычным и эпизодичным храпом, из-за отрицательного давления в дыхательных путях. Исследователи также установили, что патологическая стираемость зубов, которая развивается во сне, может считаться маркером НДС. Кроме стоматологов, больше никто из враче не имеет возможности диагностировать у ребенка ранние признаки патологической стираемости зубов (фото 21 и 22).
Фото 21. Вид пациентки 6 лет с проблемами с дыханием, привычными храпом и поведенческими изменениями.
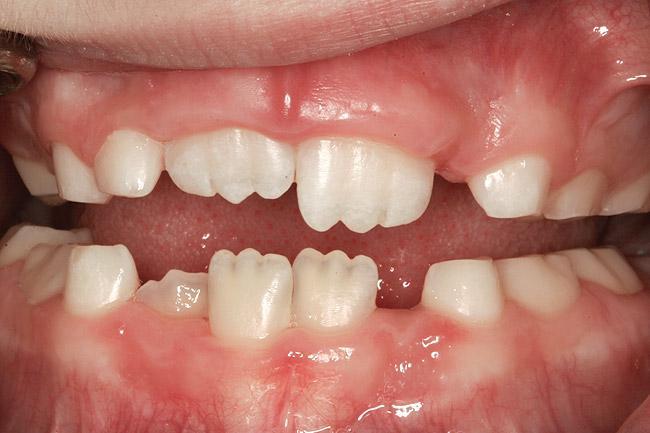
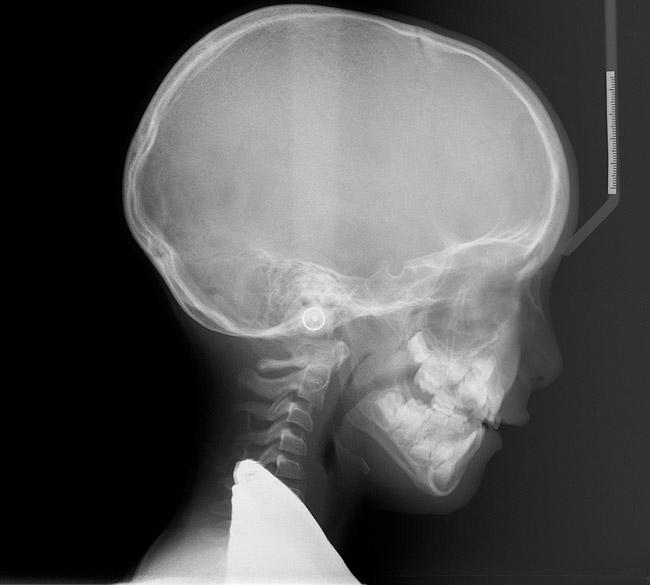
Фото 22. Рентгенограмма подтверждает обструкцию носовой полости. После удаление миндалин ситуация значительно улучшилась.
Выводы
НДС может в значительной степени негативно влиять на состояние здоровья растущего ребенка, а признаки храпа на самом деле являются не на столько безобидными, как может показаться на первый взгляд. Следовательно, стоматологическое лечение пациентов с подобными нарушениями посредством капп является уникальным методом профилактики дальнейших функциональных осложнений. Комплексная диагностика детей должна включать сбор и анализ данных анамнеза, вне- и внутриротовой клинической осмотр, а также рентгенологический контроль. Важно отметить, что стоматологи могут быть первыми, кто может отправить пациента на исследование с целью верификации потенциальных нарушения сна. Учитывая специфику нарушений во сне, врачи-ортопеды имеют возможность компенсировать только патологию храпа у детей. Но при этом храп может является признаком ОАС или СРВДП, таким образом делая стоматолога одним из главных специалистов в ходе терапии подобных нарушений. Ятрогенные вмешательства, направленные на коррекцию сна у пациентов детского возраста, могут быть направлены на выполнения ортодонтических или ортогнатических мероприятий, коррекцию диеты, состояния мышц челюстно-лицевой области, что, таким образом, будет способствовать нивелированию признаков НДС.
Автор: Jeffrey S. Rouse, DDS
Нарушение дыхания во время сна (НДС) включает в себя ряд дисфункций сна, по типу непостоянного и постоянного храпа, синдром резистентности верхних дыхательных путей (СРВДП), апноэ сна и гиповентиляцию. В своем большинстве медицинское сообщество было ориентировано специфически на проблему обструктивного апноэ сна (ОАС) и синдром гиповентиляции в условиях ожирения. Многие же другие нарушения оставались вне внимания врачей из-за чрезмерно установленного акцента на патологии ОАС. Храп обычно развивается, когда воздух проходит между языком и мягким небом, провоцируя вибрацию последнего. Звук храпа также может развиваться в области носа во время вдоха. Храп у детей может быть аналогичен таковому у взрослых, однако по своей природе он более сложный, и требует более тщательного исследования. Последствия храпа могут быть довольно серьезными. Привычный храп, определяемый как таковой, который развивается с частотой три эпизода в неделю или более, был связан с гиперактивным поведением у детей в возрасте до 3 лет. Нарушение или же фрагментация сна также играет важную роль в развитии гипоксии и дальнейших дисфункциональных нарушений. Храп у взрослых может, в свою очередь, быть ассоциирован с увеличенным риском развития инсульта. Деструкция сна или нарушение, вызванные храпом, по-видимому, играют такую же важную роль, как гипоксия, вызывая дисфункцию. Доброкачественный храп у взрослых был связан с увеличением риска инсульта.

СРВДП и ОАС: сравнение
Хотя многие клиницисты описывают СРВДП и ОАС как одно и то же заболевание с небольшим отличием по степени тяжести, их патофизиология различается. ОАС характеризуется полной обструкцией верхних дыхательных путей, длительностью более 10 секунд, при которой сатурация кислорода составляет 4%. Подобная обструкция чаще всего формируется из-за гипотонии мягкого неба или области корня языка. Частичные обструкции дыхательных путей, которые приводят к десатурации или кратковременному пробуждению во время сна, классифицируются как гипопноэ. Продолжение десатурации с течением времени может вызвать чрезмерную сонливость в дневное время и гипертонию. Данные нарушения коррелируют с риском развития эндотелиальной дисфункции, инфаркта миокарда и инсульта в будущем. Уровень тяжести ОСА ассоциируется с повышением уровня смертности. Анатомические изменения или незначительные нарушения дыхания могут спровоцировать развитие СРВДП. Пациенты с данной патологией характеризуются наличием более коллапсированных дыхательных путей, из-за аномальной динамики инспираторного потока или увеличением резистентности при выдохе из-за атипичной анатомии. Пациенты с СРВДМ более чувствительны к сужению дыхательных путей или к отрицательному давлению в ротоглоточном пространстве. Сужение дыхательных путей может быть продиагностировано более быстро, поэтому посредством профилактических мер можно предотвратить развитие обструкции. В подобных ситуациях у пациентов отмечаются фрагментации сна и пробуждения, связанные с деятельностью дыхательных путей, что в конце концов приводит к активации вегетативной нервной системы, в частности, к увеличению активности симпатического нерва.
Стоматологическое лечение расстройств сна (стоматология сна)
Принцип поддержки постоянного положительное давление в дыхательных путях (ППД) было введен в практику начиная с 1981 году. На сегодняшний день ППД по-прежнему остается стандартом лечения при ОАС. Но даже несмотря на улучшение технологии ППД, подобный подход остается не очень популярным среди пациентов, и мало кто из них использует кислородную маску на протяжении всей ночи. Стоматологические каппы были введены в практику также в 1980-х годах в попытке предоставить альтернативу непопулярному методу ППД. Каппы действуют таким образом, что их дизайн провоцирует выдвижение нижней челюсти вперед, таким образом пытаясь вытолкнуть язык и ротоглоточной области. Подобные конструкции могут быть классифицированы по типу целевой терапии. Те из них, которые используются для ретенции языка, обеспечивают его фиксацию за счет отрицательного давления, которое формируется на краю каппы. Сложные конструкции капп крепятся на зубной дуге (фото 1), обеспечивая ее протрузию фиксировано или попеременно.
Фото 1. Каппа для позиционирования нижней челюсти с возможностью контроля позиции.

Ввиду популярности капп вся стоматологическая отрасль просто отбросила возможность использования и других методов лечения. Но с таким подходом возможно обеспечить лечение только пациентам с ОАС, а женщины с СРВДП и большинство детей с патологией сна вообще остаются без каких-либо терапевтических вариантов.
Ортопедическое лечение расстройств сна (стоматология сна)
Стоматология сна развилась из-за значительной популярности применения капп для лечения определенных форм апноэ. Ортопедия сна представляет собой отрасль стоматологии, занимающуюся изучением влияния дыхательных путей на стоматогнатическую систему. Последняя включается ротовую полость, челюсти, а также тесно связанные с ними ротоглоточные структуры и зев. Хотя диагноз НДС должен поставить специализированный врач, стоматолог играет критически важную роль в диагностическом процессе. Из-за отсутствия выраженных симптомов апноэ в дневное время, лечения патологии как правило задерживается на долгое время. Часто диагностика нарушения прохождения верхних дыхательных путей диагностируется в ходе мониторинга за развитием челюстно-лицевой области пациента, или же в ходе оценки нарушений стоматологического или окклюзионной дисфункции. Ортопедия сна не ограничивается использованием капп, но нацелена на достижение позитивного общесоматического результата с возможностью реализации междудисицилинарного подхода, учитывая возможности протетической реабилитации, состояние мышц, специфику питания и диеты, возможно проведения разного рода ятрогенных, и даже хирургических вмешательств.
Храп у детей
В общей популяции от 2% до 3% детей характеризуются наличием апноэ. Данный показатель растёт, учитывая увеличение показателя ожирения среди детей. Апноэ и гипопноэ диагностируются у детей состояние пропуска как минимум двух вдохов подряд, что приводит к снижению насыщенности кислородом, а следовательно – и к увеличению уровня CO2. СРВДП можно обнаружить по данным полисомнографии (ПСГ), как повышение показателей дыхательного усилия без апноэ и небольшое изменение показателей насыщения кислородом (фото 2). Характерные признаки и симптомы СРВДП, как и методы его лечения, варьируют зависимости от возраста ребенка.
Фото 2. Подготовка пациента для полисомнографии (ПСГ).

Распространенность храпа у детей составляет от 10% до 21% в возрасте от 6 до 81 месяца. Привычный храп был зарегистрирован у 9% младенцев в возрасте от 0 до 3 месяцев. В общей педиатрической практике привычный храп был зарегистрирован у 17% пациентов, среди которых в 29% случаев он был ассоциирован с неврологическими нарушениями, по типу головных болей. У 56% случаев храп был диагностирован у детей с диагнозом психических расстройств (чувство тревоги / расстройства настроения). В течение 2 лет мониторинга за детьми с привычным храпом, состояние таковых ухудшалось у 30%. ОАС чаще развивался у мальчиков, особенно у тех, которые имели аденотонзилярную гипертрофию или увеличенную окружность талии. Храп и ротовое дыхание у детей первоначально считались ненадежными критериями для диагностики ОАС, и при этом не расценивались как независимые изолированные патологии.
В последнее время считается, что храп, не ассоциированный с ОАС, может спровоцировать развитие нейрокогнитивной дисфункции и ухудшить дневную работоспособность. Наличие у ребенка привычного храпа подвергает его более высокому риску развития социальных проблем, может спровоцировать плохую успеваемость в школе, уменьшение внимания и проблемы с чувством тревоги / депрессии. Дети, которые являются хроническими «храпунами» характеризуются медленно-волновой формой сна и значительной его фрагментацией. И этого следует, что такой не-апнотическая форма храпа, также является крайне опасной для здоровья ребенка. Исследования показали, что у детей, которые храпели лишь эпизодически, отмечались изменения мозговой функции, поведенческие нарушения. Кроме того, было установлено, что дети, которые храпят, вряд ли смогут «перерасти патологию», не испытывая потенциальных когнитивных нарушений в будущем. Нейрокогнитивные и поведенческие нарушения, ассоциированные с храпом, по-видимому, связаны еще и с тем фактом, что у данных детей мозг находится еще на стадии развития. Проблема еще заключается в том, что такое вот отклонение от нормы очень сложно диагностировать. Генезис долгосрочного нейрокогнитивного эффекта у храпящих детей может быть спровоцирован храпом в течение критического периода развития – в возрасте 3 лет или в период до достижения этого возраста.
Bonuck и его коллеги провели 7-летнее эпидемиологическое исследования 11000 детей, мониторя их с самого рождения. Оценка когнитывных и поведенческих функций проводилась в возрасте 4 и 7 лет. К 4 годам дети, у которых был отмечен НДС в анамнезе, были на 20-60% более склонны проявлять поведенческие дефекты; в возрасте 7 лет подобные нарушения случались уже с 40-100% долей вероятности. Более серьезные формы НДС были связаны с критическими поведенческими изменениями. У кластера оценки «Наихудший случай» был отмечен пик симптомов НДС в период возраста в 30 месяцев, после чего они уменьшились. Тем не менее, через 7 лет в исследуемом кластере наблюдались признаки гиперактивности и трудности налаживания контактов, по сравнению со сверстниками. Включение в кластер исследования «Поздний НДС-симптом» с пиком возраста от 42 до 69 месяцев прогнозировало развитие эмоциональных нарушения и гиперактивности как в 4 года, так и 7 лет. Работа Bonuck подчеркивает, что наличие нерегулярного сна не может быть напрямую связано с академическими и поведенческими симптомами нарушений. Вместо этого, НДС во время периодов развития мозга прогнозировано провоцирует худший исход нарушений. Нейрокогнитивный ущерб в таких сферах, как академическая успеваемость и функциональная приемлемость, является необратимым, поэтому ранняя идентификация и лечение нарушений сна имеют первостепенное значение в профилактике подобных осложнений.
Метаболические последствия
Из-за тесной связи между сном, иммунной системой и процессом воспаления, дети с НДС подвержены риску развития огромного количества систематических воспалительных реакций, в то время как у взрослых в подобных условиях все чаще наблюдаются повышенное кровянное давление, аритмии и застойная сердечная недостаточность. Нарушения сна у детей приводят к развитию аберрантной активации симпатической нервной системы, которая провоцирует сердечно-сосудистые и метаболические нарушения. Апноэ сна у детей связано также с эндотелиальной микрососудистой дисфункцией, которая сама по себе уже является маркером субклинического протекания сердечно-сосудистых заболеваний, системной гипертензии, легочной гипертензии и моделирования тканей миокарда левого желудочка. При наличии ожирения метаболические нарушения только усугубляются. Поэтому лечение НДС является обязательным для профилактики подобных последствий. При элиминации НДС, воспалительные реакции у детей без ожирения приобретают обратный характер. Однако, до конца нерешенным остается следующий вопрос: изменение активности автономной нервной системы, которые было пролечено в детском возрасте – может ли оно спровоцировать метаболические изменения в дальнейшем взрослом возрасте пациентов.
Ортопедическое лечение расстройств сна и храпящие дети
Руководящие принципы American Academy of Pediatrics (AAP) для диагностики и лечения синдрома ОАС у детей рекомендуют проводить скрининг каждого пациента детского и подросткового возраста для возможной верификации у них скрытых признаков нарушения сна. Полисомнографию следует проводить среди детей, которые храпят и характеризуются наличием нейрокогнитивных, поведенческих или соматических проблем, позволяющих заподозрить ОАС. Несмотря на то, что ПСГ является золотым стандартом для диагностики ОАС, существует определенный дефицит необходимых лабораторий сна, которые могут проводить соответствующую экспертизу и оснащены необходимым оборудованием. Кроме того, у детей уже даже при сложных нарушениях сна, может и не наблюдаться никаких поведенческих изменений. Гиперактивность и эмоциональные проблемы могут развиться заметно позже первоначальной диагностики храпа. Стоматологи и гигиенисты играют уникальную роль в процессе идентификации детей с ранними формами НДС, ведь часто данные нарушения сопровождаются рядом челюстно-лицевых аномалий и выраженными признаками бруксизма.
Аномалии роста черепно-лицевой области
НДС может спровоцировать изменения в области черепно-лицевой области, которые в дальнейшем могут усложнить клиническое протекание НДС. Таким образом, формируется своеобразный порочный круг. Лечение проблем с дыханием, выходя из этого, помогает избежать аномалий развития челюстно-лицевой области, что, в свою очередь, предотвращает риск осложнений НДС. Ранняя профилактика способствует нормализации роста и развития лицевого скелета. До 4-летнего возраста сформировано уже приблизительно 60% структур лицевой области, а до 12 лет – сформированность данного участка достигает 90%. Гипертрофия миндалин и аденоидов начинает развиваться в возрасте 2,5 лет, достигая своего пика в 5-6 летнем возрасте. Кластер исследования НДС в ранний период при этом ассоциирован с отсутствием гипертрофии тканей, в то время как более поздний период развития НДС характеризуется наличием значительной блокады дыхательных путей.
Ранний кластер роста
Темп роста костей зависит не только от самих костей, но и от мягких тканей и мышц, которые к ним прикрепляются. Тонус мышц челюстно-лицевой области, а также кожи и языка формируют основу для нормального развития комплекса верхней и нижней челюстей. НДС чаще отмечается у детей с патологической гипотонией мышц лицевой области. У детей, которые родились с нормальным размером неба, но гипотонией жевательных и мимических мышц, уже через год наблюдается сужение области неба, которое отмечается клинически (фото 3 - 4).
Фото 3. Пациентка с наличие храпа, бруксизма и привычки сосать палец в анамнезе. У ее брата и отца также отмечается ОАС.

Фото 4. Двусторонний перекрестный прикус и значительная стёртость зубов.

Дети, рожденные с высоким узким небом, характеризуются наличием врожденной гипотонии мышц. Подобные миофункциональные нарушения могут быть продиагностированы еще на стадии плода. С другой стороны, из-за нарушений развития анатомических структур, НДС и ОАС могут быть всего лишь результатами подобных нарушений. В подобных условиях у младенца отмечается узкое жесткое небо, аномальная резистентность носовой области и ротовой тип дыхания. Вся эта совокупность нарушения провоцирует развитие более прогрессивных изменений нижней трети лица. Kin и коллеги пришли к выводу, что если ребенок рожден с подобными аномалиями развития челюстно-лицевой области, то отсутствие соответствующего лечения почти в ста процентах случаев приводит к развитию НДС и ОАС. Сначала при анализе размеров дыхательных путей клиницисты были сфокусированы на ассоциации исследуемых параметров с размером нижней челюсти. Позже оказалось, что размеры верхней челюсти являются более определяющим фактором в развитии патологии ОАС, чем размеры нижней. Расстояние от точки А (самая задняя точка вогнутости передней части верхней челюсти) до Porion по вертикали (вертикальная линия, проходящая из самой верхней части до внешнего слухового прохода) до сих пор остается наиболее значимым цефалометрическим маркером, позволяющим спрогнозировать проходимость дыхательных путей. Соответствующее позиционирование верхней челюсти способствует открытости язычково-глоточного и ороглоточнного путей. Кроме того, надлежащее положение верхней челюсти стимулирует рост нижней челюсти. Исходя из этого, можно прийти к выводу, что дефицит активности мышц и языка ограничивает рост передней чести верхней челюсти, провоцируя при этом уменьшение размеров дыхательных путей и формируя условия для развития НДС.
Поздний и смешанный кластеры роста
Миндалины и аденоиды занимают определенное пространство дыхательных путей, таким образом, увеличивая уровень их резистентности и провоцируя турбулентные изменения в ходе потока воздуха. Период гипертрофии тканей особенно вреден для пациентов в поздний период роста, а также для детей с недиагностиированной патологией в раннем возрасте. Размер миндалин и аденоидов следует оценивать относительно относительного размера дыхательных путей, а не относительно абсолютного размера лимфоидной ткани (фото 5 - 6). Аденоиды расположены в задней части носовой полости на верхнем этаже носоглотки (фото 7).
Фото 5. Гипертрофия миндалин и язычка.

Фото 6. Рентгенологическая оценка миндалин.

Фото 7. Увеличение аденоидной ткани, которая усложняет возможность дышать через нос.

Нормальное расстояние от аденоидов до мягкого неба для приемлемой проходимости дыхательных путей должно составлять не менее 12 мм. При уменьшении данного расстояния на каждый миллиметр, риск развития храпа у ребенка увеличивается в 1,61 раза. Обструкция дыхательных путей, спровоцированная аденоидами и миндалинами, является лишь триггерным механизмом, в основе которого лежат нарушения мышц лица и шеи, а также гипотония языка. Расположение точки обструкции дыхательных путей также может влиять на тип скелетных нарушений. Назальная непроходимость из расширения решетчатого лабиринта, блокировки остистой части верхней челюсти, отклонения в структуре носовой перегородки или же стеноза носового клапана – все эти факторы одинаково могут влиять на формирование окклюзионных соотношений I, II и III классов (фото 8).
Фото 8. Анализ анатомии и функции носа. Обструкция носового прохода.

Верхняя челюсть в этих случаях располагается немного кзади, а нижняя челюсть – кзади и книзу. Лицевой тип у данных пациентов соответствует долихоцефальному. Блокировка дыхательных путей за счет преимущественно аденоидов будет провоцировать модели роста челюстей со II классом окклюзионных соотношений и передним открытым прикусом. Лицевой тип при этом также будет характеризоваться долихоцефальными признаками с типичным длиннотонким «аденоидным» типом лица (фото 9 - 12).
Фото 9. Аденоидный вид лица – долихоцефальный.

Фото 10. Узкий вид верхней челюсти, стираемость зубов и двусторонний перекрестный прикус.

Фото 11. Аденоидная ткань блокирует язычково-глотковое пространство.

Фото 12. 2 класс соотношений по Энглю с признаками патологической стираемости.

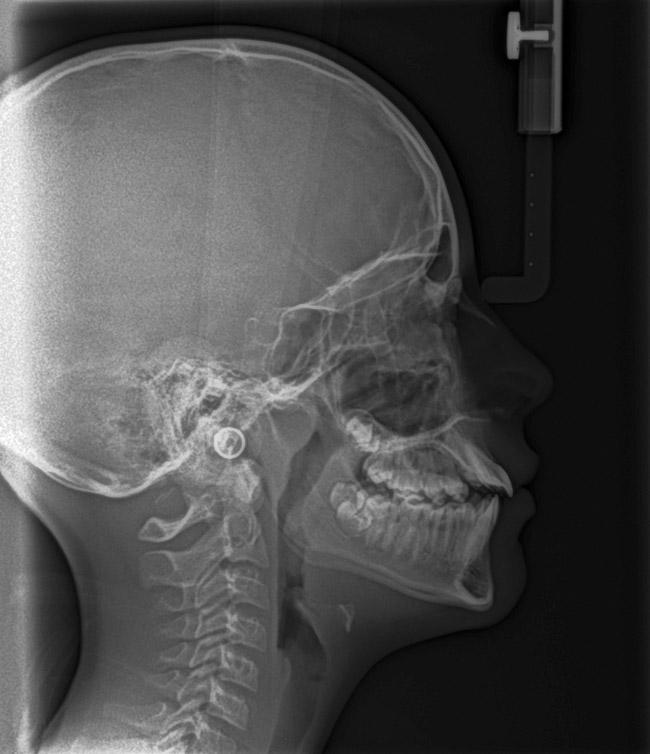
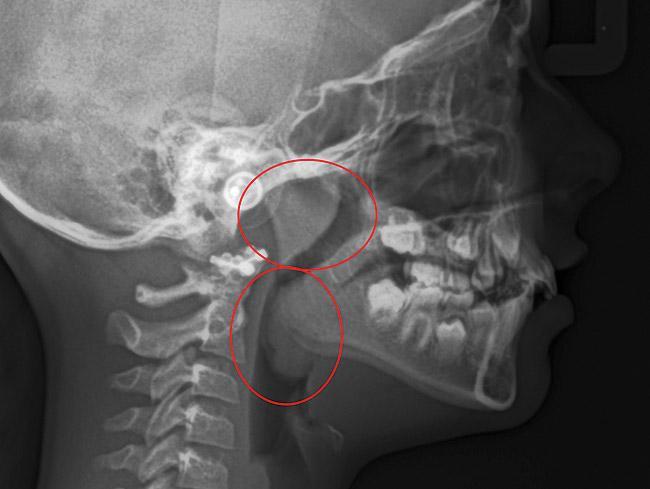
При обструкции дыхательных путей лимфоидной тканью, язык будет характеризоваться аномальным положением в состояние покоя. При этом также может отмечаться прикус по III классу с нормальным или задним положением верхней челюсти (фото 13 - 15). Из-за аномалий положения языка верхняя челюсть челюсть будет характеризоваться двусторонней ретрузией. В некоторых случаях по причине передняя позиции языка будет формироваться открытый укус. При этом такая тяга языка никак не влияет на позицию и движение зубов, а лишь ассоциирована со скелетными изменениями окклюзионных соотношений (фото 16 - 17).
Фото 13. Пациентка 7 лет с брахицефальным типом лица и высоким показателем индекса массы тела.

Фото 14. 3 класс соотношений по Энглю.

Фото 15. Цефалометрическая оценка позволяет определить блокаду дыхательных путей миндалинами, а также двухстороннюю ретрузию верхней челюсти.

Фото 16. Слабый тонус языка и специфика осанки могли спровоцировать изменение положения зубов со временем.

Фото 17. Увеличение аденоидов средней тяжести.

Если утрудненная проходимость дыхательных путей связана с позицией языка, у пациентов чаще всего отмечается брахифациальный тип лица. Наконец, если дыхательные пути заблокированы из-за комбинированного действия сразу нескольких факторов, может наблюдаться II, либо III класс межчелюстных соотношений по Энглю. Верхняя челюсть будет находиться в таком соотношении в нормальном положении, а нижняя челюсть будет подвергнута диспозиционировани (фото 18).
Фото 18. Блокада дыхательных путей за счет увеличения аденоидов и миндалин.

Однако, необходимо помнить, что челюстные изменения при НДС являются довольно вариативными и индивидуальными, и зависят от компенсационных возможностей организма. У детей с СРВДП по предварительным данным чаще наблюдается высокая узкая структура неба, долихофациальный тип лица и неправильный прикус II класса, что в своей совокупности может указывать на блокаду дыхательных путей аденоидами. Стоматологи, которые диагностируют ранние признаки черепно-лицевых изменений, могут поспособствовать решению проблемы неправильного прикуса, просто обратившись к специалисту для проведения процедуры аденотонзилэктомии (T & A). Влияние процедуры T & A на иммунную систему у детей остается спорным. Недавнее 5-летнее перспективное исследование показало, что аденотонзилэлектомия не оказывает неблагоприятного краткосрочного или долгосрочного воздействия на клеточный или гуморальный иммунитет ребенка. Цефалометрические изменения (например, задний наклон нижней челюсти, передний наклон верхней челюсти, более длинная передняя часть и более короткая задняя высота лица, а также более выраженный ретронаклон верхних и нижних зубов), диагностированные у детей группы исследования после T & A, свидетельствовали о непрямых признаках разрешения патологии ОАС. В ходе 5-летнего контроля было обнаружено, что такие цефалометрические признаки, как соотношения плоскости нижней челюсти и соотношение резцов, было аналогичны зарегистрированным у здоровой группы контроля. Ранняя профилактика НДС также способствовала нормализации жевательных и мышц языка. У некоторых детей выполнение лишь процедуры T & A может полностью не решить проблемы ОАС (фото 19 - 20).
Фото 19. Признаки патологической стираемости у ребенка 5 лет.

Фото 20. Стертость зубов верхней челюсти. Пациенту було проведено удаление аденоидов и определен индекс апноэ-гипопноэ – 6,1.

Чем дольше существует дисфункция дыхательных путей, тем масштабнее структурные нарушения. Междисциплинарное клиническое исследование было проведено среди детей в возрасте примерно 6,5 лет, которые были включены в исследования за следующими признаками: наличие ОАС, увеличенные миндалины, визуально видимая конструкция дыхательных путей, высокая и узкая форма неба. Группу 1 при этом лечили посредством расширения области верхней челюсти, а группу 2 – посредством проведения процедуры T & A. Было обнаружено, что расширение верхней челюсти позволило уменьшить показатели резистености области носовой полости и способствовало увеличению объема носовой полости. Таким образом, в случаях отсутствия гипертрофии лимфоидной ткани, расширение верхней челюсти способствует разрешению большинства симптомов ОАС. При применении же классических алгоритмов лечения удалось добиться полной компенсации только у одного пролеченного ребенка (индекс апноэ-гипопноэ [AHI] <1). Все остальные дети проходили как через процедуру расширения верхней челюсти, так и через аденотонзилэктомию. Благодаря подобному подходу удалось излечить 29 детей из 31. Такой результат свидетельствует о необходимости реализации комплексной терапии среди детей с НДС, который имеет полиэтиологическую природу.
Бруксизм во время сна
Стоматологи могут не только первыми обнаружить отклонения в анатомическом развитие структур челюстно-лицевой области, они еще могут и зарегистрировать первые признаки чрезмерной стираемости зубов. Бруксизм отмечается около у 30% детей, обычно в возрасте 5-6 лет часто при гипертрофии аденоидов и миндалин. Carlsson и коллеги в ходе 20-летнего исследования обнаружили, что бруксизм, впервые диагностированный в детском возрасте, может является персистирующей патологией. Но для врача важнее определить этиологию нарушения, наряду с прогнозом такового. Прежние теории развития бруксизма предполагали, что стресс является основным фактором развития патологической стираемости. Другие причины бруксизма включали нейрохимические нарушения и патологии окклюзии. Но исследования, проведенные с использованием ПСГ, опровергли все эти теории. Стресс провоцирует развитие бруксомании – вида бруксизма, который развивается не во сне, а в дневное время при сознании человека. Нейрохимические нарушения чаще приводили к фрагментации сна, а не к бруксизму. Окклюзионная теория бруксизма была опровергнута центральной природой развития такового. Формирование идеальной окклюзии может иметь влияние на клиническую выраженность патологии, а также может улучшить возможность жевания, но не способствует полному разрешению признаков бруксирования. Бруксизм возникает во время микропериодов просыпания во время обычного режима сна. Последние могут быть спровоцированы действием рефлюкса, или других тактильных или аудиовлиятельных факторов. Чаще всего нарушение сна возникает в результате резистентности дыхательных путей. Бруксизм, по сути, является защитным механизмом во время эпизодов ограниченного вдоха или обструкции потока воздуха. При увеличении активности подбородочно-зычной и нижнечелюстных мышц возникает движение нижней челюсти, которое способствует увеличению просвета верхних дыхательных путей, повышает скорость воздушного потока, и уменьшает сопротивления в дыхательных путях. Бруксизм сна классифицируется как расстройство, связанное со сном, похожее на синдром беспокойной ноги и обычно упоминается как возможный критерий диагностики НДС. Большинство эпизодов бруксизма развивается во время легкого небыстрого сна. При этом около 80% случаев бруксизма по данным ПСГ связанны с нарушением дыхания. При этом таковые диагностировать довольно-таки сложно. При этом бруксизм, по сути, минимизируется уровень клинической сложности патологии обструкции или ограниченного дыхания. Аутономная нервная система бруксирующего ребенка может самостоятельно компенсировать нарушения дыхания даже до того, как таковые будут зарегистрированы с помощью ПСГ. Без проведения контроля показателей давления в пищеводе, сложно ассоциировать патологию бруксизма с нарушениями дыхания. В ходе проведения исследования с участием 50 детей, имеющих признаки патологической стираемости из-за наличия бруксизма сна, было обнаружено, что между AHI и тяжестью клинической выраженности бруксизма не было обнаружено никакой значительной статистической связи. Однако, если у больного наблюдались проблемы с дыханием и микроэпизоды просыпания, то связь между AHI и бруксизмом все же отмечалась и была статистически важной. С этого можно сделать вывод, что бруксизм, по сути, защищает дыхательные пути, но не устраняет патологию обструкции. При этом бруксизм может часто наблюдаться с СРВДП, привычным и эпизодичным храпом, из-за отрицательного давления в дыхательных путях. Исследователи также установили, что патологическая стираемость зубов, которая развивается во сне, может считаться маркером НДС. Кроме стоматологов, больше никто из враче не имеет возможности диагностировать у ребенка ранние признаки патологической стираемости зубов (фото 21 и 22).
Фото 21. Вид пациентки 6 лет с проблемами с дыханием, привычными храпом и поведенческими изменениями.

Фото 22. Рентгенограмма подтверждает обструкцию носовой полости. После удаление миндалин ситуация значительно улучшилась.

Выводы
НДС может в значительной степени негативно влиять на состояние здоровья растущего ребенка, а признаки храпа на самом деле являются не на столько безобидными, как может показаться на первый взгляд. Следовательно, стоматологическое лечение пациентов с подобными нарушениями посредством капп является уникальным методом профилактики дальнейших функциональных осложнений. Комплексная диагностика детей должна включать сбор и анализ данных анамнеза, вне- и внутриротовой клинической осмотр, а также рентгенологический контроль. Важно отметить, что стоматологи могут быть первыми, кто может отправить пациента на исследование с целью верификации потенциальных нарушения сна. Учитывая специфику нарушений во сне, врачи-ортопеды имеют возможность компенсировать только патологию храпа у детей. Но при этом храп может является признаком ОАС или СРВДП, таким образом делая стоматолога одним из главных специалистов в ходе терапии подобных нарушений. Ятрогенные вмешательства, направленные на коррекцию сна у пациентов детского возраста, могут быть направлены на выполнения ортодонтических или ортогнатических мероприятий, коррекцию диеты, состояния мышц челюстно-лицевой области, что, таким образом, будет способствовать нивелированию признаков НДС.
Автор: Jeffrey S. Rouse, DDS




























































































































































0 комментариев