С увеличением размера одонтогенной кисты возникает и риск развития послеоперационных осложнений. Бояться при этом следует, в основном, повреждения нервных пучков во время и после иссечения кисты, а также переломов нижней челюсти, которые могут развиться после удаления большого объёма костной ткани. Также во внимание следует принимать состояние соседних зубов.
В статье представлена междисциплинарная, безопасная и минимально инвазивная схема лечения большой одонтогенной кисты с глубоко сидящим третьим моляром.
Одонтогенная киста это полостное образование, выстланное изнутри эпителиальной тканью, которое развивается совместно с коронкой непрорезавшегося зуба и рентгенографически представляет собой округлую тень с чёткими контурами вокруг коронки зуба.
Одонтогенные кисты могут стать причиной обширного разрежения костной ткани и даже патологических переломов. Чем больше размер кисты, тем выше риск развития осложнений — повреждения нервных пучков во время или после иссечения кисты, а также патологических переломов вследствие образования после операции значительного костного дефекта. Более того, удаление больших кист может привести к серьёзному поражению поверхностей корней смежных зубов, что, в свою очередь, увеличивает риск развития различных заболеваний периодонта.
Ортодонтическая экстракция это комбинированный ортодонтически-хирургический метод лечения, позволяющий уменьшить риск развития неврологических осложнений и облегчить хирургическую экстракцию третьих нижнечелюстных моляров, располагающихся в опасной близости к каналу нижней челюсти, в том числе и ассоциированных с кистозными образованиями.
В данной статье описывается междисциплинарная методика, позволяющая предотвратить поражение периодонта дистальной поверхности соседнего второго моляра.
Описание клинического случая
Практически здоровая 33-летняя женщина поступила в отделение периодонтологии по направлению семейного врача для лечения кисты больших размеров и ассоциированного с ней глубоко сидящего третьего нижнечелюстного моляра справа.
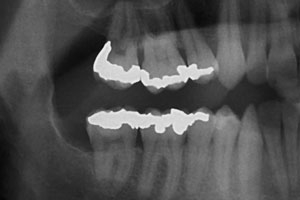
На обзорной рентгенограмме отмечалась большая округлая тень с чёткими контурами вокруг коронки глубоко сидящего третьего нижнечелюстного моляра справа и захватывающая дистальную часть корня соседнего второго моляра (см. рис. 1). Был поставлен предварительный диагноз одонтогенная киста (для постановки окончательного диагноза требуется гистологическое подтверждение). Глубоко сидящий зуб располагался в вертикальной позиции; верхушки его корней находились в непосредственной близости к нижнему краю нижней челюсти, а бугорок коронки зуба лежал латеральнее и находился близко к дистальной части корня соседнего второго моляра. Компьютерная томограмма подтвердила анатомическую близость корней моляров и канала нижней челюсти, а также кисты и нижнечелюстного канала (см. рис. 2).
Рис. 1. На обзорной рентгенограмме виден глубоко сидящий третий нижнечелюстной моляр справа и большая округлая тень с чёткими контурами вокруг его коронки, захватывающая также дистальную часть корня соседнего второго моляра.
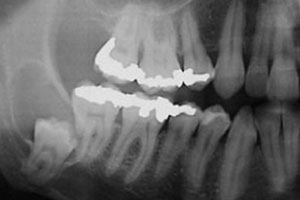
Рис. 2. На компьютерной томограмме хорошо видна анатомическая близость корней моляров и канала нижней челюсти, а также кисты и нижнечелюстного канала.
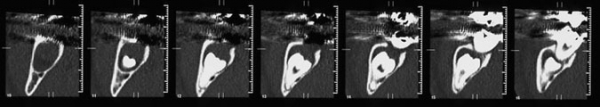
Кроме того, появилось подозрение на наличие небольшого количества костной ткани на дистальной поверхности второго нижнечелюстного моляра справа, что заставило задуматься о долгосрочном периодонтальном прогнозе данного зуба.
При зондировании дёсневая полость имела глубину 9 мм с лингвальной стороны и 7 мм с буккальной стороны дистальной поверхности корня второго моляра. Степень потери костной ткани гребня челюстной кости была установлена по данным рентгенограммы. Расстояние между эмалево-цементной границей и нижней частью кости составляло 16 мм.
В связи с большим объёмом локальной костной резорбции, близостью кисты к нижнечелюстному нерву, а также большой глубиной посадки зуба, в качестве методики лечения была выбрана ортодонтическая экстракция с одновременной марсупиализацией кисты.
Перед проведением хирургического лечения для создания устойчивой опорной структуры и профилактики нежелательных смещений других зубов, которые могли возникнуть во время экструзии поражённого моляра, пациентке был поставлен ортодонтический аппарат. Лингвальная ортодонтическая дуга была скреплена с первыми нижнечелюстными молярами, а прямо на буккальную поверхность нижнечелюстных моляров и премоляров справа с помощью пломбировочного материала светового отверждения была наложена пассивная разборная проволочная конструкция из нержавеющей стали.
Затем киста были марсупиализирована под местной анестезией, коронка поражённого зуба была удалена хирургическим путём, и прямо на него была наложена ортодонтическая петля (см. рис. 3). Во время выполнения хирургической манипуляции была выполнена инцизионная биопсия стенки кисты; гистологическое исследование подтвердило предварительный диагноз одонтогенной кисты (см. рис. 4).
Рис. 3. Хирургическое лечение заключалось в следующем: А) выполнение доступа к кисте; В) обнажение коронки третьего моляра и наложение на него ортодонтической петли; С) выполнение кортикальной перфорации для марсупиализации; D) частичное ушивание раны.
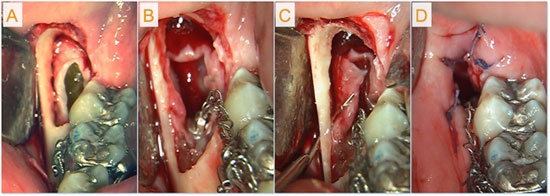
Рис. 4. На микросъёмке гистологического образца виден тонкий некератинизированный слой эпителия, образованный 2—3 слоями кубических эпителиальных клеток и свободно расположенной фиброзной соединительно-тканной оболочкой. Стрелкой показана случайная слизистая клетка. Длина мерной отметки 0,2 мм.
После первой недели лечения был задействован ортодонтический аппарат. Свободная опорная конструкция была прикреплёна к правому нижнечелюстному моляру справа и связана с окклюзионной поверхностью поражённого зуба для стимулирования процесса прорезывания зуба.
После 7 месяцев ортодонтической экструзии рентгенологически отмечалось значительное уменьшение размера кистозной полости и нарастание костной ткани на дистальной поверхности второго моляра (см. рис. 5). Поскольку теперь корни поражённого зуба располагались на некотором расстоянии от канала нижней челюсти, было принято решение разобрать опорную конструкцию и произвести экстракцию третьего моляра после трёхмесячного выжидательного периода. Во время хирургической операции также была полностью удалена киста. Экстракция зуба и последующее лечение прошли без осложнений. Через два года после операции дёсневая полость имела размеры 2 мм с лингвальной и 3 мм с буккальной стороны дистальной поверхности корня второго моляра. По данным рентгенографии отмечалось значительное увеличение костной ткани гребня челюстной кости; дефект ткани составлял 2 мм — в сравнении с начальными данными произошло восстановление 87,5% дефекта (см. рис. 6).
Рис. 5. После 7 месяцев ортодонтической экструзии была выполнена обзорная рентгенограмма, на которой отмечалось уменьшение размеров полости кисты и нарастание костной ткани с дистальной поверхности второго нижнечелюстного моляра справа.
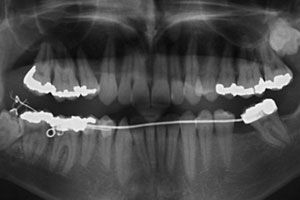
Рис. 6. Обзорная рентгенограмма, сделанная через 2 года после операции. На дистальной поверхности второго моляра остался минимальный дефект костной ткани.
Обсуждение
В данном случае преимущества марсупиализации (которая, как известно, способствует некоторому заполнению остаточной полости костной тканью после декомпрессии кисты) объединились с успешными результатами ортодонтического экстракционного лечения, в ходе которого при экструзии зуба возникли силы, растягивающие периодонтальные волокна, что в итоге привело к нарастанию кости по ходу движения подвергшегося экструзии зуба. Поскольку зуб ушёл вглубь по вертикальной оси, а не по горизонтальной, можно было ожидать большего объёма восстановления костной ткани за счёт смещения эмалево-цементной границы.
В ходе лечения регулярно проводилась тщательная гигиеническая обработка полости рта. В ходе хирургического вмешательства было также произведено удаление зубного налёта с дистальной части второго моляра, примыкающего к пострадавшему зубу, чтобы предупредить развитие возможных инфекционных и токсических осложнений в ходе лечения периодонта.
После семи месяцев ортодонтической экструзии и трехмесячного выжидательного периода, необходимого для адекватного заполнения образовавшейся полости костной тканью, наблюдалось значительное уменьшение объёма полости кисты, а также увеличение объёма костной ткани на дистальной поверхности второго моляра. Через два года после операции на осмотре и при рентгенологическом исследовании наблюдался минимальный костный дефект дистальной поверхности второго моляра (см. рис. 6). Таким образом, сочетание марсупиализации и ортодонтической экструзии зуба с последующей его экстракцией позволило снизить риск развития поражения периодонта с дистальной стороны второго моляра, а также увеличить структурную прочность нижнечелюстной кости. Последнее было тем более важно, что пациент был по профессии инструктором по занятию виндсёрфингом и, следовательно, склонным к патологическим переломам.
Поскольку перед экстракцией с помощью ортодонтической тракции расстояние между корнями зуба и нижнечелюстным нервом было увеличено, признаков поражения нерва не наблюдалось. Более того, во время экстракции зуб оказался достаточно подвижен, что позволило уменьшить объём хирургического вмешательства, что, в свою очередь, снизило риск непрямой травмы нерва из-за развития послеоперационного отёка или гематомы и позволило сохранить больший объём костной ткани с дистальной стороны второго моляра.
Ряд авторов предлагает для удаления глубоко сидящих нижнечелюстных третьих моляров, ассоциированных с одонтогенными кистами, использовать экстраоральный оперативный доступ и общую анестезию. Однако, хотя данная методика и облегчает работу хирурга, она увеличивает риск развития послеоперационного ятрогенного перелома нижнечелюстной кости и развития неврологических осложнений в результате серьёзного повреждения в ходе операции нижнего края нижней челюсти.
Марсупиализация проводится под местной анестезией (что исключает все риски, связанные с общим наркозом), а интраоральный доступ исключает возникновение шрамов на лице пациента. Кроме того, заполнение остаточной полости костной тканью, судя по всему, ускоряется, если марсупиализация сочетается с ортодонтической экструзией ассоциированного с кистой зуба.
К сожалению, зубы с заболеваниями периодонта ортодонтической экстракции не подлежат; то же самое касается и случаев анкилоза. Недостатки данной методики заключаются в том, что требуются две хирургические операции (марсупиализация кисты и открытие зуба, а затем — экстракция зуба) и частые визиты к врачу, что делает лечение более дорогим и ресурсозатратным, по сравнению со стандартной энуклеацией кисты и экстракцией зуба. Кроме того, ортодонтический аппарат может причинять пациенту определённые неудобства.
Заключение
Мы считаем, что ортодонтическая экстракция зуба в сочетании с марсупиализацией кисты это эффективный метод лечения больших одонтогенных кист, ассоциированных с глубоко сидящими третьими нижнечелюстными молярами. Данная методика значительно уменьшает риск развития осложнений после операции и меньше влияет на состояние периодонта прилегающих вторых моляров.
Авторы:
Dr. Montevecchi is an assistant professor in the department of periodontology, School of Dentistry, University of Bologna, Bologna, Italy.
Dr. Checchi is a researcher in the department of medical sciences, Unit of Dental Sciences and Biomaterials, University of Trieste, Trieste, Italy.
Dr. Alessandri Bonetti is an assistant professor in the department of orthodontics, School of Dentistry, University of Bologna, Bologna, Italy.
С увеличением размера одонтогенной кисты возникает и риск развития послеоперационных осложнений. Бояться при этом следует, в основном, повреждения нервных пучков во время и после иссечения кисты, а также переломов нижней челюсти, которые могут развиться после удаления большого объёма костной ткани. Также во внимание следует принимать состояние соседних зубов.
В статье представлена междисциплинарная, безопасная и минимально инвазивная схема лечения большой одонтогенной кисты с глубоко сидящим третьим моляром.
Одонтогенная киста это полостное образование, выстланное изнутри эпителиальной тканью, которое развивается совместно с коронкой непрорезавшегося зуба и рентгенографически представляет собой округлую тень с чёткими контурами вокруг коронки зуба.
Одонтогенные кисты могут стать причиной обширного разрежения костной ткани и даже патологических переломов. Чем больше размер кисты, тем выше риск развития осложнений — повреждения нервных пучков во время или после иссечения кисты, а также патологических переломов вследствие образования после операции значительного костного дефекта. Более того, удаление больших кист может привести к серьёзному поражению поверхностей корней смежных зубов, что, в свою очередь, увеличивает риск развития различных заболеваний периодонта.
Ортодонтическая экстракция это комбинированный ортодонтически-хирургический метод лечения, позволяющий уменьшить риск развития неврологических осложнений и облегчить хирургическую экстракцию третьих нижнечелюстных моляров, располагающихся в опасной близости к каналу нижней челюсти, в том числе и ассоциированных с кистозными образованиями.
В данной статье описывается междисциплинарная методика, позволяющая предотвратить поражение периодонта дистальной поверхности соседнего второго моляра.
Описание клинического случая
Практически здоровая 33-летняя женщина поступила в отделение периодонтологии по направлению семейного врача для лечения кисты больших размеров и ассоциированного с ней глубоко сидящего третьего нижнечелюстного моляра справа.
На обзорной рентгенограмме отмечалась большая округлая тень с чёткими контурами вокруг коронки глубоко сидящего третьего нижнечелюстного моляра справа и захватывающая дистальную часть корня соседнего второго моляра (см. рис. 1). Был поставлен предварительный диагноз одонтогенная киста (для постановки окончательного диагноза требуется гистологическое подтверждение). Глубоко сидящий зуб располагался в вертикальной позиции; верхушки его корней находились в непосредственной близости к нижнему краю нижней челюсти, а бугорок коронки зуба лежал латеральнее и находился близко к дистальной части корня соседнего второго моляра. Компьютерная томограмма подтвердила анатомическую близость корней моляров и канала нижней челюсти, а также кисты и нижнечелюстного канала (см. рис. 2).
Рис. 1. На обзорной рентгенограмме виден глубоко сидящий третий нижнечелюстной моляр справа и большая округлая тень с чёткими контурами вокруг его коронки, захватывающая также дистальную часть корня соседнего второго моляра.

Рис. 2. На компьютерной томограмме хорошо видна анатомическая близость корней моляров и канала нижней челюсти, а также кисты и нижнечелюстного канала.

Кроме того, появилось подозрение на наличие небольшого количества костной ткани на дистальной поверхности второго нижнечелюстного моляра справа, что заставило задуматься о долгосрочном периодонтальном прогнозе данного зуба.
При зондировании дёсневая полость имела глубину 9 мм с лингвальной стороны и 7 мм с буккальной стороны дистальной поверхности корня второго моляра. Степень потери костной ткани гребня челюстной кости была установлена по данным рентгенограммы. Расстояние между эмалево-цементной границей и нижней частью кости составляло 16 мм.
В связи с большим объёмом локальной костной резорбции, близостью кисты к нижнечелюстному нерву, а также большой глубиной посадки зуба, в качестве методики лечения была выбрана ортодонтическая экстракция с одновременной марсупиализацией кисты.
Перед проведением хирургического лечения для создания устойчивой опорной структуры и профилактики нежелательных смещений других зубов, которые могли возникнуть во время экструзии поражённого моляра, пациентке был поставлен ортодонтический аппарат. Лингвальная ортодонтическая дуга была скреплена с первыми нижнечелюстными молярами, а прямо на буккальную поверхность нижнечелюстных моляров и премоляров справа с помощью пломбировочного материала светового отверждения была наложена пассивная разборная проволочная конструкция из нержавеющей стали.
Затем киста были марсупиализирована под местной анестезией, коронка поражённого зуба была удалена хирургическим путём, и прямо на него была наложена ортодонтическая петля (см. рис. 3). Во время выполнения хирургической манипуляции была выполнена инцизионная биопсия стенки кисты; гистологическое исследование подтвердило предварительный диагноз одонтогенной кисты (см. рис. 4).
Рис. 3. Хирургическое лечение заключалось в следующем: А) выполнение доступа к кисте; В) обнажение коронки третьего моляра и наложение на него ортодонтической петли; С) выполнение кортикальной перфорации для марсупиализации; D) частичное ушивание раны.

Рис. 4. На микросъёмке гистологического образца виден тонкий некератинизированный слой эпителия, образованный 2—3 слоями кубических эпителиальных клеток и свободно расположенной фиброзной соединительно-тканной оболочкой. Стрелкой показана случайная слизистая клетка. Длина мерной отметки 0,2 мм.

После первой недели лечения был задействован ортодонтический аппарат. Свободная опорная конструкция была прикреплёна к правому нижнечелюстному моляру справа и связана с окклюзионной поверхностью поражённого зуба для стимулирования процесса прорезывания зуба.
После 7 месяцев ортодонтической экструзии рентгенологически отмечалось значительное уменьшение размера кистозной полости и нарастание костной ткани на дистальной поверхности второго моляра (см. рис. 5). Поскольку теперь корни поражённого зуба располагались на некотором расстоянии от канала нижней челюсти, было принято решение разобрать опорную конструкцию и произвести экстракцию третьего моляра после трёхмесячного выжидательного периода. Во время хирургической операции также была полностью удалена киста. Экстракция зуба и последующее лечение прошли без осложнений. Через два года после операции дёсневая полость имела размеры 2 мм с лингвальной и 3 мм с буккальной стороны дистальной поверхности корня второго моляра. По данным рентгенографии отмечалось значительное увеличение костной ткани гребня челюстной кости; дефект ткани составлял 2 мм — в сравнении с начальными данными произошло восстановление 87,5% дефекта (см. рис. 6).
Рис. 5. После 7 месяцев ортодонтической экструзии была выполнена обзорная рентгенограмма, на которой отмечалось уменьшение размеров полости кисты и нарастание костной ткани с дистальной поверхности второго нижнечелюстного моляра справа.

Рис. 6. Обзорная рентгенограмма, сделанная через 2 года после операции. На дистальной поверхности второго моляра остался минимальный дефект костной ткани.

Обсуждение
В данном случае преимущества марсупиализации (которая, как известно, способствует некоторому заполнению остаточной полости костной тканью после декомпрессии кисты) объединились с успешными результатами ортодонтического экстракционного лечения, в ходе которого при экструзии зуба возникли силы, растягивающие периодонтальные волокна, что в итоге привело к нарастанию кости по ходу движения подвергшегося экструзии зуба. Поскольку зуб ушёл вглубь по вертикальной оси, а не по горизонтальной, можно было ожидать большего объёма восстановления костной ткани за счёт смещения эмалево-цементной границы.
В ходе лечения регулярно проводилась тщательная гигиеническая обработка полости рта. В ходе хирургического вмешательства было также произведено удаление зубного налёта с дистальной части второго моляра, примыкающего к пострадавшему зубу, чтобы предупредить развитие возможных инфекционных и токсических осложнений в ходе лечения периодонта.
После семи месяцев ортодонтической экструзии и трехмесячного выжидательного периода, необходимого для адекватного заполнения образовавшейся полости костной тканью, наблюдалось значительное уменьшение объёма полости кисты, а также увеличение объёма костной ткани на дистальной поверхности второго моляра. Через два года после операции на осмотре и при рентгенологическом исследовании наблюдался минимальный костный дефект дистальной поверхности второго моляра (см. рис. 6). Таким образом, сочетание марсупиализации и ортодонтической экструзии зуба с последующей его экстракцией позволило снизить риск развития поражения периодонта с дистальной стороны второго моляра, а также увеличить структурную прочность нижнечелюстной кости. Последнее было тем более важно, что пациент был по профессии инструктором по занятию виндсёрфингом и, следовательно, склонным к патологическим переломам.
Поскольку перед экстракцией с помощью ортодонтической тракции расстояние между корнями зуба и нижнечелюстным нервом было увеличено, признаков поражения нерва не наблюдалось. Более того, во время экстракции зуб оказался достаточно подвижен, что позволило уменьшить объём хирургического вмешательства, что, в свою очередь, снизило риск непрямой травмы нерва из-за развития послеоперационного отёка или гематомы и позволило сохранить больший объём костной ткани с дистальной стороны второго моляра.
Ряд авторов предлагает для удаления глубоко сидящих нижнечелюстных третьих моляров, ассоциированных с одонтогенными кистами, использовать экстраоральный оперативный доступ и общую анестезию. Однако, хотя данная методика и облегчает работу хирурга, она увеличивает риск развития послеоперационного ятрогенного перелома нижнечелюстной кости и развития неврологических осложнений в результате серьёзного повреждения в ходе операции нижнего края нижней челюсти.
Марсупиализация проводится под местной анестезией (что исключает все риски, связанные с общим наркозом), а интраоральный доступ исключает возникновение шрамов на лице пациента. Кроме того, заполнение остаточной полости костной тканью, судя по всему, ускоряется, если марсупиализация сочетается с ортодонтической экструзией ассоциированного с кистой зуба.
К сожалению, зубы с заболеваниями периодонта ортодонтической экстракции не подлежат; то же самое касается и случаев анкилоза. Недостатки данной методики заключаются в том, что требуются две хирургические операции (марсупиализация кисты и открытие зуба, а затем — экстракция зуба) и частые визиты к врачу, что делает лечение более дорогим и ресурсозатратным, по сравнению со стандартной энуклеацией кисты и экстракцией зуба. Кроме того, ортодонтический аппарат может причинять пациенту определённые неудобства.
Заключение
Мы считаем, что ортодонтическая экстракция зуба в сочетании с марсупиализацией кисты это эффективный метод лечения больших одонтогенных кист, ассоциированных с глубоко сидящими третьими нижнечелюстными молярами. Данная методика значительно уменьшает риск развития осложнений после операции и меньше влияет на состояние периодонта прилегающих вторых моляров.
Авторы:
Dr. Montevecchi is an assistant professor in the department of periodontology, School of Dentistry, University of Bologna, Bologna, Italy.
Dr. Checchi is a researcher in the department of medical sciences, Unit of Dental Sciences and Biomaterials, University of Trieste, Trieste, Italy.
Dr. Alessandri Bonetti is an assistant professor in the department of orthodontics, School of Dentistry, University of Bologna, Bologna, Italy.





























































































































































0 комментариев