В стоматологической литературе было опубликовано ряд классификаций постэктракционных лунок, однако наиболее простой подход к их категоризации был предложен в 2007 году, который базировался на оценке наличия щечной кортикальной пластинки и смежных с ней окружающих мягких тканей. Согласно этой системе, лунки типа 1 классифицировались как интактные с наличием всех твердых и мягких тканей; 2 типа – как лунки с дефицитом некой части костной пластинки, но с полным наличием мягких тканей; 3 типа – как лунки с рецессией мягких тканей и редукцией твердых тканей во фронтальном губном участке. Данная классификация также подходит для оценки риска эстетических повреждений при проведении дентальной имплантации в эстетически критических областях. Другие классификации постэкстракционных лунок также учитывают потерю тканей в межзубном промежутке, хотя такая клиническая ситуация, по сути, является уже абсолютно иной проблемой, требующей специфического лечения.
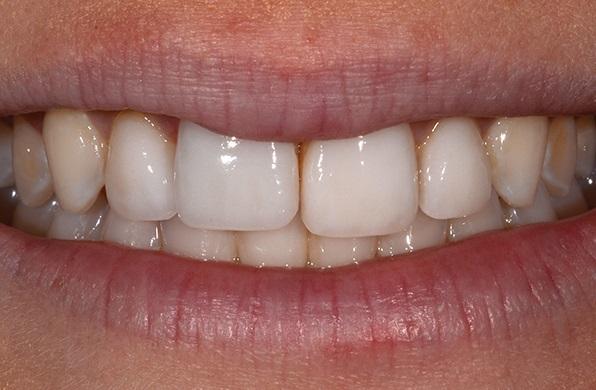
Лечение в случаях разного состояния постэктракционных лунок (1, 2 и 3 типа)
При наличии лунок первого типа целесообразным является проведение немедленной дентальной имплантации, поскольку полученные результаты апробации данного подхода с начала его применения в 1998 году демонстрируют более чем успешные показатели. Критическими факторами в подобных случаях являются положение и диаметр имплантата, которые определяют его соотношение с лабиальной стенки лунки. При адекватном проведении имплантации, твердотканной аугментации и использовании провизорных реставраций удается успешно избежать риска рецессии десен и коллапса твердых тканей во фронтальных участках челюстей.
Лунки 2-го типа, которые характеризуются частичным или полным отсутствием губной костной пластинки, являются более сложными с клинической точки зрения, поскольку для них характерен высокий риск развития рецессии. Размер и протяжность дефекта твердых тканей в большей мере определяет будущую успешность реабилитации. Методы восстановления подобных участков адентии с использованием имплантата включают использование различных техник аугментации с или без использования барьерных мембран, но без проведения локальной сепарации лоскута. Ключевыми клиническими детерминантами для достижения прогнозируемого результата являются параметры первичной стабильности имплантата, а также надлежащая ретенция трансплантата посредством провизорной коронки или формирователя десен.
Лунки 3-типа – это клинический вызов с уже имеющейся убылью мягких и твердых тканей в области имплантации. Рецессия десны часто ассоциируется с тонким пародонтальным фенотипом тканей, эрозией или абразией в пришеечной области зуба, а также с диспозицией зубов. Также чрезмерное контурирование реставраций может провоцировать ятрогенную потерю окружающих мягких тканей. Еще одной важной причиной рецессии остается чрезмерно губное положение зубов в зубном ряду, что может быть устранено путем ортодонтического лечения. В подобных случаях при потребности удаления такого зуба, установка имплантата проводится в более небном направлении, а концепция лечения предусматривает тщательный выбор позиции и контура будущей реставрации для компенсации эффекта рецессии и создания условия для восстановления уровня десен.
В данной статье описывается случай лечения пациента с проблемным центральным резцом на верхней челюсти, который был поражен внутренней резорбцией.
Обсуждение клинического случая
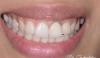
26-летняя женщина обратилась за стоматологической помощью по поводу проблем с винирами на зубах 7-10, и более апикальной позицией 8-го зуба по сравнению со всеми остальными (фото 1). Хотя линия улыбки у пациентки была довольно низкой, она все же была обеспокоена несоответствием режущего края зубов и изменениями архитектоники десен, вызванной диспозицией зуба в вертикальном и щечно-язычном направлениях (фото 2).
Фото 1. Вид до лечения: лабиальная диспозиция 8 зуба.
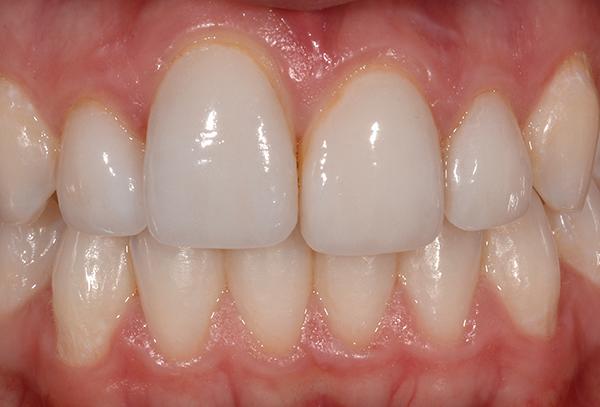
Фото 2. Уровень линии улыбка пациента: разница в позиции режущих краев.
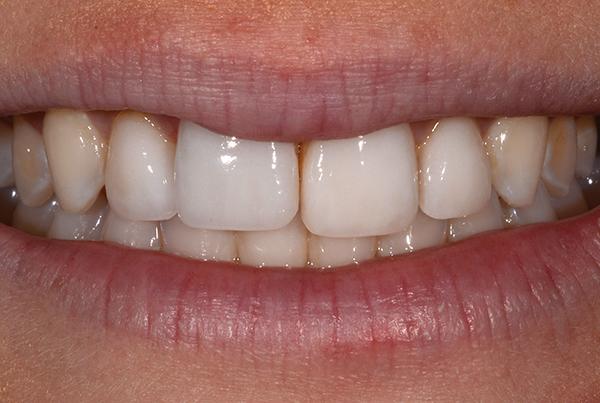
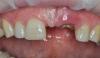
Ранее пациентке было проведено ортодонтическое лечение с целью нормализации позиции 8-го зуба в зубной дуге, однако такое лечение оказалось бесполезным из-за анкилозирования зуба по причине травмы (фото 3). Рентгенографическая диагностика 8 зуба помогла диагностировать внутреннюю резорбцию корней (фото 4). Удаление зуба проводилось по мини-инвазивному атравматическому протоколу (фото 5).
Фото 3. Окклюзионный вид проблемного зуба: смещение в лабиальном направлении.
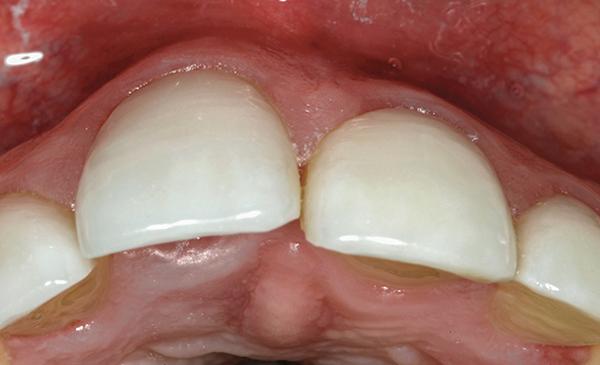
Фото 4. Признаки внутренней резорбции на прицельном снимке.
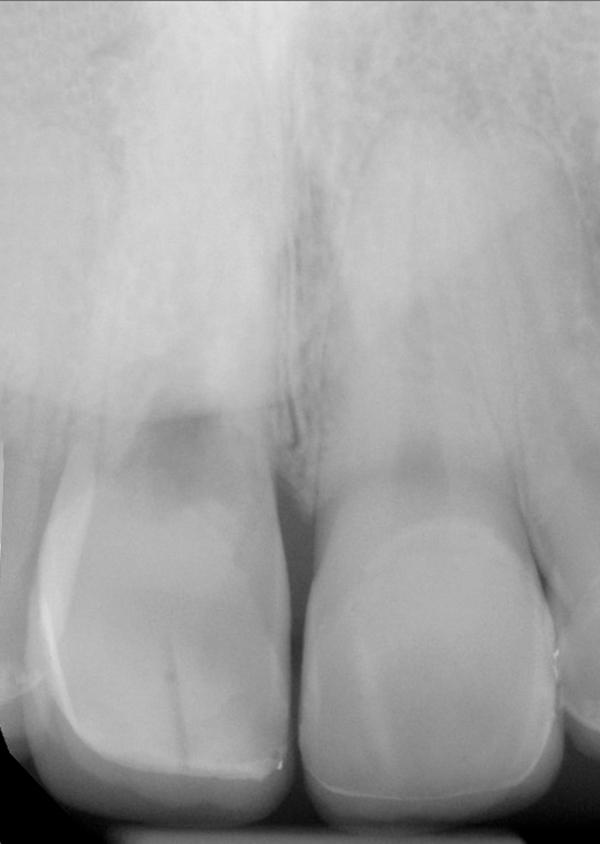
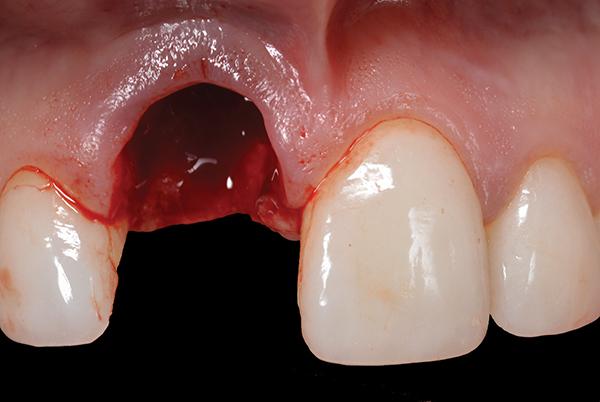
Фото 5. Вид после осторожной экстракции зуба.
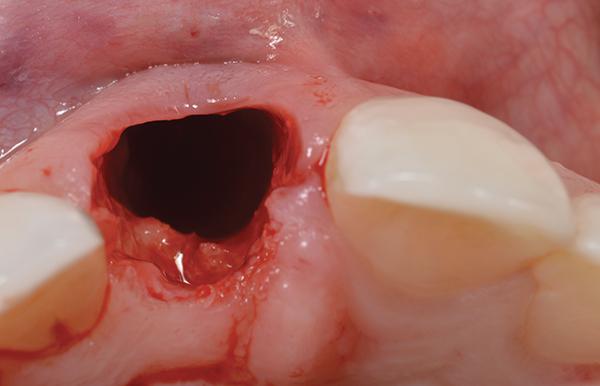
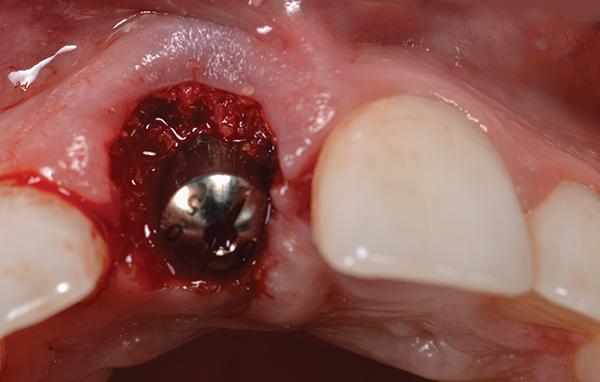
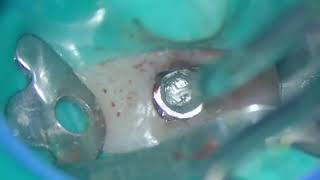
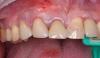
В ходе удаления очаг резорбции был отмечен с нёбной стороны (фото 6). Глубина установки имплантата была на 3 мм ниже имеющегося уровня свободного края десны (фото 7). Кроме того, имплантат спозиционирован в небном положении с учетом будущих протетических потребностей. Диагностическим критерием, определяющим перспективу успешного восстановления постэктракционных лунок 3 типа, является высота тканей с нёбной стороны лунки, а также их уровень с апроксимальных сторон (фото 8).
Фото 6. Вид зуба после удаления: признаки резорбции с небной стороны.
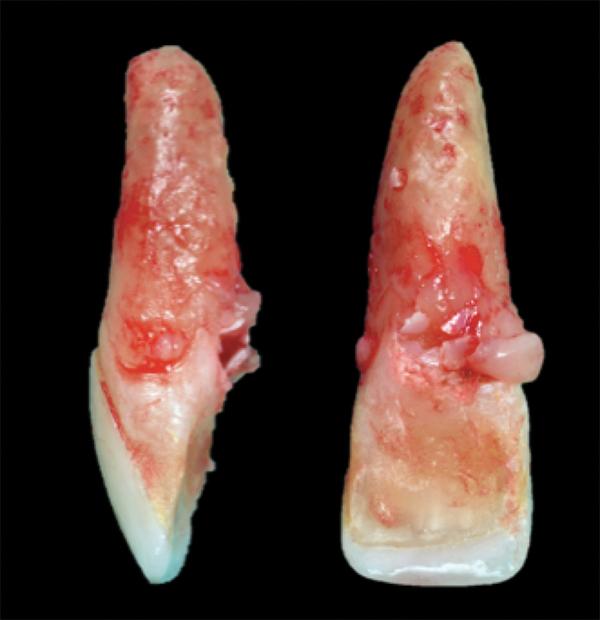
Фото 7. Имплантат устанавливали на 3 мм ниже уровня свободного десневого края.
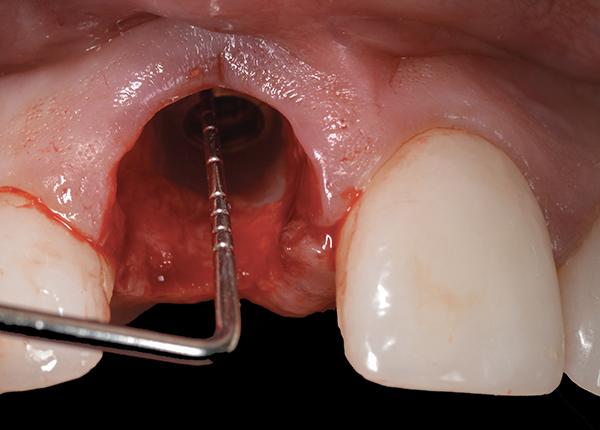
Фото 8. Уровень мягких тканей с небной и проксимальных сторон в области удаленного зуба не отличались от аналогичных уровней в области смежных зубов.
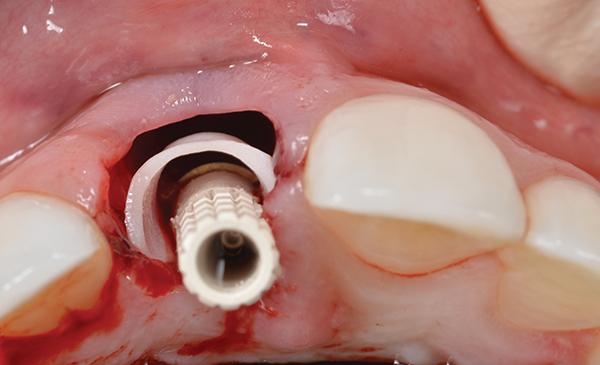
Десневую втулку изготовляли из блока полиметилметакрилата с использованием цифровых возможностей CAD/CAM производства. После этого втулку фиксировали в штифте абатмента с помощью композитного материала (Super-T, American Consolidated Manufacturing) для формирования временной реставрации (фото 9).
Фото 9. Вид изготовленной десневой втулки для формирования временной реставрации.
Для обеспечения миграции мягких тканей в корональном направлении был сформирован надлежащий десневой контур временной конструкции с вестибулярной стороны лунки (фото 10). После удаления временной коронки на имплантате был зафиксирован формирователь дёсен, который обеспечивал ретенцию мелкодисперсного минерализованного губчатого аллотрансплантата (Puros, Zimmer Biomet) в зазоре между поверхностью имплантата и внутренней стенкой лунки. В ходе реконструкции использовалась техника аугментации двух зон для восстановления не только твёрдых, но и мягких тканей в области вмешательства (фото 11).
Фото 10. Вид изготовленной провизорной реставрации с оптимально отконтурированным десневым краем.
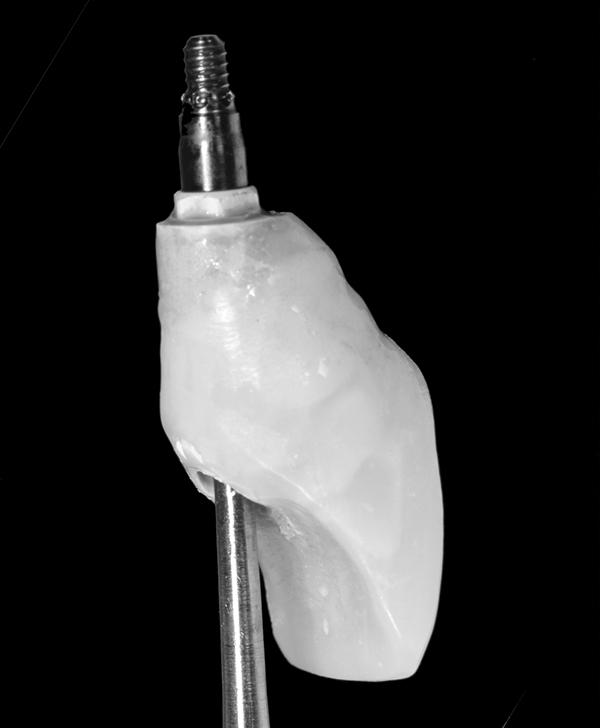
Фото 11. Установка формирователя десны.
После удаления формирователя десен его заменили временной реставрацией на период 4-6 месяцев для обеспечения надлежащих условий для заживления периимплантатной области. Восстановительный контур временной реставрации был значительно ниже исходной позиции зуба перед экстракцией (фото 12). Это позволило десневым тканям мигрировать в более корональном и небном направлениях (фото 13). Через 5 месяцев зажившие мягкие ткани демонстрировали отличный объем и стабильность вокруг имплантата (фото 14).
Фото 12. Установка провизорной реставрации после аугментации твердых и мягких тканей.
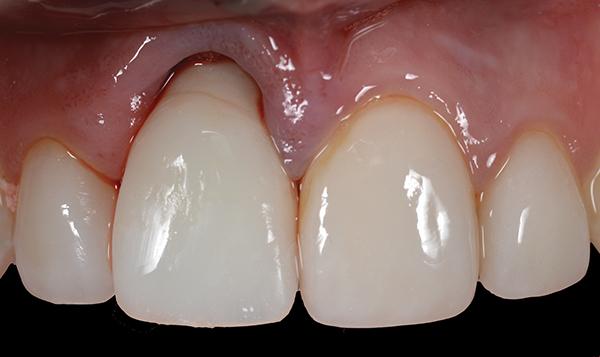
Фото 13. Вид через 3 недели после вмешательства.
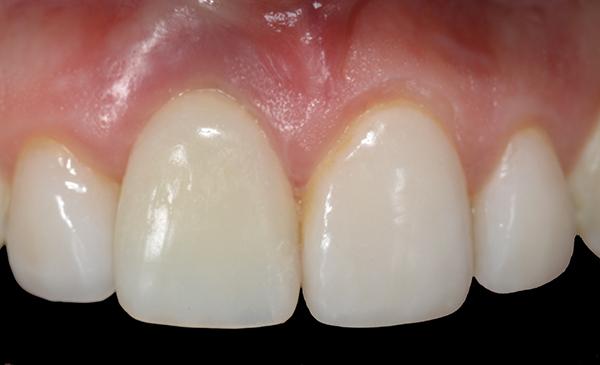
Фото 14. Вид через 5 месяцев после вмешательства.

По мнению авторов, потенциал восстановления мягких тканей в клинической практике является явно недооцененным, и через 3, и 6 месяцев можно добиться достаточного созревания десен и костного контура соответственно. Провизорная реставрация была отсоединена от имплантата через 5 месяцев (фото 15). После этого использовали слепочный трансфер и цветной композит (Pattern Resin, GC America) (фото 16) для получения оттиска А-силиконом и точного переноса позиции мягких тканей на модель.
Фото 15. Вид тканей в периимплантатной области после удаления провизорной реставрации.
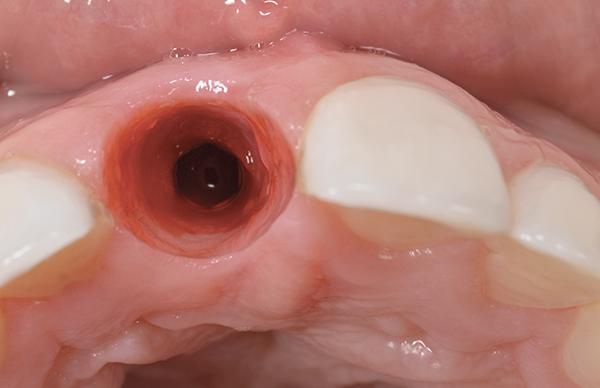
Фото 16. Установка слепочного трансфера.
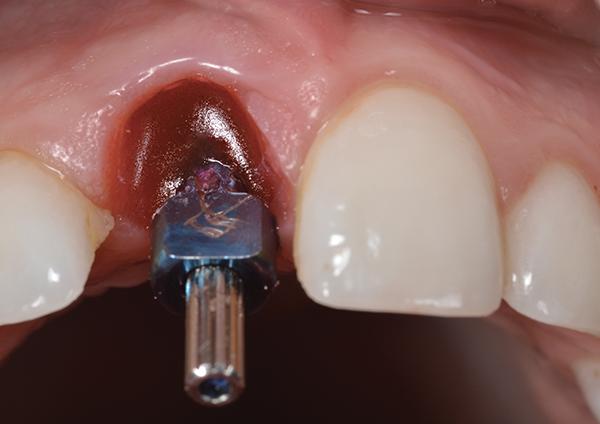
Протетическая фаза лечения предполагала использованием металлокерамической коронки с винтовым типом фиксации (фото 17). Данный выбор был аргументирован возможностью реализации поддесневого контурирования с обеспечением надлежащей прочности реставрации и опцией переключения платформ. Использование золотого опорного колпачка также позитивно повлияло на формирование контура мягких тканей в пришеечной области (фото 18).
Фото 17. Изготовление металлокерамической коронки.
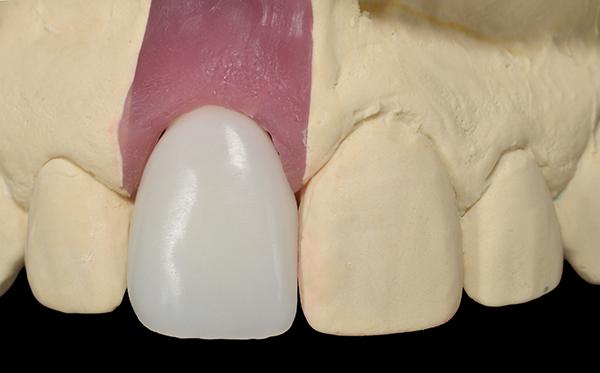
Фото 18. Использование золота с целью улучшения тона цвета в области периимплантатных тканей.
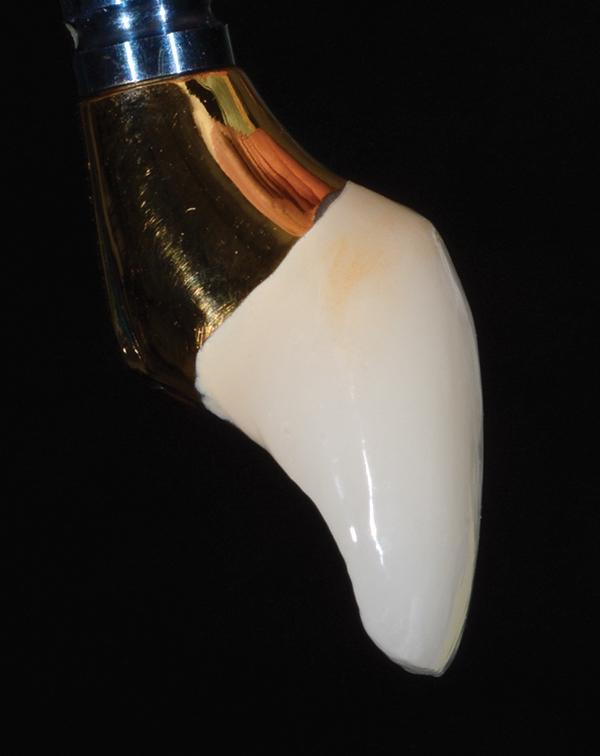
Фиксация реставрации проводилась согласно рекомендациям изготовителя. Через год после вмешательства контур окружающих мягких тканей в области 8 зуба ничем не отличался от такового в области соседних зубов (фото 19). Кроме того, результаты периапикальной рентгенографии продемонстрировали положительную динамику восстановления уровня костной ткани (фото 20).
Фото 19. Вид после установки окончательной реставрации.
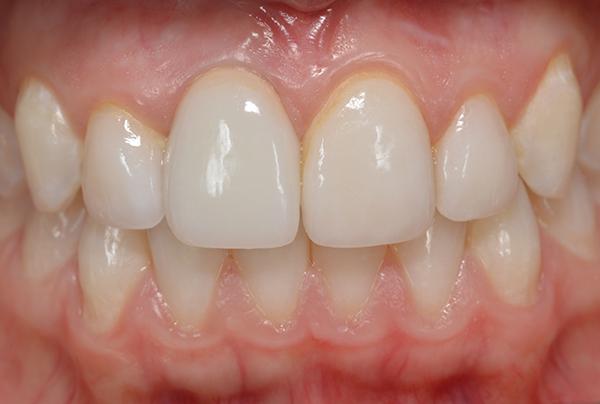
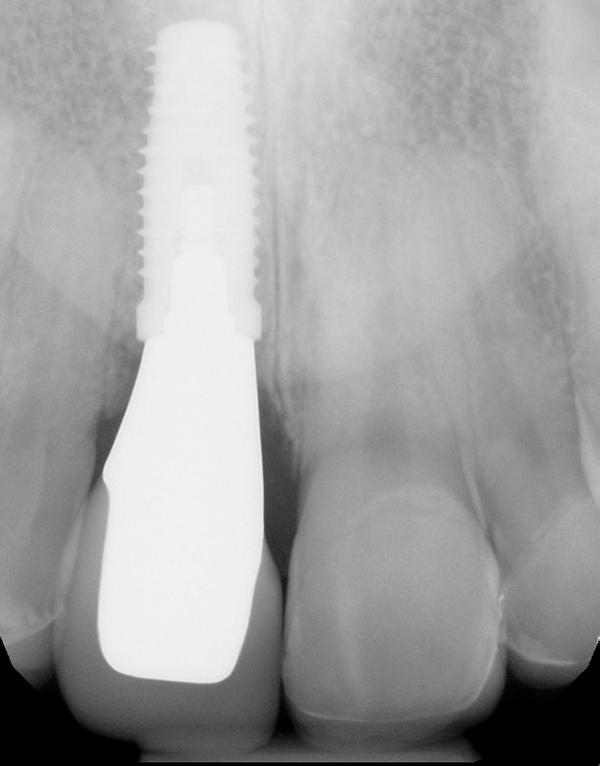
Фото 20. Рентгенограмма демонстрирует улучшение уровня окружающей костной ткани.
Выводы
Использование принципов немедленной имплантации и провизорных коронок в клинических случаях восстановления постэкстракционных лунок 3 типа обеспечивает надлежащие и прогнозированные результаты лечения.
Параметры, которые определяют успешность подобных вмешательств, являются следующими:
- исходная позиция зубов зубном ряду;
- удаление проблемного зуба без формирования лоскута и наличие адекватного уровня тканей с нёбной стороны лунки;
- позиционирование имплантатов в небном направлении;
- двухэтапный подход к костной аугментации;
- обязательное использование провизорных реставраций;
- обеспечение условий для оптимального заживления тканей в течение 4-6 месяцев.
Авторы:
Dennis P. Tarnow, DDS
Stephen J. Chu, DMD, MSD, CDT
Производители:
В стоматологической литературе было опубликовано ряд классификаций постэктракционных лунок, однако наиболее простой подход к их категоризации был предложен в 2007 году, который базировался на оценке наличия щечной кортикальной пластинки и смежных с ней окружающих мягких тканей. Согласно этой системе, лунки типа 1 классифицировались как интактные с наличием всех твердых и мягких тканей; 2 типа – как лунки с дефицитом некой части костной пластинки, но с полным наличием мягких тканей; 3 типа – как лунки с рецессией мягких тканей и редукцией твердых тканей во фронтальном губном участке. Данная классификация также подходит для оценки риска эстетических повреждений при проведении дентальной имплантации в эстетически критических областях. Другие классификации постэкстракционных лунок также учитывают потерю тканей в межзубном промежутке, хотя такая клиническая ситуация, по сути, является уже абсолютно иной проблемой, требующей специфического лечения.

Лечение в случаях разного состояния постэктракционных лунок (1, 2 и 3 типа)
При наличии лунок первого типа целесообразным является проведение немедленной дентальной имплантации, поскольку полученные результаты апробации данного подхода с начала его применения в 1998 году демонстрируют более чем успешные показатели. Критическими факторами в подобных случаях являются положение и диаметр имплантата, которые определяют его соотношение с лабиальной стенки лунки. При адекватном проведении имплантации, твердотканной аугментации и использовании провизорных реставраций удается успешно избежать риска рецессии десен и коллапса твердых тканей во фронтальных участках челюстей.
Лунки 2-го типа, которые характеризуются частичным или полным отсутствием губной костной пластинки, являются более сложными с клинической точки зрения, поскольку для них характерен высокий риск развития рецессии. Размер и протяжность дефекта твердых тканей в большей мере определяет будущую успешность реабилитации. Методы восстановления подобных участков адентии с использованием имплантата включают использование различных техник аугментации с или без использования барьерных мембран, но без проведения локальной сепарации лоскута. Ключевыми клиническими детерминантами для достижения прогнозируемого результата являются параметры первичной стабильности имплантата, а также надлежащая ретенция трансплантата посредством провизорной коронки или формирователя десен.
Лунки 3-типа – это клинический вызов с уже имеющейся убылью мягких и твердых тканей в области имплантации. Рецессия десны часто ассоциируется с тонким пародонтальным фенотипом тканей, эрозией или абразией в пришеечной области зуба, а также с диспозицией зубов. Также чрезмерное контурирование реставраций может провоцировать ятрогенную потерю окружающих мягких тканей. Еще одной важной причиной рецессии остается чрезмерно губное положение зубов в зубном ряду, что может быть устранено путем ортодонтического лечения. В подобных случаях при потребности удаления такого зуба, установка имплантата проводится в более небном направлении, а концепция лечения предусматривает тщательный выбор позиции и контура будущей реставрации для компенсации эффекта рецессии и создания условия для восстановления уровня десен.
В данной статье описывается случай лечения пациента с проблемным центральным резцом на верхней челюсти, который был поражен внутренней резорбцией.
Обсуждение клинического случая
26-летняя женщина обратилась за стоматологической помощью по поводу проблем с винирами на зубах 7-10, и более апикальной позицией 8-го зуба по сравнению со всеми остальными (фото 1). Хотя линия улыбки у пациентки была довольно низкой, она все же была обеспокоена несоответствием режущего края зубов и изменениями архитектоники десен, вызванной диспозицией зуба в вертикальном и щечно-язычном направлениях (фото 2).
Фото 1. Вид до лечения: лабиальная диспозиция 8 зуба.

Фото 2. Уровень линии улыбка пациента: разница в позиции режущих краев.

Ранее пациентке было проведено ортодонтическое лечение с целью нормализации позиции 8-го зуба в зубной дуге, однако такое лечение оказалось бесполезным из-за анкилозирования зуба по причине травмы (фото 3). Рентгенографическая диагностика 8 зуба помогла диагностировать внутреннюю резорбцию корней (фото 4). Удаление зуба проводилось по мини-инвазивному атравматическому протоколу (фото 5).
Фото 3. Окклюзионный вид проблемного зуба: смещение в лабиальном направлении.

Фото 4. Признаки внутренней резорбции на прицельном снимке.

Фото 5. Вид после осторожной экстракции зуба.

В ходе удаления очаг резорбции был отмечен с нёбной стороны (фото 6). Глубина установки имплантата была на 3 мм ниже имеющегося уровня свободного края десны (фото 7). Кроме того, имплантат спозиционирован в небном положении с учетом будущих протетических потребностей. Диагностическим критерием, определяющим перспективу успешного восстановления постэктракционных лунок 3 типа, является высота тканей с нёбной стороны лунки, а также их уровень с апроксимальных сторон (фото 8).
Фото 6. Вид зуба после удаления: признаки резорбции с небной стороны.

Фото 7. Имплантат устанавливали на 3 мм ниже уровня свободного десневого края.

Фото 8. Уровень мягких тканей с небной и проксимальных сторон в области удаленного зуба не отличались от аналогичных уровней в области смежных зубов.

Десневую втулку изготовляли из блока полиметилметакрилата с использованием цифровых возможностей CAD/CAM производства. После этого втулку фиксировали в штифте абатмента с помощью композитного материала (Super-T, American Consolidated Manufacturing) для формирования временной реставрации (фото 9).
Фото 9. Вид изготовленной десневой втулки для формирования временной реставрации.

Для обеспечения миграции мягких тканей в корональном направлении был сформирован надлежащий десневой контур временной конструкции с вестибулярной стороны лунки (фото 10). После удаления временной коронки на имплантате был зафиксирован формирователь дёсен, который обеспечивал ретенцию мелкодисперсного минерализованного губчатого аллотрансплантата (Puros, Zimmer Biomet) в зазоре между поверхностью имплантата и внутренней стенкой лунки. В ходе реконструкции использовалась техника аугментации двух зон для восстановления не только твёрдых, но и мягких тканей в области вмешательства (фото 11).
Фото 10. Вид изготовленной провизорной реставрации с оптимально отконтурированным десневым краем.

Фото 11. Установка формирователя десны.

После удаления формирователя десен его заменили временной реставрацией на период 4-6 месяцев для обеспечения надлежащих условий для заживления периимплантатной области. Восстановительный контур временной реставрации был значительно ниже исходной позиции зуба перед экстракцией (фото 12). Это позволило десневым тканям мигрировать в более корональном и небном направлениях (фото 13). Через 5 месяцев зажившие мягкие ткани демонстрировали отличный объем и стабильность вокруг имплантата (фото 14).
Фото 12. Установка провизорной реставрации после аугментации твердых и мягких тканей.

Фото 13. Вид через 3 недели после вмешательства.

Фото 14. Вид через 5 месяцев после вмешательства.

По мнению авторов, потенциал восстановления мягких тканей в клинической практике является явно недооцененным, и через 3, и 6 месяцев можно добиться достаточного созревания десен и костного контура соответственно. Провизорная реставрация была отсоединена от имплантата через 5 месяцев (фото 15). После этого использовали слепочный трансфер и цветной композит (Pattern Resin, GC America) (фото 16) для получения оттиска А-силиконом и точного переноса позиции мягких тканей на модель.
Фото 15. Вид тканей в периимплантатной области после удаления провизорной реставрации.

Фото 16. Установка слепочного трансфера.

Протетическая фаза лечения предполагала использованием металлокерамической коронки с винтовым типом фиксации (фото 17). Данный выбор был аргументирован возможностью реализации поддесневого контурирования с обеспечением надлежащей прочности реставрации и опцией переключения платформ. Использование золотого опорного колпачка также позитивно повлияло на формирование контура мягких тканей в пришеечной области (фото 18).
Фото 17. Изготовление металлокерамической коронки.

Фото 18. Использование золота с целью улучшения тона цвета в области периимплантатных тканей.

Фиксация реставрации проводилась согласно рекомендациям изготовителя. Через год после вмешательства контур окружающих мягких тканей в области 8 зуба ничем не отличался от такового в области соседних зубов (фото 19). Кроме того, результаты периапикальной рентгенографии продемонстрировали положительную динамику восстановления уровня костной ткани (фото 20).
Фото 19. Вид после установки окончательной реставрации.

Фото 20. Рентгенограмма демонстрирует улучшение уровня окружающей костной ткани.

Выводы
Использование принципов немедленной имплантации и провизорных коронок в клинических случаях восстановления постэкстракционных лунок 3 типа обеспечивает надлежащие и прогнозированные результаты лечения.
Параметры, которые определяют успешность подобных вмешательств, являются следующими:
- исходная позиция зубов зубном ряду;
- удаление проблемного зуба без формирования лоскута и наличие адекватного уровня тканей с нёбной стороны лунки;
- позиционирование имплантатов в небном направлении;
- двухэтапный подход к костной аугментации;
- обязательное использование провизорных реставраций;
- обеспечение условий для оптимального заживления тканей в течение 4-6 месяцев.
Авторы:
Dennis P. Tarnow, DDS
Stephen J. Chu, DMD, MSD, CDT




























































































































































0 комментариев