Первой стадией какого-либо алгоритма лечения является этап планирования, который в сегодняшних условиях предусматривает возможность использования цифровых технологий. Последние позволяют более тщательного подойти к этапу диагностики и помогают врачу в визуальной форме объяснить пациенту, почему определенные методы лечения в имеющихся клинических условиях не принесут желаемого результата. Доказательные данные относительно эффективности полностью цифрового протокола реабилитации пациентов с опорой на дентальных имплантатах на сегодняшний день являются довольно ограниченными, однако учитывая прогресс цифровых платформ, адаптированных под клинические потребности стоматологов, можно предположить, что подобный подход лечения в скором времени станет одним из основных.
Цель данной статьи состоит в том, чтобы максимально детализировано описать все составляющие цифрового протокола лечения пациентов с опорой на дентальных имплантатах, иллюстрируя их конкретными клиническими случаями. Разработка современных программных приложений нацелена главным образом на оцифровку ранее мануальных этапов вмешательства и мотивацию практикующих врачей-стоматологов до такой степени, чтобы цифровой протокол в скором времени стал общепринятой тенденцией.
Цифровые протоколы лечения уже относительно давно используются в челюстно-лицевой реконструктивной хирургии и предусматривают реализацию таких этапов, как диагностика, планирование/цифровая имитация хирургических процедур и валидация полученных результатов. Диагностическая фаза лечения включает применение трехмерных изображений и срезов, полученных при помощи компьютерной томографии (КТ). Виртуальные модели формируются, исходя из желаемых или запланированных результатов в специально адаптированном программном обеспечении, что, в конечном счете, позволяет индивидуализировать весь протокол лечения. Следует также отметить, что использование программного обеспечения на стадии планирования также обеспечивает врачу возможности для моделировки разных необходимых типов пациент-специфических имплантатов с учетом имеющейся формы резидуального гребня и дефицита костного объема в условиях черепно-лицевой травмы, имеющихся новообразований или после проведенной реконструктивной хирургии. Таким образом, планирование ортогнатического вмешательства стало возможным в полностью цифровой среде с предварительной имитацией всех этапов хирургической процедуры, а гипсовые оттиски и механические артикуляторы были заменены цифровыми аналогами. Резюмируя, можно утверждать, что двухмерное планирование поступилось местом трехмерным возможностям, которые значительно повышают общую прогнозированность вмешательства как с точки зрения функции, так и с точки зрения эстетики. Далее мы детально разберем каждый из этапов цифрового протокола, детально останавливаясь на их отдельных нюансах.
1 и 2 составляющие цифрового протокола: файлы STL (ИOС) и файлы DICOM (КЛКТ)
Для планирования реабилитации с опорой на дентальных имплантатах необходимо обеспечить анализ исходных наборов данных, которые включают:
- результаты КЛКТ (КТ) сканирования участков адентии, компрометированных сегментов зубного ряда, костной ткани и основных анатомических ориентиров (фото 1-3);
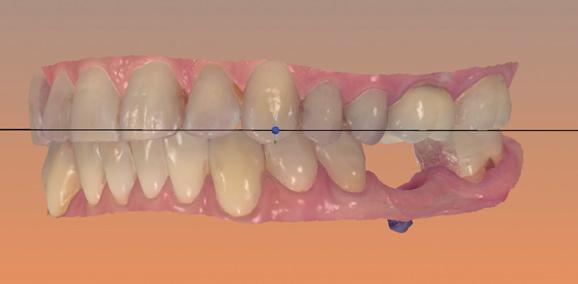
- результаты интраорального сканирования (ИОС), оттиска или модели для отображения позиции мягких тканей и анатомии зубов (фото 4).
Фото 1. Аксиальный КЛКТ-срез.
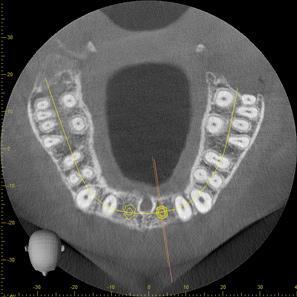
Фото 2. Сагиттальный КЛКТ-срез.
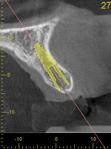
Фото 3. Трехмерная реконструкция и планирование установки имплантатов в области зубов 8 и 9.
Фото 4. Результат внутриротового сканирования.
При суперимпозиции файлов типа DICOM (DICOM - digital imaging and communications in medicine), полученных в результате КЛКТ-диагностики, и файлов типа STL (STL - standard tessellation language), полученных в процессе сканирования, врачу удается полностью визуализировать соотношения низлежащей кости, зубов и смежных мягких тканей. Кроме того, в процессе суперимпозиции DICOM-STL, врач также может определить, какой дизайн имплантата может понадобиться в той или иной области и оценить потребность в проведении дополнительной аугментации. Первичный план лечения предусматривает точное определение необходимого имплантата по критериям производителя, дизайна винта, размера и его будущего положения. Чтобы сократить время и затраты, связанные с этапами использования этих наборов цифровых данных, файлы DICOM и STL могут быть переданы на аутсорсинг вне клиники для проектирования виртуального плана лечения. При этом участие в проектировании плана лечения должно проводиться обязательно с участием всех врачей, имеющих отношение к процессу комплексной реабилитации пациента.
Для того, чтобы полностью оценить преимущества цифрового протокола реабилитации с точки зрения выбора разных видов протетических составляющих, необходимо вовлечь в процесс реабилитации системы, обеспечивающие анализ лица и улыбки пациента. В нынешнее время существуют процедурно-специфические техники сканирования улыбки, которые позволяют спланировать весь протокол лечения, исходя из параметров общелицевых соотношений и эстетики. Авторы данной статьи используют систему Face Hunter (Zirkonzahn), в которой можно воссоздать виртуального пациента из фотореалистичной трехмерной модели лица, и которая в дальнейшем становится отправной точкой для аргументации выбора тех или иных ятрогенных вмешательств. Первично данные системы предусматривались для использования в лаборатории, однако в дальнейшем они перекочевали и в клиническую практику. Главное преимущество данного подхода как минимум состоит в том, что врач может спрогнозировать изменения не только функции, но и лицевой эстетики пациента, при выполнении тех или иных видов манипуляций еще до начала их реализации.
Практическое применение вышеупомянутой системы цифрового планирования предусматривает реализацию ряда последовательных этапов:
1) Скан лица пациента, который получают с помощью серии снимков сканирующей системой, и который после будет реформатирован в фотореалистическую трехмерную цифровую модель. Полученная модель является отправной точкой для планирования каких-либо манипуляций, а сам проект такого лечения именуется "face-in"-дизайном (фото 5).
Фото 5. Импорт результатов сканирования челюстей и профиля лица в цифровой артикулятор.

2) Стандартизация реферативных плоскостей, которая обеспечивается при использовании таких ориентиров, как центральная линия зубов, окклюзионная плоскость и кривая Монсона. Все эти ориентиры проецируются на полученную трехмерную модель лица пациента, таким образом, исключая необходимость применения лицевых дуг и механических артикуляторов (фото 6).
Фото 6. Использование координатных плоскостей для планирования лечения.

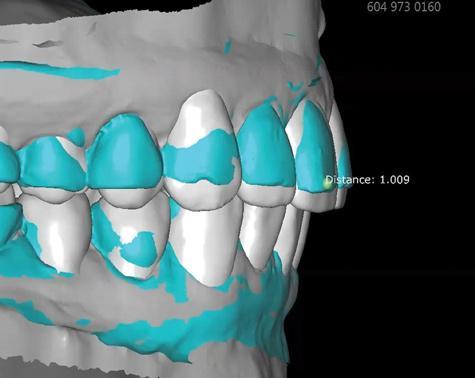
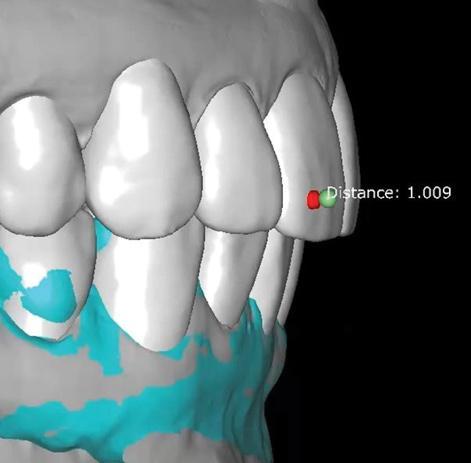
3) Совмещение результатов сканирования лица с результатами сканирования зубов, оттисков или модели, которое позволяет смоделировать наиболее подходящий mock-up будущей конструкции. Также данный этап позволяет смоделировать цифровую «восковую» репродукцию, которую впоследствии можно модифицировать, сравнивать сформированные эстетические контуры до и после лечения (применяя принцип суперимпозиции полупрозрачных объектов) и установить потребность в эндодонтическом лечении отдельных зубов, учитывая необходимый объем их редукции под будущие конструкции (фото 7-8). По сути, данный этап позволяет минимизировать количество визитов, в ходе которых пациенту должна проводиться примерка каркасов будущих протезов, а следовательно – и сэкономить время.
Фото 7 - 8. Результат моделировки будущих конструкций: зеленым цветом обозначено имеющееся состояние зубов, в то время как белым – форма будущих коронок. Определение степени необходимой редукции тканей (1,009 мм) перед началом вмешательства.
4) Оценка необходимости проведения твердо- или мягкотканной аугментации, или же редукции тканей, исходя из имитации положения будущих протетических составляющих. На данном этапе врач определяет также потребность в реализации определенных ортодонтических или ортогнатических манипуляций во избежание таких побочных эффектов лечения, как открытый прикус или обратная линия улыбки. Дополнительно стоматолог может оценить положение губ относительно транзиторной зоны (интерфейса перехода края протеза в слизистую), что крайне важно при реабилитации пациентов конструкциями на 4 или 6 имплантатах. В отдельных случаях может понадобиться проведение направленной редукции высоты костного гребня с целью обеспечения контролированной апикальной миграции транзиторной зоны (фото 9-10).
Фото 9. Суперимпозиция результатов сканирования лица и модели в состояние покоя. Визуализация области десен, которая позволяет аргументировать необходимую редукцию костного гребня для реализации протоколов «все-на-4» или «все-на-6».
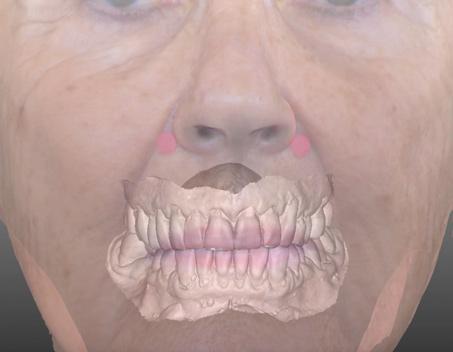
Фото 10. Суперимпозиция результатов сканирования лица и модели в состояние улыбки.
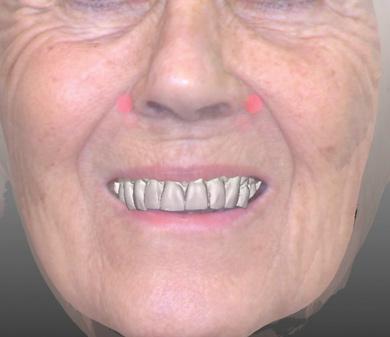
3-я составляющая цифрового протокола: первичная презентация/цифровое моделирование и междудисциплинарная коммуникация
Все врачи, принимающие участие в реабилитации пациента, имеют возможность поучаствовать в цифровом планировании будущего протокола вмешательства посредством онлайн-дискуссии. Таким образом, все члены команды понимают с какими сложностями в ходе лечения им придется столкнуться и насколько прогнозированным будут ожидаемые пациентом результаты вмешательств. Благодаря возможностям цифрового моделирования врач имеет возможность проиллюстрировать пациенту его клиническую ситуацию и скорректировать его ожидания от будущего лечения до степени их потенциально возможной практической реализации. С другой стороны, визуализация будущих результатов пациенту – это еще и инструмент его реабилитации. Кроме того, даже находясь в разных географических локациях, благодаря возможности онлайн-дискуссии, врачи могут полноценно спланировать последовательность выполнения всех необходимых процедур и обеспечить адекватный тайминг их выполнения. Использование цифровых платформ позволяет вовлекать в процесс планирования также и других докторов, которые непосредственно могут не принимать участия в лечении, но благодаря своему опыту могут помочь его распланировать. Исходя из результатов коммуникации между врачами, ортопеду больше не надо гадать, какого именно уровня кости удастся «нарастить» хирургу в ходе аугментации, ведь они могут обсудить это совместно в процессе цифрового планирования (фото 11-12), таким образом, обеспечивая прогнозированность комплексного протокола реабилитации. Также важно то, что сам процесс планирования имплантации является протетически-ориентированным, ведь такой подход позволяет спроектировать наиболее подходящие положения ретенционных винтов и оценить потребность использования угловых абатментов для исключения необходимости применения цементного типа фиксации.
Фото 11. Планирование установки имплантата в дистальном участке челюсти.
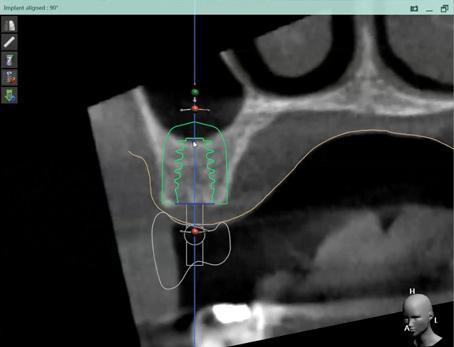
Фото 12. Визуализация дефицита пространства для аргументации проведения процедуры синус-лифта и формирования необходимого протетического профиля.
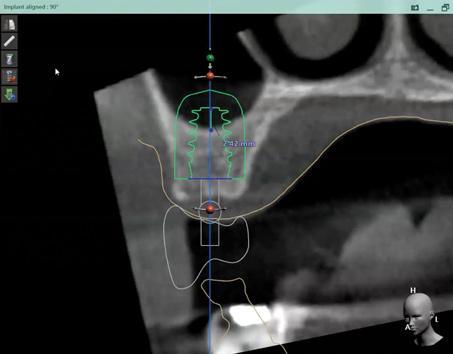
4-я составляющая цифрового протокола: изготовление хирургического шаблона (и компонентов временной конструкции)
Благодаря реализации 1-3 этапов цифрового протокола, врач может приступить к изготовлению хирургического шаблона и «промежуточных» протетических компонентов: индивидуализированных формирователей десен, провизорных коронок, частичных протезов, фиксирующихся сразу после операции. Принципы контролированных хирургических вмешательств предусматривают возможности применения шаблонов с разными типами стабилизации. Дизайн шаблона четко определяется результатом совмещения изображений, полученных после КЛКТ и внутриротового сканирования. Шаблон производиться с мастер-гильзами, через которые непосредственно и будет проводиться процедура остеотомии. (фото 13-14).
Фото 13. Статический направляющий шаблон для остеотомии.
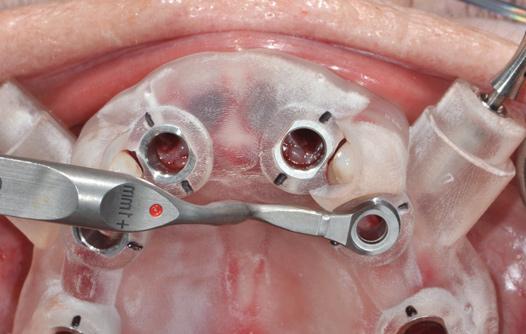
Фото 14. Установка имплантатов через шаблон.
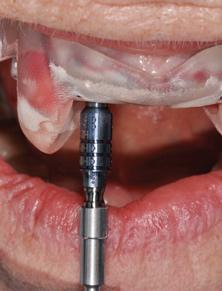
Такой подход именуется статически контролируемым. Кроме него существует еще и динамически контролируемый подход установки дентальных имплантатов, который предусматривает непосредственный трекинг позиции имплантата в ходе выполнения операции за счет постоянной регистрации положения сверла, которое проецируется на результат КЛКТ-сканирования. Примерами динамических навигационных систем являются Navident (ClaroNav), X-Guide Dynamic 3D Navigation (X-Nav), Image Guided Implant (IGI) Dentistry System (Image Navigation), Inliant (Navigate Surgical), и YOMI (Neocis). Принтинг или фрезеровка хирургических шаблонов и протетических компонентов может проводиться как в клинике, так и в лаборатории. Все зависит от того, насколько врачи клиники ознакомлены с принципами работы с программным обеспечением, являются ли финансово целесообразными такие временные затраты, и главное – имеют ли врачи время для проведения подобных «неклинических» манипуляций. Если производство шаблонов обеспечивается в лаборатории, такой подход является менее затратным для клиники как с точки зрения финансов, так и с точки зрения времени, ведь все затраты на программное обеспечение можно разделить поровну. Кроме того, лаборатория может быть укомплектована кадрами, специализирующимися именно на цифровых протоколах лечения, что значительно оптимизирует весь процесс первичного планирования и последующих необходимых коррекций. Не менее важным также является то, что цифровой план лечения – это еще и составляющая документации клиники по каждому конкретному пациенту.
5-я составляющая цифрового протокола: этап хирургического вмешательства (и фиксация провизорных протетических элементов)
Принципы навигационной хирургии, независимо от того является ли она статической или динамической, доказательно повышают точность установки имплантатов по сравнению с протоколами имплантации «от руки». Статические направляющие шаблоны позволяют контролировать как процесс остеотомии, так и процесс непосредственной установки внутрикостных титановых опор. Но при этом в отдельных труднодоступных участках челюстей применение статических хирургических шаблонов все же остается ограниченным. В таких случаях рекомендованным является применение возможностей динамической навигационной хирургии. Таким образом, удается минимизировать диапазон линейных и ангулярных девиаций между достигнутой и запланированной позициями имплантата, при этом, однако, также следует помнить, что одним из факторов успешности навигационно-контролируемых хирургических вмешательств является опыт самого врача-имплантолога. Возможности фиксации фабричных типов провизорных конструкций и трансмукозных компонентов помогают клиницистам лучше контролировать процесс формирования контура мягких тканей, что особенно важно при выполнении процедур немедленной установки имплантатов (фото 15-16).
Фото 15. Моделирование ортопедической конструкции, исходя из результатов цифрового планирования.
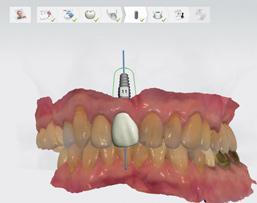
Фото 16. Моделирование положения абатмента, исходя из результатов цифрового планирования.
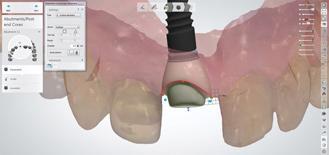
Фото 17. Корректировка формы составляющих элементов.
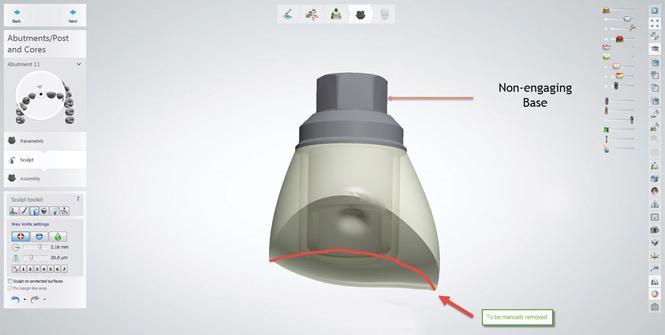
Фото 18. Вид провизорных конструкций, смоделированных по результатах цифрового сканирования.
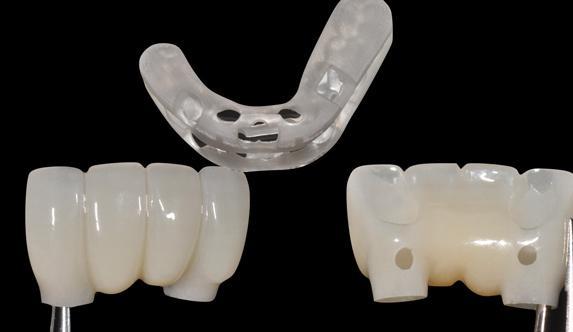
Принцип использования провизорных конструкций и формирователей десен новым точно не является, однако теперь у врачей появилась возможность изготовить их еще до начала хирургического вмешательства по тем данным, которые были проанализированы в ходе цифрового планирования. Исторически сложилось так, что формирователи десен, временные коронки или транзиторные частичные протезы изготавливались уже параллельно с выполнением операции или же после хирургического вмешательства врач получал оттиски, и вышеупомянутые элементы изготавливались после. Такой подход увеличивает общее время реабилитации и характеризуется риском возникновения ряда неточностей. С применением же цифрового протокола можно добиться изготовления высокоточных трансмукозных элементов, роль которых состоит в обеспечении стабильности периимплантатных мягких тканей по отношению к костному гребню (фото 19-20).
Фото 19. Неадекватно сформированная база абатмента в трансслизистой зоне.
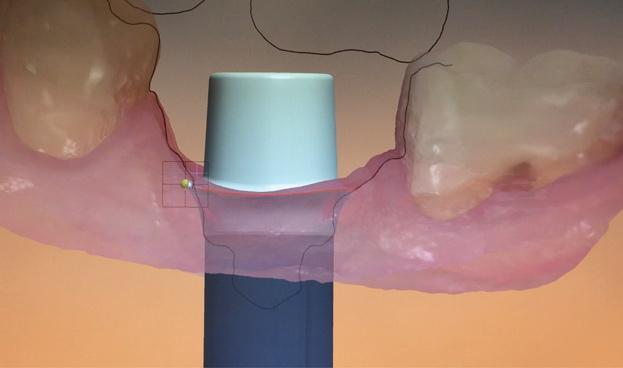
Фото 20. Виртуальный дизайн трансслизистого контура до уровня свободного десневого края. Адекватный контур в области слизистой является гарантией обеспечения здорового состояния периимплантатных тканей.
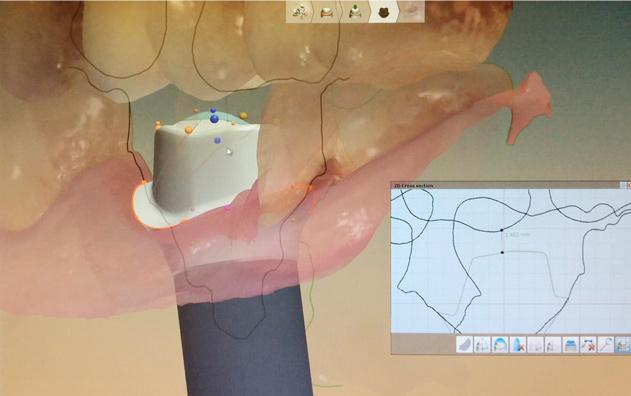
Не нужно забывать, что правильно подобранный дизайн формирователя – это часть комплексного успешного результата лечения с использованием дентальных имплантатов. Недавно проведенные гистологические и микро-КТ исследования указывают на то, что дизайн трансслизистых составляющих влияет на ориентацию окружающих периимплантатных тканей и может провоцировать их нежелательное горизонтальное смещение.
6-я составляющая цифрового протокола: обычные оттиски против цифрового сканирования
Изготовление хорошо припасованного протеза является невозможным в условиях неправильного позиционирования дентальных имплантатов, кроме того, в последующем неадекватная позиция внутрикостных опор может спровоцировать развитие разных биомеханических осложнений по типу переломов супраконструкций, послабления фиксирующего винта и потери уровня окружающей костной ткани за счет повышения биомеханических стрессов. Даже в процессе использования полностью цифрового протокола врач иногда может прибегать к применению обычных оттисков. Это касается ситуаций с полной адентией при ограниченной визуализации анатомических ориентиров, случаев с необходимостью проведения функциональных проб для регистрации особенностей вестибулярных зон, или же ситуаций, когда у пациента присутствует огромное количество разных видов реставраций, которые за счет отражающего эффекта препятствуют получению качественных результатов сканирования. В случаях протезирования гибридными конструкциями с опорой на 4 имплантатах получение качественных регистратов вестибулярных участков является необязательным, поскольку границы будущего протеза могут быть модифицированы к уже имеющимся анатомическим условиям.
Результаты сканирования участков одиночной имплантации при помощи специальных сканирующих абатментов являются такими же точными, как и обычные оттиски. Ведь точность любого цифрового оттиска измеряется в том, насколько размеры и позиция соответствующего объекта в цифровой среде соответствует данным параметрам в действительности. При использовании абатментов для сканирования удается полностью передать трехмерное положение самого имплантата – и тут все просто. Но когда врачу приходиться сканировать полностью беззубые участки, то на какие ориентиры он должен обращать внимание, чтобы потом проверить точность полученного цифрового оттиска? Иногда во время сканирования однотонные участки слизистой могут визуально «сливаться» воедино и провоцировать возникновение размерных и ангулярных девиаций. Использование той или иной техники сканирования в значительной мере влияет насколько точным будет полученный цифровой оттиск частично и полностью беззубой области интереса. Даже сами сканирующие абатменты могут провоцировать некоторые неточности в конечном результате. Так, например, степень их погружения относительно мягких тканей влияет на уровень их визуализации; дисторция изображения также может быть вызвана разным текстурным контрастом поверхностей, как, например, в случаях наличия полиэфиркетонового и титанового интерфейса; в конце концов, опыт врача в сфере сканирования также играет важную роль. Также авторы данной статьи установили, что применение сканирующих абатментов для мульти-юнитов, которые в последнее время становятся все более популярными, провоцирует развитие значительных девиаций по сравнению с точностью обычных оттисков (фото 21-22). Резюмируя, можно сказать, что ситуации, предусматривающие сканирования четырех или больше имплантатов в случаях реабилитации полностью беззубых челюстей, несмотря на все преимущества цифрового протокола, до сих пор являются проблемными аспектами в стоматологической практике.
Фото 21 - 22. Проверка точности передачи положения имплантатов с обычным оттиском.

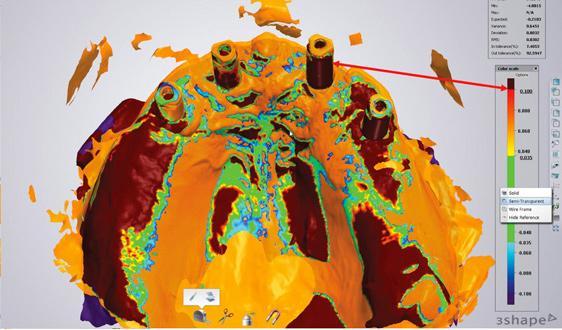
7-9 составляющие цифрового протокола: трехмерная печать или фрезеровка несъемных и съемных ортопедических конструкций
В настоящее время большинство процедур фрезеровки ортопедических конструкций проводиться в лабораторных условиях, хотя в отдельных случаях – и в клинических условиях, если врачи достаточно ознакомлены с данной техникой производства. Большинство специализирующихся лабораторий полностью «оцифрованы», что таким образом минимизирует количество аналоговых этапов изготовления тех или иных дизайнов протезов. Последним «оплотом» аналогового протокола ортопедической реабилитации остался этап цементной фиксации супраконструкций на собственных зубах или имплантатах. Точность в посадке протеза на интраоссальную опору является крайне важным аспектом успешности комплексного лечения. При цементной фиксации конструкции характеризуются определенным диапазоном адаптации, в то время как при винтовой – даже минимальное отклонение может скомпрометировать результат всех предыдущих этапов вмешательства. Несмотря на то, что точность CAD/CAM технологий заметно превосходит точность аналоговых методов изготовления супраконструкций, данный параметр в огромной степени зависит от того, какую именно информацию мы ввели в систему. Точность сканирования зависит от огромного количества факторов, которые ранее уже были описаны в публикациях: опыта оператора, используемого метода сканирования, характеристик самого сканера, дизайна, сканирующего абатмента, уровня сканирования (на уровне мягких тканей или на уровне кости), доступности реферативных точек. Несмотря на влияние всех этих факторов, цифровой оттиск безусловно является лучше аналогового, ведь таким образом линейные девиации можно свести к 7-337 микрометрам, а угловые отклонения – к 0,07-0,3 градусам. К сожалению, рандомизированные клинические исследования относительно изучения полностью цифровых протоколов стоматологической реабилитации в достаточном объеме еще не проводились. Для производства ортопедических конструкций используются методы быстрого прототипирования и CAD/CAM-фрезеровки, которые позволяют изготовлять как полноконтурные или монолитыне коронки, так и дизайны супраструктур по типу виниров (фото 23). Если говорить прямо, то лишь в отдельных клиниках существуют условия для имплементации полностью цифрового протокола, в большинстве же случаев врачи используют микс цифрового и аналогового протоколов лечения.
Фото 23. Вид окончательных полноконтурных эстетических коронок.
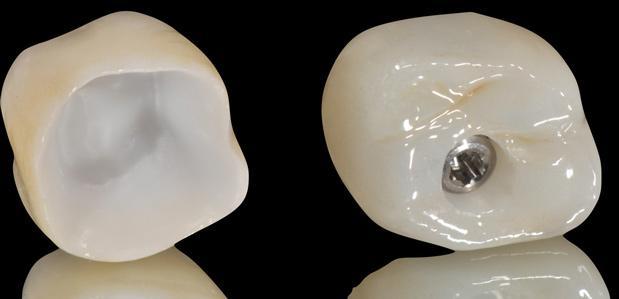
Большинство загвоздок состоит в аспектах наслоения керамики на поверхность коронки, но при этом существуют возможности для изготовления коронок монолитного типа, которые в полной мере поддаются процессу фрезеровки. С точки зрения эффективности, цифровой протокол позволяет сократить время изготовления одной ортопедической конструкции в среднем до 54,5 минут (в то время как при использовании аналогового метода для этого требуется 132,5 минут). Также «оцифровка» рабочего процесса позволяет снизить затраты на изготовление почти на 30%. Монолитные коронки остаются самым приемлемым вариантом конструкций в процессе реализации цифрового протокола, хотя и они характеризуются определенными нюансами относительно модификаций цвета. Обязательным этапом остается примерка восковой репродукции, полученной по цифровой моделировке. В конце лечения реставрации фиксируют посредством винтового или цементного соединения.
Заключение
Цифровой рабочий протокол уже давно проник в структуру зуботехнических лабораторий, однако в клинической практике элементы его реализации все равно остаются относительно не распространенными. Важно понимать, что для работы с «цифрой» врач должен перевести в виртуальную среду не только этапы изготовления реставраций, но и этапы собственного мышления и взаимодействия с техником. Преимущества цифрового протокола по сравнению с аналоговым кажутся очевидными, однако до сих пор они требуют соответствующей научной аргументации, исходя из клинических условий каждого индивидуального случая реабилитации.
Авторы:
Sonia S. Leziy, DDS, Dipl. Perio
Brahm A. Miller, DDS, Dipl. Pros
Первой стадией какого-либо алгоритма лечения является этап планирования, который в сегодняшних условиях предусматривает возможность использования цифровых технологий. Последние позволяют более тщательного подойти к этапу диагностики и помогают врачу в визуальной форме объяснить пациенту, почему определенные методы лечения в имеющихся клинических условиях не принесут желаемого результата. Доказательные данные относительно эффективности полностью цифрового протокола реабилитации пациентов с опорой на дентальных имплантатах на сегодняшний день являются довольно ограниченными, однако учитывая прогресс цифровых платформ, адаптированных под клинические потребности стоматологов, можно предположить, что подобный подход лечения в скором времени станет одним из основных.

Цель данной статьи состоит в том, чтобы максимально детализировано описать все составляющие цифрового протокола лечения пациентов с опорой на дентальных имплантатах, иллюстрируя их конкретными клиническими случаями. Разработка современных программных приложений нацелена главным образом на оцифровку ранее мануальных этапов вмешательства и мотивацию практикующих врачей-стоматологов до такой степени, чтобы цифровой протокол в скором времени стал общепринятой тенденцией.
Цифровые протоколы лечения уже относительно давно используются в челюстно-лицевой реконструктивной хирургии и предусматривают реализацию таких этапов, как диагностика, планирование/цифровая имитация хирургических процедур и валидация полученных результатов. Диагностическая фаза лечения включает применение трехмерных изображений и срезов, полученных при помощи компьютерной томографии (КТ). Виртуальные модели формируются, исходя из желаемых или запланированных результатов в специально адаптированном программном обеспечении, что, в конечном счете, позволяет индивидуализировать весь протокол лечения. Следует также отметить, что использование программного обеспечения на стадии планирования также обеспечивает врачу возможности для моделировки разных необходимых типов пациент-специфических имплантатов с учетом имеющейся формы резидуального гребня и дефицита костного объема в условиях черепно-лицевой травмы, имеющихся новообразований или после проведенной реконструктивной хирургии. Таким образом, планирование ортогнатического вмешательства стало возможным в полностью цифровой среде с предварительной имитацией всех этапов хирургической процедуры, а гипсовые оттиски и механические артикуляторы были заменены цифровыми аналогами. Резюмируя, можно утверждать, что двухмерное планирование поступилось местом трехмерным возможностям, которые значительно повышают общую прогнозированность вмешательства как с точки зрения функции, так и с точки зрения эстетики. Далее мы детально разберем каждый из этапов цифрового протокола, детально останавливаясь на их отдельных нюансах.
1 и 2 составляющие цифрового протокола: файлы STL (ИOС) и файлы DICOM (КЛКТ)
Для планирования реабилитации с опорой на дентальных имплантатах необходимо обеспечить анализ исходных наборов данных, которые включают:
- результаты КЛКТ (КТ) сканирования участков адентии, компрометированных сегментов зубного ряда, костной ткани и основных анатомических ориентиров (фото 1-3);
- результаты интраорального сканирования (ИОС), оттиска или модели для отображения позиции мягких тканей и анатомии зубов (фото 4).
Фото 1. Аксиальный КЛКТ-срез.

Фото 2. Сагиттальный КЛКТ-срез.

Фото 3. Трехмерная реконструкция и планирование установки имплантатов в области зубов 8 и 9.

Фото 4. Результат внутриротового сканирования.

При суперимпозиции файлов типа DICOM (DICOM - digital imaging and communications in medicine), полученных в результате КЛКТ-диагностики, и файлов типа STL (STL - standard tessellation language), полученных в процессе сканирования, врачу удается полностью визуализировать соотношения низлежащей кости, зубов и смежных мягких тканей. Кроме того, в процессе суперимпозиции DICOM-STL, врач также может определить, какой дизайн имплантата может понадобиться в той или иной области и оценить потребность в проведении дополнительной аугментации. Первичный план лечения предусматривает точное определение необходимого имплантата по критериям производителя, дизайна винта, размера и его будущего положения. Чтобы сократить время и затраты, связанные с этапами использования этих наборов цифровых данных, файлы DICOM и STL могут быть переданы на аутсорсинг вне клиники для проектирования виртуального плана лечения. При этом участие в проектировании плана лечения должно проводиться обязательно с участием всех врачей, имеющих отношение к процессу комплексной реабилитации пациента.
Для того, чтобы полностью оценить преимущества цифрового протокола реабилитации с точки зрения выбора разных видов протетических составляющих, необходимо вовлечь в процесс реабилитации системы, обеспечивающие анализ лица и улыбки пациента. В нынешнее время существуют процедурно-специфические техники сканирования улыбки, которые позволяют спланировать весь протокол лечения, исходя из параметров общелицевых соотношений и эстетики. Авторы данной статьи используют систему Face Hunter (Zirkonzahn), в которой можно воссоздать виртуального пациента из фотореалистичной трехмерной модели лица, и которая в дальнейшем становится отправной точкой для аргументации выбора тех или иных ятрогенных вмешательств. Первично данные системы предусматривались для использования в лаборатории, однако в дальнейшем они перекочевали и в клиническую практику. Главное преимущество данного подхода как минимум состоит в том, что врач может спрогнозировать изменения не только функции, но и лицевой эстетики пациента, при выполнении тех или иных видов манипуляций еще до начала их реализации.
Практическое применение вышеупомянутой системы цифрового планирования предусматривает реализацию ряда последовательных этапов:
1) Скан лица пациента, который получают с помощью серии снимков сканирующей системой, и который после будет реформатирован в фотореалистическую трехмерную цифровую модель. Полученная модель является отправной точкой для планирования каких-либо манипуляций, а сам проект такого лечения именуется "face-in"-дизайном (фото 5).
Фото 5. Импорт результатов сканирования челюстей и профиля лица в цифровой артикулятор.

2) Стандартизация реферативных плоскостей, которая обеспечивается при использовании таких ориентиров, как центральная линия зубов, окклюзионная плоскость и кривая Монсона. Все эти ориентиры проецируются на полученную трехмерную модель лица пациента, таким образом, исключая необходимость применения лицевых дуг и механических артикуляторов (фото 6).
Фото 6. Использование координатных плоскостей для планирования лечения.

3) Совмещение результатов сканирования лица с результатами сканирования зубов, оттисков или модели, которое позволяет смоделировать наиболее подходящий mock-up будущей конструкции. Также данный этап позволяет смоделировать цифровую «восковую» репродукцию, которую впоследствии можно модифицировать, сравнивать сформированные эстетические контуры до и после лечения (применяя принцип суперимпозиции полупрозрачных объектов) и установить потребность в эндодонтическом лечении отдельных зубов, учитывая необходимый объем их редукции под будущие конструкции (фото 7-8). По сути, данный этап позволяет минимизировать количество визитов, в ходе которых пациенту должна проводиться примерка каркасов будущих протезов, а следовательно – и сэкономить время.
Фото 7 - 8. Результат моделировки будущих конструкций: зеленым цветом обозначено имеющееся состояние зубов, в то время как белым – форма будущих коронок. Определение степени необходимой редукции тканей (1,009 мм) перед началом вмешательства.


4) Оценка необходимости проведения твердо- или мягкотканной аугментации, или же редукции тканей, исходя из имитации положения будущих протетических составляющих. На данном этапе врач определяет также потребность в реализации определенных ортодонтических или ортогнатических манипуляций во избежание таких побочных эффектов лечения, как открытый прикус или обратная линия улыбки. Дополнительно стоматолог может оценить положение губ относительно транзиторной зоны (интерфейса перехода края протеза в слизистую), что крайне важно при реабилитации пациентов конструкциями на 4 или 6 имплантатах. В отдельных случаях может понадобиться проведение направленной редукции высоты костного гребня с целью обеспечения контролированной апикальной миграции транзиторной зоны (фото 9-10).
Фото 9. Суперимпозиция результатов сканирования лица и модели в состояние покоя. Визуализация области десен, которая позволяет аргументировать необходимую редукцию костного гребня для реализации протоколов «все-на-4» или «все-на-6».

Фото 10. Суперимпозиция результатов сканирования лица и модели в состояние улыбки.

3-я составляющая цифрового протокола: первичная презентация/цифровое моделирование и междудисциплинарная коммуникация
Все врачи, принимающие участие в реабилитации пациента, имеют возможность поучаствовать в цифровом планировании будущего протокола вмешательства посредством онлайн-дискуссии. Таким образом, все члены команды понимают с какими сложностями в ходе лечения им придется столкнуться и насколько прогнозированным будут ожидаемые пациентом результаты вмешательств. Благодаря возможностям цифрового моделирования врач имеет возможность проиллюстрировать пациенту его клиническую ситуацию и скорректировать его ожидания от будущего лечения до степени их потенциально возможной практической реализации. С другой стороны, визуализация будущих результатов пациенту – это еще и инструмент его реабилитации. Кроме того, даже находясь в разных географических локациях, благодаря возможности онлайн-дискуссии, врачи могут полноценно спланировать последовательность выполнения всех необходимых процедур и обеспечить адекватный тайминг их выполнения. Использование цифровых платформ позволяет вовлекать в процесс планирования также и других докторов, которые непосредственно могут не принимать участия в лечении, но благодаря своему опыту могут помочь его распланировать. Исходя из результатов коммуникации между врачами, ортопеду больше не надо гадать, какого именно уровня кости удастся «нарастить» хирургу в ходе аугментации, ведь они могут обсудить это совместно в процессе цифрового планирования (фото 11-12), таким образом, обеспечивая прогнозированность комплексного протокола реабилитации. Также важно то, что сам процесс планирования имплантации является протетически-ориентированным, ведь такой подход позволяет спроектировать наиболее подходящие положения ретенционных винтов и оценить потребность использования угловых абатментов для исключения необходимости применения цементного типа фиксации.
Фото 11. Планирование установки имплантата в дистальном участке челюсти.

Фото 12. Визуализация дефицита пространства для аргументации проведения процедуры синус-лифта и формирования необходимого протетического профиля.

4-я составляющая цифрового протокола: изготовление хирургического шаблона (и компонентов временной конструкции)
Благодаря реализации 1-3 этапов цифрового протокола, врач может приступить к изготовлению хирургического шаблона и «промежуточных» протетических компонентов: индивидуализированных формирователей десен, провизорных коронок, частичных протезов, фиксирующихся сразу после операции. Принципы контролированных хирургических вмешательств предусматривают возможности применения шаблонов с разными типами стабилизации. Дизайн шаблона четко определяется результатом совмещения изображений, полученных после КЛКТ и внутриротового сканирования. Шаблон производиться с мастер-гильзами, через которые непосредственно и будет проводиться процедура остеотомии. (фото 13-14).
Фото 13. Статический направляющий шаблон для остеотомии.

Фото 14. Установка имплантатов через шаблон.

Такой подход именуется статически контролируемым. Кроме него существует еще и динамически контролируемый подход установки дентальных имплантатов, который предусматривает непосредственный трекинг позиции имплантата в ходе выполнения операции за счет постоянной регистрации положения сверла, которое проецируется на результат КЛКТ-сканирования. Примерами динамических навигационных систем являются Navident (ClaroNav), X-Guide Dynamic 3D Navigation (X-Nav), Image Guided Implant (IGI) Dentistry System (Image Navigation), Inliant (Navigate Surgical), и YOMI (Neocis). Принтинг или фрезеровка хирургических шаблонов и протетических компонентов может проводиться как в клинике, так и в лаборатории. Все зависит от того, насколько врачи клиники ознакомлены с принципами работы с программным обеспечением, являются ли финансово целесообразными такие временные затраты, и главное – имеют ли врачи время для проведения подобных «неклинических» манипуляций. Если производство шаблонов обеспечивается в лаборатории, такой подход является менее затратным для клиники как с точки зрения финансов, так и с точки зрения времени, ведь все затраты на программное обеспечение можно разделить поровну. Кроме того, лаборатория может быть укомплектована кадрами, специализирующимися именно на цифровых протоколах лечения, что значительно оптимизирует весь процесс первичного планирования и последующих необходимых коррекций. Не менее важным также является то, что цифровой план лечения – это еще и составляющая документации клиники по каждому конкретному пациенту.
5-я составляющая цифрового протокола: этап хирургического вмешательства (и фиксация провизорных протетических элементов)
Принципы навигационной хирургии, независимо от того является ли она статической или динамической, доказательно повышают точность установки имплантатов по сравнению с протоколами имплантации «от руки». Статические направляющие шаблоны позволяют контролировать как процесс остеотомии, так и процесс непосредственной установки внутрикостных титановых опор. Но при этом в отдельных труднодоступных участках челюстей применение статических хирургических шаблонов все же остается ограниченным. В таких случаях рекомендованным является применение возможностей динамической навигационной хирургии. Таким образом, удается минимизировать диапазон линейных и ангулярных девиаций между достигнутой и запланированной позициями имплантата, при этом, однако, также следует помнить, что одним из факторов успешности навигационно-контролируемых хирургических вмешательств является опыт самого врача-имплантолога. Возможности фиксации фабричных типов провизорных конструкций и трансмукозных компонентов помогают клиницистам лучше контролировать процесс формирования контура мягких тканей, что особенно важно при выполнении процедур немедленной установки имплантатов (фото 15-16).
Фото 15. Моделирование ортопедической конструкции, исходя из результатов цифрового планирования.

Фото 16. Моделирование положения абатмента, исходя из результатов цифрового планирования.

Фото 17. Корректировка формы составляющих элементов.

Фото 18. Вид провизорных конструкций, смоделированных по результатах цифрового сканирования.

Принцип использования провизорных конструкций и формирователей десен новым точно не является, однако теперь у врачей появилась возможность изготовить их еще до начала хирургического вмешательства по тем данным, которые были проанализированы в ходе цифрового планирования. Исторически сложилось так, что формирователи десен, временные коронки или транзиторные частичные протезы изготавливались уже параллельно с выполнением операции или же после хирургического вмешательства врач получал оттиски, и вышеупомянутые элементы изготавливались после. Такой подход увеличивает общее время реабилитации и характеризуется риском возникновения ряда неточностей. С применением же цифрового протокола можно добиться изготовления высокоточных трансмукозных элементов, роль которых состоит в обеспечении стабильности периимплантатных мягких тканей по отношению к костному гребню (фото 19-20).
Фото 19. Неадекватно сформированная база абатмента в трансслизистой зоне.

Фото 20. Виртуальный дизайн трансслизистого контура до уровня свободного десневого края. Адекватный контур в области слизистой является гарантией обеспечения здорового состояния периимплантатных тканей.

Не нужно забывать, что правильно подобранный дизайн формирователя – это часть комплексного успешного результата лечения с использованием дентальных имплантатов. Недавно проведенные гистологические и микро-КТ исследования указывают на то, что дизайн трансслизистых составляющих влияет на ориентацию окружающих периимплантатных тканей и может провоцировать их нежелательное горизонтальное смещение.
6-я составляющая цифрового протокола: обычные оттиски против цифрового сканирования
Изготовление хорошо припасованного протеза является невозможным в условиях неправильного позиционирования дентальных имплантатов, кроме того, в последующем неадекватная позиция внутрикостных опор может спровоцировать развитие разных биомеханических осложнений по типу переломов супраконструкций, послабления фиксирующего винта и потери уровня окружающей костной ткани за счет повышения биомеханических стрессов. Даже в процессе использования полностью цифрового протокола врач иногда может прибегать к применению обычных оттисков. Это касается ситуаций с полной адентией при ограниченной визуализации анатомических ориентиров, случаев с необходимостью проведения функциональных проб для регистрации особенностей вестибулярных зон, или же ситуаций, когда у пациента присутствует огромное количество разных видов реставраций, которые за счет отражающего эффекта препятствуют получению качественных результатов сканирования. В случаях протезирования гибридными конструкциями с опорой на 4 имплантатах получение качественных регистратов вестибулярных участков является необязательным, поскольку границы будущего протеза могут быть модифицированы к уже имеющимся анатомическим условиям.
Результаты сканирования участков одиночной имплантации при помощи специальных сканирующих абатментов являются такими же точными, как и обычные оттиски. Ведь точность любого цифрового оттиска измеряется в том, насколько размеры и позиция соответствующего объекта в цифровой среде соответствует данным параметрам в действительности. При использовании абатментов для сканирования удается полностью передать трехмерное положение самого имплантата – и тут все просто. Но когда врачу приходиться сканировать полностью беззубые участки, то на какие ориентиры он должен обращать внимание, чтобы потом проверить точность полученного цифрового оттиска? Иногда во время сканирования однотонные участки слизистой могут визуально «сливаться» воедино и провоцировать возникновение размерных и ангулярных девиаций. Использование той или иной техники сканирования в значительной мере влияет насколько точным будет полученный цифровой оттиск частично и полностью беззубой области интереса. Даже сами сканирующие абатменты могут провоцировать некоторые неточности в конечном результате. Так, например, степень их погружения относительно мягких тканей влияет на уровень их визуализации; дисторция изображения также может быть вызвана разным текстурным контрастом поверхностей, как, например, в случаях наличия полиэфиркетонового и титанового интерфейса; в конце концов, опыт врача в сфере сканирования также играет важную роль. Также авторы данной статьи установили, что применение сканирующих абатментов для мульти-юнитов, которые в последнее время становятся все более популярными, провоцирует развитие значительных девиаций по сравнению с точностью обычных оттисков (фото 21-22). Резюмируя, можно сказать, что ситуации, предусматривающие сканирования четырех или больше имплантатов в случаях реабилитации полностью беззубых челюстей, несмотря на все преимущества цифрового протокола, до сих пор являются проблемными аспектами в стоматологической практике.
Фото 21 - 22. Проверка точности передачи положения имплантатов с обычным оттиском.


7-9 составляющие цифрового протокола: трехмерная печать или фрезеровка несъемных и съемных ортопедических конструкций
В настоящее время большинство процедур фрезеровки ортопедических конструкций проводиться в лабораторных условиях, хотя в отдельных случаях – и в клинических условиях, если врачи достаточно ознакомлены с данной техникой производства. Большинство специализирующихся лабораторий полностью «оцифрованы», что таким образом минимизирует количество аналоговых этапов изготовления тех или иных дизайнов протезов. Последним «оплотом» аналогового протокола ортопедической реабилитации остался этап цементной фиксации супраконструкций на собственных зубах или имплантатах. Точность в посадке протеза на интраоссальную опору является крайне важным аспектом успешности комплексного лечения. При цементной фиксации конструкции характеризуются определенным диапазоном адаптации, в то время как при винтовой – даже минимальное отклонение может скомпрометировать результат всех предыдущих этапов вмешательства. Несмотря на то, что точность CAD/CAM технологий заметно превосходит точность аналоговых методов изготовления супраконструкций, данный параметр в огромной степени зависит от того, какую именно информацию мы ввели в систему. Точность сканирования зависит от огромного количества факторов, которые ранее уже были описаны в публикациях: опыта оператора, используемого метода сканирования, характеристик самого сканера, дизайна, сканирующего абатмента, уровня сканирования (на уровне мягких тканей или на уровне кости), доступности реферативных точек. Несмотря на влияние всех этих факторов, цифровой оттиск безусловно является лучше аналогового, ведь таким образом линейные девиации можно свести к 7-337 микрометрам, а угловые отклонения – к 0,07-0,3 градусам. К сожалению, рандомизированные клинические исследования относительно изучения полностью цифровых протоколов стоматологической реабилитации в достаточном объеме еще не проводились. Для производства ортопедических конструкций используются методы быстрого прототипирования и CAD/CAM-фрезеровки, которые позволяют изготовлять как полноконтурные или монолитыне коронки, так и дизайны супраструктур по типу виниров (фото 23). Если говорить прямо, то лишь в отдельных клиниках существуют условия для имплементации полностью цифрового протокола, в большинстве же случаев врачи используют микс цифрового и аналогового протоколов лечения.
Фото 23. Вид окончательных полноконтурных эстетических коронок.

Большинство загвоздок состоит в аспектах наслоения керамики на поверхность коронки, но при этом существуют возможности для изготовления коронок монолитного типа, которые в полной мере поддаются процессу фрезеровки. С точки зрения эффективности, цифровой протокол позволяет сократить время изготовления одной ортопедической конструкции в среднем до 54,5 минут (в то время как при использовании аналогового метода для этого требуется 132,5 минут). Также «оцифровка» рабочего процесса позволяет снизить затраты на изготовление почти на 30%. Монолитные коронки остаются самым приемлемым вариантом конструкций в процессе реализации цифрового протокола, хотя и они характеризуются определенными нюансами относительно модификаций цвета. Обязательным этапом остается примерка восковой репродукции, полученной по цифровой моделировке. В конце лечения реставрации фиксируют посредством винтового или цементного соединения.
Заключение
Цифровой рабочий протокол уже давно проник в структуру зуботехнических лабораторий, однако в клинической практике элементы его реализации все равно остаются относительно не распространенными. Важно понимать, что для работы с «цифрой» врач должен перевести в виртуальную среду не только этапы изготовления реставраций, но и этапы собственного мышления и взаимодействия с техником. Преимущества цифрового протокола по сравнению с аналоговым кажутся очевидными, однако до сих пор они требуют соответствующей научной аргументации, исходя из клинических условий каждого индивидуального случая реабилитации.
Авторы:
Sonia S. Leziy, DDS, Dipl. Perio
Brahm A. Miller, DDS, Dipl. Pros




























































































































































0 комментариев