Радикулярная бороздка представляет собой анатомическое образование, которое чаще всего встречается на небной или латеральной поверхностях боковых резцов, но иногда может линейно продолжатся вплоть до области апекса корня. Подобные случаи возникают довольно редко с частотой в 2,8-8,5%, и чаще всего регистрируются именно в области верхних боковых резцов.
Радикулярные бороздки в зависимости от степени тяжести классифицируются на три типа: тип I - бороздка ограничена коронковой третью корня, тип II – бороздка продолжается за пределы коронковой трети корня, при этом она является неглубокой и никак не влияет на форму пульпы; тип III – длинная и глубокая бороздка, которая выходит за пределы коронковой трети корня и провоцирует изменения в системе корневых каналов. Было предположено, что радикулярная бороздка является неким подвидом dens invaginatus, поскольку формирование таковой вызвано незначительной инверсией эмалевого органа и эпителиальных клеток корневой гертвиговской оболочки во внутрь в ходе процесса формирования зуба. Корневая бороздка является отличным местом для резервации микроорганизмов и накопления зубного налета, что, в свою очередь, может провоцировать возникновение пародонтальных карманов. При значительных пародонтальных карманах провоцирующие факторы могут нарушать жизнеспособность пульпы и, таким образом, стимулировать развитие комбинированного пародонтально-эндодонтического поражения.
Лечение корневой бороздки предусматривает: кюретаж пораженных тканей пародонта, герметизацию канавки посредством биосовместимого материала, сауцеризацию углубления, эндодонтическое лечение при патологии корневых каналов, а также применение хирургических методов лечения (направленной тканевой регенерации и нацеленной реплантации). В ходе большинства анатомических исследований было доказано, что резцы верхней челюсти всегда имеют один корень, но известны клинические случаи, в которых удалось обнаружить боковые резцы с двумя и даже тремя корнями. Дополнительный корень зуба представляет собой анатомическое отклонение, при котором количество корней превышает установленную классическую норму.
В данной статье описан случай лечения латерального резца верхней челюсти с дополнительным корнем и присущей радикулярной бороздкой ІІІ типа, которая спровоцировала развитие пародонтально-эндодонтической патологии. Протокол лечения предусматривал применение как хирургических, так и нехирургических методов ятрогенного вмешательства.
Клинический случай
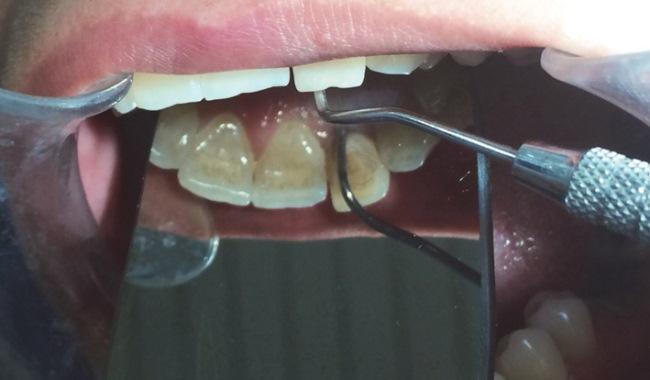
32-летняя пациентка обратилась за стоматологической помощью на кафедру эндодонтии стоматологического института Qazvin с главной жалобой на подвижность верхнечелюстного левого бокового резца. В ходе клинического обследования был обнаружен локализированный пародонтальный карман глубиной в 7 мм с палатинальной стороны 10 зуба (фото 1).
Фото 1. Вид до лечения: локализированный пародонтальный карман 7 мм глубиной с небной стороны 10 зуба.
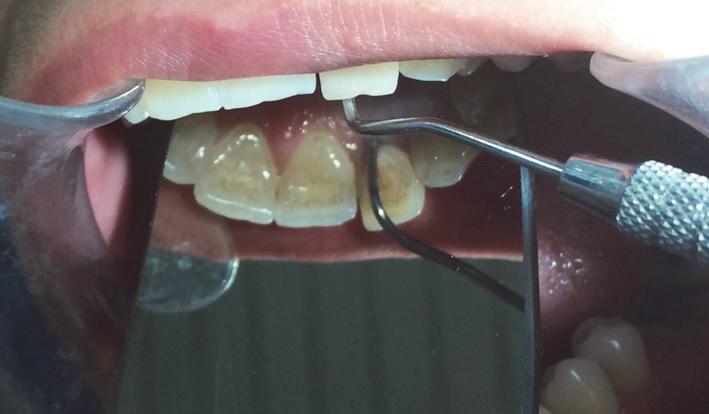
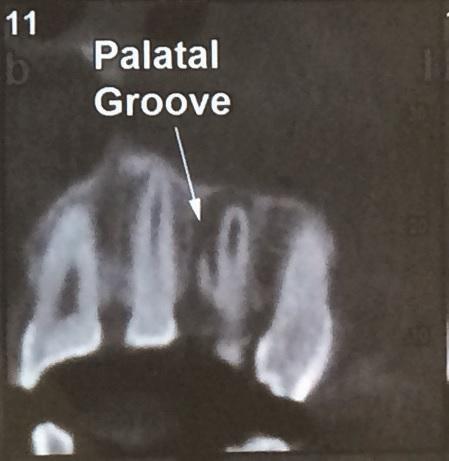
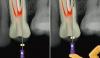
Со всех других сторон зуба нарушений глубины десневой бороздки зарегистрировано не было. Зуб № 10 не реагировал на электроодонтометрию (Analytic Technology, Редмонд, штат Вашингтон, США), холодовой тест (Roeko Эндо-Frost; Roeko, Langenau, Германия), перкуссию и пальпацию и характеризовался подвижностью I степени. После КЛКТ-сканирования и получения периапикальных рентгенограмм было обнаружено наличие радикулярной бороздки и большой рентгенпрозрачной области, смежной с участком левого латерального резца (фото 2).
Фото 2.
a) Результаты КЛКТ-сканирования до лечения.
b) Наличие радикулярной бороздки на корне 10 зуба.
c) Рентгепрозрачная область по соседству с левым латеральным резцом.
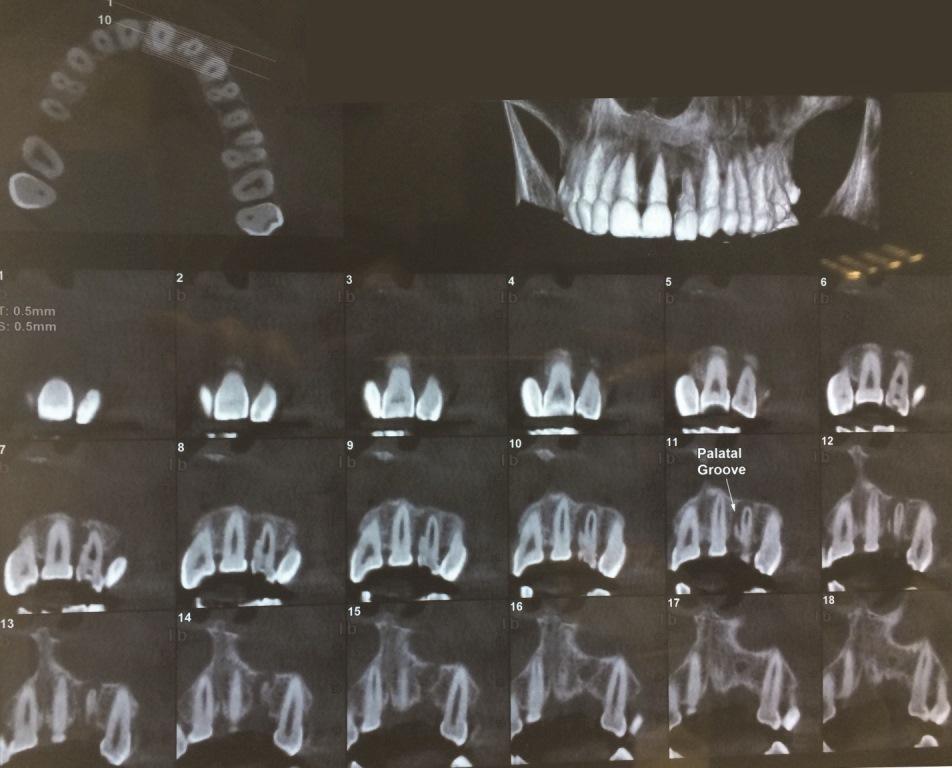
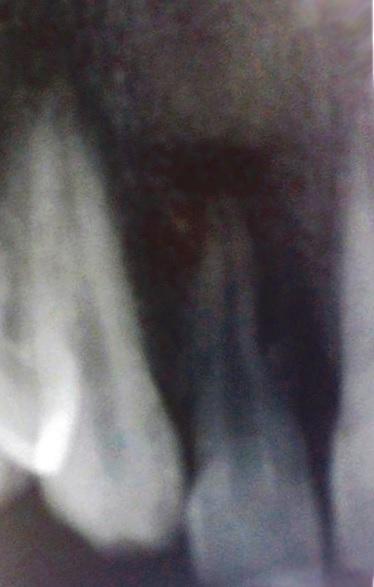
На рентгенограммах также удалось обнаружить дополнительный сверхкомплектный корень. Учитывая данные анамнеза, клинических и рентгенографических методов обследования, был поставлен диагноз некротического поражения пульпы и локализованного пародонтита вторичного характера, спровоцированного наличием радикулярной бороздки. Пациенту были представлены различные варианты лечения, включая комплексный подход с проведением эндодонтического вмешательства и пародонтально-направленной терапии. Пациентка была проинформирована о том, что из-за длины и глубины радикулярной канавки, однозначный долгосрочный прогноз 10 зуба является спорным.
Эндодонтическое лечение
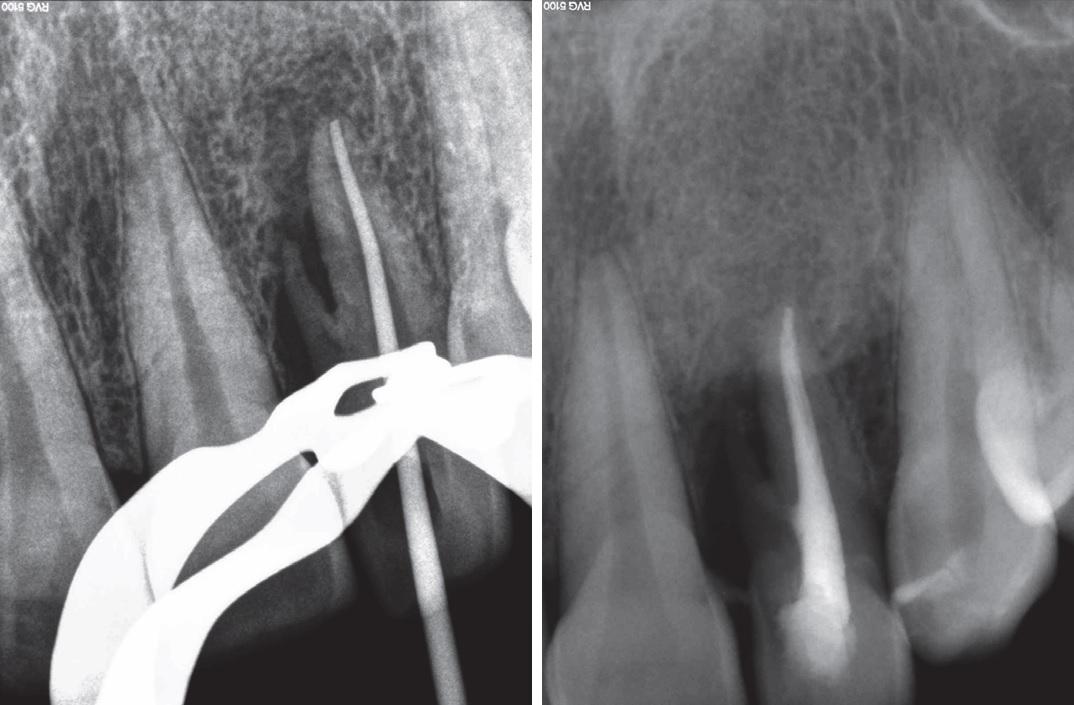
После выполнения местной инфильтрационной анестезии (супрапериостальной) с использованием лидокаина (2% лидокаина с адреналином 1/80000; Darupakhsh, Тегеран, Иран) и надлежащей изоляции приступили к формированию полости доступа. Эндодонтическую обработку проводили системой Protaper (Dentsply Maillefer, Ballaigues, Швейцария) в соответствии с инструкциями изготовителя. Найти входное отверстие дополнительного канала после численных попыток так и не удалось. Ирригацию проводили 2,5% гипохлоритом натрия (Kimia Tehran Acid, Тегеран, Иран), а обтурацию техникой боковой конденсации гуттаперчи (Gapadent Co., LTD, Корея) с использованием силлера AH26 (DeTrey, Dentsply, Констанц, Германия). Полость доступа герметизировали при помощи Cavit (Coltosol, AriaDent, Тегеран, Иран) (фото 3).
Фото 3. Эндодонтическое лечение 10 зуба.
Хирургическое лечение
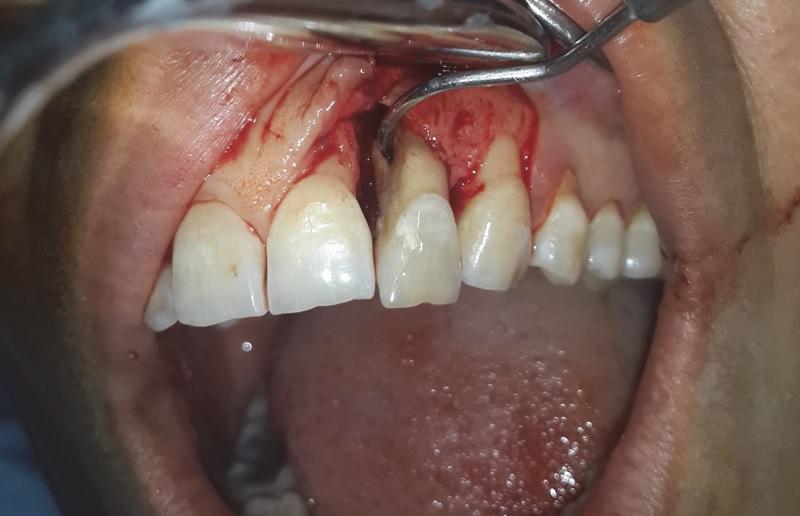
После асептической подготовки и выполнения местной анестезии (2% лидокаин с адреналином 1/80000; Darupakhsh, Тегеран, Иран) провели сулькулярный разрез с вестибулярной стороны от 9 до 11 зуба. Для того чтобы улучшить доступ, сформировали еще один послабляющий разрез с дистальной стороны 11 зуба. После сепарации полнотканного слизисто-надкостничного лоскута (фото 4) и удаления всех грануляционных тканей посредством кюретажа провели удаление дополнительного корня и сауцеризацию области радикулярной бороздки.
Фото 4. Сепарация полного слизисто-надкостничного лоскута с вестибулярной стороны 10 зуба.
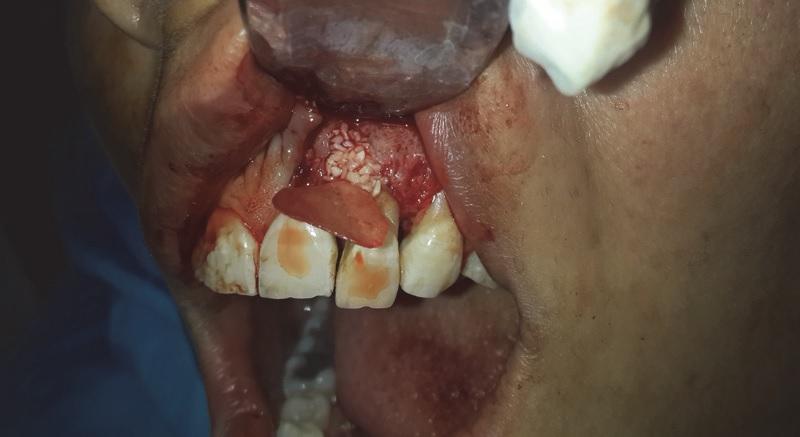
В области удаления корня так и не удалось обнаружить эндодонтического устья или хотя бы намека на отверстие корневого канала. Дополнительный корень и окружающие ткани были отправлены в лабораторию для гистологического исследования. После этого проводили процедуру направленной регенерации тканей с использованием декальцинированного лиофилизированного костного аллотрансплантата, состоящего из частиц размером от 500 до 1000 мкм (Cenobone, Tissue Regeneration Corporation, Кис-Айленд, Иран) и биорезорбируемой коллагеновой мембраны размером 20 × 25 мм (от 0,4 до 0,6 мм толщина) (Cenomembrane, Tissue Regeneration Corporation, Киш-Айленд, Иран) (фото 5).
Фото 5. Направленная тканевая регенерация с использованием аллотрансплантата и биорезорбируемой мембраны.
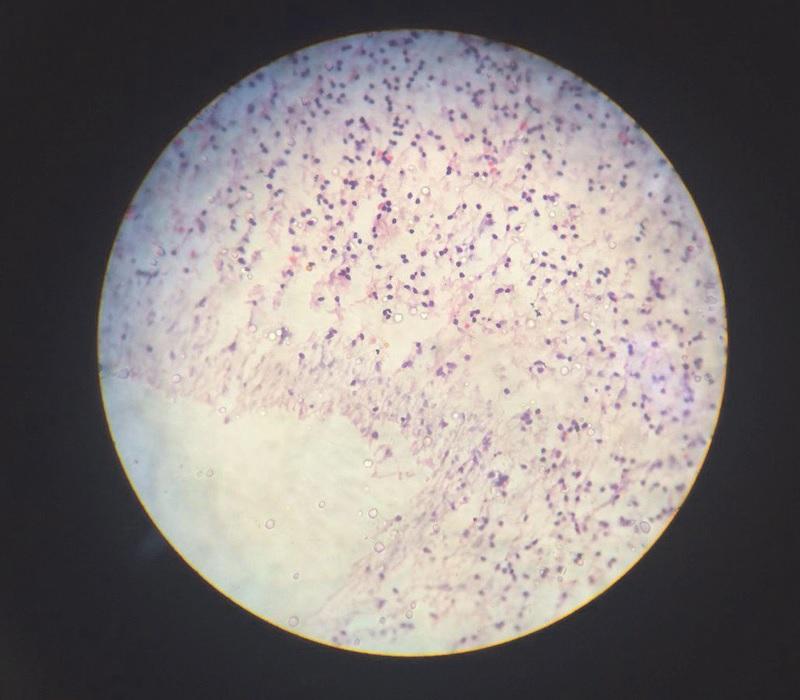
Лоскут установили на место и зафиксировали швами. Зуб восстановили посредством композита и стабилизировали полужесткой шиной. Сначала шину разместили на вестибулярной стороне зуба, но через 4 недели по эстетическим соображениям ее перенесли на язычную сторону. Пациенту назначили хлоргексидин для полосканий и 4 × 400 мг ибупрофена с 3 × 500 мг амоксициллином в день в течение недели. Швы удаляли через две недели после операции, а шина функционировала на протяжении двух месяцев. После удаления шины зуб стабилизировался, признаки подвижности исчезли. Результаты гистологического исследования подтвердили, что структура дополнительного корня была нормальной, никаких диспластических клеток обнаружено не было. Окружающие ткани состояли из соединительной ткани и воспалительных клеток (фото 6).
Фото 6. Результаты гистологического исследования: нормальная структура корня; наличие соединительной ткани и воспалительных клеток в области пародонтального поражения.
Через 12 месяцев никаких признаков воспаления или повторного поражения зарегистрировано не было: глубина зондирования не превышала 3 мм, а рентгенологическая картина области 10 зуба не демонстрировала никаких патологий, кроме как незначительной разницы плотности между собственной костью и трансплантатом.
Фото 7. Рентгенограмма через 12 месяцев после лечения: разница плотности между трансплантатом и собственной костной тканью альвеолярного гребня.

Обсуждение
Комбинированные эндодонтически-пародонтологические поражения представляют собой сложные клинические случаи в практике врачей-стоматологов как с точки зрения диагностики, так и прогноза. Одним из факторов, провоцирующих возникновения подобных патологий, является наличие радикулярных бороздок. Эти канавки являются местом аккумуляции бактериальных бляшек и причиной развития последующего инфицирования десен и структуры пародонта. При III типе бороздок локализированная патология может спровоцировать значительное пародонтологическое поражение с безнадежным прогнозом на реабилитацию. Наличие глубокого пародонтального кармана, в свою очередь, может быть причиной развития некроза пульпы, и как следствие – комбинированной эндодонто-пародонтологической патологии. Ключевым фактором для достижения клинического успеха в подобных ситуациях является адекватная и своевременная диагностика. С этой целью может понадобится провести КЛКТ-сканирование, чтобы хоть как-то объективизировать прогноз будущего лечения.
Kerezoudis и коллеги предложили следующие методы лечения радикулярных борозд:
- хирургическое удаление грануляционной ткани и компрометирующих объектов;
- гингивэктомия и апикальное смещение лоскута;
- хирургическое обнажение проблемной области, уплощение и пришлифовка бороздки с или без проведения процедур направленной регенерации тканей;
- амальгамная реставрация области бороздки;
- ортодонтическая экструзия.
Неглубокие бороздки, которые расположены исключительно в области коронки, можно лечить посредством приёмов одонтопластики и кюретажа грануляционной ткани, но при лечении глубоких и сложных типов радикуярных борозд без хирургического вмешательства попросту не обойтись.
В нашем случае из-за глубокого пародонтального кармана было проведено хирургическое вмешательство с последующей одонтопластикой и коррекцией формы корня. Исходя из этого, применение какого-либо реставрационного материала было необязательным. Направленная пародонтологическая терапия позволяет возобновить целостность периодонтальной связки и стимулирует формирование нового цемента, который проникает в структуру волокон периодонтальной связки. С целью восстановления целостности пародонта был использован лиофилизированный трансплантат, который обеспечивает каркас для образования новой костной ткани. Для того чтобы предупредить интерпозицию эпителия в области костной регенерации, мы дополнительно использовали коллагеновую мембрану, с помощью которой покрыли область дефекта.
Применяемая схема лечения оказалась успешной, что подтверждают результаты повторного рентгенологического контроля. Через 12 месяцев никаких симптомов патологии зарегистрировать не удалось, а глубина зондирования во всех областях не превышала 3 мм.
Заключение
Комбинированное лечение посредством нехирургических и хирургических манипуляций с проведением процедуры направленной регенерации является прогнозированным алгоритмом вмешательства в случаях терапии пациентов с эндодонто-пародонтальной патологией, спровоцированной радикулярной бороздкой.
Авторы: Zahra Alizadeh Tabari, Hamed Homayouni, Tahere Pourseyediyan, Armita Arvin, Derrick Eiland, Nima Moradi Majd
Производители:
Радикулярная бороздка представляет собой анатомическое образование, которое чаще всего встречается на небной или латеральной поверхностях боковых резцов, но иногда может линейно продолжатся вплоть до области апекса корня. Подобные случаи возникают довольно редко с частотой в 2,8-8,5%, и чаще всего регистрируются именно в области верхних боковых резцов.

Радикулярные бороздки в зависимости от степени тяжести классифицируются на три типа: тип I - бороздка ограничена коронковой третью корня, тип II – бороздка продолжается за пределы коронковой трети корня, при этом она является неглубокой и никак не влияет на форму пульпы; тип III – длинная и глубокая бороздка, которая выходит за пределы коронковой трети корня и провоцирует изменения в системе корневых каналов. Было предположено, что радикулярная бороздка является неким подвидом dens invaginatus, поскольку формирование таковой вызвано незначительной инверсией эмалевого органа и эпителиальных клеток корневой гертвиговской оболочки во внутрь в ходе процесса формирования зуба. Корневая бороздка является отличным местом для резервации микроорганизмов и накопления зубного налета, что, в свою очередь, может провоцировать возникновение пародонтальных карманов. При значительных пародонтальных карманах провоцирующие факторы могут нарушать жизнеспособность пульпы и, таким образом, стимулировать развитие комбинированного пародонтально-эндодонтического поражения.
Лечение корневой бороздки предусматривает: кюретаж пораженных тканей пародонта, герметизацию канавки посредством биосовместимого материала, сауцеризацию углубления, эндодонтическое лечение при патологии корневых каналов, а также применение хирургических методов лечения (направленной тканевой регенерации и нацеленной реплантации). В ходе большинства анатомических исследований было доказано, что резцы верхней челюсти всегда имеют один корень, но известны клинические случаи, в которых удалось обнаружить боковые резцы с двумя и даже тремя корнями. Дополнительный корень зуба представляет собой анатомическое отклонение, при котором количество корней превышает установленную классическую норму.
В данной статье описан случай лечения латерального резца верхней челюсти с дополнительным корнем и присущей радикулярной бороздкой ІІІ типа, которая спровоцировала развитие пародонтально-эндодонтической патологии. Протокол лечения предусматривал применение как хирургических, так и нехирургических методов ятрогенного вмешательства.
Клинический случай
32-летняя пациентка обратилась за стоматологической помощью на кафедру эндодонтии стоматологического института Qazvin с главной жалобой на подвижность верхнечелюстного левого бокового резца. В ходе клинического обследования был обнаружен локализированный пародонтальный карман глубиной в 7 мм с палатинальной стороны 10 зуба (фото 1).
Фото 1. Вид до лечения: локализированный пародонтальный карман 7 мм глубиной с небной стороны 10 зуба.

Со всех других сторон зуба нарушений глубины десневой бороздки зарегистрировано не было. Зуб № 10 не реагировал на электроодонтометрию (Analytic Technology, Редмонд, штат Вашингтон, США), холодовой тест (Roeko Эндо-Frost; Roeko, Langenau, Германия), перкуссию и пальпацию и характеризовался подвижностью I степени. После КЛКТ-сканирования и получения периапикальных рентгенограмм было обнаружено наличие радикулярной бороздки и большой рентгенпрозрачной области, смежной с участком левого латерального резца (фото 2).
Фото 2.
a) Результаты КЛКТ-сканирования до лечения.
b) Наличие радикулярной бороздки на корне 10 зуба.
c) Рентгепрозрачная область по соседству с левым латеральным резцом.



На рентгенограммах также удалось обнаружить дополнительный сверхкомплектный корень. Учитывая данные анамнеза, клинических и рентгенографических методов обследования, был поставлен диагноз некротического поражения пульпы и локализованного пародонтита вторичного характера, спровоцированного наличием радикулярной бороздки. Пациенту были представлены различные варианты лечения, включая комплексный подход с проведением эндодонтического вмешательства и пародонтально-направленной терапии. Пациентка была проинформирована о том, что из-за длины и глубины радикулярной канавки, однозначный долгосрочный прогноз 10 зуба является спорным.
Эндодонтическое лечение
После выполнения местной инфильтрационной анестезии (супрапериостальной) с использованием лидокаина (2% лидокаина с адреналином 1/80000; Darupakhsh, Тегеран, Иран) и надлежащей изоляции приступили к формированию полости доступа. Эндодонтическую обработку проводили системой Protaper (Dentsply Maillefer, Ballaigues, Швейцария) в соответствии с инструкциями изготовителя. Найти входное отверстие дополнительного канала после численных попыток так и не удалось. Ирригацию проводили 2,5% гипохлоритом натрия (Kimia Tehran Acid, Тегеран, Иран), а обтурацию техникой боковой конденсации гуттаперчи (Gapadent Co., LTD, Корея) с использованием силлера AH26 (DeTrey, Dentsply, Констанц, Германия). Полость доступа герметизировали при помощи Cavit (Coltosol, AriaDent, Тегеран, Иран) (фото 3).
Фото 3. Эндодонтическое лечение 10 зуба.

Хирургическое лечение
После асептической подготовки и выполнения местной анестезии (2% лидокаин с адреналином 1/80000; Darupakhsh, Тегеран, Иран) провели сулькулярный разрез с вестибулярной стороны от 9 до 11 зуба. Для того чтобы улучшить доступ, сформировали еще один послабляющий разрез с дистальной стороны 11 зуба. После сепарации полнотканного слизисто-надкостничного лоскута (фото 4) и удаления всех грануляционных тканей посредством кюретажа провели удаление дополнительного корня и сауцеризацию области радикулярной бороздки.
Фото 4. Сепарация полного слизисто-надкостничного лоскута с вестибулярной стороны 10 зуба.

В области удаления корня так и не удалось обнаружить эндодонтического устья или хотя бы намека на отверстие корневого канала. Дополнительный корень и окружающие ткани были отправлены в лабораторию для гистологического исследования. После этого проводили процедуру направленной регенерации тканей с использованием декальцинированного лиофилизированного костного аллотрансплантата, состоящего из частиц размером от 500 до 1000 мкм (Cenobone, Tissue Regeneration Corporation, Кис-Айленд, Иран) и биорезорбируемой коллагеновой мембраны размером 20 × 25 мм (от 0,4 до 0,6 мм толщина) (Cenomembrane, Tissue Regeneration Corporation, Киш-Айленд, Иран) (фото 5).
Фото 5. Направленная тканевая регенерация с использованием аллотрансплантата и биорезорбируемой мембраны.

Лоскут установили на место и зафиксировали швами. Зуб восстановили посредством композита и стабилизировали полужесткой шиной. Сначала шину разместили на вестибулярной стороне зуба, но через 4 недели по эстетическим соображениям ее перенесли на язычную сторону. Пациенту назначили хлоргексидин для полосканий и 4 × 400 мг ибупрофена с 3 × 500 мг амоксициллином в день в течение недели. Швы удаляли через две недели после операции, а шина функционировала на протяжении двух месяцев. После удаления шины зуб стабилизировался, признаки подвижности исчезли. Результаты гистологического исследования подтвердили, что структура дополнительного корня была нормальной, никаких диспластических клеток обнаружено не было. Окружающие ткани состояли из соединительной ткани и воспалительных клеток (фото 6).
Фото 6. Результаты гистологического исследования: нормальная структура корня; наличие соединительной ткани и воспалительных клеток в области пародонтального поражения.

Через 12 месяцев никаких признаков воспаления или повторного поражения зарегистрировано не было: глубина зондирования не превышала 3 мм, а рентгенологическая картина области 10 зуба не демонстрировала никаких патологий, кроме как незначительной разницы плотности между собственной костью и трансплантатом.
Фото 7. Рентгенограмма через 12 месяцев после лечения: разница плотности между трансплантатом и собственной костной тканью альвеолярного гребня.

Обсуждение
Комбинированные эндодонтически-пародонтологические поражения представляют собой сложные клинические случаи в практике врачей-стоматологов как с точки зрения диагностики, так и прогноза. Одним из факторов, провоцирующих возникновения подобных патологий, является наличие радикулярных бороздок. Эти канавки являются местом аккумуляции бактериальных бляшек и причиной развития последующего инфицирования десен и структуры пародонта. При III типе бороздок локализированная патология может спровоцировать значительное пародонтологическое поражение с безнадежным прогнозом на реабилитацию. Наличие глубокого пародонтального кармана, в свою очередь, может быть причиной развития некроза пульпы, и как следствие – комбинированной эндодонто-пародонтологической патологии. Ключевым фактором для достижения клинического успеха в подобных ситуациях является адекватная и своевременная диагностика. С этой целью может понадобится провести КЛКТ-сканирование, чтобы хоть как-то объективизировать прогноз будущего лечения.
Kerezoudis и коллеги предложили следующие методы лечения радикулярных борозд:
- хирургическое удаление грануляционной ткани и компрометирующих объектов;
- гингивэктомия и апикальное смещение лоскута;
- хирургическое обнажение проблемной области, уплощение и пришлифовка бороздки с или без проведения процедур направленной регенерации тканей;
- амальгамная реставрация области бороздки;
- ортодонтическая экструзия.
Неглубокие бороздки, которые расположены исключительно в области коронки, можно лечить посредством приёмов одонтопластики и кюретажа грануляционной ткани, но при лечении глубоких и сложных типов радикуярных борозд без хирургического вмешательства попросту не обойтись.
В нашем случае из-за глубокого пародонтального кармана было проведено хирургическое вмешательство с последующей одонтопластикой и коррекцией формы корня. Исходя из этого, применение какого-либо реставрационного материала было необязательным. Направленная пародонтологическая терапия позволяет возобновить целостность периодонтальной связки и стимулирует формирование нового цемента, который проникает в структуру волокон периодонтальной связки. С целью восстановления целостности пародонта был использован лиофилизированный трансплантат, который обеспечивает каркас для образования новой костной ткани. Для того чтобы предупредить интерпозицию эпителия в области костной регенерации, мы дополнительно использовали коллагеновую мембрану, с помощью которой покрыли область дефекта.
Применяемая схема лечения оказалась успешной, что подтверждают результаты повторного рентгенологического контроля. Через 12 месяцев никаких симптомов патологии зарегистрировать не удалось, а глубина зондирования во всех областях не превышала 3 мм.
Заключение
Комбинированное лечение посредством нехирургических и хирургических манипуляций с проведением процедуры направленной регенерации является прогнозированным алгоритмом вмешательства в случаях терапии пациентов с эндодонто-пародонтальной патологией, спровоцированной радикулярной бороздкой.
Авторы: Zahra Alizadeh Tabari, Hamed Homayouni, Tahere Pourseyediyan, Armita Arvin, Derrick Eiland, Nima Moradi Majd




























































































































































0 комментариев