Гнойные гранулемы представляют собой неопухолевидные избыточные образования грануляционной ткани, которые формируются в результате реакции на разного рода раздражители по типу гормональных изменений, травматических повреждений или факторов местного действия. Данные образования в полости рта преимущественно формируются в области десны и чаще у женщин во второй декаде жизни. Клинически такая гранулема имеет вид экзофитной опухоли с дольчатой или гладкой поверхностью, красного или пурпурного цвета; мягкой, губчатой консистенции. Изъязвление поверхности для данного типа образований не характерно. Микроскопически поражение характеризируется доброкачественной пролиферацией продольных эндотелиальных сосудистых каналов в отечной строме, в которой часто присутствуют воспалительные клетки.
Yuan и коллеги описали взаимосвязь между развитием гнойных гранулем и влиянием ангиогенных факторов во время беременности. По мнению авторов, женские половые гормоны не только усиливают экспрессию ангиогенных факторов, таких как фактор роста фибробластов (fibroblast growth factor – FGF) и фактор роста сосудистого эндотелия (vascular endothelial growth factor – VEGF), но также снижают уровень апоптоза клеток посредством уменьшения экспрессии фактора некроза тканей альфа (tissue necrosis factor – TNF -альфа). У женщин с присущими гнойными гранулемами во время беременности были обнаружены гораздо более высокие показатели FGF, VEGF, и сниженный уровень TNF-альфа, что свидетельствует о правильности теории, предложенной Yuan.
Очаг, напоминающий пятно от портвейна, он же «пылающий невус», или капиллярная гемангиома, представляет собой врожденный порок развития капилляров, распространенность которого не превышает 0,3-0,5%. Поражение, как правило, проявляется на слизистой оболочке или на коже в форме розовых или красных эритематозных пятен, которые могут потемнеть с возрастом. Область головы и шеи является наиболее частой локализацией «пылающего» невуса, особенно если последний возникает в структуре дерматомов V1 и V2.
Ниже представлен клинический случай 31-летней пациентки с «пылающим» невусом, который разросся в огромную опухоль во время беременности. Опухоль поразила область десен с левой стороны верхней челюсти, ту же область, где раньше находилась врожденная капиллярная гемангиома. Опухоль не регрессировала после родов, поэтому ее пришлось удалить хирургическим путем после окончания беременности.
Клинический случай
31-летняя пациентка обратилась на кафедру челюстно-лицевой хирургии Нью-Йоркской пресвитерианской больницы в структуре медицинского центра Колумбийского университета по поводу огромного новообразования в полости рта, которое возникло в период беременности, и не регрессировало после рождения ребенка. Новообразование в области десен верхней челюсти с левой стороны впервые было замечено ею в период первого триместра беременности и со временем продолжало расти и увеличиваться в размерах. Акушер-гинеколог был осведомлен о патологии, но посоветовал не проводить никаких манипуляций в области поражения до завершения беременности. Пациентка также жаловалась на частые кровотечения в области поражения.
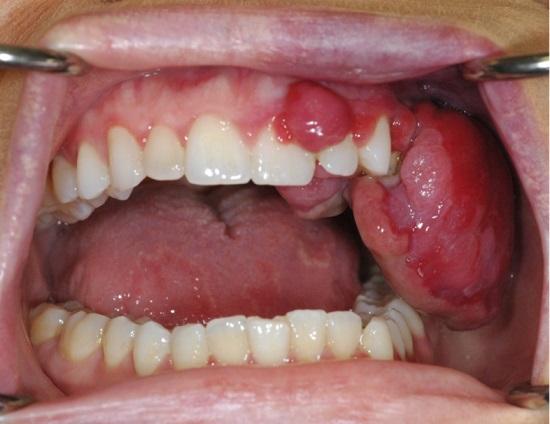
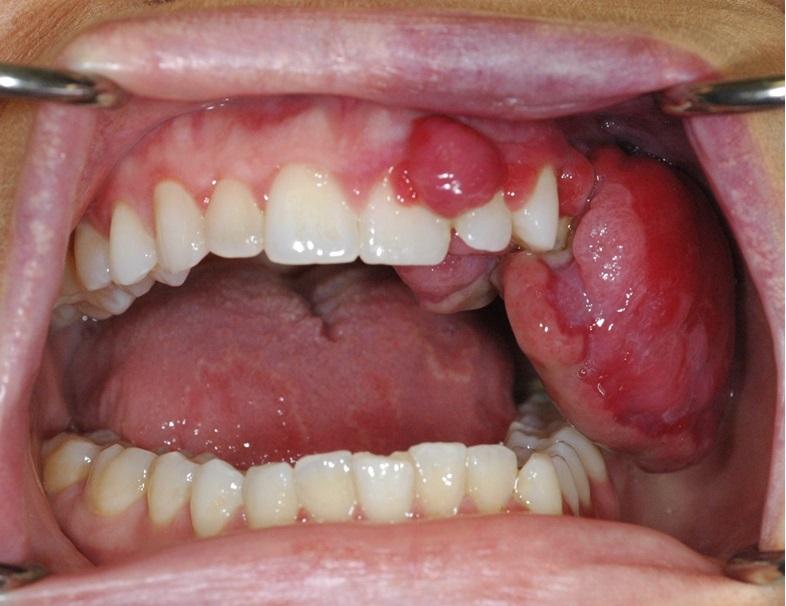
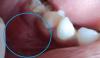
При клиническом осмотре был обнаружен отек в области левой щеки, а в области десен аналогичного участка верхней челюсти было обнаружено красно-фиолетовое новообразование (фото 1). Опухоль была мягкой и губчатой, легко кровоточила при пальпации, а границы поражения распространялись также на область палатинальных десен. На левой стороне вестибулярных десен у пациентки также была обнаружена капиллярная гемангиома, которая находилась рядом с опухолеподобным образованием, но, по словам женщины, присутствовала у нее еще с рождения. Гемангиома не ограничивалась областями десен и губ, но также распространялась на кожу лица и левой щеки. Левая часть преддверья полости рта в области верхней челюсти также демонстрировала симптомы гиперваскуляризации.
Фото 1: Внутриротовой вид поражения при максимально открытом (а) и закрытом (б) состоянии полости рта. В структуре красно-фиолетового отека можно различить три отдельных участка поражения: область верхней челюсти с вестибулярной стороны в заднем участке, область верхней челюсти с левой стороны в переднем участке, область верхней челюсти с небной стороны. При ретракции поражения (в), можно оценить состояние зубного ряда в области новообразования. В области десен и верхней губы визуализируется «пылающий невус». Кроме того, у пациентки были обнаружены симптомы географического языка: переменные участки десквамации, пятнистый вид в области спинки.
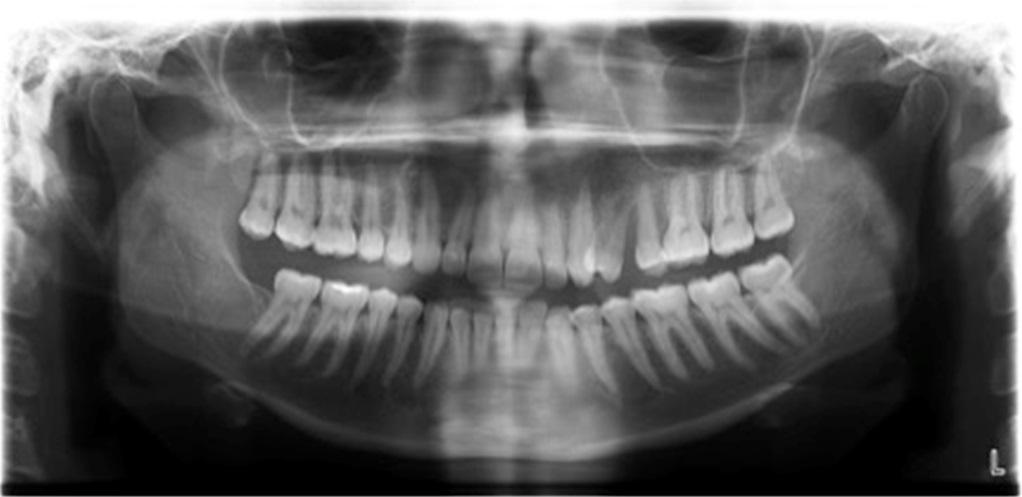
Учитывая клинический вид поражения и тот факт, что оно возникло в период беременности, был поставлен диагноз опухоль беременных. Параллельно из возможных вариантов диагноза был исключен синдром Стердж-Вебера, который хоть патогенетически и связан с капиллярными гемангиомами в области лица, но не был подтвержден другими характерными для него манифестациями – неврологическими и очными расстройствами. На панорамном рентгеновском снимке визуализировалась потеря костной ткани в интерапроксимальном участке между 24 и 25 зубами, а также мезиальное смещение 24 зуба (фото 2). Компьютерная ангиография помогла обнаружить гиперваскуляризированное поражение размером 3,9 × 1,7 см в области щечного пространства с левой стороны, в котором преобладало артериальное кровоснабжения с левой лицевой артерии (ветви наружной сонной артерии). При этом в области ангиообразования не было обнаружено крупных артериовенозных соединений, что было крайне важно для безопасности проведения будущего хирургического вмешательства.
Фото 2: Панорамная рентгенограмма демонстрирует потерю костной ткани между 24 и 25 зубами, а также мезиальную диспозицию 24 зуба.
Перед проведением хирургического вмешательства пациентка была проконсультирована у оперативного нейрорентгенолога для того, чтобы комплексно оценить характер сосудистого поражения. Перед удалением новообразования больной провели успешную селективную эмболизацию некоторых ветвей внутренней левой верхнечелюстной артерии. Ветви лицевой артерии во время эмболизации сохранялись интактными, чтобы не спровоцировать ишемии и некроза соответствующих тканей, а также обеспечить адекватное заживление области операционной раны.
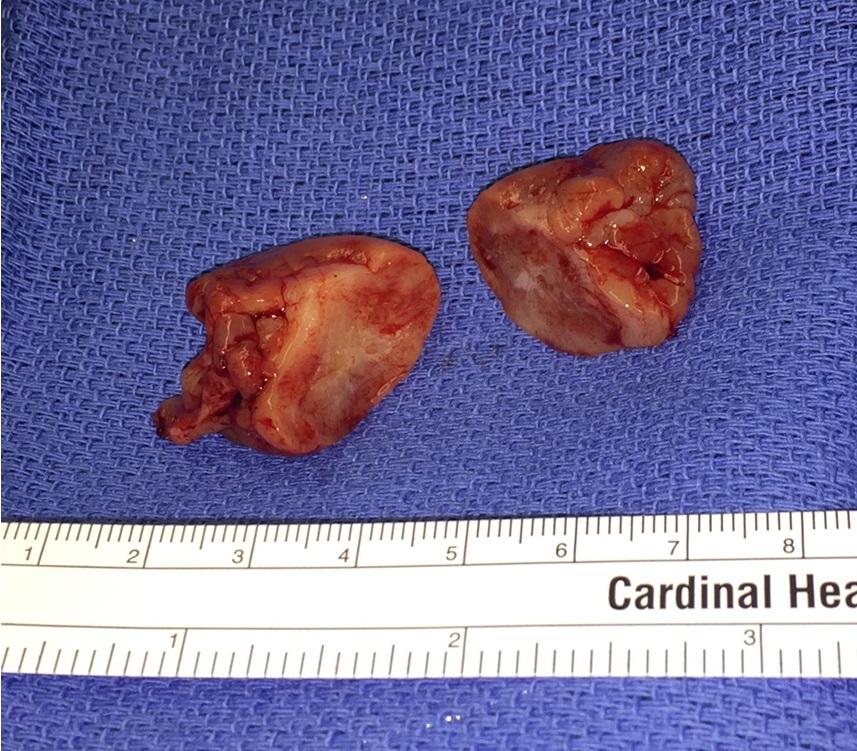
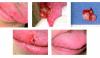
Новообразование было удалено под общим наркозом (фото 3). Поражение в области десен со щечной стороны в заднем участке верхней челюсти было удалено на всю толщину тканей с некоторым объемом интактных прилегающих тканей слизистой и подслизистого слоя. Аналогичный объем резекции провели в переднем и небном отделах верхней челюсти. Поскольку 24 и 25 зубы оставались стабильными, несмотря на потерю костной массы в интерапроксимальной области, они не подвергались экстракции или другим манипуляциям. Чтобы удалить дополнительные разрастания мягких тканей и отдельные сосудистые каналы, была проведена процедура периферийной остеотомии. Рана была ушита без натяжения, а полученные образцы тканей были отправлены на гистологическое исследование.
Фото 3: Вид отдельных участков поражения: из области десен щечной стороны заднего участка верхней челюсти (а), области десен во фронтальном участке верхней челюсти (б), и небного участка верхней челюсти (с). Образец А был направлен на макроскопическое обследование.
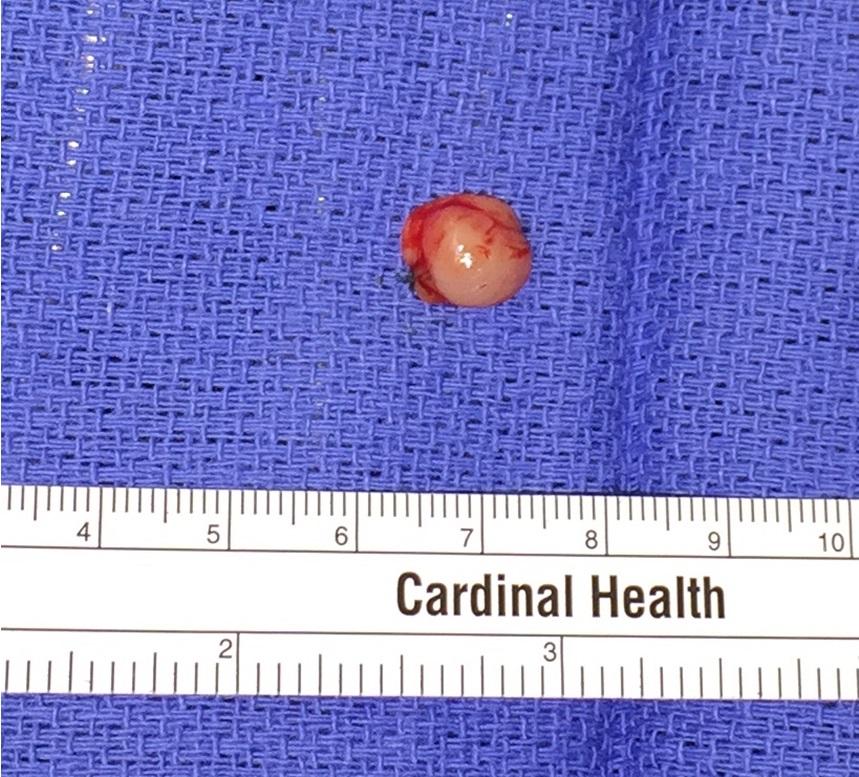
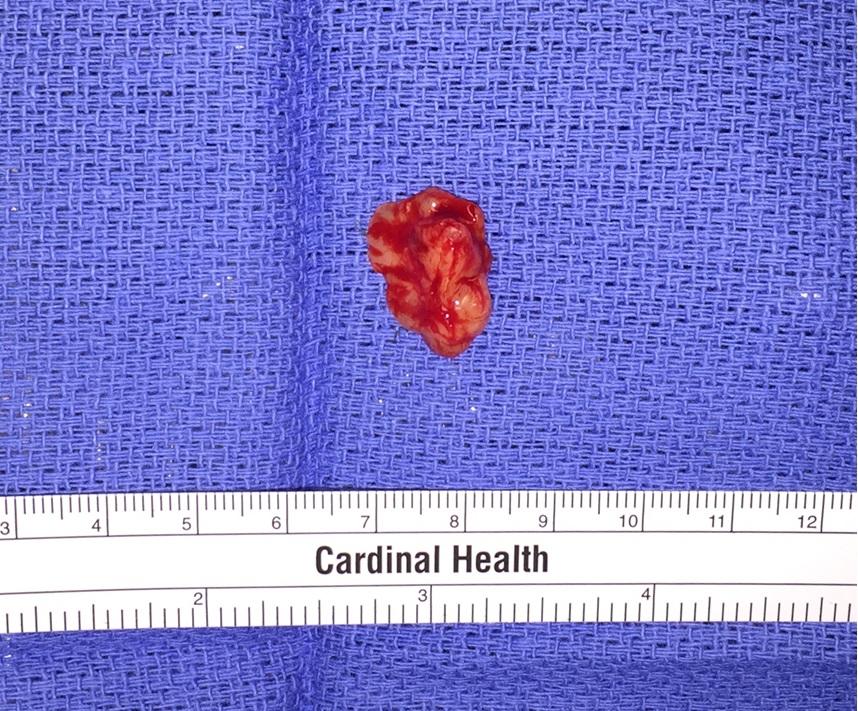
В ходе гистологического исследования были обнаружены признаки пролиферации эндотелия, клетки хронического воспаления, а также участки анастомозов между сосудистыми каналами. Все вышеописанные находки согласуются с диагнозом гнойной гранулемы полости рта или опухоли беременных (фото 4). Иммуногистохимическая окраска с целью верификации GLUT-1 (однонаправленного белка-переносчика глюкозы) показала негативные результаты, что позволили исключить гемангиому из диагноза.
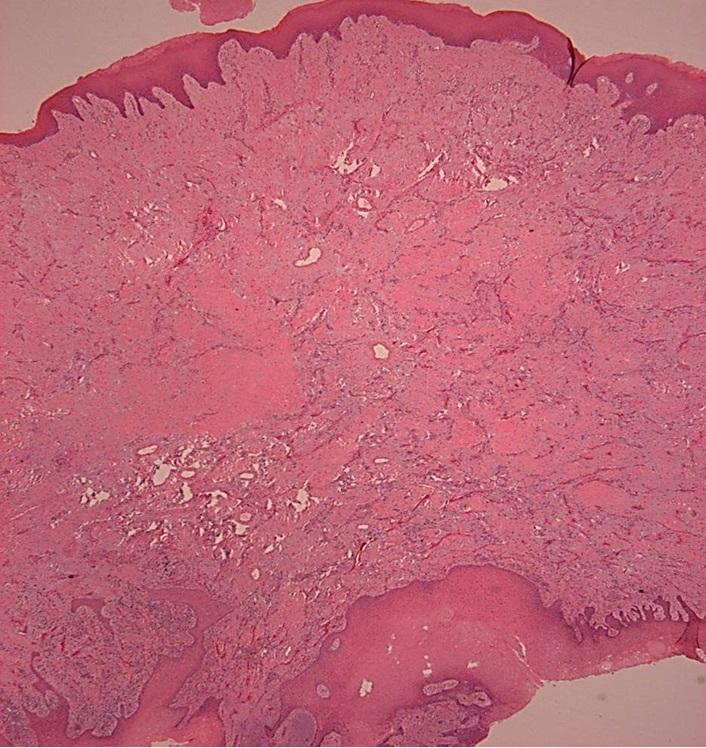
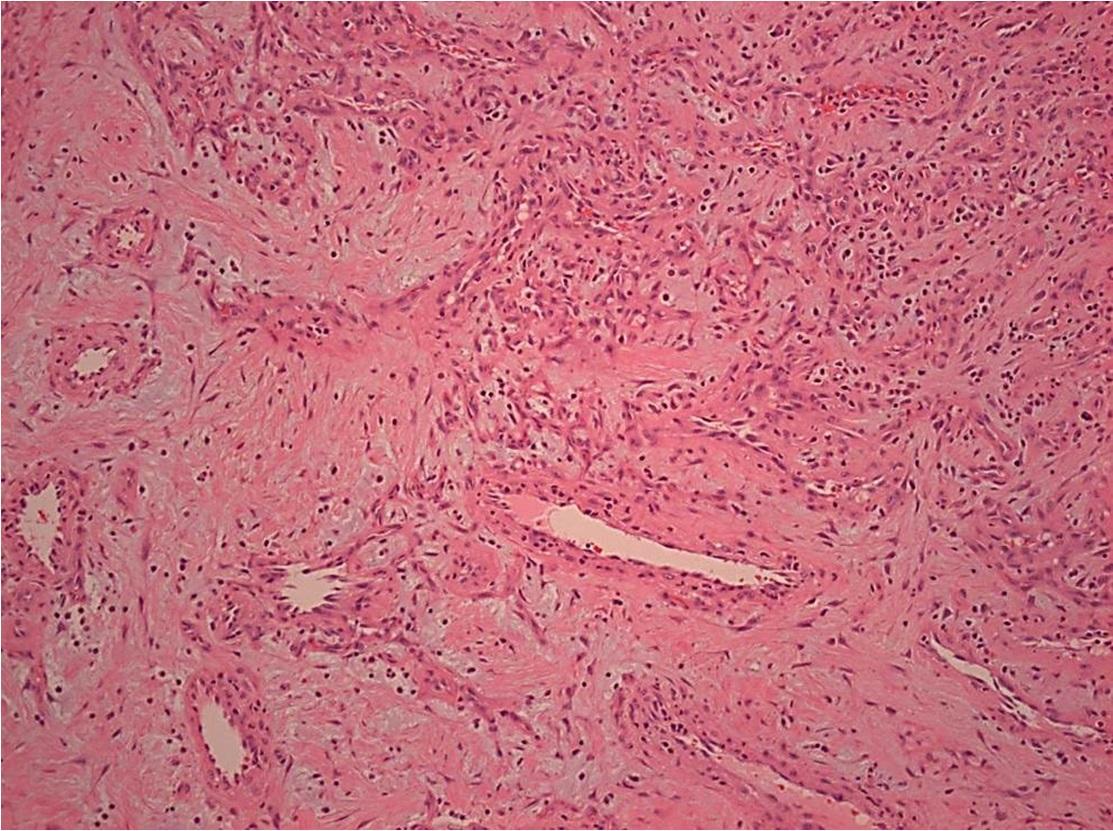
Фото 4: Окраска гематоксилин-эозином (Н & Е) при низком увеличении (× 20, (а): наличие множества сосудистых каналов в структуре волокнистой соединительной ткани. Инфильтрат из воспалительных клеток распределен по всей строме. Наличие поверхностного эпителия. При высоком увеличении (× 100, (б)) визуализируются тонкостенные кровеносные сосуды, выстланы эндотелиальными клетками. Строма содержит фибробласты и воспалительные клетки.
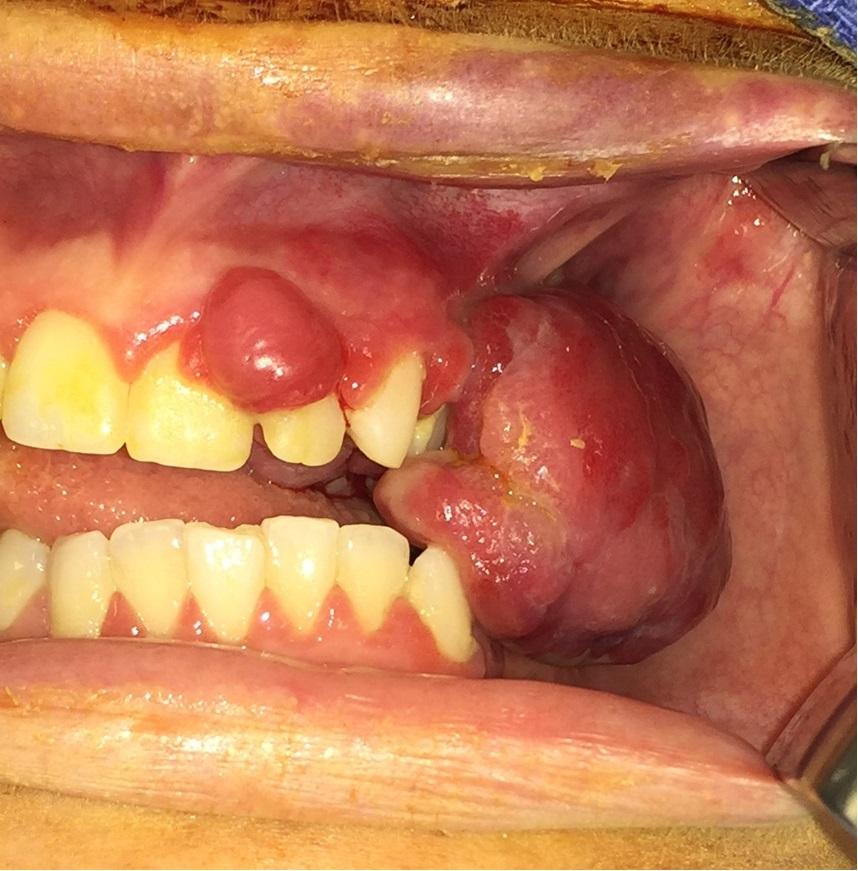
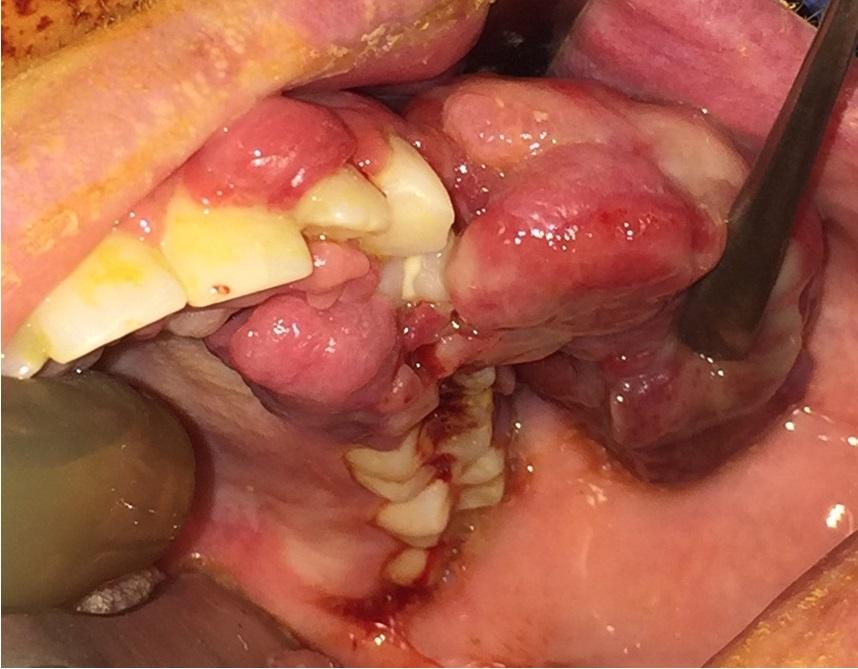
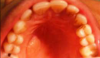
После вмешательства пациентка находился под постоянным контролем, и чувствовала себе довольно хорошо. Но через три недели после операции она пожаловалась на наличие кровотечения из области хирургического вмешательства, а через шесть недель у нее развился рецидив поражения (фото 5). На этот раз 24 и 25 зубы были патологически подвижными, а в области мезиально диспозированного 26 зуба наблюдался пародонтальный карман, глубиной свыше 10 мм. Перед повторным вмешательством пациентке снова сделали ангиограмму. Небные ветви левой восходящей глоточной артерии, а также проксимальные ветви левой сонной артерии были успешно эмболизированы перед проведением хирургической манипуляции. Под общим наркозом пациентке удалили заново сформировавшееся поражение, а параллельно провели экстракцию 24, 25, и 26 зубов (фото 6). При гистологическом анализе был подтвержден диагноз рецидива гнойной гранулемы. В процессе комплексной реабилитации пациентке был изготовлен съемный промежуточный протез (фото 7), который помог частично восстановить эстетические и функциональные параметры зубного ряда в области хирургического вмешательства, а также обеспечивал оптимальные условия для проведения гигиенических мероприятий и контроля за возможным возникновением рецидива новообразования в будущем.
Фото 5: Рецидив поражения через два месяца после удаления первоначального образования. 24 и 25 зубы патологически подвижны и покрыты мягкотканными разрастаниями. 26 патологически подвижен за счет образования патологического кармана глубиной свыше 10 мм.
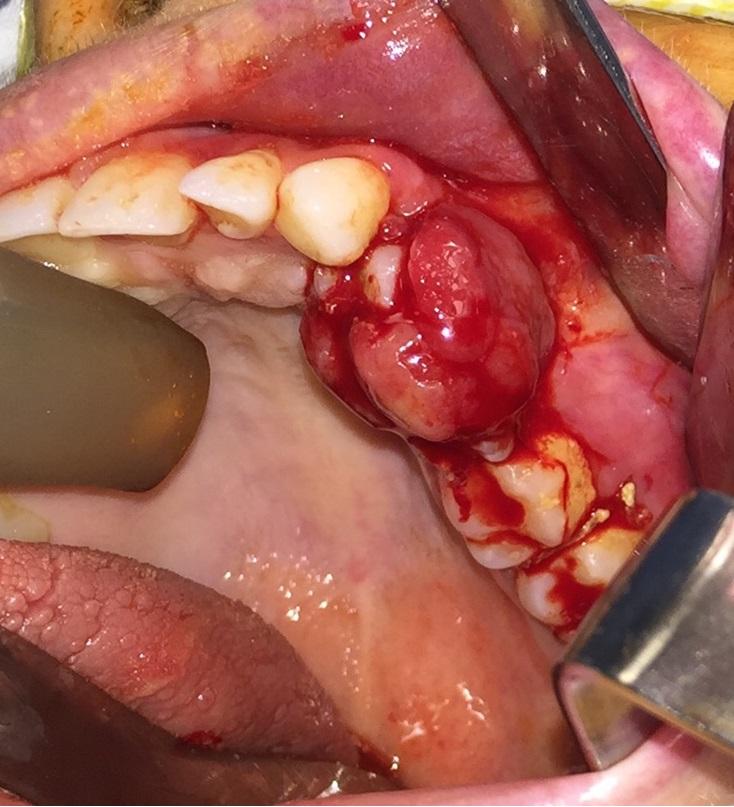
Фото 6: Экстракция 24, 25, и 26 зубов. Часть рецидивирующего новообразования была прикреплена к дистальной стороне 24 зуба.
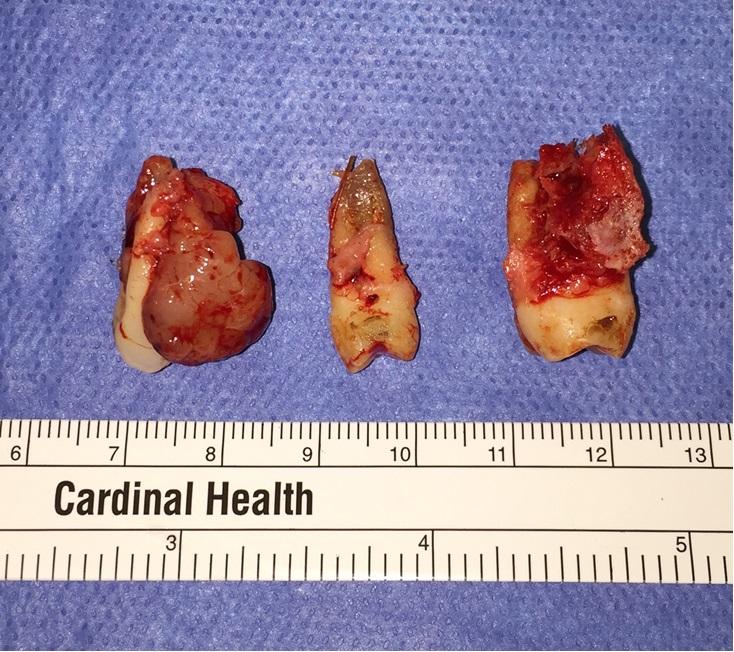
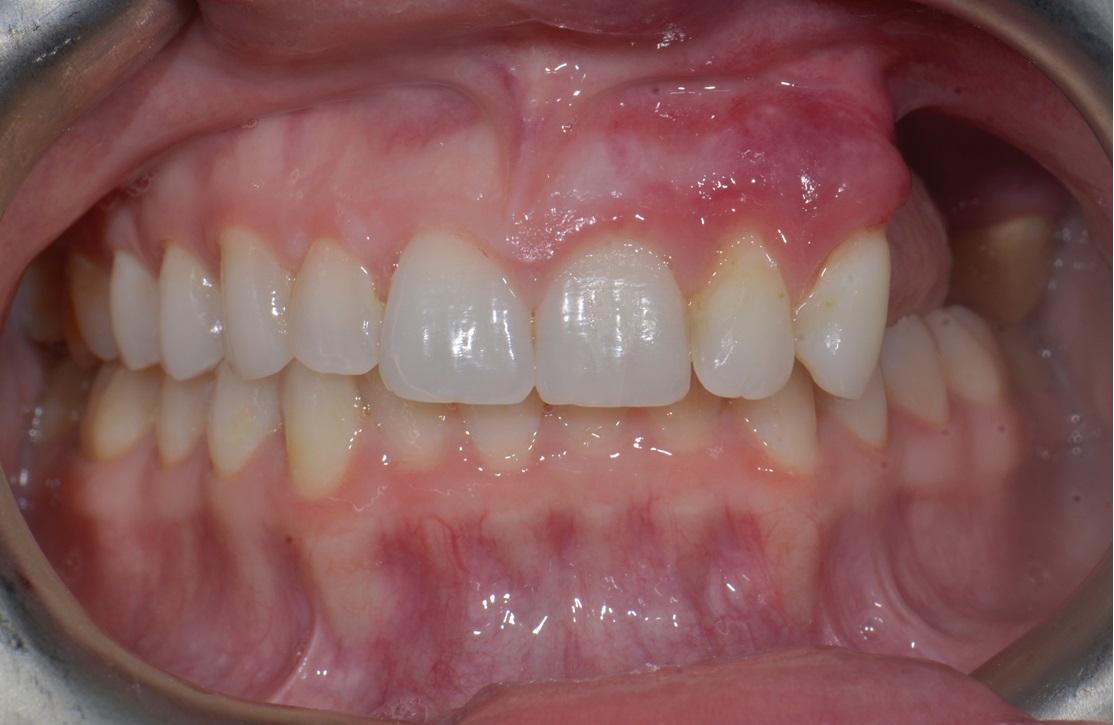
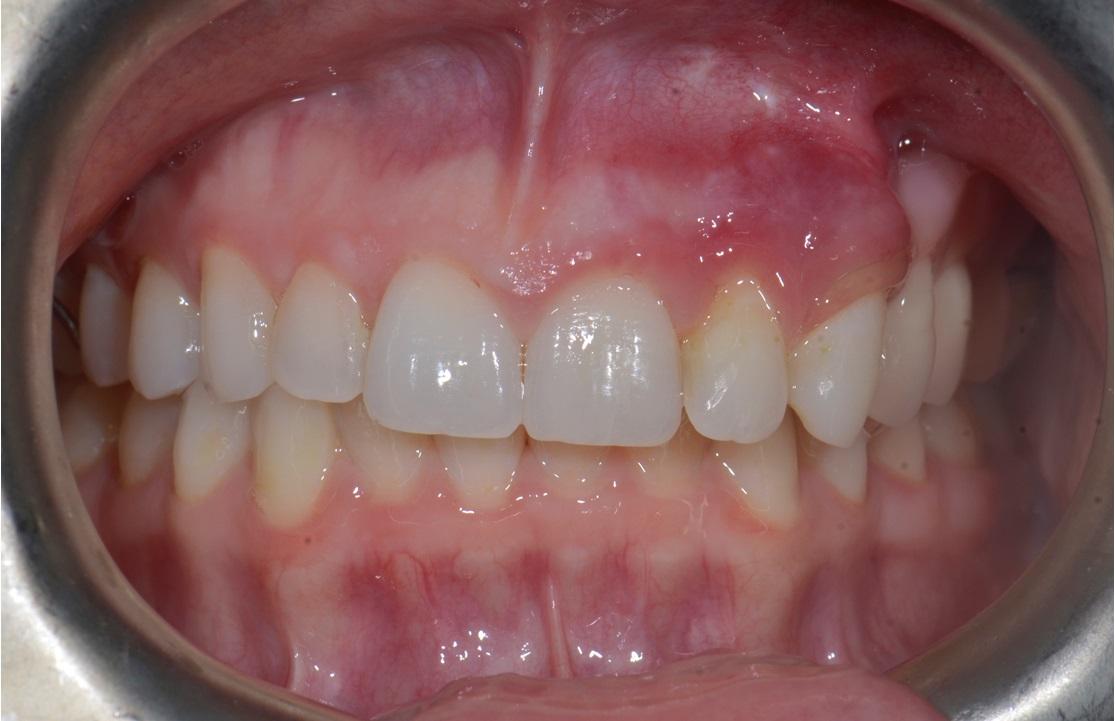
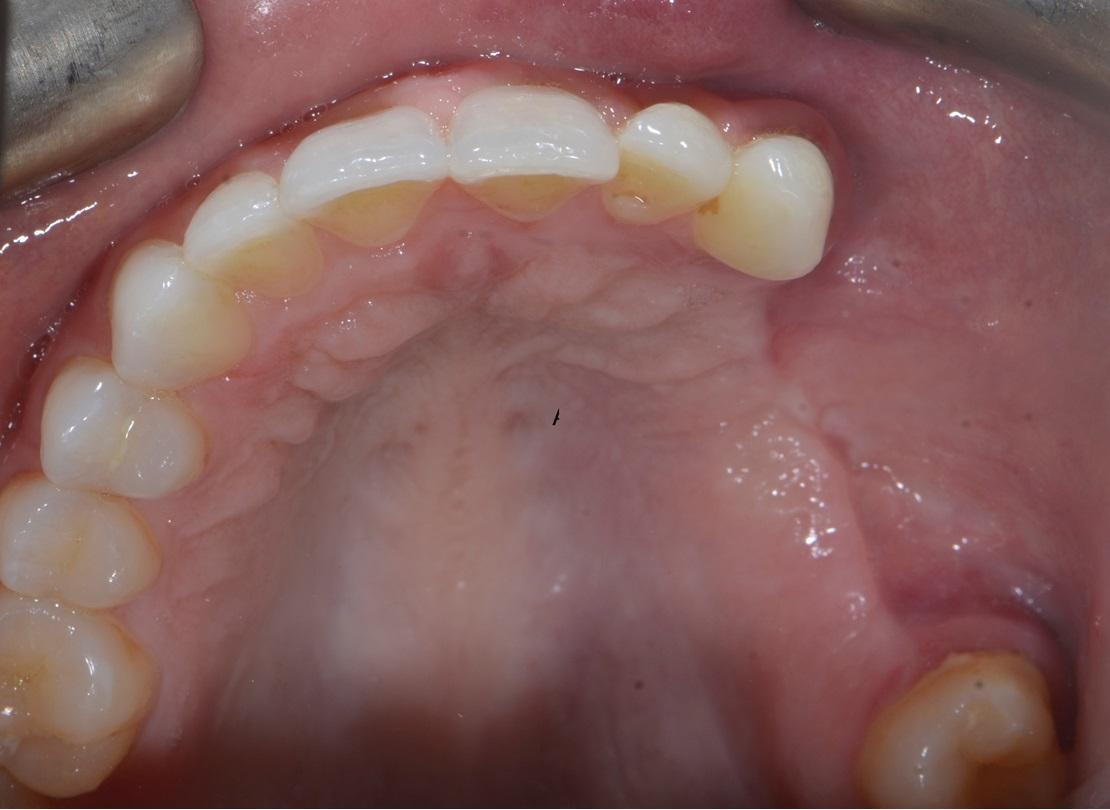
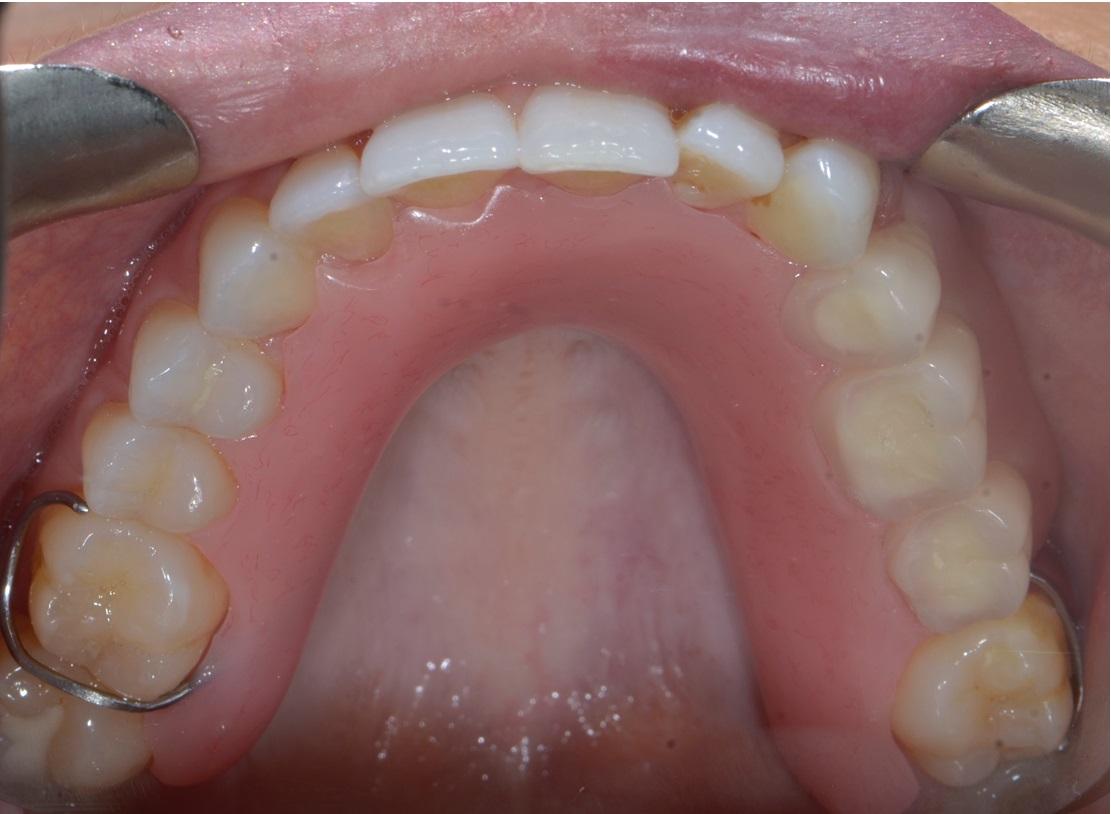
Фото 7: Интраоральный фронтальный ((а), (б)) и окклюзионный вид ((в), (г)) зубных рядов без ((а), (в)) и с ((б), (д)) установленным частичным протезом. Через 11 месяцев после повторного вмешательства признаков рецидивирования не наблюдалось. Симптомы гиперваскуляризации сохранились в области преддверья верхней челюсти с левой стороны. Съемный протез обеспечивает эстетическую и функциональную реабилитацию пациента, создавая при этом условия для проведения гигиены и постоянного контроля за возможной повторной манифестацией поражения.
Через 11 месяцев после повторного вмешательства у пациентки не наблюдалось признаков повторного возникновения поражения, при этом при последнем контрольном осмотре она находилась на 5 месяце беременности. В ходе повторных ежемесячных обследований признаков формирования нового поражения обнаружено не было.
Обсуждение
У пациентки в данном клиническом случае «пылающий» невус из щечной области распространился на слизистую оболочку полости рта вокруг гнойной гранулемы. Гормоны беременной, эстроген и прогестерон, увеличивают экспрессию ангиогенных факторов и одновременно уменьшают уровень апоптоза клеток гранулемы. Увеличение притока крови к области гнойной гранулемы по причине увеличения размеров капиллярной гемангиомы, возможно, стало причиной развития опухоли беременных у данной пациентки, что было подтверждено результатами исследования участка лицевой артерии. Случаи возникновения кожных гнойных гранулем, развивающихся из «пылающих» невусов уже встречались в литературе. Sheehan и Lesher Jr., кроме собственного клинического случая, смогли найти еще 20 аналогичных, описывающих подобный патогенез развития новообразований из капиллярных гемангиом. Кроме того, в литературе также описан ряд случаев, когда гнойные гранулемы развивались из «пылающих» невусов именно у беременных. Однако, мы смогли обнаружить лишь один клинический случай, описывающий образования опухоли в области слизистой оболочки полости рта, развивающийся при этом из сосудистой неоплазии. Микроскопически трудно отличить воспаленную гемангиому от гнойной гранулемы. При этом для дифференциальной диагностики данных процессов используют гистохимическую окраску с целью верификации GLUT-1, представляющего собой тип транспортного белка глюкозы, который не характерен для гнойных гранулем, но является патогномоничным в случае воспаленной гемангиомы.
Принципы лечения подобных поражений у беременных сводятся к следующим: при возможности отложить вмешательство до послеродового периода, поскольку такие новообразования могут саморазрешиться после стабилизации гормонального фона. Но в случаях кровоточивости или болезненности поражений хирургического вмешательства не избежать. Возможные варианты удаления новообразования включают кюретаж, криотерапию, лазерную абляцию, склеротерапию, инъекцию кортикостероидов или классическое хирургическое иссечение. Совсем недавно в литературе был описан новый подход склерозирующей терапии с использованием тетрадецила сульфата. После обсуждения данного подхода с пластическим хирургом, пациент отказался от предложенного алгоритма склерозирующей терапии. Аналогичное решение было принято и после консультации с кардиологом относительно возможностей лечения пропранололом. В конечном счете, после родов пациентка согласилась на хирургическое иссечение новообразования, поскольку оно увеличивалось в размерах. Учитывая частоту рецидивов гнойных гранулем, развивающихся из капиллярных гемангиом, было принято решение о полном хирургическом иссечении новообразования. С целью профилактического уменьшения артериального кровоснабжения области поражения и для профилактики операционных кровотечений, перед проведением хирургического вмешательства была проведена процедура селективной эмболизации. Эмболизация также помогает снизить концентрацию женских половых гормонов в участке капиллярной гемангиомы. В ходе рецидива поражения и выбора повторного метода лечения пациентка отказалась от варианта инъекции кортикостероидов в область новообразования как альтернативного метода терапии.
24, 25 и 26 зубы были сохранены в ходе первого вмешательства, но их пришлось удалить при иссечении рецидивирующего новообразования. Возможно, рецидив поражения был вызван технической невозможностью удалить все имеющиеся сосудистые анастомозы в области межзубных сосочков, которые, однако, удалось иссечь при формировании обширного доступа с экстракцией зубов в ходе повторной манипуляции. Комплексная реабилитация пациента предполагает проведение костной реконструкции с постановкой дентальных имплантатов и фиксацией несъемного протеза для восстановления физиологических окклюзионных взаимоотношений. В ходе текущей беременности признаков повторного поражения у пациентки не наблюдалось.
Выводы
Новообразование в период беременности пациентки, скорее всего, было вызвано действием гормонов, которые спровоцировали развитие сосудистых анастомозов в структуре имеющейся врожденной капиллярной гемангиомы («пылающего» невуса). Гнойная гранулема, сформировавшаяся из «пылающего» невуса, является более резистентной к лечению, чем классические ее аналоги. Использование эмболизации в сочетании с хирургическим подходом позволило обеспечить эффективные результаты лечения специфического новообразования.
Авторы: Andrew Rockafellow, Whitney Florin, Elizabeth Philipone, and David Koslovsky
Гнойные гранулемы представляют собой неопухолевидные избыточные образования грануляционной ткани, которые формируются в результате реакции на разного рода раздражители по типу гормональных изменений, травматических повреждений или факторов местного действия. Данные образования в полости рта преимущественно формируются в области десны и чаще у женщин во второй декаде жизни. Клинически такая гранулема имеет вид экзофитной опухоли с дольчатой или гладкой поверхностью, красного или пурпурного цвета; мягкой, губчатой консистенции. Изъязвление поверхности для данного типа образований не характерно. Микроскопически поражение характеризируется доброкачественной пролиферацией продольных эндотелиальных сосудистых каналов в отечной строме, в которой часто присутствуют воспалительные клетки.

Yuan и коллеги описали взаимосвязь между развитием гнойных гранулем и влиянием ангиогенных факторов во время беременности. По мнению авторов, женские половые гормоны не только усиливают экспрессию ангиогенных факторов, таких как фактор роста фибробластов (fibroblast growth factor – FGF) и фактор роста сосудистого эндотелия (vascular endothelial growth factor – VEGF), но также снижают уровень апоптоза клеток посредством уменьшения экспрессии фактора некроза тканей альфа (tissue necrosis factor – TNF -альфа). У женщин с присущими гнойными гранулемами во время беременности были обнаружены гораздо более высокие показатели FGF, VEGF, и сниженный уровень TNF-альфа, что свидетельствует о правильности теории, предложенной Yuan.
Очаг, напоминающий пятно от портвейна, он же «пылающий невус», или капиллярная гемангиома, представляет собой врожденный порок развития капилляров, распространенность которого не превышает 0,3-0,5%. Поражение, как правило, проявляется на слизистой оболочке или на коже в форме розовых или красных эритематозных пятен, которые могут потемнеть с возрастом. Область головы и шеи является наиболее частой локализацией «пылающего» невуса, особенно если последний возникает в структуре дерматомов V1 и V2.
Ниже представлен клинический случай 31-летней пациентки с «пылающим» невусом, который разросся в огромную опухоль во время беременности. Опухоль поразила область десен с левой стороны верхней челюсти, ту же область, где раньше находилась врожденная капиллярная гемангиома. Опухоль не регрессировала после родов, поэтому ее пришлось удалить хирургическим путем после окончания беременности.
Клинический случай
31-летняя пациентка обратилась на кафедру челюстно-лицевой хирургии Нью-Йоркской пресвитерианской больницы в структуре медицинского центра Колумбийского университета по поводу огромного новообразования в полости рта, которое возникло в период беременности, и не регрессировало после рождения ребенка. Новообразование в области десен верхней челюсти с левой стороны впервые было замечено ею в период первого триместра беременности и со временем продолжало расти и увеличиваться в размерах. Акушер-гинеколог был осведомлен о патологии, но посоветовал не проводить никаких манипуляций в области поражения до завершения беременности. Пациентка также жаловалась на частые кровотечения в области поражения.
При клиническом осмотре был обнаружен отек в области левой щеки, а в области десен аналогичного участка верхней челюсти было обнаружено красно-фиолетовое новообразование (фото 1). Опухоль была мягкой и губчатой, легко кровоточила при пальпации, а границы поражения распространялись также на область палатинальных десен. На левой стороне вестибулярных десен у пациентки также была обнаружена капиллярная гемангиома, которая находилась рядом с опухолеподобным образованием, но, по словам женщины, присутствовала у нее еще с рождения. Гемангиома не ограничивалась областями десен и губ, но также распространялась на кожу лица и левой щеки. Левая часть преддверья полости рта в области верхней челюсти также демонстрировала симптомы гиперваскуляризации.
Фото 1: Внутриротовой вид поражения при максимально открытом (а) и закрытом (б) состоянии полости рта. В структуре красно-фиолетового отека можно различить три отдельных участка поражения: область верхней челюсти с вестибулярной стороны в заднем участке, область верхней челюсти с левой стороны в переднем участке, область верхней челюсти с небной стороны. При ретракции поражения (в), можно оценить состояние зубного ряда в области новообразования. В области десен и верхней губы визуализируется «пылающий невус». Кроме того, у пациентки были обнаружены симптомы географического языка: переменные участки десквамации, пятнистый вид в области спинки.



Учитывая клинический вид поражения и тот факт, что оно возникло в период беременности, был поставлен диагноз опухоль беременных. Параллельно из возможных вариантов диагноза был исключен синдром Стердж-Вебера, который хоть патогенетически и связан с капиллярными гемангиомами в области лица, но не был подтвержден другими характерными для него манифестациями – неврологическими и очными расстройствами. На панорамном рентгеновском снимке визуализировалась потеря костной ткани в интерапроксимальном участке между 24 и 25 зубами, а также мезиальное смещение 24 зуба (фото 2). Компьютерная ангиография помогла обнаружить гиперваскуляризированное поражение размером 3,9 × 1,7 см в области щечного пространства с левой стороны, в котором преобладало артериальное кровоснабжения с левой лицевой артерии (ветви наружной сонной артерии). При этом в области ангиообразования не было обнаружено крупных артериовенозных соединений, что было крайне важно для безопасности проведения будущего хирургического вмешательства.
Фото 2: Панорамная рентгенограмма демонстрирует потерю костной ткани между 24 и 25 зубами, а также мезиальную диспозицию 24 зуба.

Перед проведением хирургического вмешательства пациентка была проконсультирована у оперативного нейрорентгенолога для того, чтобы комплексно оценить характер сосудистого поражения. Перед удалением новообразования больной провели успешную селективную эмболизацию некоторых ветвей внутренней левой верхнечелюстной артерии. Ветви лицевой артерии во время эмболизации сохранялись интактными, чтобы не спровоцировать ишемии и некроза соответствующих тканей, а также обеспечить адекватное заживление области операционной раны.
Новообразование было удалено под общим наркозом (фото 3). Поражение в области десен со щечной стороны в заднем участке верхней челюсти было удалено на всю толщину тканей с некоторым объемом интактных прилегающих тканей слизистой и подслизистого слоя. Аналогичный объем резекции провели в переднем и небном отделах верхней челюсти. Поскольку 24 и 25 зубы оставались стабильными, несмотря на потерю костной массы в интерапроксимальной области, они не подвергались экстракции или другим манипуляциям. Чтобы удалить дополнительные разрастания мягких тканей и отдельные сосудистые каналы, была проведена процедура периферийной остеотомии. Рана была ушита без натяжения, а полученные образцы тканей были отправлены на гистологическое исследование.
Фото 3: Вид отдельных участков поражения: из области десен щечной стороны заднего участка верхней челюсти (а), области десен во фронтальном участке верхней челюсти (б), и небного участка верхней челюсти (с). Образец А был направлен на макроскопическое обследование.



В ходе гистологического исследования были обнаружены признаки пролиферации эндотелия, клетки хронического воспаления, а также участки анастомозов между сосудистыми каналами. Все вышеописанные находки согласуются с диагнозом гнойной гранулемы полости рта или опухоли беременных (фото 4). Иммуногистохимическая окраска с целью верификации GLUT-1 (однонаправленного белка-переносчика глюкозы) показала негативные результаты, что позволили исключить гемангиому из диагноза.
Фото 4: Окраска гематоксилин-эозином (Н & Е) при низком увеличении (× 20, (а): наличие множества сосудистых каналов в структуре волокнистой соединительной ткани. Инфильтрат из воспалительных клеток распределен по всей строме. Наличие поверхностного эпителия. При высоком увеличении (× 100, (б)) визуализируются тонкостенные кровеносные сосуды, выстланы эндотелиальными клетками. Строма содержит фибробласты и воспалительные клетки.


После вмешательства пациентка находился под постоянным контролем, и чувствовала себе довольно хорошо. Но через три недели после операции она пожаловалась на наличие кровотечения из области хирургического вмешательства, а через шесть недель у нее развился рецидив поражения (фото 5). На этот раз 24 и 25 зубы были патологически подвижными, а в области мезиально диспозированного 26 зуба наблюдался пародонтальный карман, глубиной свыше 10 мм. Перед повторным вмешательством пациентке снова сделали ангиограмму. Небные ветви левой восходящей глоточной артерии, а также проксимальные ветви левой сонной артерии были успешно эмболизированы перед проведением хирургической манипуляции. Под общим наркозом пациентке удалили заново сформировавшееся поражение, а параллельно провели экстракцию 24, 25, и 26 зубов (фото 6). При гистологическом анализе был подтвержден диагноз рецидива гнойной гранулемы. В процессе комплексной реабилитации пациентке был изготовлен съемный промежуточный протез (фото 7), который помог частично восстановить эстетические и функциональные параметры зубного ряда в области хирургического вмешательства, а также обеспечивал оптимальные условия для проведения гигиенических мероприятий и контроля за возможным возникновением рецидива новообразования в будущем.
Фото 5: Рецидив поражения через два месяца после удаления первоначального образования. 24 и 25 зубы патологически подвижны и покрыты мягкотканными разрастаниями. 26 патологически подвижен за счет образования патологического кармана глубиной свыше 10 мм.

Фото 6: Экстракция 24, 25, и 26 зубов. Часть рецидивирующего новообразования была прикреплена к дистальной стороне 24 зуба.

Фото 7: Интраоральный фронтальный ((а), (б)) и окклюзионный вид ((в), (г)) зубных рядов без ((а), (в)) и с ((б), (д)) установленным частичным протезом. Через 11 месяцев после повторного вмешательства признаков рецидивирования не наблюдалось. Симптомы гиперваскуляризации сохранились в области преддверья верхней челюсти с левой стороны. Съемный протез обеспечивает эстетическую и функциональную реабилитацию пациента, создавая при этом условия для проведения гигиены и постоянного контроля за возможной повторной манифестацией поражения.




Через 11 месяцев после повторного вмешательства у пациентки не наблюдалось признаков повторного возникновения поражения, при этом при последнем контрольном осмотре она находилась на 5 месяце беременности. В ходе повторных ежемесячных обследований признаков формирования нового поражения обнаружено не было.
Обсуждение
У пациентки в данном клиническом случае «пылающий» невус из щечной области распространился на слизистую оболочку полости рта вокруг гнойной гранулемы. Гормоны беременной, эстроген и прогестерон, увеличивают экспрессию ангиогенных факторов и одновременно уменьшают уровень апоптоза клеток гранулемы. Увеличение притока крови к области гнойной гранулемы по причине увеличения размеров капиллярной гемангиомы, возможно, стало причиной развития опухоли беременных у данной пациентки, что было подтверждено результатами исследования участка лицевой артерии. Случаи возникновения кожных гнойных гранулем, развивающихся из «пылающих» невусов уже встречались в литературе. Sheehan и Lesher Jr., кроме собственного клинического случая, смогли найти еще 20 аналогичных, описывающих подобный патогенез развития новообразований из капиллярных гемангиом. Кроме того, в литературе также описан ряд случаев, когда гнойные гранулемы развивались из «пылающих» невусов именно у беременных. Однако, мы смогли обнаружить лишь один клинический случай, описывающий образования опухоли в области слизистой оболочки полости рта, развивающийся при этом из сосудистой неоплазии. Микроскопически трудно отличить воспаленную гемангиому от гнойной гранулемы. При этом для дифференциальной диагностики данных процессов используют гистохимическую окраску с целью верификации GLUT-1, представляющего собой тип транспортного белка глюкозы, который не характерен для гнойных гранулем, но является патогномоничным в случае воспаленной гемангиомы.
Принципы лечения подобных поражений у беременных сводятся к следующим: при возможности отложить вмешательство до послеродового периода, поскольку такие новообразования могут саморазрешиться после стабилизации гормонального фона. Но в случаях кровоточивости или болезненности поражений хирургического вмешательства не избежать. Возможные варианты удаления новообразования включают кюретаж, криотерапию, лазерную абляцию, склеротерапию, инъекцию кортикостероидов или классическое хирургическое иссечение. Совсем недавно в литературе был описан новый подход склерозирующей терапии с использованием тетрадецила сульфата. После обсуждения данного подхода с пластическим хирургом, пациент отказался от предложенного алгоритма склерозирующей терапии. Аналогичное решение было принято и после консультации с кардиологом относительно возможностей лечения пропранололом. В конечном счете, после родов пациентка согласилась на хирургическое иссечение новообразования, поскольку оно увеличивалось в размерах. Учитывая частоту рецидивов гнойных гранулем, развивающихся из капиллярных гемангиом, было принято решение о полном хирургическом иссечении новообразования. С целью профилактического уменьшения артериального кровоснабжения области поражения и для профилактики операционных кровотечений, перед проведением хирургического вмешательства была проведена процедура селективной эмболизации. Эмболизация также помогает снизить концентрацию женских половых гормонов в участке капиллярной гемангиомы. В ходе рецидива поражения и выбора повторного метода лечения пациентка отказалась от варианта инъекции кортикостероидов в область новообразования как альтернативного метода терапии.
24, 25 и 26 зубы были сохранены в ходе первого вмешательства, но их пришлось удалить при иссечении рецидивирующего новообразования. Возможно, рецидив поражения был вызван технической невозможностью удалить все имеющиеся сосудистые анастомозы в области межзубных сосочков, которые, однако, удалось иссечь при формировании обширного доступа с экстракцией зубов в ходе повторной манипуляции. Комплексная реабилитация пациента предполагает проведение костной реконструкции с постановкой дентальных имплантатов и фиксацией несъемного протеза для восстановления физиологических окклюзионных взаимоотношений. В ходе текущей беременности признаков повторного поражения у пациентки не наблюдалось.
Выводы
Новообразование в период беременности пациентки, скорее всего, было вызвано действием гормонов, которые спровоцировали развитие сосудистых анастомозов в структуре имеющейся врожденной капиллярной гемангиомы («пылающего» невуса). Гнойная гранулема, сформировавшаяся из «пылающего» невуса, является более резистентной к лечению, чем классические ее аналоги. Использование эмболизации в сочетании с хирургическим подходом позволило обеспечить эффективные результаты лечения специфического новообразования.
Авторы: Andrew Rockafellow, Whitney Florin, Elizabeth Philipone, and David Koslovsky





























































































































































0 комментариев