Процедура сохранения альвеолярного гребня (САГ) обычно проводится для сохранения ширины и высоты гребня для оптимальной установки дентального имплантата. Смешивание различных источников костных трансплантатов может помочь максимизировать их свойства для получения предсказуемых результатов CАО.
Все операции были выполнены одним врачом в условиях частной клиники. Всем пациентам была проведена процедура САГ, которая включала атравматичное удаление, дегрануляцию, оценку альвеолы и использование комбинации волокон/гранул аллотрансплантата и ксенотрансплантата в соотношении 1:1. В зависимости от дефекта альвеолы во время процедуры использовалась коллагеновая мембрана I или III типа. Во всех случаях перед хирургической установкой имплантата проводилась КЛКТ, а цифровое планирование имплантации проводилось с учетом лучших междисциплинарных практик. Установка имплантата проводилась в соответствии с рекомендациями производителя.
В исследование были включены пять пациентов мужского пола и пять женщин, причем одному из пациентов мужского пола удалили два зуба, в общей было удалено 11 зубов. Причинами удаления зубов были перелом, несостоятельность эндодонтического лечения, пародонтальная инфекция и поддесневой кариес. Заживление после процедуры CАО прошло без осложнений у всех пациентов. Между САГ и процедурой хирургической имплантации прошло не менее 120 дней. На снимках КЛКТ во всех местах удаления было отмечено полное рентгенографическое заполнение костной ткани, и на момент установки имплантата дополнительное наращивание кости не потребовалось.
Данная серия клинических случаев демонстрирует, что, судя по результатам клинических и рентгенографических исследований, комбинация аллогенных и ксеногенных костных заменителей может быть использована для получения предсказуемых результатов после САГ. Будущие рандомизированные контролируемые исследования, в которых будут сравниваться различные соотношения между двумя биоматериалами, должны помочь врачам в выборе протоколов смешивания и их результатов.
Удаление зуба часто приводит к атрофии альвеолярного гребня различной степени. В процессе самостоятельного заживления после удаления зуба костная ткань, окружающая сосудисто-нервный пучок в щечной части альвеолы удаленного зуба, теряет свою функцию, резорбируется и замещается комбинацией перепончатой ретикулофиброзной и пластинчатой кости. Это приводит к истончению костной ткани с щечной стороны по сравнению с костной тканью с язычной/небной стороны. Эта горизонтальная резорбция может проявляться в виде вертикального уменьшения щечной стенки, приводящего к перемещению центра альвеолярного гребня в более язычное/небное положение, неблагоприятное для установки имплантата. В течение первых 12 недель теряется примерно 30% ширины гребня, а 50% горизонтальной ширины кости — до 1 года после удаления зуба.
Успешное лечение имплантатами зависит от адекватных контуров твердых и мягких тканей. Для оптимального размещения имплантата требуется приблизительно 2 мм костной ткани с щечной стороны и 1 мм костной ткани с небной/язычной стороны, чтобы обеспечить адекватное прилегание кости к имплантату после первоначального ремоделирования. Когда место удаления оставляют для самопроизвольного заживления, часто наблюдается вогнутость с щечной стороны, приводящая к потере ширины и высоты альвеолярного гребня, на что могут дополнительно повлиять анатомические, протезные, метаболические, функциональные и/или генетические факторы. Чтобы свести к минимуму потерю размеров гребня после удаления, выполняются процедуры по сохранению альвеолярного гребня (САГ), которые направлены на сохранение размеров гребня после удаления зуба. Такие процедуры необходимы для подготовки места имплантации, обеспечения достаточной ширины и высоты гребня для установки имплантата в положение, необходимое для реставрации. Кроме того, процедуры САГ могут поддерживать адекватные контуры мягких тканей в месте удаления, тем самым улучшая эстетику.
САГ предполагает использование биоматериалов из твердых тканей, таких как костные трансплантаты, и часто может также требовать использования биоматериалов из мягких тканей, таких как мембраны. Основная роль костных трансплантатов заключается в поддержании пространства и стимулировании регенерации костной ткани в альвеоле посредством остеогенеза, остеоиндукции или остеокондукции. Для регенерации используются четыре основных источника костных трансплантатов: аутогенный, аллогенный, ксеногенный и синтетический. Аутогенный костный трансплантат считается "золотым стандартом" регенерации из-за его остеогенного потенциала, которым не обладают другие виды трансплантатов. Однако его быстрая скорость рассасывания и необходимость в дополнительном хирургическом вмешательстве делают его нежелательным вариантом для САГ. Аллогенные костные трансплантаты включают лиофилизированный костный аллотрансплантат (ЛКАТ) и деминерализованный ЛКАТ (ДЛКАТ). ЛКАТ в первую очередь обладает остеокондуктивной природой и действует как каркас, обеспечивающий пролиферацию капилляров и миграцию клеток-предшественников хозяина, запускающих процесс формирования новой кости. Из-за своей остеокондуктивной природы ЛКАТ, по-видимому, демонстрирует медленную скорость резорбции и, следовательно, способность поддерживать стабильность размеров. ДЛКАТ также обладает остеокондуктивными свойствами, но процесс деминерализации позволяет высвобождать костные морфогенные белки, что делает ДЛКАТ единственным аллотрансплантатом, который является остеоиндуктивным по своей природе. Кроме того, аллотрансплантаты также могут быть кортикальными или губчатыми. Трансплантаты из кортикальной костной ткани плотные и имеют высокоорганизованную структуру, что обеспечивает структурную целостность и более медленную резорбцию. Однако организованная таким образом структура приводит к тому, что трансплантату из кортикальной костной ткани не хватает ячеистой структуры, и это ограничивает его остеоиндуктивные свойства. Губчатый костный трансплантат имеет большую площадь трабекулярной поверхности, что способствует реваскуляризации и приживлению. Эти трансплантаты, однако, также могут быть распределены в виде смеси деминерализованной-минерализованной и кортико-губчатой кости, объединяющих свойства различных типов трансплантатов. По сравнению с аутотрансплантатами и аллотрансплантатами, ксенотрансплантаты являются остеокондуктивными с низкой скоростью обновления кости и, таким образом, способствуют поддержанию долгосрочной стабильности объема костной ткани.
Сочетание различных типов костных трансплантатов для использования их желаемых свойств является обычной практикой. Чаще всего аутотрансплантаты комбинируют с ксенотрансплантатами или аллотрансплантатами для получения остеогенных и остеоиндуктивных или остеокондуктивно-восстановительных свойств. В то время как комбинация аллотрансплантата и ксенотрансплантата часто используется для аугментации костной массы в повседневной практике, имеется ограниченное количество литературы, посвященной протоколам смешивания различных костных трансплантатов. Эта комбинация может быть использована для максимизации остеоиндуктивного потенциала аллотрансплантата и замедления скорости обновления кости ксенотрансплантатом, что может привести к повышенной дифференцировке и пролиферации остеогенных клеток и долгосрочной стабильности объема, особенно в стенках альвеолы с костными дефектами.16
Учитывая ограниченность фактических данных по теме аллотрансплантации в сочетании с ксенотрансплантатом, цель этой серии клинических случаев — осветить клинические и рентгенографические результаты комбинированного применения аллотрансплантата и ксенотрансплантата для сохранения альвеолярного гребня, чтобы облегчить оптимальную подготовку места для будущей установки имплантата.
Методы
Эта серия клинических случаев включала случаи, в которых было выполнено удаление зубов, безнадежных с зрения установки реставрации и/или лечения заболеваний пародонта, с последующим САГ с использованием комбинации аллотрансплантата и ксенотрансплантата-заменителя костной ткани перед установкой имплантата. Все пациенты лечились в условиях частной клиники, и операции проводились одним и тем же врачом в соответствии со стандартными процедурами оказания медицинской помощи. Этот набор данных был извлечен как обезличенная информация в соответствии с требованиями Закона о переносимости и подотчетности медицинского страхования (HIPAA). Цифровые фотографии были получены с помощью камеры Canon EOS R7 во время процедур и надежно сохранялись на платформе, соответствующей требованиям HIPPA, при каждом приеме для отслеживания прогресса.
Критериями включения пациентов, набранных для хирургических вмешательств, были возраст >18 лет; здоровые или контролируемые системные заболевания; отсутствие заболеваний пародонта или клинически устойчивых заболеваний пародонта; зуб, подлежащий удалению из-за кариеса, эндодонтической патологии, перелома или хронического заболевания пародонта; планируемая установка имплантата в будущем; индекс кровоточивости при зондировании (КЗ) <10%; и показатель отсутствия зубного налета >90%. Были применены следующие критерии исключения: пациенты с ослабленным иммунитетом; курящие в настоящее время; беременные; с полной атрофией костной ткани с щечной стороны при удалении.
Перед хирургическим вмешательством все пациенты прошли всестороннее обследование пародонта всей полости рта. Это обследование включало регистрацию глубины зондирования, потери прикрепления, индекса КЗ, количества зубного налета, подвижности и фуркации, набор рентгенограмм всей полости рта, сделанных в течение 5 лет после клинического обследования, и недавнюю периапикальную рентгенограмму зуба, подлежащего удалению перед хирургической процедурой.
Процедура сохранения альвеолярного гребня
Были соблюдены комплексные процедуры асептики и стерилизации. Перед хирургической процедурой САГ был проведен тщательный анализ истории болезни каждого пациента. Все пациенты были обезболены с использованием местной анестезии (лидокаин 2%, адреналин 1:100 000) посредством щечной и язычно-небной инфильтрации в зависимости от расположения удаляемого зуба. Зубы удалялись атравматично с помощью периотомов, элеваторов и щипцов.
После удаления зуба участок был дегранулирован, чтобы обеспечить удаление всей гранулематозной ткани. Стенки альвеолы оценивались с помощью пародонтального зонда. Во всех случаях использовалась комбинация аллогенных костных гранул или волокон (vallos, Geistlich) и ксеногенных костных гранул или блоков (Bio-Oss или Bio-Oss Collagen, Geistlich). Костный трансплантат увлажняли и помещали в место удаления зуба в соотношении 1:1. Аллогенная костная ткань способствует остеоиндуктивным свойствам и более быстрому восстановлению естественной костной ткани, однако ей не хватает стабильности объема, которая может потребоваться в определенных клинических ситуациях. Ксеногенная костная ткань способствует долгосрочной стабильности объема кости и действует как каркас для васкуляризации костной ткани и формирования новой костной ткани. Материалы для костного трансплантата смешивали и увлажняли физиологическим раствором, кровью пациента или рекомбинантными факторами роста, полученными из тромбоцитов человека (Lynch Biologics). Коллагеновый матрикс I типа (Mucograft Seal, Geistlich) использовался в клинических случаях, когда стенки альвеолы были неповрежденными. В иных случаях, в клинических случаях с расхождением или фенестрацией щечной пластинки использовалась коллагеновая несшитая мембрана III типа (Bio-Gide, Geistlich).
Место операции было ушита с использованием метода наложения внутреннего поперечного матрацного шва монокриловыми нитями 5-0 или нерассасывающимися нитями из политетрафторэтилена (ПТФЭ) 4-0. Для обезболивания был назначен амоксициллин по 500 мг три раза в день в течение 7 дней, включая отпускаемые без рецепта нестероидные противовоспалительные препараты (НПВП). Пациентам было рекомендовано начать прикладывать лед в течение 24 часов и избегать жевания в этой области. Данные послеоперационного наблюдения были собраны по крайней мере через 14 дней и 120 дней после удаления.
Процедура установки имплантата
Через четыре-шесть месяцев после завершения процедуры САГ всем пациентам перед установкой имплантата была проведена конусно-лучевая компьютерная томография (КЛКТ) для оценки состояния костной ткани и планирования хирургического вмешательства. Был утвержден окончательный план реставрации, включающий процедуру цифрового планирования имплантации.
Все процедуры по имплантации были начаты в соответствии со стандартными асептическими протоколами. В месте операции была проведена щечная и язычно-небная инфильтрационная анестезия с помощью двух карпул 2% лидокаина, с 1:100 000 адреналина. После разреза в середине гребня были приподняты слизисто-надкостничные лоскуты, выкроенные на всю толщину. Формирование ложа для имплантата начинали с помощью остроконечного сверла, за которым последовало спиральное сверло диаметром 2,2 мм. Периапикальная рентгенография была проведена с направляющим пином для проверки угла наклона. Затем ложе для имплантата было доведено до окончательного размера имплантата в соответствии с рекомендациями производителя, и имплантат был установлен в его окончательное положение с помощью хирургического наконечника. На имплантаты с первичной стабильностью <25 Нсм был установлен винт-заглушка, а на имплантаты с первичной стабильностью >25 Нм был установлен формирователь десны. Слизисто-надкостничные лоскуты были хирургически закрыты с использованием нитей из ПТФЭ 4-0 с использованием простой техники наложения прерывистых швов.
Результаты
В это исследование были включены одиннадцать клинических центров из 10 участников, возраст пациентов варьировался от 27 до 85 лет. Пять участников идентифицировали себя как мужчин, в то время как пять идентифицировали себя как женщин. Причинами удаления зуба были безнадежный пародонтологический прогноз, эндодонтическая патология, поддесневой кариес и переломы зубов. После тщательного изучения анамнеза со слов участников было выявлено, что гипертония была наиболее распространенным заболеванием, в то время как у двух участников в анамнезе был рак, а у одного — диабет, который хорошо контролировался.
После удаления зуба семь альвеол были неповрежденными, в трех наблюдались расхождения краев раны, а в одной — фенестрация. У девяти пациентов между САГ и установкой имплантата прошло не менее 120 дней. Установка имплантата была отложена у одного пациента по состоянию здоровья. Первым девяти пациентам дентальные имплантаты устанавливались в среднем через 196 дней, при минимуме в 126 дней и максимуме в 364 дня после САГ. Один имплантат был установлен с использованием двухэтапного подхода, в то время как во всех остальных случаях применялся одномоментный подход к имплантации.
Все пациенты были осмотрены для последующего послеоперационного наблюдения не ранее, чем через 14 дней после САГ. Во всех клинических случаях заживление проходило без осложнений, и пациенты сообщали о незначительном отеке, дискомфорте или боли, которые, как сообщается, утихли к 5-7 дню. Все места удаления/САГ имели достаточную толщину и ширину кератинизированной ткани (>2 мм). Рентгенологическое исследование при КЛКТ, проведенное по крайней мере через 3 месяца после САГ, показало полное рентгенологическое заполнение кости. Во время установки имплантата не потребовалось никаких дополнительных процедур по аугментации твердых тканей.
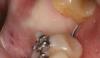
Представлен репрезентативный случай (клинический случай 1), описывающий как процедуру САГ, так и установку имплантата. На фото с 1 по 9 показаны различные этапы процедуры костной пластики, на фото 10 и 11 показано цифровое планирование имплантации, а на фото с 12 по 19 показана процедура установки имплантата. Второй этап открытия имплантата и окончательная реставрация показаны на фото с 20 по 24.
Фото 1: Зуб 2.5 перед удалением.
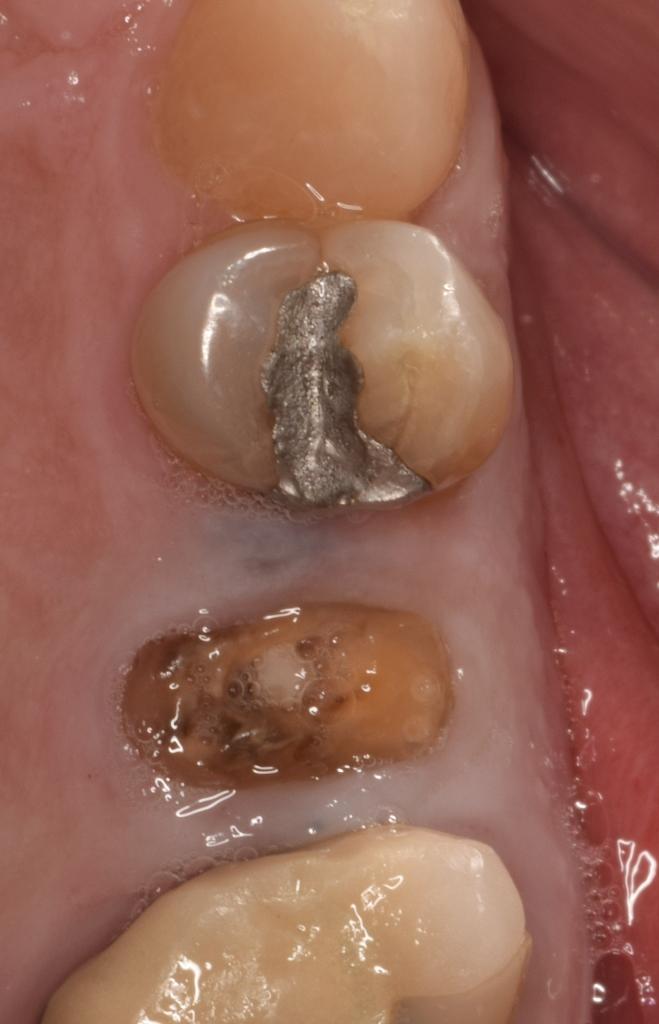
Фото 2: Место хирургического вмешательства непосредственно после удаления зуба 2.5 и САГ.
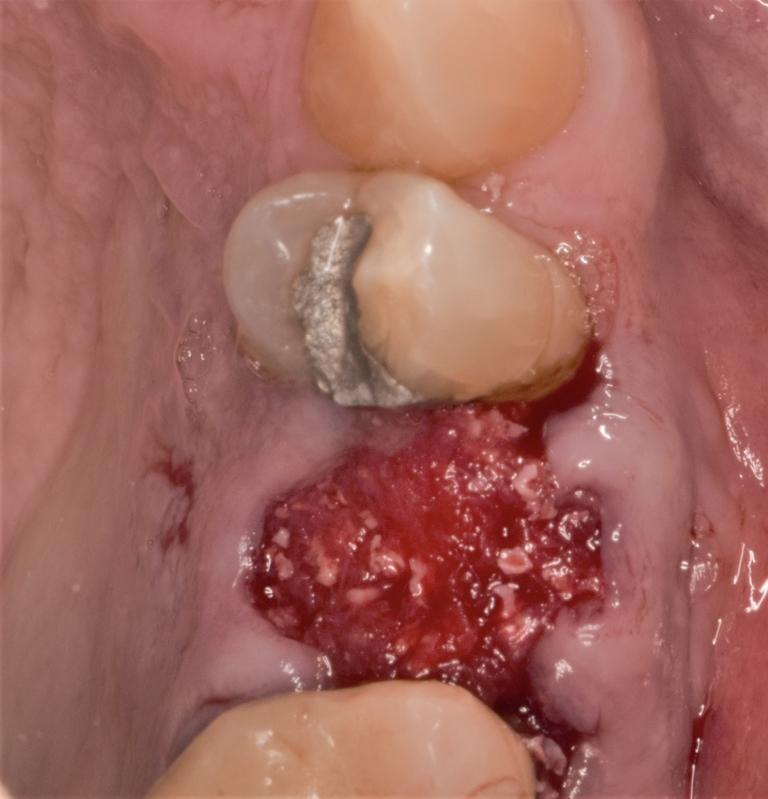
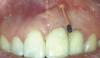
Фото 3: Место операции ушито.
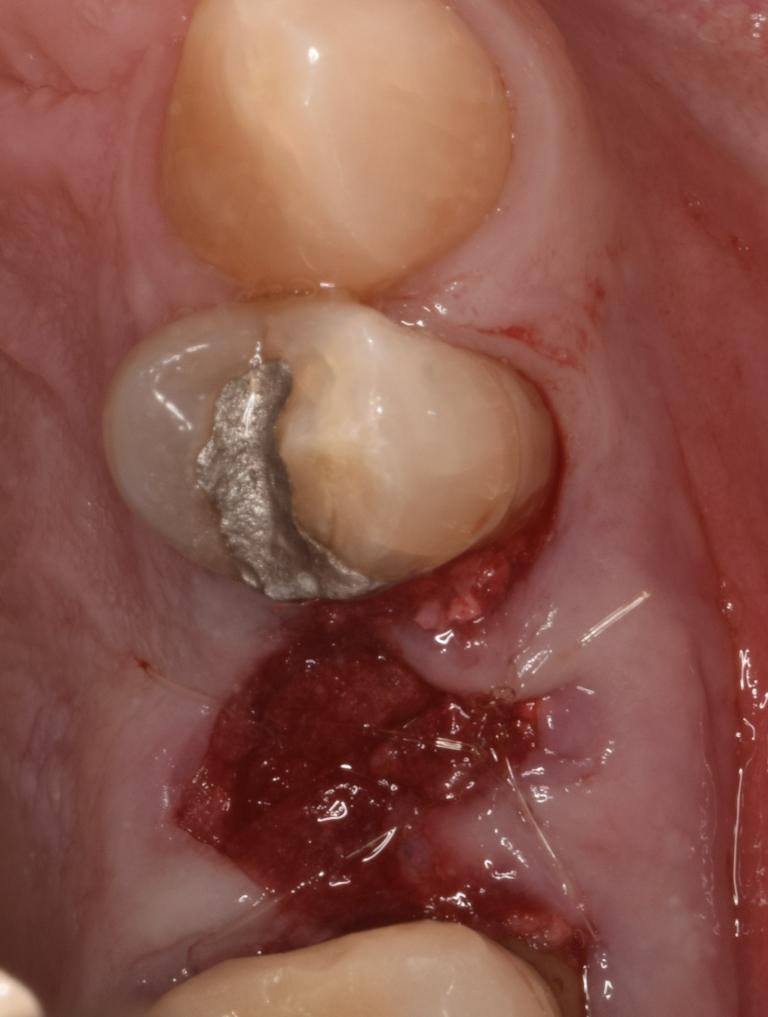
Фото 4: 14-й день после операции.
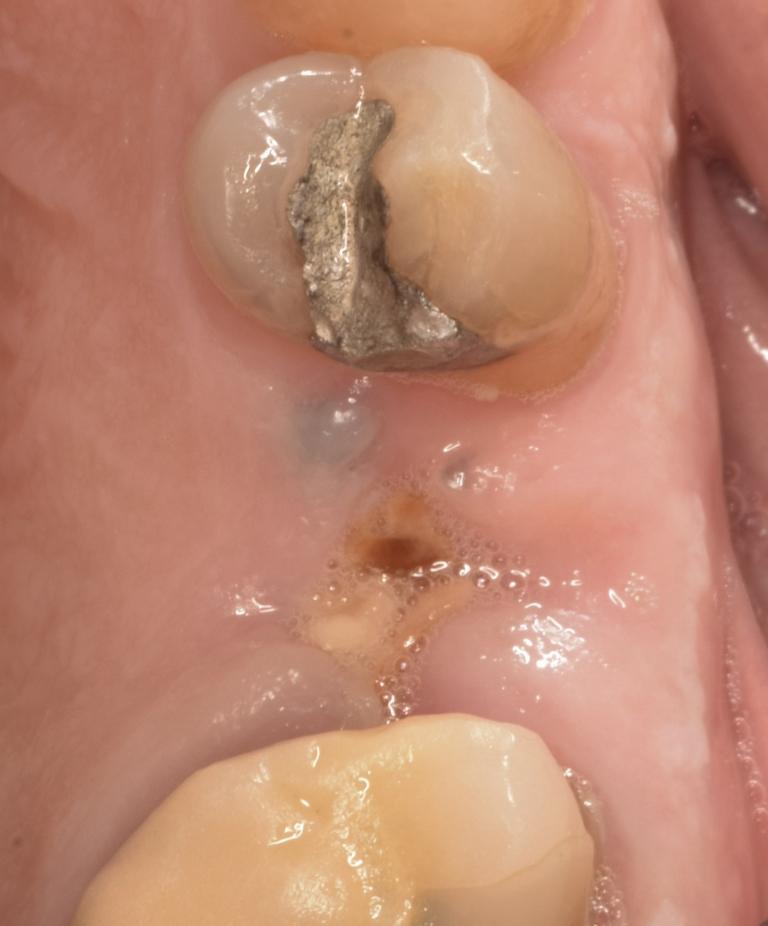
Фото 5: 28-й день после операции.
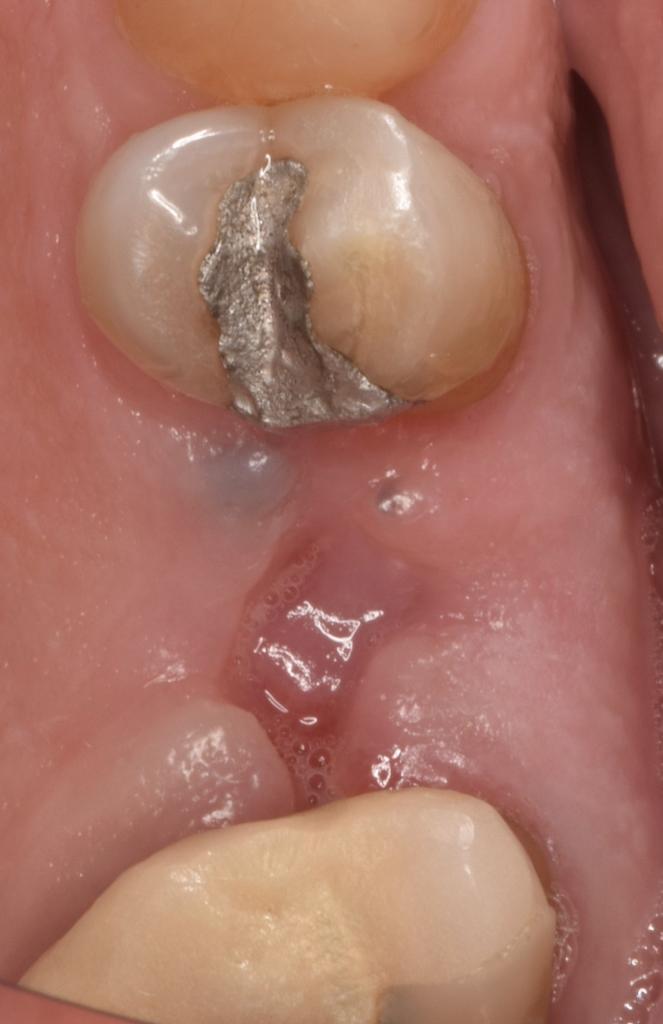
Фото 6: 42-й день после операции.
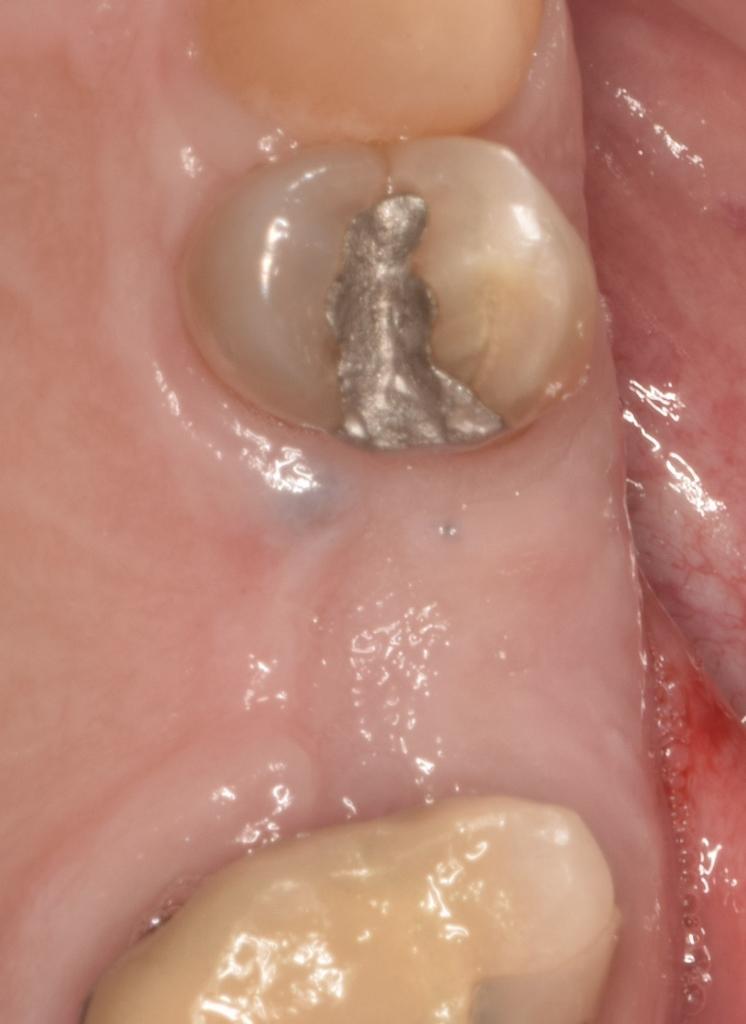
Фото 7: Периапикальная рентгенограмма перед удалением зуба 2.5.
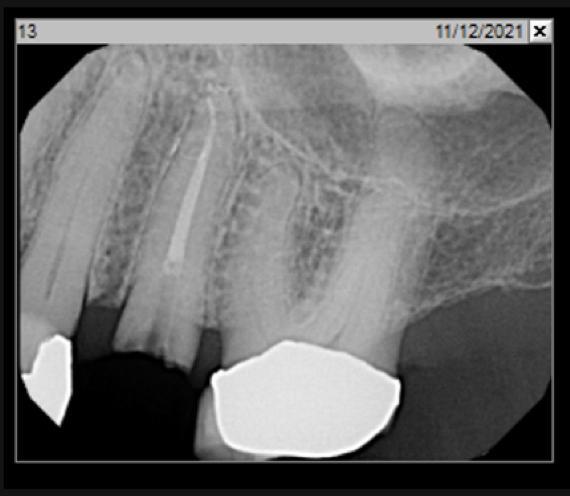
Фото 8: Периапикальная рентгенограмма сразу после удаления.

Фото 9: Периапикальная рентгенограмма, альвеола после костной пластики в месте удаления зуба 2.5.
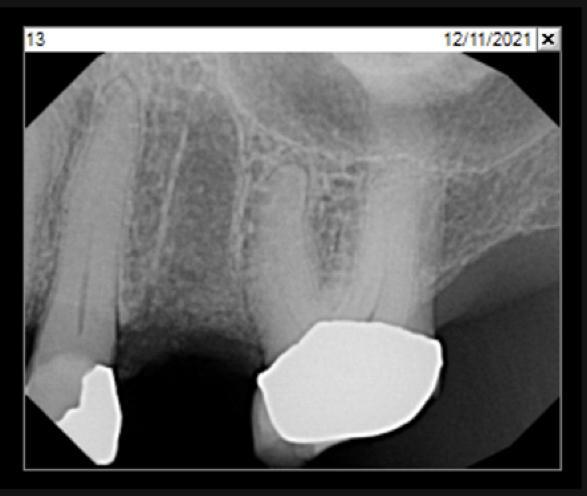
Фото 10: Первоначальное КЛКТ-сканирование для изучения состояния костной ткани перед процедурой установки имплантата.
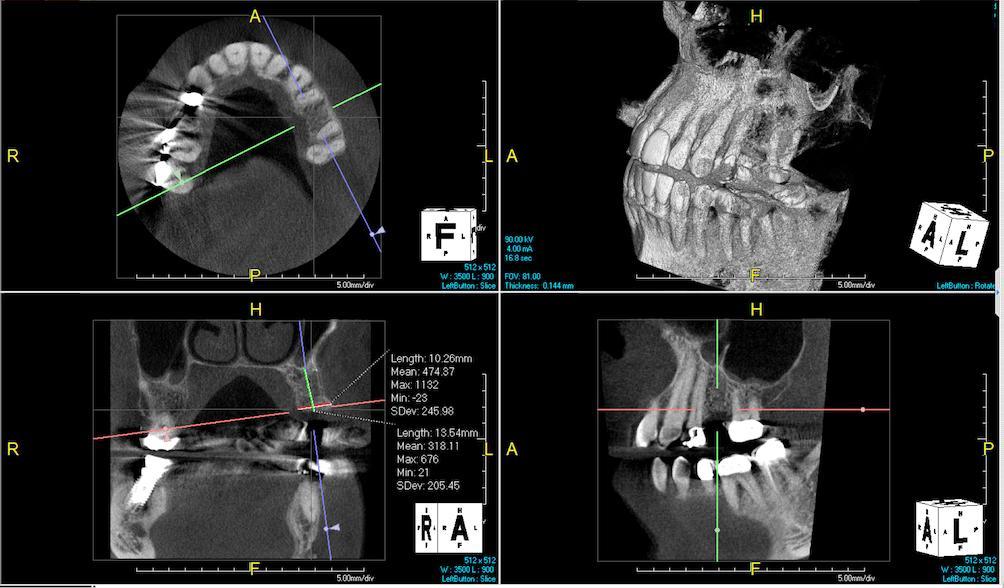
Фото 11: Планирование имплантации на месте зуба 2.5.
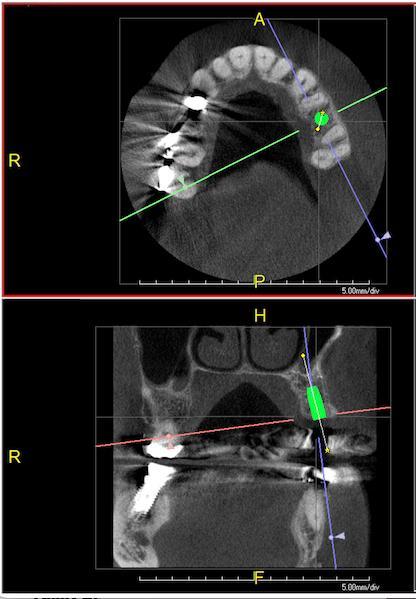
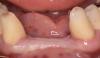
Фото 12: Место операции (зуб 2.5) через 6 месяцев после заживления.
Фото 13: Приподнимание лоскута и начало формирования ложа имплантата.
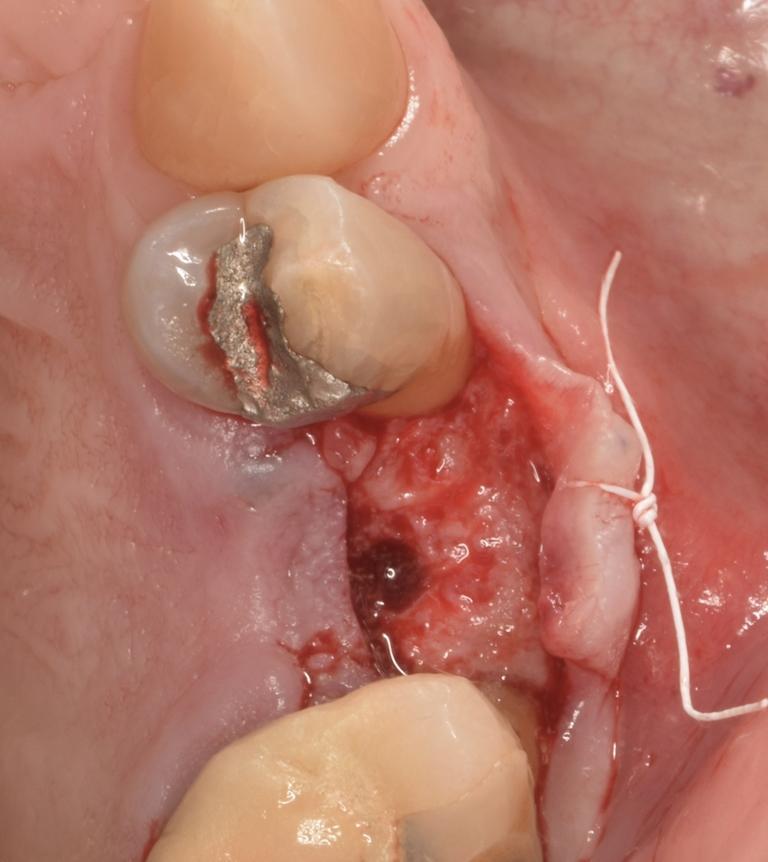
Фото 14: Установка имплантата (после установки направляющего пина [не показан] для проверки угла наклона).
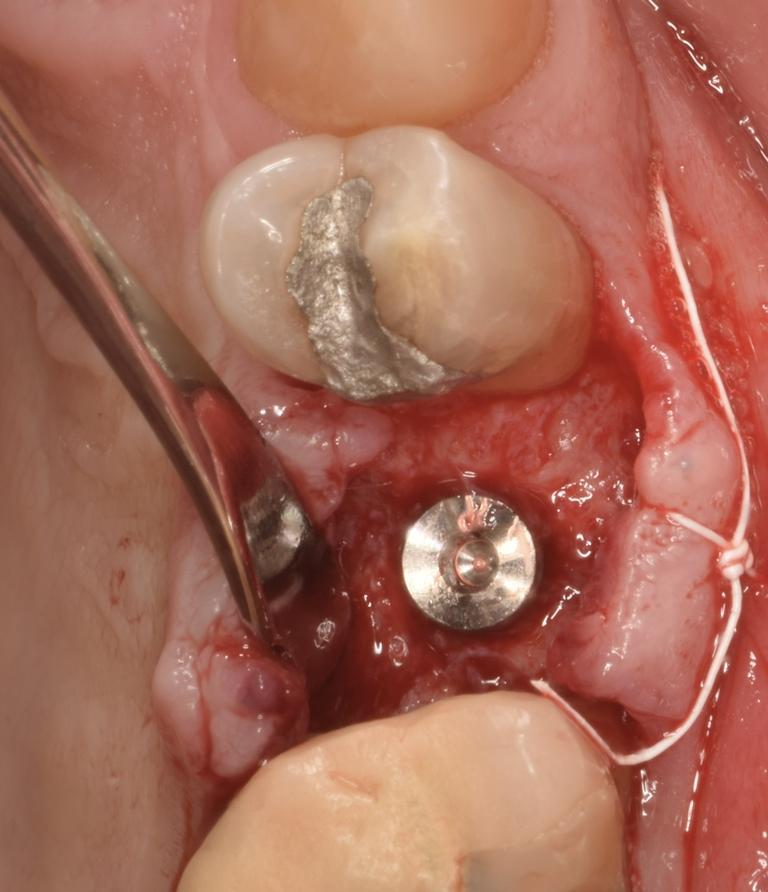
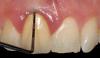
Фото 15: Ушивание места операции.
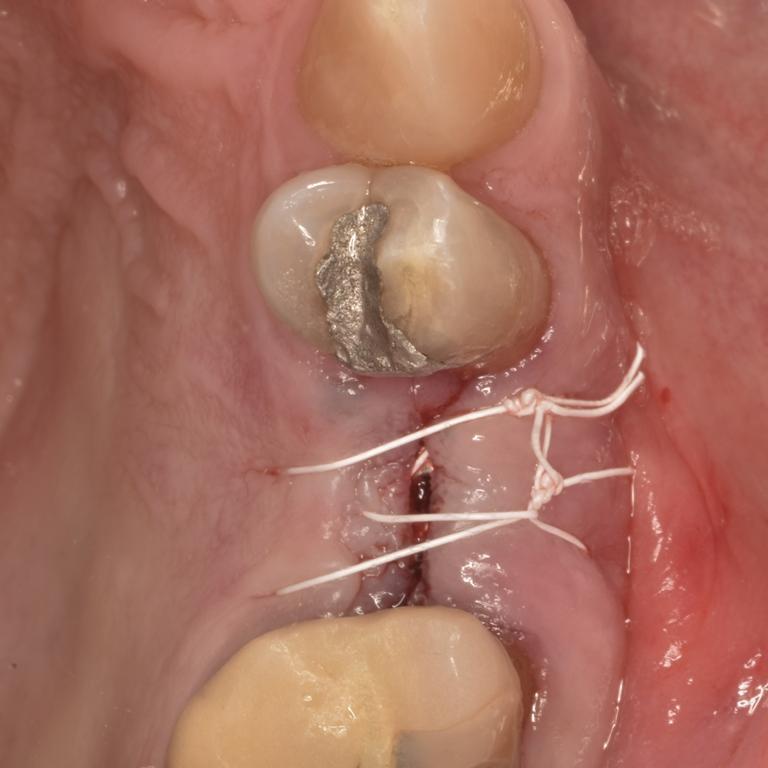
Фото 16: Периапикальная рентгенограмма, место операции (зуб 2.5) через 6 месяцев после удаления и САГ.
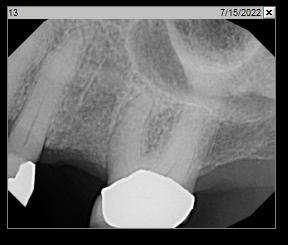
Фото 17: Периапикальная рентгенограмма, показывающая начало формирования ложа имплантата.
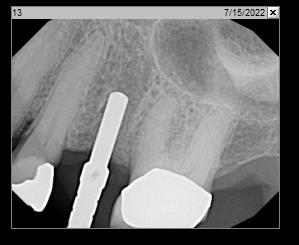
Фото 18: Периапикальная рентгенограмма, показывающая ложе имплантата перед установкой имплантата.
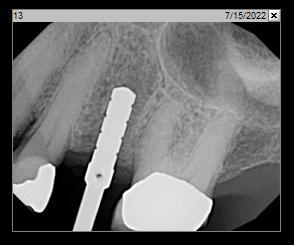
Фото 19: Периапикальная рентгенограмма, показывающая окончательную установку имплантата.
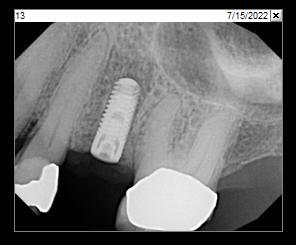
Фото 20: Открытие имплантата на втором этапе, вид с окклюзионной стороны.
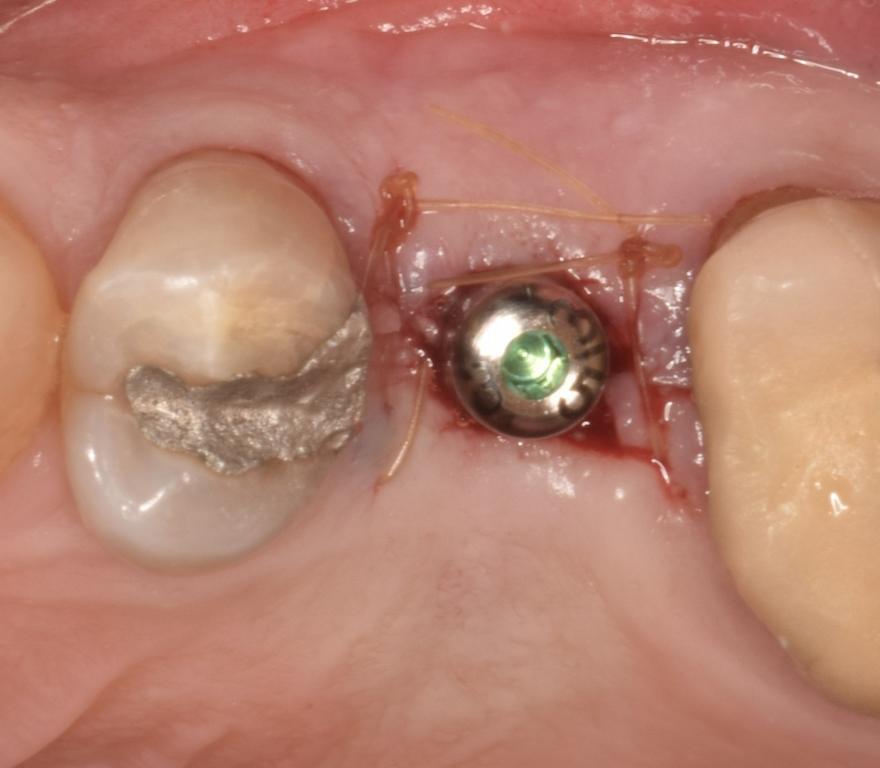
Фото 21: Открытие имплантата на втором этапе, вид с щечной стороны.
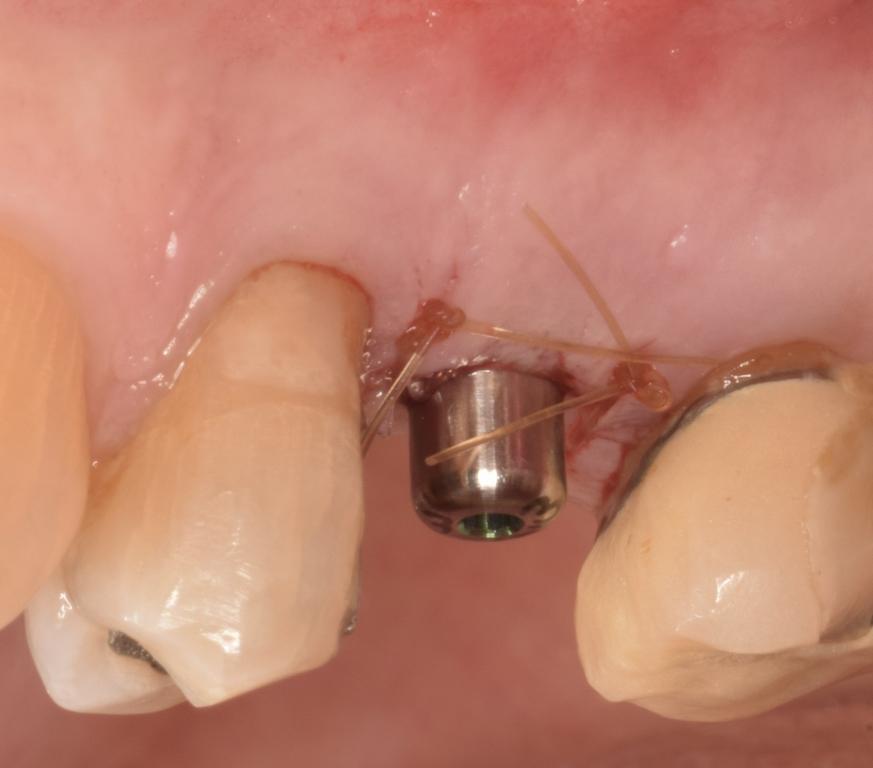
Фото 22: Окончательная реставрация, вид с окклюзионной стороны.
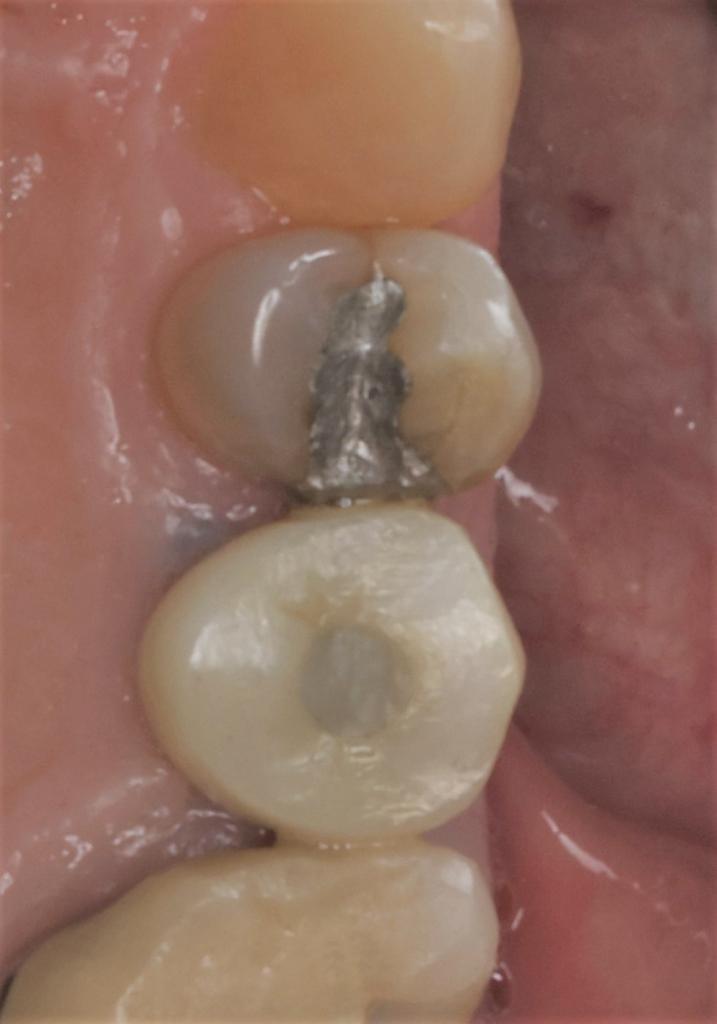
Фото 23: Окончательная реставрация, вид с щечной стороны.
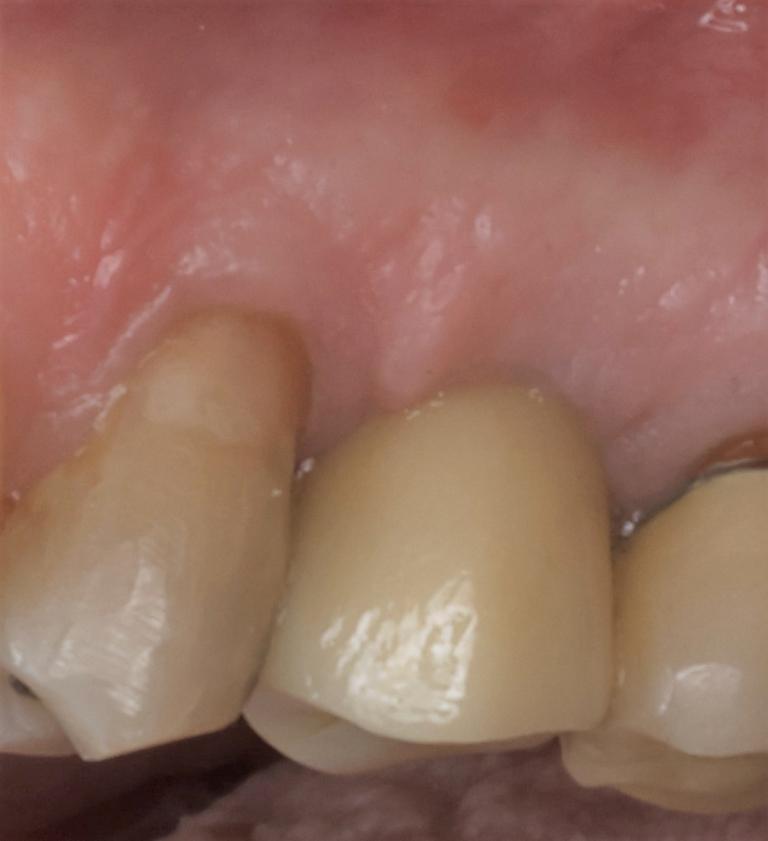
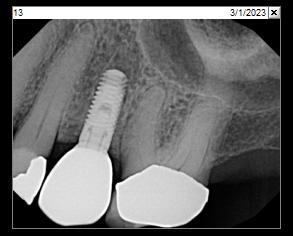
Фото 24: Заключительная рентгенограмма, сделанная при проведении окончательной реставрации.
Обсуждение
В этой серии клинических случаев представлены клинические и рентгенологические результаты после САГ с использованием комбинации аллогенных и ксеногенных заменителей костной ткани в смешанном подходе. Эти клинические случаи демонстрируют, что сочетание аллогенных и ксеногенных заменителей костной ткани может быть успешно использовано для достижения и сохранения размеров гребня после удаления зуба, что позволяет разместить имплантат в оптимальном положении. Кроме того, имплантаты были установлены в разные сроки наблюдения — от 3 до 7 месяцев. Во все моменты времени была достигнута первичная стабильность, и успешная установка реставрации была возможна в среднем в течение 3 месяцев после установки имплантата.
Хотя исследования, сообщающие об использовании комбинированного аллотрансплантата и ксенотрансплантата для процедур САГ, ограничены, результаты настоящего исследования согласуются с немногочисленной литературой по этой теме. В исследовании Poulias и соавт., в котором сравнивались клинические и гистологические результаты заживления альвеол с помощью только минерализованного губчатого аллотрансплантата и минерализованного губчатого аллотрансплантата с наложением лицевого ксенотрансплантата, результаты показали значительно более высокие показатели предотвращения потери ширины гребня и сохранения контура с щечной стороны при использовании комбинированной техники наложения слоев. На гребне в группе с одним аллотрансплантатом средняя потеря ширины гребня составила 1,6 мм, в то время как в группе с аллотрансплантатом и многослойным ксенотрансплантатом средняя потеря ширины гребня составила 0,3 мм. Между тем, на расстоянии 5 мм от вершины гребня группа, получавшая только аллотрансплантат, наблюдалась потеря в среднем 0,8 мм ширины гребня, а в группе, получавшей комбинацию материалов, наблюдалось приращение в среднем 0,5 мм ширины гребня. Гистологически через 4 месяца в группе с открытой альвеолой наблюдалось восстановление 35% объема важной костной ткани и 13% объема не требуемой костной ткани, а в группе с альвеолой с добавленным костным трансплантатом наблюдалось восстановление 40% объема важной костной ткани и 17% объема не требуемой костной ткани без существенных различий между двумя группами. В настоящем исследовании полное рентгенологическое заполнение костной ткани наблюдалось во время КЛКТ-визуализации минимум через 4 месяца после установки имплантата.
Serrano и соавт. сравнили клинические и гистоморфометрические результаты комбинации аллотрансплантата и ксенотрансплантата, используя соотношение ксенотрансплантат/аллотрансплантат 50/50 и 70/30, используя смешанный подход. Результаты исследования через 4 месяца показали среднее увеличение по вертикали на 1 мм в центре альвеоле и потерю ширины костной ткани на 1,6 мм. Гистологический анализ выявил большую вариабельность в соотношении новой костной ткани и остаточной новой костной ткани, варьирующуюся от 1,8% до 35,2%, а остаточного биоматериала — от 5,5% до 45,8%. Аналогичным образом, использование подхода смешивания аллотрансплантата/ксенотрансплантата 50/50 в настоящем исследовании привело к успешной установке имплантатов с первичной стабильностью через минимум 4 месяца без необходимости в дополнительном использовании трансплантата.
САГ — это хирургическая процедура, направленная на сохранение размеров альвеолярного гребня и способствующая оптимальному размещению имплантата. Из-за ограниченной доступности и высокой скорости резорбции аутотрансплантатов, несмотря на их остеогенный потенциал, они редко используются в качестве костного трансплантата при САГ. Аллотрансплантаты широко используются для проведения САГ как отдельно, так и в сочетании с аутотрансплантатами. Аллотрансплантаты выпускаются в виде губчатых, кортикальных, кортико-губчатых и лиофилизированных костных трансплантатов, а также деминерализованных лиофилизированных костных трансплантатов. Их остеоиндуктивные и остеокондуктивные свойства делают их привлекательными для использования при САГ, особенно в интактных альвеолах, где долговременная стабильность объема не является проблемой, и имплантаты могут быть установлены в течение 3 месяцев процедуры САГ. Только ксеногенные костные заменители, из-за их низкой скорости регенерации кости, были трансплантатом выбора для аугментации латеральной пазухи, где требуется значительная регенерация костной ткани.
Комбинирование различных источников костных трансплантатов регулярно документируется в литературе. Borg и Mealey сравнили использование ЛКАТ и комбинации ЛКАТ и ДЛКАТ для САГ; клинически значимых различий не наблюдалось, однако в группе комбинации наблюдался больший процент новой кости и меньший процент остаточных биоматериалов. В рандомизированном исследовании, сравнивавшем кортико-губчатый ЛКАТ в соотношении 50/50 со 100% кортикальным или губчатым ЛКАТ при САГ, не было отмечено различий между группами в отношении процента важной костной ткани или соединительной ткани. Wang и соавт. представили концепцию многослойного костного трансплантата /"сэндвич-техники" для регенерации кости с использованием ксенотрансплантата и аллотрансплантата. Их обоснование состояло в том, чтобы использовать медленно рассасывающийся внешний слой трансплантационного материала, который сопротивлялся бы рассасыванию, и быстро рассасывающийся внутренний слой трансплантата, который быстрее заменялся бы новообразованной костью, что приводило бы к более жизнеспособной кости для установки имплантата в центре альвеолы.
После удаления зуба состояние альвеолы может проявляться либо интактной стенкой альвеолы, расхождением краев раны или фенестрацией, либо отсутствием щечной стенки. Полная регенерация костного дефекта или отсутствующей стенки требует достаточного времени для повторного заселения остеобластами и регенерации кости. Умеренная скорость регенерации костной ткани при использовании исключительно аллотрансплантатов может привести к недостаточной регенерации костной ткани в альвеоле, что приведет к недостаточным размерам гребня для установки имплантата. Для обеспечения остеоиндукции наряду с долговременной стабильностью объема может потребоваться комбинация аллотрансплантата и ксенотрансплантата. Таким образом, сочетание ксеногенного костного трансплантата и аллогенного костного трансплантата в альвеолах после удаления зуба может быть полезным в долгосрочной перспективе, приводя к соответствующей регенерации костной стенки, что, в свою очередь, может снизить вероятность необходимости дополнительной аугментации во время установки имплантата.
Заключение
В этой серии клинических случаев освещается использование смешивания аллогенных и ксеногенных заменителей костной ткани для получения желаемых свойств различных заменителей костной ткани для предсказуемых процедур сохранения альвеолярного гребня. Будущие рандомизированные контролируемые исследования, в которых будут сравниваться различные соотношения между двумя биоматериалами, должны помочь врачам в выборе протоколов смешивания и их результатов.
Авторы:
Samar Shaikh, BDS, MS
Annie Siliang Li
Irina F. Dragan, DDS, DMD, MS, eMBA
Процедура сохранения альвеолярного гребня (САГ) обычно проводится для сохранения ширины и высоты гребня для оптимальной установки дентального имплантата. Смешивание различных источников костных трансплантатов может помочь максимизировать их свойства для получения предсказуемых результатов CАО.

Все операции были выполнены одним врачом в условиях частной клиники. Всем пациентам была проведена процедура САГ, которая включала атравматичное удаление, дегрануляцию, оценку альвеолы и использование комбинации волокон/гранул аллотрансплантата и ксенотрансплантата в соотношении 1:1. В зависимости от дефекта альвеолы во время процедуры использовалась коллагеновая мембрана I или III типа. Во всех случаях перед хирургической установкой имплантата проводилась КЛКТ, а цифровое планирование имплантации проводилось с учетом лучших междисциплинарных практик. Установка имплантата проводилась в соответствии с рекомендациями производителя.
В исследование были включены пять пациентов мужского пола и пять женщин, причем одному из пациентов мужского пола удалили два зуба, в общей было удалено 11 зубов. Причинами удаления зубов были перелом, несостоятельность эндодонтического лечения, пародонтальная инфекция и поддесневой кариес. Заживление после процедуры CАО прошло без осложнений у всех пациентов. Между САГ и процедурой хирургической имплантации прошло не менее 120 дней. На снимках КЛКТ во всех местах удаления было отмечено полное рентгенографическое заполнение костной ткани, и на момент установки имплантата дополнительное наращивание кости не потребовалось.
Данная серия клинических случаев демонстрирует, что, судя по результатам клинических и рентгенографических исследований, комбинация аллогенных и ксеногенных костных заменителей может быть использована для получения предсказуемых результатов после САГ. Будущие рандомизированные контролируемые исследования, в которых будут сравниваться различные соотношения между двумя биоматериалами, должны помочь врачам в выборе протоколов смешивания и их результатов.
Удаление зуба часто приводит к атрофии альвеолярного гребня различной степени. В процессе самостоятельного заживления после удаления зуба костная ткань, окружающая сосудисто-нервный пучок в щечной части альвеолы удаленного зуба, теряет свою функцию, резорбируется и замещается комбинацией перепончатой ретикулофиброзной и пластинчатой кости. Это приводит к истончению костной ткани с щечной стороны по сравнению с костной тканью с язычной/небной стороны. Эта горизонтальная резорбция может проявляться в виде вертикального уменьшения щечной стенки, приводящего к перемещению центра альвеолярного гребня в более язычное/небное положение, неблагоприятное для установки имплантата. В течение первых 12 недель теряется примерно 30% ширины гребня, а 50% горизонтальной ширины кости — до 1 года после удаления зуба.
Успешное лечение имплантатами зависит от адекватных контуров твердых и мягких тканей. Для оптимального размещения имплантата требуется приблизительно 2 мм костной ткани с щечной стороны и 1 мм костной ткани с небной/язычной стороны, чтобы обеспечить адекватное прилегание кости к имплантату после первоначального ремоделирования. Когда место удаления оставляют для самопроизвольного заживления, часто наблюдается вогнутость с щечной стороны, приводящая к потере ширины и высоты альвеолярного гребня, на что могут дополнительно повлиять анатомические, протезные, метаболические, функциональные и/или генетические факторы. Чтобы свести к минимуму потерю размеров гребня после удаления, выполняются процедуры по сохранению альвеолярного гребня (САГ), которые направлены на сохранение размеров гребня после удаления зуба. Такие процедуры необходимы для подготовки места имплантации, обеспечения достаточной ширины и высоты гребня для установки имплантата в положение, необходимое для реставрации. Кроме того, процедуры САГ могут поддерживать адекватные контуры мягких тканей в месте удаления, тем самым улучшая эстетику.
САГ предполагает использование биоматериалов из твердых тканей, таких как костные трансплантаты, и часто может также требовать использования биоматериалов из мягких тканей, таких как мембраны. Основная роль костных трансплантатов заключается в поддержании пространства и стимулировании регенерации костной ткани в альвеоле посредством остеогенеза, остеоиндукции или остеокондукции. Для регенерации используются четыре основных источника костных трансплантатов: аутогенный, аллогенный, ксеногенный и синтетический. Аутогенный костный трансплантат считается "золотым стандартом" регенерации из-за его остеогенного потенциала, которым не обладают другие виды трансплантатов. Однако его быстрая скорость рассасывания и необходимость в дополнительном хирургическом вмешательстве делают его нежелательным вариантом для САГ. Аллогенные костные трансплантаты включают лиофилизированный костный аллотрансплантат (ЛКАТ) и деминерализованный ЛКАТ (ДЛКАТ). ЛКАТ в первую очередь обладает остеокондуктивной природой и действует как каркас, обеспечивающий пролиферацию капилляров и миграцию клеток-предшественников хозяина, запускающих процесс формирования новой кости. Из-за своей остеокондуктивной природы ЛКАТ, по-видимому, демонстрирует медленную скорость резорбции и, следовательно, способность поддерживать стабильность размеров. ДЛКАТ также обладает остеокондуктивными свойствами, но процесс деминерализации позволяет высвобождать костные морфогенные белки, что делает ДЛКАТ единственным аллотрансплантатом, который является остеоиндуктивным по своей природе. Кроме того, аллотрансплантаты также могут быть кортикальными или губчатыми. Трансплантаты из кортикальной костной ткани плотные и имеют высокоорганизованную структуру, что обеспечивает структурную целостность и более медленную резорбцию. Однако организованная таким образом структура приводит к тому, что трансплантату из кортикальной костной ткани не хватает ячеистой структуры, и это ограничивает его остеоиндуктивные свойства. Губчатый костный трансплантат имеет большую площадь трабекулярной поверхности, что способствует реваскуляризации и приживлению. Эти трансплантаты, однако, также могут быть распределены в виде смеси деминерализованной-минерализованной и кортико-губчатой кости, объединяющих свойства различных типов трансплантатов. По сравнению с аутотрансплантатами и аллотрансплантатами, ксенотрансплантаты являются остеокондуктивными с низкой скоростью обновления кости и, таким образом, способствуют поддержанию долгосрочной стабильности объема костной ткани.
Сочетание различных типов костных трансплантатов для использования их желаемых свойств является обычной практикой. Чаще всего аутотрансплантаты комбинируют с ксенотрансплантатами или аллотрансплантатами для получения остеогенных и остеоиндуктивных или остеокондуктивно-восстановительных свойств. В то время как комбинация аллотрансплантата и ксенотрансплантата часто используется для аугментации костной массы в повседневной практике, имеется ограниченное количество литературы, посвященной протоколам смешивания различных костных трансплантатов. Эта комбинация может быть использована для максимизации остеоиндуктивного потенциала аллотрансплантата и замедления скорости обновления кости ксенотрансплантатом, что может привести к повышенной дифференцировке и пролиферации остеогенных клеток и долгосрочной стабильности объема, особенно в стенках альвеолы с костными дефектами.16
Учитывая ограниченность фактических данных по теме аллотрансплантации в сочетании с ксенотрансплантатом, цель этой серии клинических случаев — осветить клинические и рентгенографические результаты комбинированного применения аллотрансплантата и ксенотрансплантата для сохранения альвеолярного гребня, чтобы облегчить оптимальную подготовку места для будущей установки имплантата.
Методы
Эта серия клинических случаев включала случаи, в которых было выполнено удаление зубов, безнадежных с зрения установки реставрации и/или лечения заболеваний пародонта, с последующим САГ с использованием комбинации аллотрансплантата и ксенотрансплантата-заменителя костной ткани перед установкой имплантата. Все пациенты лечились в условиях частной клиники, и операции проводились одним и тем же врачом в соответствии со стандартными процедурами оказания медицинской помощи. Этот набор данных был извлечен как обезличенная информация в соответствии с требованиями Закона о переносимости и подотчетности медицинского страхования (HIPAA). Цифровые фотографии были получены с помощью камеры Canon EOS R7 во время процедур и надежно сохранялись на платформе, соответствующей требованиям HIPPA, при каждом приеме для отслеживания прогресса.
Критериями включения пациентов, набранных для хирургических вмешательств, были возраст >18 лет; здоровые или контролируемые системные заболевания; отсутствие заболеваний пародонта или клинически устойчивых заболеваний пародонта; зуб, подлежащий удалению из-за кариеса, эндодонтической патологии, перелома или хронического заболевания пародонта; планируемая установка имплантата в будущем; индекс кровоточивости при зондировании (КЗ) <10%; и показатель отсутствия зубного налета >90%. Были применены следующие критерии исключения: пациенты с ослабленным иммунитетом; курящие в настоящее время; беременные; с полной атрофией костной ткани с щечной стороны при удалении.
Перед хирургическим вмешательством все пациенты прошли всестороннее обследование пародонта всей полости рта. Это обследование включало регистрацию глубины зондирования, потери прикрепления, индекса КЗ, количества зубного налета, подвижности и фуркации, набор рентгенограмм всей полости рта, сделанных в течение 5 лет после клинического обследования, и недавнюю периапикальную рентгенограмму зуба, подлежащего удалению перед хирургической процедурой.
Процедура сохранения альвеолярного гребня
Были соблюдены комплексные процедуры асептики и стерилизации. Перед хирургической процедурой САГ был проведен тщательный анализ истории болезни каждого пациента. Все пациенты были обезболены с использованием местной анестезии (лидокаин 2%, адреналин 1:100 000) посредством щечной и язычно-небной инфильтрации в зависимости от расположения удаляемого зуба. Зубы удалялись атравматично с помощью периотомов, элеваторов и щипцов.
После удаления зуба участок был дегранулирован, чтобы обеспечить удаление всей гранулематозной ткани. Стенки альвеолы оценивались с помощью пародонтального зонда. Во всех случаях использовалась комбинация аллогенных костных гранул или волокон (vallos, Geistlich) и ксеногенных костных гранул или блоков (Bio-Oss или Bio-Oss Collagen, Geistlich). Костный трансплантат увлажняли и помещали в место удаления зуба в соотношении 1:1. Аллогенная костная ткань способствует остеоиндуктивным свойствам и более быстрому восстановлению естественной костной ткани, однако ей не хватает стабильности объема, которая может потребоваться в определенных клинических ситуациях. Ксеногенная костная ткань способствует долгосрочной стабильности объема кости и действует как каркас для васкуляризации костной ткани и формирования новой костной ткани. Материалы для костного трансплантата смешивали и увлажняли физиологическим раствором, кровью пациента или рекомбинантными факторами роста, полученными из тромбоцитов человека (Lynch Biologics). Коллагеновый матрикс I типа (Mucograft Seal, Geistlich) использовался в клинических случаях, когда стенки альвеолы были неповрежденными. В иных случаях, в клинических случаях с расхождением или фенестрацией щечной пластинки использовалась коллагеновая несшитая мембрана III типа (Bio-Gide, Geistlich).
Место операции было ушита с использованием метода наложения внутреннего поперечного матрацного шва монокриловыми нитями 5-0 или нерассасывающимися нитями из политетрафторэтилена (ПТФЭ) 4-0. Для обезболивания был назначен амоксициллин по 500 мг три раза в день в течение 7 дней, включая отпускаемые без рецепта нестероидные противовоспалительные препараты (НПВП). Пациентам было рекомендовано начать прикладывать лед в течение 24 часов и избегать жевания в этой области. Данные послеоперационного наблюдения были собраны по крайней мере через 14 дней и 120 дней после удаления.
Процедура установки имплантата
Через четыре-шесть месяцев после завершения процедуры САГ всем пациентам перед установкой имплантата была проведена конусно-лучевая компьютерная томография (КЛКТ) для оценки состояния костной ткани и планирования хирургического вмешательства. Был утвержден окончательный план реставрации, включающий процедуру цифрового планирования имплантации.
Все процедуры по имплантации были начаты в соответствии со стандартными асептическими протоколами. В месте операции была проведена щечная и язычно-небная инфильтрационная анестезия с помощью двух карпул 2% лидокаина, с 1:100 000 адреналина. После разреза в середине гребня были приподняты слизисто-надкостничные лоскуты, выкроенные на всю толщину. Формирование ложа для имплантата начинали с помощью остроконечного сверла, за которым последовало спиральное сверло диаметром 2,2 мм. Периапикальная рентгенография была проведена с направляющим пином для проверки угла наклона. Затем ложе для имплантата было доведено до окончательного размера имплантата в соответствии с рекомендациями производителя, и имплантат был установлен в его окончательное положение с помощью хирургического наконечника. На имплантаты с первичной стабильностью <25 Нсм был установлен винт-заглушка, а на имплантаты с первичной стабильностью >25 Нм был установлен формирователь десны. Слизисто-надкостничные лоскуты были хирургически закрыты с использованием нитей из ПТФЭ 4-0 с использованием простой техники наложения прерывистых швов.
Результаты
В это исследование были включены одиннадцать клинических центров из 10 участников, возраст пациентов варьировался от 27 до 85 лет. Пять участников идентифицировали себя как мужчин, в то время как пять идентифицировали себя как женщин. Причинами удаления зуба были безнадежный пародонтологический прогноз, эндодонтическая патология, поддесневой кариес и переломы зубов. После тщательного изучения анамнеза со слов участников было выявлено, что гипертония была наиболее распространенным заболеванием, в то время как у двух участников в анамнезе был рак, а у одного — диабет, который хорошо контролировался.
После удаления зуба семь альвеол были неповрежденными, в трех наблюдались расхождения краев раны, а в одной — фенестрация. У девяти пациентов между САГ и установкой имплантата прошло не менее 120 дней. Установка имплантата была отложена у одного пациента по состоянию здоровья. Первым девяти пациентам дентальные имплантаты устанавливались в среднем через 196 дней, при минимуме в 126 дней и максимуме в 364 дня после САГ. Один имплантат был установлен с использованием двухэтапного подхода, в то время как во всех остальных случаях применялся одномоментный подход к имплантации.
Все пациенты были осмотрены для последующего послеоперационного наблюдения не ранее, чем через 14 дней после САГ. Во всех клинических случаях заживление проходило без осложнений, и пациенты сообщали о незначительном отеке, дискомфорте или боли, которые, как сообщается, утихли к 5-7 дню. Все места удаления/САГ имели достаточную толщину и ширину кератинизированной ткани (>2 мм). Рентгенологическое исследование при КЛКТ, проведенное по крайней мере через 3 месяца после САГ, показало полное рентгенологическое заполнение кости. Во время установки имплантата не потребовалось никаких дополнительных процедур по аугментации твердых тканей.
Представлен репрезентативный случай (клинический случай 1), описывающий как процедуру САГ, так и установку имплантата. На фото с 1 по 9 показаны различные этапы процедуры костной пластики, на фото 10 и 11 показано цифровое планирование имплантации, а на фото с 12 по 19 показана процедура установки имплантата. Второй этап открытия имплантата и окончательная реставрация показаны на фото с 20 по 24.
Фото 1: Зуб 2.5 перед удалением.

Фото 2: Место хирургического вмешательства непосредственно после удаления зуба 2.5 и САГ.

Фото 3: Место операции ушито.

Фото 4: 14-й день после операции.

Фото 5: 28-й день после операции.

Фото 6: 42-й день после операции.

Фото 7: Периапикальная рентгенограмма перед удалением зуба 2.5.

Фото 8: Периапикальная рентгенограмма сразу после удаления.

Фото 9: Периапикальная рентгенограмма, альвеола после костной пластики в месте удаления зуба 2.5.

Фото 10: Первоначальное КЛКТ-сканирование для изучения состояния костной ткани перед процедурой установки имплантата.

Фото 11: Планирование имплантации на месте зуба 2.5.

Фото 12: Место операции (зуб 2.5) через 6 месяцев после заживления.

Фото 13: Приподнимание лоскута и начало формирования ложа имплантата.

Фото 14: Установка имплантата (после установки направляющего пина [не показан] для проверки угла наклона).

Фото 15: Ушивание места операции.

Фото 16: Периапикальная рентгенограмма, место операции (зуб 2.5) через 6 месяцев после удаления и САГ.

Фото 17: Периапикальная рентгенограмма, показывающая начало формирования ложа имплантата.

Фото 18: Периапикальная рентгенограмма, показывающая ложе имплантата перед установкой имплантата.

Фото 19: Периапикальная рентгенограмма, показывающая окончательную установку имплантата.

Фото 20: Открытие имплантата на втором этапе, вид с окклюзионной стороны.

Фото 21: Открытие имплантата на втором этапе, вид с щечной стороны.

Фото 22: Окончательная реставрация, вид с окклюзионной стороны.

Фото 23: Окончательная реставрация, вид с щечной стороны.

Фото 24: Заключительная рентгенограмма, сделанная при проведении окончательной реставрации.

Обсуждение
В этой серии клинических случаев представлены клинические и рентгенологические результаты после САГ с использованием комбинации аллогенных и ксеногенных заменителей костной ткани в смешанном подходе. Эти клинические случаи демонстрируют, что сочетание аллогенных и ксеногенных заменителей костной ткани может быть успешно использовано для достижения и сохранения размеров гребня после удаления зуба, что позволяет разместить имплантат в оптимальном положении. Кроме того, имплантаты были установлены в разные сроки наблюдения — от 3 до 7 месяцев. Во все моменты времени была достигнута первичная стабильность, и успешная установка реставрации была возможна в среднем в течение 3 месяцев после установки имплантата.
Хотя исследования, сообщающие об использовании комбинированного аллотрансплантата и ксенотрансплантата для процедур САГ, ограничены, результаты настоящего исследования согласуются с немногочисленной литературой по этой теме. В исследовании Poulias и соавт., в котором сравнивались клинические и гистологические результаты заживления альвеол с помощью только минерализованного губчатого аллотрансплантата и минерализованного губчатого аллотрансплантата с наложением лицевого ксенотрансплантата, результаты показали значительно более высокие показатели предотвращения потери ширины гребня и сохранения контура с щечной стороны при использовании комбинированной техники наложения слоев. На гребне в группе с одним аллотрансплантатом средняя потеря ширины гребня составила 1,6 мм, в то время как в группе с аллотрансплантатом и многослойным ксенотрансплантатом средняя потеря ширины гребня составила 0,3 мм. Между тем, на расстоянии 5 мм от вершины гребня группа, получавшая только аллотрансплантат, наблюдалась потеря в среднем 0,8 мм ширины гребня, а в группе, получавшей комбинацию материалов, наблюдалось приращение в среднем 0,5 мм ширины гребня. Гистологически через 4 месяца в группе с открытой альвеолой наблюдалось восстановление 35% объема важной костной ткани и 13% объема не требуемой костной ткани, а в группе с альвеолой с добавленным костным трансплантатом наблюдалось восстановление 40% объема важной костной ткани и 17% объема не требуемой костной ткани без существенных различий между двумя группами. В настоящем исследовании полное рентгенологическое заполнение костной ткани наблюдалось во время КЛКТ-визуализации минимум через 4 месяца после установки имплантата.
Serrano и соавт. сравнили клинические и гистоморфометрические результаты комбинации аллотрансплантата и ксенотрансплантата, используя соотношение ксенотрансплантат/аллотрансплантат 50/50 и 70/30, используя смешанный подход. Результаты исследования через 4 месяца показали среднее увеличение по вертикали на 1 мм в центре альвеоле и потерю ширины костной ткани на 1,6 мм. Гистологический анализ выявил большую вариабельность в соотношении новой костной ткани и остаточной новой костной ткани, варьирующуюся от 1,8% до 35,2%, а остаточного биоматериала — от 5,5% до 45,8%. Аналогичным образом, использование подхода смешивания аллотрансплантата/ксенотрансплантата 50/50 в настоящем исследовании привело к успешной установке имплантатов с первичной стабильностью через минимум 4 месяца без необходимости в дополнительном использовании трансплантата.
САГ — это хирургическая процедура, направленная на сохранение размеров альвеолярного гребня и способствующая оптимальному размещению имплантата. Из-за ограниченной доступности и высокой скорости резорбции аутотрансплантатов, несмотря на их остеогенный потенциал, они редко используются в качестве костного трансплантата при САГ. Аллотрансплантаты широко используются для проведения САГ как отдельно, так и в сочетании с аутотрансплантатами. Аллотрансплантаты выпускаются в виде губчатых, кортикальных, кортико-губчатых и лиофилизированных костных трансплантатов, а также деминерализованных лиофилизированных костных трансплантатов. Их остеоиндуктивные и остеокондуктивные свойства делают их привлекательными для использования при САГ, особенно в интактных альвеолах, где долговременная стабильность объема не является проблемой, и имплантаты могут быть установлены в течение 3 месяцев процедуры САГ. Только ксеногенные костные заменители, из-за их низкой скорости регенерации кости, были трансплантатом выбора для аугментации латеральной пазухи, где требуется значительная регенерация костной ткани.
Комбинирование различных источников костных трансплантатов регулярно документируется в литературе. Borg и Mealey сравнили использование ЛКАТ и комбинации ЛКАТ и ДЛКАТ для САГ; клинически значимых различий не наблюдалось, однако в группе комбинации наблюдался больший процент новой кости и меньший процент остаточных биоматериалов. В рандомизированном исследовании, сравнивавшем кортико-губчатый ЛКАТ в соотношении 50/50 со 100% кортикальным или губчатым ЛКАТ при САГ, не было отмечено различий между группами в отношении процента важной костной ткани или соединительной ткани. Wang и соавт. представили концепцию многослойного костного трансплантата /"сэндвич-техники" для регенерации кости с использованием ксенотрансплантата и аллотрансплантата. Их обоснование состояло в том, чтобы использовать медленно рассасывающийся внешний слой трансплантационного материала, который сопротивлялся бы рассасыванию, и быстро рассасывающийся внутренний слой трансплантата, который быстрее заменялся бы новообразованной костью, что приводило бы к более жизнеспособной кости для установки имплантата в центре альвеолы.
После удаления зуба состояние альвеолы может проявляться либо интактной стенкой альвеолы, расхождением краев раны или фенестрацией, либо отсутствием щечной стенки. Полная регенерация костного дефекта или отсутствующей стенки требует достаточного времени для повторного заселения остеобластами и регенерации кости. Умеренная скорость регенерации костной ткани при использовании исключительно аллотрансплантатов может привести к недостаточной регенерации костной ткани в альвеоле, что приведет к недостаточным размерам гребня для установки имплантата. Для обеспечения остеоиндукции наряду с долговременной стабильностью объема может потребоваться комбинация аллотрансплантата и ксенотрансплантата. Таким образом, сочетание ксеногенного костного трансплантата и аллогенного костного трансплантата в альвеолах после удаления зуба может быть полезным в долгосрочной перспективе, приводя к соответствующей регенерации костной стенки, что, в свою очередь, может снизить вероятность необходимости дополнительной аугментации во время установки имплантата.
Заключение
В этой серии клинических случаев освещается использование смешивания аллогенных и ксеногенных заменителей костной ткани для получения желаемых свойств различных заменителей костной ткани для предсказуемых процедур сохранения альвеолярного гребня. Будущие рандомизированные контролируемые исследования, в которых будут сравниваться различные соотношения между двумя биоматериалами, должны помочь врачам в выборе протоколов смешивания и их результатов.
Авторы:
Samar Shaikh, BDS, MS
Annie Siliang Li
Irina F. Dragan, DDS, DMD, MS, eMBA



























































































































































0 комментариев