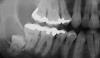
Стабильность уровня костного резидуального гребня вокруг дентальных имплантатов остается одним из наиболее значимых факторов, который определяет общую успешность имплантации. Долгосрочная ретенция исходных показателей высоты костной ткани обеспечивает поддержку поверх лежащих десен, а также благоприятный прогноз установленных имплантатов в перспективе (фото 1). Поэтому очень важно понимать основные причины, которые могут спровоцировать потерю высоты костной ткани в периимплантатной области, а также методы, благодаря которым исходный уровень кости можно сохранить.
Фото 1. Уровень костной ткани вокруг интерфейса соединения имплантата с абатментом.
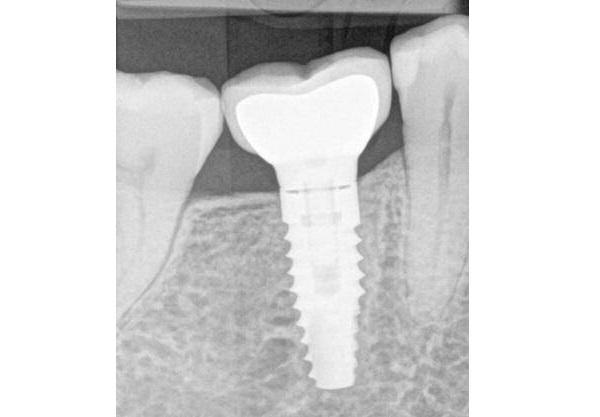
Фото 2. Измерение толщины тонкого биотипа мягких тканей (менее 2 мм).
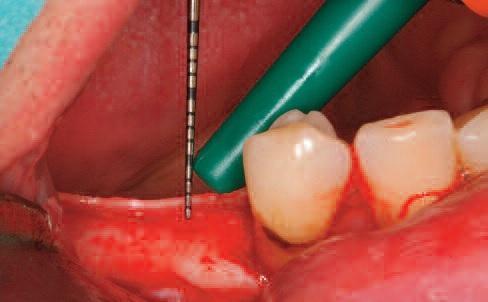
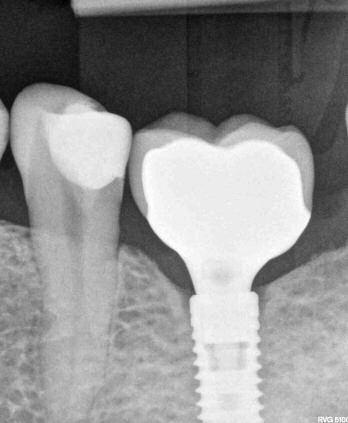
Фото 3. Потеря костной ткани вокруг имплантата с функцией переключения платформы.
Так что же на самом деле более важно: биология или дизайн имплантата? Толщина мягких тканей вокруг имплантата, которая, по сути, представляет параметр биологической ширины, начинает формироваться от интерфейса соединения между имплантатом и формирователем десен. Процесс формирования биологической ширины полностью заканчивается на 8 неделю после установки титановой опоры. Сформированное биологическое уплотнение обеспечивает защиту остеоинтегрированного имплантата от контаминации со стороны пространства ротовой полости. Таким образом, связь между исходной толщиной мягких тканей в области адентии и толщиной десневого покрытия вокруг имплантатов весьма проста и понятна. Для надлежащей защиты костной ткани периимплантатной области требуется как минимум 4 мм мягких тканей, что значительно превышает параметр биологической ширины вокруг собственных зубов. Биологическая ширина вокруг имплантата может формироваться посредством вертикальной потери исходного уровня костного ткани, или же без такового. Рекомендаций относительно необходимости диагностики исходного биотипа десен перед процедурой имплантации пока что не разработано.
Несмотря на это, клиницистам все же нужно учитывать риск чрезмерной резорбции и при возможности минимизировать его. Особенно важно учитывать данные аспекты в случаях установки коротких имплантатов, которые становятся все более популярными в стоматологической практике. На сегодняшний день имплантаты длиной в 8 мм больше не считаются короткими. Имеющиеся данные указывают на то, что имплантаты с длиной даже в 6 мм являются такими же эффективными, как и их более длинные аналоги. Однако, давайте подумаем: если имплантат длиной в 6 мм установить в дистальном участке нижней челюсти, где в большинстве случаев присутствует тонкий биотип десен, то в результате костного ремоделирования приблизительно 2 мм костной ткани будет потеряно, что приведет к тому, что только 4 мм имплантата будет остеоинтегрировано. При таких условиях, риск потери интраоссальной опоры возрастает в несколько раз.
Как же выйти из такой ситуации? Существует несколько вариантов, одни из них являются частично клинически доказанными, иные же основаны на клиническом опыте без надлежащей доказательной базы.
Во-первых, можно установить имплантат более глубоко в костную ткань (фото 4). Клиницисту при этом не стоит забывать о положении таких анатомических структур, как нижнеальвеолярный нерв и верхнечелюстная пазуха. Кроме того, чрезмерное субкрестальное позиционирование имплантатов не способствует сохранению уровня резидуальной кости. Ведь если субкрестально спозициоированные конструкции не обладают функцией переключения платформы, или не характеризуются максимально плотным коническим соединением с абатментом, то вокруг имплантата начнет формироваться воспалительный инфильтрат, который в любом случае спровоцирует резорбцию костной ткани. Резорбция, как правило, сопровождается рецессией и обнажением витков титановой опоры, на которых может собираться зубной налет. Подобные условия являются идеальными для возможного развития перимплантита. Еще одной опцией для профилактики потери периимплантатной костной ткани является вертикальная реконструкция толщины окружающих мягких тканей. Данный подход, по своей сути, является наиболее логическим. Идея такого метода не является новой, еще в 2009 году в журнале JOMI была опубликована статья “The influence of soft tissue thickness on crestal bone changes around implants: a 1-year prospective controlled clinical trial”, в которой было рекомендовано перекрывать дентальный имплантат дополнительным аутогенным, аллогенным или ксеногенным мягкотканым аугментатом.
Фото 4. Субкрестальное позиционирование имплантата.
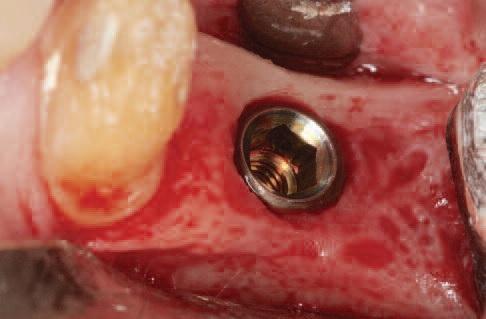
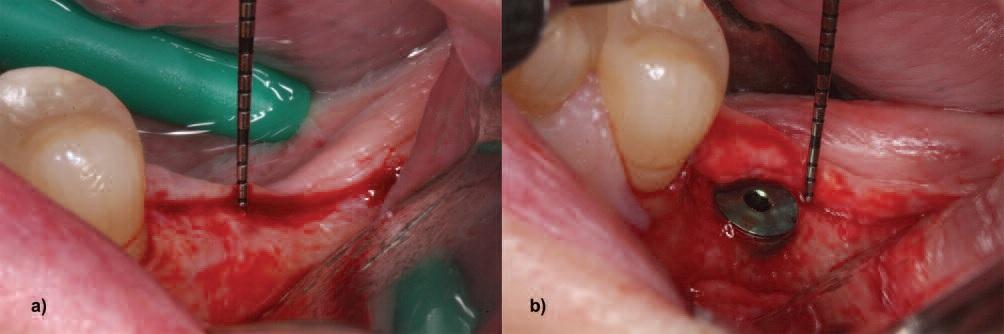
Трансплантат из соединительной ткани считается золотым стандартом для использования во время аугментации мягких тканей вокруг титановых интраоссальных опор. Однако техника применения именного такого материала характеризуется и рядом недостатков: необходимость забора собственных тканей, повышение уровня дискомфорта пациента, и довольно непростой протокол выполнения данной манипуляции. Аллогенные аналогипо типу бесклеточного дермального матрикса, по данным проведенных исследований, являются не менее эффективными и более простыми в использовании. В ходе проведения исследования с участием трех групп пациентов (с тонким биотипом десен, с толстым биотипом десен и пациентов, которым была проведена аугментация мягких тканей) было зарегистрировано следующие результаты: уровень потери вертикальных параметров кости в первой группе исследования составлял 1,74 мм, в то время как в третьей группе – лишь около 0,32 мм. Кроме того, в третье группе исследования удалось верифицировать средний прирост толщины мягкотканого покрытия на 2,33 мм (с 1,5 мм до 3,83 мм) (фото 5а, b). Таким образом, результаты данного исследования указывают на то, что исходный уровень высоты окружающих мягких тканей, необходимый для формирования биологической ширины, может быть компенсирован посредством использования бесклеточного дермального матрикса, обеспечивая, таким образом, редукцию уровня периимплантатной кости.
Фото 5а и 5b. а) Исходная толщина мягких тканей. b) Утолщение мягких тканей после аугментации бесклеточным дермальным матриксом.
В заключение следует подчеркнуть, что диагностика тонкого биотипа десен является крайне важным аспектом для прогнозирования результатов имплантации. Только учитывая данный параметр, можно разработать протоколы лечения, которые позволят минимизировать потерю уровня окружающей имплантат кости и риск развития смежной рецессии десен.
Автор: Dr Tomas Linkevicius, DDS, Dip Pros, PhD Private Practice (Вильнюс, Литва)
Стабильность уровня костного резидуального гребня вокруг дентальных имплантатов остается одним из наиболее значимых факторов, который определяет общую успешность имплантации. Долгосрочная ретенция исходных показателей высоты костной ткани обеспечивает поддержку поверх лежащих десен, а также благоприятный прогноз установленных имплантатов в перспективе (фото 1). Поэтому очень важно понимать основные причины, которые могут спровоцировать потерю высоты костной ткани в периимплантатной области, а также методы, благодаря которым исходный уровень кости можно сохранить.
Фото 1. Уровень костной ткани вокруг интерфейса соединения имплантата с абатментом.

Фото 2. Измерение толщины тонкого биотипа мягких тканей (менее 2 мм).

Фото 3. Потеря костной ткани вокруг имплантата с функцией переключения платформы.

Так что же на самом деле более важно: биология или дизайн имплантата? Толщина мягких тканей вокруг имплантата, которая, по сути, представляет параметр биологической ширины, начинает формироваться от интерфейса соединения между имплантатом и формирователем десен. Процесс формирования биологической ширины полностью заканчивается на 8 неделю после установки титановой опоры. Сформированное биологическое уплотнение обеспечивает защиту остеоинтегрированного имплантата от контаминации со стороны пространства ротовой полости. Таким образом, связь между исходной толщиной мягких тканей в области адентии и толщиной десневого покрытия вокруг имплантатов весьма проста и понятна. Для надлежащей защиты костной ткани периимплантатной области требуется как минимум 4 мм мягких тканей, что значительно превышает параметр биологической ширины вокруг собственных зубов. Биологическая ширина вокруг имплантата может формироваться посредством вертикальной потери исходного уровня костного ткани, или же без такового. Рекомендаций относительно необходимости диагностики исходного биотипа десен перед процедурой имплантации пока что не разработано.
Несмотря на это, клиницистам все же нужно учитывать риск чрезмерной резорбции и при возможности минимизировать его. Особенно важно учитывать данные аспекты в случаях установки коротких имплантатов, которые становятся все более популярными в стоматологической практике. На сегодняшний день имплантаты длиной в 8 мм больше не считаются короткими. Имеющиеся данные указывают на то, что имплантаты с длиной даже в 6 мм являются такими же эффективными, как и их более длинные аналоги. Однако, давайте подумаем: если имплантат длиной в 6 мм установить в дистальном участке нижней челюсти, где в большинстве случаев присутствует тонкий биотип десен, то в результате костного ремоделирования приблизительно 2 мм костной ткани будет потеряно, что приведет к тому, что только 4 мм имплантата будет остеоинтегрировано. При таких условиях, риск потери интраоссальной опоры возрастает в несколько раз.
Как же выйти из такой ситуации? Существует несколько вариантов, одни из них являются частично клинически доказанными, иные же основаны на клиническом опыте без надлежащей доказательной базы.
Во-первых, можно установить имплантат более глубоко в костную ткань (фото 4). Клиницисту при этом не стоит забывать о положении таких анатомических структур, как нижнеальвеолярный нерв и верхнечелюстная пазуха. Кроме того, чрезмерное субкрестальное позиционирование имплантатов не способствует сохранению уровня резидуальной кости. Ведь если субкрестально спозициоированные конструкции не обладают функцией переключения платформы, или не характеризуются максимально плотным коническим соединением с абатментом, то вокруг имплантата начнет формироваться воспалительный инфильтрат, который в любом случае спровоцирует резорбцию костной ткани. Резорбция, как правило, сопровождается рецессией и обнажением витков титановой опоры, на которых может собираться зубной налет. Подобные условия являются идеальными для возможного развития перимплантита. Еще одной опцией для профилактики потери периимплантатной костной ткани является вертикальная реконструкция толщины окружающих мягких тканей. Данный подход, по своей сути, является наиболее логическим. Идея такого метода не является новой, еще в 2009 году в журнале JOMI была опубликована статья “The influence of soft tissue thickness on crestal bone changes around implants: a 1-year prospective controlled clinical trial”, в которой было рекомендовано перекрывать дентальный имплантат дополнительным аутогенным, аллогенным или ксеногенным мягкотканым аугментатом.
Фото 4. Субкрестальное позиционирование имплантата.

Трансплантат из соединительной ткани считается золотым стандартом для использования во время аугментации мягких тканей вокруг титановых интраоссальных опор. Однако техника применения именного такого материала характеризуется и рядом недостатков: необходимость забора собственных тканей, повышение уровня дискомфорта пациента, и довольно непростой протокол выполнения данной манипуляции. Аллогенные аналогипо типу бесклеточного дермального матрикса, по данным проведенных исследований, являются не менее эффективными и более простыми в использовании. В ходе проведения исследования с участием трех групп пациентов (с тонким биотипом десен, с толстым биотипом десен и пациентов, которым была проведена аугментация мягких тканей) было зарегистрировано следующие результаты: уровень потери вертикальных параметров кости в первой группе исследования составлял 1,74 мм, в то время как в третьей группе – лишь около 0,32 мм. Кроме того, в третье группе исследования удалось верифицировать средний прирост толщины мягкотканого покрытия на 2,33 мм (с 1,5 мм до 3,83 мм) (фото 5а, b). Таким образом, результаты данного исследования указывают на то, что исходный уровень высоты окружающих мягких тканей, необходимый для формирования биологической ширины, может быть компенсирован посредством использования бесклеточного дермального матрикса, обеспечивая, таким образом, редукцию уровня периимплантатной кости.
Фото 5а и 5b. а) Исходная толщина мягких тканей. b) Утолщение мягких тканей после аугментации бесклеточным дермальным матриксом.

В заключение следует подчеркнуть, что диагностика тонкого биотипа десен является крайне важным аспектом для прогнозирования результатов имплантации. Только учитывая данный параметр, можно разработать протоколы лечения, которые позволят минимизировать потерю уровня окружающей имплантат кости и риск развития смежной рецессии десен.
Автор: Dr Tomas Linkevicius, DDS, Dip Pros, PhD Private Practice (Вильнюс, Литва)




























































































































































0 комментариев