Протокол немедленной нагрузки имплантатов завоевывает все большую популярность в последние годы, и предусматривает введение несъемной протетической конструкции в окклюзии на протяжении уже первых 48 часов после установки эндоосальных титановых элементов. Сначала подобная процедура была предусмотрена только для имплементации на нижней беззубой челюсти, где количество и качество костной ткани позволяет достичь лучших параметров первичной стабильности, и, следовательно, - более прогнозированного результата. Кроме того, согласно данным литературы, немедленная нагрузка ортопедических супраконтрукций на нижней челюсти одинаково эффективна как для несъемных, так и съемных протезов. Что же касается верхней челюсти, то имеется достаточно данных, доказывающих возможность применения протокола немедленной нагрузки даже с учетом пористости кости в этой области, но для более аргументированных выводов требуется проведение ряда дополнительных и расширенных исследований.
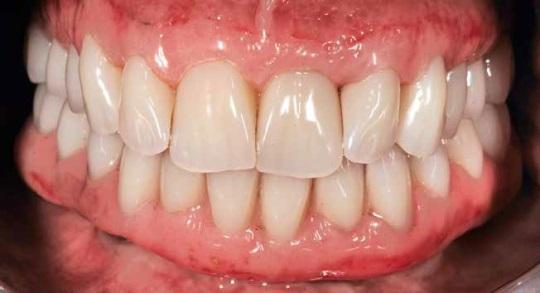
В данной статье представлен комплексный подход к реабилитации именно таких проблемных пациентов, а также детально описаны все фазы такого лечения – начиная от диагностических и заканчивая фиксацией окончательных протетических конструкций.
Техника BARI
Техника BARI (Boosted Advanced Rehabilitation on Implants) – это ускоренный протокол реабилитации пациентов с опорой на дентальные имплантаты. Кроме того, Bari – это еще и название города, в котором данный клинический подход был впервые разработан и имплементирован. По мнению авторов статьи, провизорный протез представляет собой не только временную конструкцию с соответствующими функциональными и эстетическими параметрами, но еще и диагностический инструмент для коррекции возможных деталей в структуре окончательного протетического элемента. Ведь только после достижения всех необходимых функциональных параметров окклюзии с конструкцией провизорного протеза, его без опасений можно заменить на окончательный.
Некоторые прежде разработанные диагностически-функциональные методы реабилитации предлагали использовать несъемные протетические конструкции для анализа имеющихся параметров окклюзии у пациента, среди которых высота прикуса, центральное соотношение, путь введения и эстетический критерий. Техника BARI на диагностической фазе лечения предлагает с этой же целью использовать съемные протезы, обеспечивающие аналогично эффективные результаты анализа окклюзионных составляющих.
Клинический случай
62-летний пациент обратился за стоматологической помощью по причине замены старых полных съемных протезов, жалуясь на их нестабильность во время функционирования и неудовлетворительный внешний вид. В ходе клинического осмотра было обнаружено, что у имеющихся протезов чрезмерно расширены базисы, неправильно сформированы окклюзионные контакты, а также неадекватно установлено межчелюстное соотношение. Из-за прогрессирующей резорбции резидуального гребня, вызванного действием полиметилметакрилатного протеза, у пациента наблюдалась фронтальная диспозиция нижней челюсти, и ее неадекватная ротация в сагиттальной плоскости против часовой стрелки. Говоря иными словами, у больного был зарегистрирован III класс скелетной формы нарушения прикуса. Для более глубокого анализа клинической ситуации пациенту были сделаны фотографии с установленными во рту протезами и без таковых, а также получены альгинатные оттиски обоих челюстей (фото 1-4).
Фото 1. Вид пациента до вмешательства. Визуализация неадекватного эстетического профиля протетических конструкций.

Фото 2. Вид протезов в полости рта: неадекватный вид присутствующих протезов с признаками численных модификаций их конструкции.
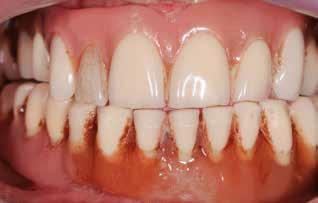
Фото 3. Вид старых протезов.
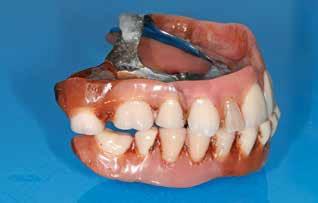
Фото 4. Вид беззубых челюстей без протезов.
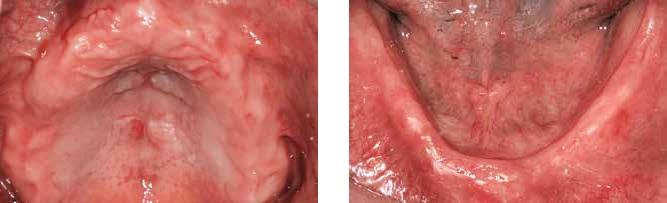
В ходе лечения планировалось изготовить новый съемный протез не верхнюю челюсть и полный протез на нижнюю челюсть с опорой на дентальных имплантатах. Учитывая особенности анатомии, съемный протез на верхнюю челюсть является достаточно прогнозированным и надежным методом лечения полной адентии, в то время как узкий гребень нижней челюсти не позволяет добиться аналогичной стабильности полной съемной конструкции в этой области. Опора протеза на четыре дентальные имплантата позволит не только избежать проблем с ретенцией и стабильностью протеза во время функционирования, но еще и позволит предупредить резорбцию резидуального гребня в задних участках, вызванную зачастую именно движением полной съемной конструкции.
Функция провизорного протеза в данном клиническом случае предполагала регистрацию адекватных межчелюстных и окклюзионных соотношений, с последующим переносом данных параметров на окончательную реставрацию. С помощью гипсовых моделей, полученных с первичных альгинатных оттисков и самополимеризируемой пластмассы (SR Ivolen, Ivoclar Vivadent), были изготовлены индивидуальные оттискные ложки, для коррекции которых дополнительно использовали оттиски из полиэфирного оттискного материала (Impregum, 3M). Данный материал часто используется на клиническом этапе изготовления несъемных конструкций, но врачи также часто применяют его для уточнения будущих границ полностью съемных протезов.
С целью адекватного позиционирования модели верхней челюсти в артикуляторе предварительно проводили регистрацию прикуса с помощью восковых пластин, а также изучение особенностей движения челюсти с использованием лицевой дуги. Межчелюстные соотношения были зафиксированы в соответствии с результатами фонетических тестов, и только после этого модель нижней челюсти была сопоставлена с верхней. После проверки изготовленных протезов в артикуляторе они были переданы в клинику для примерки во рту пациента (фото 5-7).
Фото 5. Окклюзионная схема получена с использованием плоских зубов нижней челюсти и частично-анатомических зубов верхней челюсти.
Фото 6. Вид с зафиксированными провизорными конструкциями: соотношение данных диагностических протезов не демонстрирует признаков чрезмерного зубного перекрытия.
Фото 7. Вид улыбки пациента с провизорными конструкциями.

Данные конструкции именуются диагностическими, поскольку они изготовлены по специфической окклюзионной схеме с гладкой поверхностью зубов нижней челюсти в задних сегментах (0° бугоркового наклона; Orthoplane DCL, Ivoclar Vivadent), а также с частично-анатомической формой задних зубов в структуре протеза верхней челюсти (18° бугоркового наклона; SR Ortholingual DCL, Ivoclar Vivadent). В передних сегментах были поставлены зубы из наногибридного композита (SR Phonares II, Ivoclar Vivadent) для достижения улучшенного эстетического профиля улыбки. Зубы были спозиционированы таким образом, что степень перекрытия составляла 2 мм, не провоцируя при этом симптомов глубокого прикуса. Плоская форма зубов в задних участках нижней челюсти и отсутствие чрезмерного зубного перекрытия позволяет нижней челюсти двигаться в наиболее удобном и физиологическом положении. В данном случае челюсть физиологически сместилась в дистальном направлении через 1 неделю после установки провизорных протезов, после чего врач сформировал в области задних зубов небольшую окклюзионную ямку для стабилизации полученных окклюзионных отношений (фото 8).
Фото 8. Коррекция провизорных зубов задней области на нижней челюсти.
Пациент повторно приходил на контрольные визиты каждые 2 недели, в ходе которых врач углублял окклюзионную ямку для дальнейшей стабилизации прикуса и достижения оптимального уровня зубного перекрытия. Через 2 месяца новое межчелюстное соотношение повторно было перенесено на артикулятор (фото 9-10).
Фото 9. Вид нового состояния окклюзии.
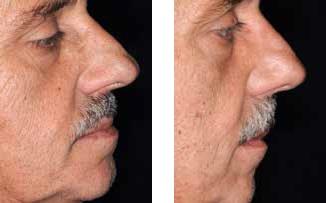
Фото 10. Вид пациента до и после диагностической фазы лечения: визуализация изменения соотношений верхней и нижней челюстей.
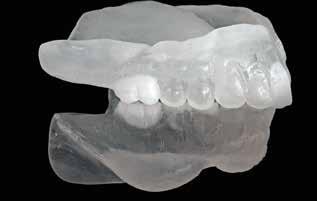
Верхнюю челюсть позиционировали относительно параметров, полученных в ходе регистрации с помощью лицевой дуги, в то время как нижнюю челюсть фиксировали согласно полученной новой позиции провизорного протеза. В дальнейшем использовали частично-анатомические метакрылатные зубы для формирования съемных конструкций как на верхней, так и на нижней челюстях (SR Phonares II Lingual, Ivoclar Vivadent). После проверки полученных новых протезов во рту пациента и регистрации адекватных параметров их стабильности, функции и эстетики, они были продублированы посредством прозрачной акриловой пластмассы (ProBase Clear Cold, Ivoclar Vivadent) (фото 11). Эти копии протезов с установленными зубами были использованы в качестве индивидуализированных оттискных ложек для получения оттиска при помощи цинк-эвгенольного материала.
Фото 11. Дубликат провизорных протезов из прозрачной акриловой пластмассы.
Копия протеза верхней челюсти используется для записи движений с помощью лицевой дуг, после чего она позиционируется в артикуляторе на модели. С помощью дубликата протеза на нижней челюсти удается более просто сопоставить модель до требуемых межчелюстных параметров. Второй набор протезов был получен посредством техники SERT, описанной авторами в предыдущей статье: прозрачные акриловые зубы сегментируются и замещаются штучными аналогами из наногибридного композита (фото 12-15).
Фото 12. Зубы на акриловых дубликатах была заменены на аналоги из наногибридного композита, при этом их позиционирование проводилось в соответствии с ранее зарегистрированной позицией.
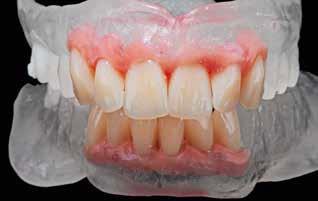
Фото 13. Вид пациента с дубликатами и замененными зубами во фронтальном участке. Припасовка конструкций проводилась довольно просто, учитывая аналогичность новых и прежних протезов.

Фото 14. Внутриоральный вид с установленными дубликатами, по которым будут изготовлены окончательные протетические реставрации. В области нижней челюсти планируется установка дентальных имплантатов.
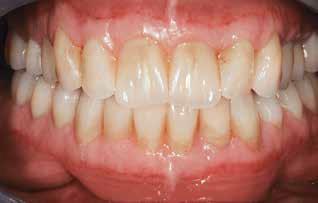
Фото 15. Вид пациента с окончательными конструкциями.

Рентгенконтрастные акриловые копии протезов в дальнейшем используются для трехмерного планирования будущего оперативного вмешательства посредством специализированного программного обеспечения (CodiagnostiX, Institut Straumann AG) (фото 16).
Фото 16. Визуализация позиции рентгенконтрастных зубов в ходе трехмерного компьютерного планирования манипуляции.
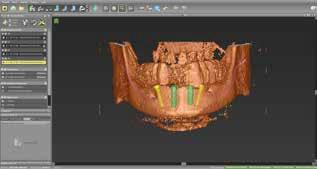
Таким образом, удается определить наиболее протетически выгодную позицию будущих имплантатов с учетом параметров имеющейся костной ткани. В междументальном пространстве планировалась установка 4 эндоосальных титановых конструкций с учетом рекомендованных параметров соотношений между длиной имплантатов и длиной консольных частей будущего протеза. После этого на моделях, зафиксированных в артикуляторе, провели планирование будущей манипуляции с использованием двух шаблонов с окклюзионными стопперами: на нижней челюсти шаблон обеспечивал адекватное позиционирование имплантатов, а на верхней – межчелюстную стабилизацию (фото 17-18).
Фото 17. Вид моделей в артикуляторе: верхняя челюсть установлена согласно данных регистрации при помощи лицевой дуги, нижняя – согласно достигнутой позиции провизорного протеза.

Фото 18. Шаблоны в артикуляторе: нижний – для будущей установки имплантатов в наиболее протетически выгодной позиции, верхний – для стабилизации междучелюстных соотношений.
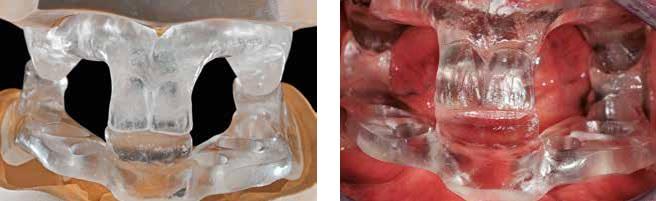
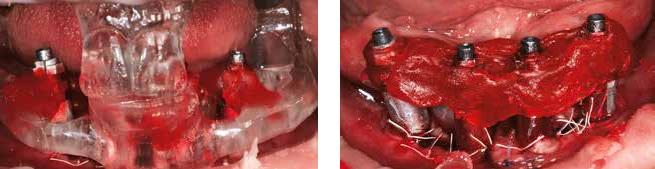
В день оперативного вмешательства состояние между клинической картиной в полости рта и параметрами, полученными в ходе предыдущей диагностики, были дополнительно сопоставлены для проверки их соответствия. После установки четырех имплантатов (Institut Straumann AG) были зафиксированы слепочные трансферы, соединенные между собой посредством ортодонтической лигатуры. Их связь с шаблоном обеспечивалась акриловой пластмассой (Pattern Resin, GC America) (фото 19).
Фото 19. Фиксация трансферов к шаблонам с помощью ортодонтической лигатуры и пластмассы.
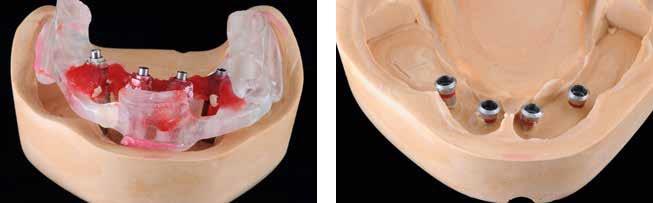
Аналоги присоединяли к трансферам, зафиксированным в шаблонах, после чего посредством последних обеспечивали адекватную репозицию трансферов на гипсовых моделях, установленных в артикуляторе. Аналоги были зафиксированы в моделях при помощи гипса IV класса (Fujirock EP, GC Europe), после затвердевания которого шаблоны удаляли (фото 20).
Фото 20. Соединение трансферов и аналогов и их позиционирование в модели: перенос позиции имплантатов на гипсовые модели.
Для регистрации позиции мягких тканей вокруг установленных имплантатов был получен силиконовый оттиск. Таким образом, с помощью первого набора трансферов удалось зарегистрировать позицию аналогов с учетом состояния съемных протезов, а второй набор, в свою очередь, был использован для проверки адекватности позиционирования и коррекции возможных осложнений. В данном клиническом случае фиксация супраконструкций проводилась прямо в день хирургического вмешательства с учетом того, что все параметры межчелюстных соотношений были удачно зарегистрированы еще на диагностической стадии лечения. В ходе ортопедической реставрации использовали титановые абатменты. После отливки металлического каркаса его зафиксировали к абатментам посредством цемента Panavia SA Cement, Kuraray. Второй набор прежде подготовленных протезов был адаптирован к металлическому каркасу и проверен на наличие пассивного соединения. Каркас и протез фиксировали вместе при помощи пластмассы для съемных протезов, после чего проводили коррекцию конструкции с удалением излишних краев и частей протетической составляющей (фото 21 и 22).
Фото 21. Подбор и адаптация титановых абатментов, и моделирование будущего металлического каркаса.
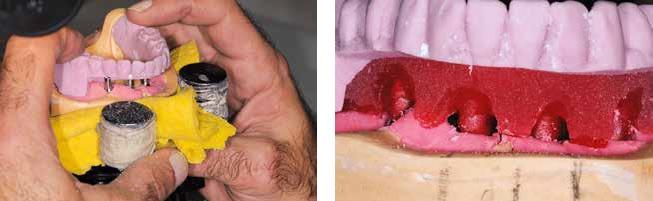
Фото 22. Адаптация протеза нижней челюсти к металлическому каркасу. Металлический каркас фиксировали к аналогам, после чего протез фиксировали к каркасу посредством пластмассы.
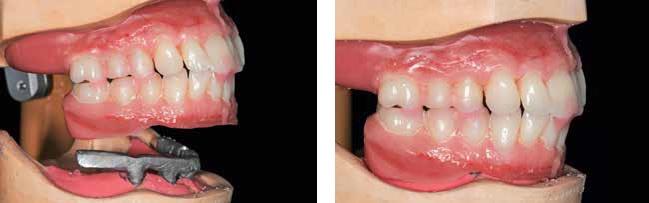
В конце протез заполировали, и, таким образом, перевели съемную конструкцию в несъемный аналог с опорой на дентальные имплантаты. Использование литого каркаса позволило не только своеобразно зашинировать имплантаты, но и предупредить возникновение излишних микродвижений, который могут нарушить процесс осстеоинтеграции инфраоссальных титановых элементов. Подобных безопасных характеристик протетических составляющих можно добиться и с использованием CAD / CAM технологий, но в данном случае авторы использовали описанный выше подход для того, чтобы зафиксировать протез в полости рта прямо в день оперативного вмешательства. CAD / CAM технологии предусматривают передачу протетических данных в фрезерные центры, и, таким образом, процесс изготовления протетической конструкции продолжается дольше, чем 24 часа. А так, через несколько часов после установки имплантатов пациенту была зафиксирована ортопедическая конструкция (с достижением силы торка в 35 Н*см) (фото 23-25).
Фото 23. Установка окончательных протетических конструкций в день оперативного вмешательства. Удаление излишних краев пластмассового протеза.
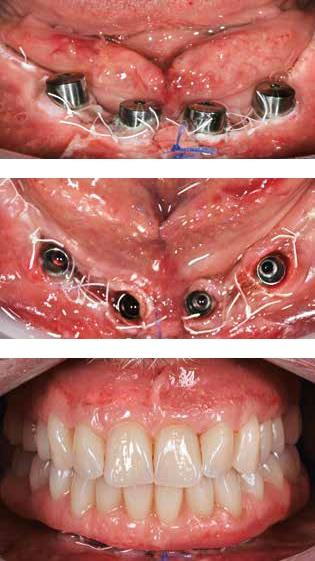
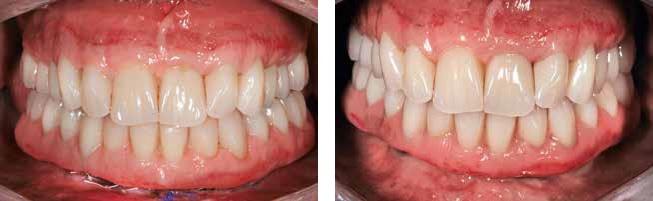
Фото 24. Вид пациента после фиксации окончательного протеза по протоколу немедленной нагрузки.

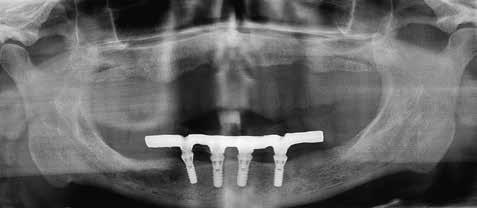
Фото 25. Ортопантомограмма после фиксации протеза.
Учитывая прецизионность диагностической фазы лечения и точность регистрации всех окклюзионных параметров, нам удалось избежать каких-либо серьёзных корректировок установленной протетической конструкции, которая находилась в полости рта пациента на протяжении нескольких недель. Швы были удалены через 8 дней после вмешательства. В течение первых четырех месяцев контрольные визиты проводились раз в месяц, после чего пациент было предписано профессиональную гигиеническую чистку полости рта каждые 4 месяца и контрольные осмотры раз в год. На повторном визите через 12 месяцев после первичного вмешательства имеющаяся протетическая конструкция демонстрировала достаточный уровень функциональности и эстетичности, полностью удовлетворяющий пациента (фото 26-27).
Фото 26. Вид нижней челюсти через 14 месяцев после фиксации окончательной протетической конструкции.
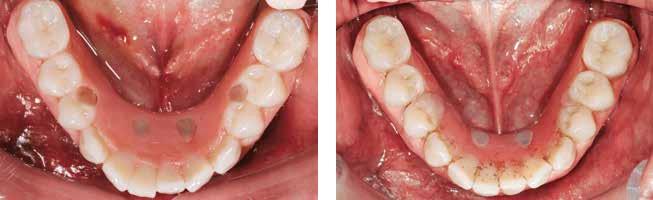
Фото 27. Вид протезов обоих челюстей на контрольном визите через 14 месяцев.
Обсуждение
Эффективность процедуры немедленной нагрузки в области нижней челюсти достаточно задокументирована во множестве клинических и экспериментальных исследований. Первичная стабильность имплантатов вместе с адекватными параметрами окклюзии является ключевыми факторами для достижения наиболее успешных результатов реабилитации пациента.
При достижении данных параметров можно констатировать, что немедленная нагрузка имплантатов на беззубой нижней челюсти является достаточно безопасной и эффективно-прогнозируемой процедурой. Но очень часто у беззубых пациентов отмечается нарушение адекватных окклюзионных соотношений, вертикальных параметров прикуса, фонетических и эстетических составляющих. Аналогичная ситуация может наблюдаться у пациентов, прикус которых крайне компрометирован заболеваниями тканей пародонта.
В описанном выше клиническом случае диагностический этап лечения был наиболее продолжительным, поскольку из-за нарушения прикуса пациенту требовалось провести репозицию нижней челюсти до оптимального окклюзионного соотношения и нормализации параметров нейромышечного аппарата челюстей. Коррекция провизорного протеза может происходить до тех пор, пока не будут достигнуты соответственные параметры прикуса, а пациент не подтвердит адекватность и физиологичность функционирования адаптированной конструкции. С этой целью на протяжении нескольких недель можно использовать разные модификации штучных зубов: от плоских до полуанатомических. После достижения требуемых соотношений, важно зарегистрировать все окклюзионные параметры провизорных протезов для их переноса на окончательные протетические реставрации. Таким образом, окончательная ортопедическая конструкция должна быть точной копией последней версии провизорного протеза. С этой целью используются процедуры позиционирования моделей в артикуляторе, фиксации шаблонов и адаптации трансферов в гипсовых моделей к условиям протезирования.
Несмотря на то, что современные достижения и технологии в области усовершенствования поверхности, дизайна имплантатов и направленной регенерации тканей экономят общее время реабилитации пациента, но адекватный подход к диагностической фазе лечения в дальнейшем также помогает значительно сократить период реабилитации на этапе перехода от временных до окончательных конструкций с опорой на дентальные имплантаты.
Авторы:
Pietro Venezia, MD, DDS, Private Practice, Bari, Italy
Pasquale Lacasella, ODT, Private Practice, Bari, Italy
Luca Cordaro, MD, DDS, PhD, Eastman Dental Hospital, Rome, Italy
Ferruccio Torsello, DDS, PhD, Eastman Dental Hospital, Rome, Italy
Raffaele Cavalcanti, DDS, PhD, Private Practice, Bari, Italy
Производители:
Протокол немедленной нагрузки имплантатов завоевывает все большую популярность в последние годы, и предусматривает введение несъемной протетической конструкции в окклюзии на протяжении уже первых 48 часов после установки эндоосальных титановых элементов. Сначала подобная процедура была предусмотрена только для имплементации на нижней беззубой челюсти, где количество и качество костной ткани позволяет достичь лучших параметров первичной стабильности, и, следовательно, - более прогнозированного результата. Кроме того, согласно данным литературы, немедленная нагрузка ортопедических супраконтрукций на нижней челюсти одинаково эффективна как для несъемных, так и съемных протезов. Что же касается верхней челюсти, то имеется достаточно данных, доказывающих возможность применения протокола немедленной нагрузки даже с учетом пористости кости в этой области, но для более аргументированных выводов требуется проведение ряда дополнительных и расширенных исследований.

В данной статье представлен комплексный подход к реабилитации именно таких проблемных пациентов, а также детально описаны все фазы такого лечения – начиная от диагностических и заканчивая фиксацией окончательных протетических конструкций.
Техника BARI
Техника BARI (Boosted Advanced Rehabilitation on Implants) – это ускоренный протокол реабилитации пациентов с опорой на дентальные имплантаты. Кроме того, Bari – это еще и название города, в котором данный клинический подход был впервые разработан и имплементирован. По мнению авторов статьи, провизорный протез представляет собой не только временную конструкцию с соответствующими функциональными и эстетическими параметрами, но еще и диагностический инструмент для коррекции возможных деталей в структуре окончательного протетического элемента. Ведь только после достижения всех необходимых функциональных параметров окклюзии с конструкцией провизорного протеза, его без опасений можно заменить на окончательный.
Некоторые прежде разработанные диагностически-функциональные методы реабилитации предлагали использовать несъемные протетические конструкции для анализа имеющихся параметров окклюзии у пациента, среди которых высота прикуса, центральное соотношение, путь введения и эстетический критерий. Техника BARI на диагностической фазе лечения предлагает с этой же целью использовать съемные протезы, обеспечивающие аналогично эффективные результаты анализа окклюзионных составляющих.
Клинический случай
62-летний пациент обратился за стоматологической помощью по причине замены старых полных съемных протезов, жалуясь на их нестабильность во время функционирования и неудовлетворительный внешний вид. В ходе клинического осмотра было обнаружено, что у имеющихся протезов чрезмерно расширены базисы, неправильно сформированы окклюзионные контакты, а также неадекватно установлено межчелюстное соотношение. Из-за прогрессирующей резорбции резидуального гребня, вызванного действием полиметилметакрилатного протеза, у пациента наблюдалась фронтальная диспозиция нижней челюсти, и ее неадекватная ротация в сагиттальной плоскости против часовой стрелки. Говоря иными словами, у больного был зарегистрирован III класс скелетной формы нарушения прикуса. Для более глубокого анализа клинической ситуации пациенту были сделаны фотографии с установленными во рту протезами и без таковых, а также получены альгинатные оттиски обоих челюстей (фото 1-4).
Фото 1. Вид пациента до вмешательства. Визуализация неадекватного эстетического профиля протетических конструкций.

Фото 2. Вид протезов в полости рта: неадекватный вид присутствующих протезов с признаками численных модификаций их конструкции.

Фото 3. Вид старых протезов.

Фото 4. Вид беззубых челюстей без протезов.

В ходе лечения планировалось изготовить новый съемный протез не верхнюю челюсть и полный протез на нижнюю челюсть с опорой на дентальных имплантатах. Учитывая особенности анатомии, съемный протез на верхнюю челюсть является достаточно прогнозированным и надежным методом лечения полной адентии, в то время как узкий гребень нижней челюсти не позволяет добиться аналогичной стабильности полной съемной конструкции в этой области. Опора протеза на четыре дентальные имплантата позволит не только избежать проблем с ретенцией и стабильностью протеза во время функционирования, но еще и позволит предупредить резорбцию резидуального гребня в задних участках, вызванную зачастую именно движением полной съемной конструкции.
Функция провизорного протеза в данном клиническом случае предполагала регистрацию адекватных межчелюстных и окклюзионных соотношений, с последующим переносом данных параметров на окончательную реставрацию. С помощью гипсовых моделей, полученных с первичных альгинатных оттисков и самополимеризируемой пластмассы (SR Ivolen, Ivoclar Vivadent), были изготовлены индивидуальные оттискные ложки, для коррекции которых дополнительно использовали оттиски из полиэфирного оттискного материала (Impregum, 3M). Данный материал часто используется на клиническом этапе изготовления несъемных конструкций, но врачи также часто применяют его для уточнения будущих границ полностью съемных протезов.
С целью адекватного позиционирования модели верхней челюсти в артикуляторе предварительно проводили регистрацию прикуса с помощью восковых пластин, а также изучение особенностей движения челюсти с использованием лицевой дуги. Межчелюстные соотношения были зафиксированы в соответствии с результатами фонетических тестов, и только после этого модель нижней челюсти была сопоставлена с верхней. После проверки изготовленных протезов в артикуляторе они были переданы в клинику для примерки во рту пациента (фото 5-7).
Фото 5. Окклюзионная схема получена с использованием плоских зубов нижней челюсти и частично-анатомических зубов верхней челюсти.

Фото 6. Вид с зафиксированными провизорными конструкциями: соотношение данных диагностических протезов не демонстрирует признаков чрезмерного зубного перекрытия.

Фото 7. Вид улыбки пациента с провизорными конструкциями.

Данные конструкции именуются диагностическими, поскольку они изготовлены по специфической окклюзионной схеме с гладкой поверхностью зубов нижней челюсти в задних сегментах (0° бугоркового наклона; Orthoplane DCL, Ivoclar Vivadent), а также с частично-анатомической формой задних зубов в структуре протеза верхней челюсти (18° бугоркового наклона; SR Ortholingual DCL, Ivoclar Vivadent). В передних сегментах были поставлены зубы из наногибридного композита (SR Phonares II, Ivoclar Vivadent) для достижения улучшенного эстетического профиля улыбки. Зубы были спозиционированы таким образом, что степень перекрытия составляла 2 мм, не провоцируя при этом симптомов глубокого прикуса. Плоская форма зубов в задних участках нижней челюсти и отсутствие чрезмерного зубного перекрытия позволяет нижней челюсти двигаться в наиболее удобном и физиологическом положении. В данном случае челюсть физиологически сместилась в дистальном направлении через 1 неделю после установки провизорных протезов, после чего врач сформировал в области задних зубов небольшую окклюзионную ямку для стабилизации полученных окклюзионных отношений (фото 8).
Фото 8. Коррекция провизорных зубов задней области на нижней челюсти.

Пациент повторно приходил на контрольные визиты каждые 2 недели, в ходе которых врач углублял окклюзионную ямку для дальнейшей стабилизации прикуса и достижения оптимального уровня зубного перекрытия. Через 2 месяца новое межчелюстное соотношение повторно было перенесено на артикулятор (фото 9-10).
Фото 9. Вид нового состояния окклюзии.

Фото 10. Вид пациента до и после диагностической фазы лечения: визуализация изменения соотношений верхней и нижней челюстей.

Верхнюю челюсть позиционировали относительно параметров, полученных в ходе регистрации с помощью лицевой дуги, в то время как нижнюю челюсть фиксировали согласно полученной новой позиции провизорного протеза. В дальнейшем использовали частично-анатомические метакрылатные зубы для формирования съемных конструкций как на верхней, так и на нижней челюстях (SR Phonares II Lingual, Ivoclar Vivadent). После проверки полученных новых протезов во рту пациента и регистрации адекватных параметров их стабильности, функции и эстетики, они были продублированы посредством прозрачной акриловой пластмассы (ProBase Clear Cold, Ivoclar Vivadent) (фото 11). Эти копии протезов с установленными зубами были использованы в качестве индивидуализированных оттискных ложек для получения оттиска при помощи цинк-эвгенольного материала.
Фото 11. Дубликат провизорных протезов из прозрачной акриловой пластмассы.

Копия протеза верхней челюсти используется для записи движений с помощью лицевой дуг, после чего она позиционируется в артикуляторе на модели. С помощью дубликата протеза на нижней челюсти удается более просто сопоставить модель до требуемых межчелюстных параметров. Второй набор протезов был получен посредством техники SERT, описанной авторами в предыдущей статье: прозрачные акриловые зубы сегментируются и замещаются штучными аналогами из наногибридного композита (фото 12-15).
Фото 12. Зубы на акриловых дубликатах была заменены на аналоги из наногибридного композита, при этом их позиционирование проводилось в соответствии с ранее зарегистрированной позицией.

Фото 13. Вид пациента с дубликатами и замененными зубами во фронтальном участке. Припасовка конструкций проводилась довольно просто, учитывая аналогичность новых и прежних протезов.

Фото 14. Внутриоральный вид с установленными дубликатами, по которым будут изготовлены окончательные протетические реставрации. В области нижней челюсти планируется установка дентальных имплантатов.

Фото 15. Вид пациента с окончательными конструкциями.

Рентгенконтрастные акриловые копии протезов в дальнейшем используются для трехмерного планирования будущего оперативного вмешательства посредством специализированного программного обеспечения (CodiagnostiX, Institut Straumann AG) (фото 16).
Фото 16. Визуализация позиции рентгенконтрастных зубов в ходе трехмерного компьютерного планирования манипуляции.

Таким образом, удается определить наиболее протетически выгодную позицию будущих имплантатов с учетом параметров имеющейся костной ткани. В междументальном пространстве планировалась установка 4 эндоосальных титановых конструкций с учетом рекомендованных параметров соотношений между длиной имплантатов и длиной консольных частей будущего протеза. После этого на моделях, зафиксированных в артикуляторе, провели планирование будущей манипуляции с использованием двух шаблонов с окклюзионными стопперами: на нижней челюсти шаблон обеспечивал адекватное позиционирование имплантатов, а на верхней – межчелюстную стабилизацию (фото 17-18).
Фото 17. Вид моделей в артикуляторе: верхняя челюсть установлена согласно данных регистрации при помощи лицевой дуги, нижняя – согласно достигнутой позиции провизорного протеза.

Фото 18. Шаблоны в артикуляторе: нижний – для будущей установки имплантатов в наиболее протетически выгодной позиции, верхний – для стабилизации междучелюстных соотношений.

В день оперативного вмешательства состояние между клинической картиной в полости рта и параметрами, полученными в ходе предыдущей диагностики, были дополнительно сопоставлены для проверки их соответствия. После установки четырех имплантатов (Institut Straumann AG) были зафиксированы слепочные трансферы, соединенные между собой посредством ортодонтической лигатуры. Их связь с шаблоном обеспечивалась акриловой пластмассой (Pattern Resin, GC America) (фото 19).
Фото 19. Фиксация трансферов к шаблонам с помощью ортодонтической лигатуры и пластмассы.

Аналоги присоединяли к трансферам, зафиксированным в шаблонах, после чего посредством последних обеспечивали адекватную репозицию трансферов на гипсовых моделях, установленных в артикуляторе. Аналоги были зафиксированы в моделях при помощи гипса IV класса (Fujirock EP, GC Europe), после затвердевания которого шаблоны удаляли (фото 20).
Фото 20. Соединение трансферов и аналогов и их позиционирование в модели: перенос позиции имплантатов на гипсовые модели.

Для регистрации позиции мягких тканей вокруг установленных имплантатов был получен силиконовый оттиск. Таким образом, с помощью первого набора трансферов удалось зарегистрировать позицию аналогов с учетом состояния съемных протезов, а второй набор, в свою очередь, был использован для проверки адекватности позиционирования и коррекции возможных осложнений. В данном клиническом случае фиксация супраконструкций проводилась прямо в день хирургического вмешательства с учетом того, что все параметры межчелюстных соотношений были удачно зарегистрированы еще на диагностической стадии лечения. В ходе ортопедической реставрации использовали титановые абатменты. После отливки металлического каркаса его зафиксировали к абатментам посредством цемента Panavia SA Cement, Kuraray. Второй набор прежде подготовленных протезов был адаптирован к металлическому каркасу и проверен на наличие пассивного соединения. Каркас и протез фиксировали вместе при помощи пластмассы для съемных протезов, после чего проводили коррекцию конструкции с удалением излишних краев и частей протетической составляющей (фото 21 и 22).
Фото 21. Подбор и адаптация титановых абатментов, и моделирование будущего металлического каркаса.

Фото 22. Адаптация протеза нижней челюсти к металлическому каркасу. Металлический каркас фиксировали к аналогам, после чего протез фиксировали к каркасу посредством пластмассы.

В конце протез заполировали, и, таким образом, перевели съемную конструкцию в несъемный аналог с опорой на дентальные имплантаты. Использование литого каркаса позволило не только своеобразно зашинировать имплантаты, но и предупредить возникновение излишних микродвижений, который могут нарушить процесс осстеоинтеграции инфраоссальных титановых элементов. Подобных безопасных характеристик протетических составляющих можно добиться и с использованием CAD / CAM технологий, но в данном случае авторы использовали описанный выше подход для того, чтобы зафиксировать протез в полости рта прямо в день оперативного вмешательства. CAD / CAM технологии предусматривают передачу протетических данных в фрезерные центры, и, таким образом, процесс изготовления протетической конструкции продолжается дольше, чем 24 часа. А так, через несколько часов после установки имплантатов пациенту была зафиксирована ортопедическая конструкция (с достижением силы торка в 35 Н*см) (фото 23-25).
Фото 23. Установка окончательных протетических конструкций в день оперативного вмешательства. Удаление излишних краев пластмассового протеза.

Фото 24. Вид пациента после фиксации окончательного протеза по протоколу немедленной нагрузки.

Фото 25. Ортопантомограмма после фиксации протеза.

Учитывая прецизионность диагностической фазы лечения и точность регистрации всех окклюзионных параметров, нам удалось избежать каких-либо серьёзных корректировок установленной протетической конструкции, которая находилась в полости рта пациента на протяжении нескольких недель. Швы были удалены через 8 дней после вмешательства. В течение первых четырех месяцев контрольные визиты проводились раз в месяц, после чего пациент было предписано профессиональную гигиеническую чистку полости рта каждые 4 месяца и контрольные осмотры раз в год. На повторном визите через 12 месяцев после первичного вмешательства имеющаяся протетическая конструкция демонстрировала достаточный уровень функциональности и эстетичности, полностью удовлетворяющий пациента (фото 26-27).
Фото 26. Вид нижней челюсти через 14 месяцев после фиксации окончательной протетической конструкции.

Фото 27. Вид протезов обоих челюстей на контрольном визите через 14 месяцев.

Обсуждение
Эффективность процедуры немедленной нагрузки в области нижней челюсти достаточно задокументирована во множестве клинических и экспериментальных исследований. Первичная стабильность имплантатов вместе с адекватными параметрами окклюзии является ключевыми факторами для достижения наиболее успешных результатов реабилитации пациента.
При достижении данных параметров можно констатировать, что немедленная нагрузка имплантатов на беззубой нижней челюсти является достаточно безопасной и эффективно-прогнозируемой процедурой. Но очень часто у беззубых пациентов отмечается нарушение адекватных окклюзионных соотношений, вертикальных параметров прикуса, фонетических и эстетических составляющих. Аналогичная ситуация может наблюдаться у пациентов, прикус которых крайне компрометирован заболеваниями тканей пародонта.
В описанном выше клиническом случае диагностический этап лечения был наиболее продолжительным, поскольку из-за нарушения прикуса пациенту требовалось провести репозицию нижней челюсти до оптимального окклюзионного соотношения и нормализации параметров нейромышечного аппарата челюстей. Коррекция провизорного протеза может происходить до тех пор, пока не будут достигнуты соответственные параметры прикуса, а пациент не подтвердит адекватность и физиологичность функционирования адаптированной конструкции. С этой целью на протяжении нескольких недель можно использовать разные модификации штучных зубов: от плоских до полуанатомических. После достижения требуемых соотношений, важно зарегистрировать все окклюзионные параметры провизорных протезов для их переноса на окончательные протетические реставрации. Таким образом, окончательная ортопедическая конструкция должна быть точной копией последней версии провизорного протеза. С этой целью используются процедуры позиционирования моделей в артикуляторе, фиксации шаблонов и адаптации трансферов в гипсовых моделей к условиям протезирования.
Несмотря на то, что современные достижения и технологии в области усовершенствования поверхности, дизайна имплантатов и направленной регенерации тканей экономят общее время реабилитации пациента, но адекватный подход к диагностической фазе лечения в дальнейшем также помогает значительно сократить период реабилитации на этапе перехода от временных до окончательных конструкций с опорой на дентальные имплантаты.
Авторы:
Pietro Venezia, MD, DDS, Private Practice, Bari, Italy
Pasquale Lacasella, ODT, Private Practice, Bari, Italy
Luca Cordaro, MD, DDS, PhD, Eastman Dental Hospital, Rome, Italy
Ferruccio Torsello, DDS, PhD, Eastman Dental Hospital, Rome, Italy
Raffaele Cavalcanti, DDS, PhD, Private Practice, Bari, Italy
































































































































































0 комментариев