Восстановление потерянных зубов при помощи ортопедических конструкций с опорой на дентальные имплантаты в наше время является весьма распространенной стоматологической практикой. Однако аспекты остеоинтеграции опор, как и возобновления соответствующих эстетических параметров в области одиночной и частичной адентии заметно отличаются.
Важным аспектом реабилитации остается восстановление адекватного контура мягких тканей и архитектоники межзубного сосочка, как крайне важных составляющих оптимального профиля улыбки. Отсутствие межзубного сосочка компрометирует не только внешний вид пациента, но и провоцирует возникновение фонетических проблем, а также застревание пищи в проблемной области.
Существует множество различных подходов по восстановлению межзубного сосочка, однако часто из-за скомпрометированных условий кровоснабжения и формирования рубцовой ткани большинство известных хирургических техник являются недостаточно прогнозированными. Villareal в 2010 описал предсказуемый подход к регенерации сосочка с помощью тщательных последовательных манипуляций в области мягких тканей, включающих щадящее выполнение надрезов и минимальную сепарацию лоскута. Основной принцип авторского подхода состоял в сохранении адекватного кровоснабжения и имеющегося качества слизистой. Именно поэтому в ходе данного подхода было рекомендовано отказаться от ушивания области вмешательства, поскольку это может вызвать дополнительную травму или воспаление, что, в конечном счете, негативно отобразится на окончательном результате лечения.
Целью данной стати является презентация серии клинических случаев, в которых восстановление межзубных сосочков в области имплантации выполнялось посредством модифицированной хирургической техники.
Материалы и методы
Клинические данные, используемые в данном исследовании, были взяты из базы данных кафедры пародонтологии и имплантологии стоматологического центра Kriser при Нью-Йоркском университете. Сертификация данных проводилась в отделе проверки качестве того же университета. Исследование проводилось в соответствии с Законом о медицинском страховании и обмене идентификационными данными участвующих при этом сторон, и было одобрено Университетским комитетом по контролю исследований, проводимых с участием людей в качестве субъектов исследования.
Исследуемые субъекты
В исследование было включено десять клинических случаев восстановления области адентии центрального участка верхней челюсти при помощи дентальных имплантатов. В ходе ретроспективной части исследования был проведен анализ пациентов с имеющимися провизорными конструкциями, которые в прошлом прошли через процедуру аугментации межзубного сосочка в период между августом 2011 и августом 2012 года. В состав исследуемой группы было включено 3 мужчин и 7 женщин, средний возраст которых составил 45 лет. В ходе исследования были проанализированы области межзубного сосочка между двумя смежными имплантатами, между имплантатом и собственным зубом, а также в области промежуточной части протеза на участке между 13 и 23 зубами.
Критерии включения в группу исследования были следующие:
- Наличие имплантата, поддерживающего провизорную реставрацию.
- Отсутствие межзубного сосочка (0 или 1 согласно классификации Jemt).
- Отсутствие сосочка в переднем отделе верхней челюсти между двумя соседними имплантатами, имплантатом и зубом, в области промежуточной части протеза.
Для оценки выраженности междуапроксимального сосочка использовали классификацию Jemt:
0 – отсутствие сосочка;
1 – наличие сосочка лишь в половину его нормальной высоты;
2 – наличие более половины высоты сосочка;
3 – наличие сосочка нормальной величины;
4 – гиперплазия сосочка.
Критериями исключения из группы исследования были следующие:
- Состояние беременности или кормящие женщины.
- Активная форма заболевания пародонта в области оставшихся естественных зубов.
- Наличие системных заболеваний или прием лекарственных средств, которые могут повлиять на процесс заживления тканей вокруг дентальных имплантатов.
- Отсутствие мотивации для проведения долгосрочно поддерживающей терапии.
Измерения
Сразу же после фиксации провизорных реставраций с помощью пародонтального зонда North Carolina (Hu-Friedy) было проведено измерение расстояния от контактных областей супраконструкций до сосочковой области десен. После этого проводилась интерпретация результатов в соответствии с классификацией Jemt. С целью повышения точности окончательных результатов, измерения проводились независимо двумя разными исследователями, но ни в одном случае мнения экспертов не отличались, и состояние всех сосочков было оценено как 0 или 1, согласно классификации Jemt. В ходе повторных визитов измерения и классификация сосочков проводилась по той же схеме.
Хирургическая процедура
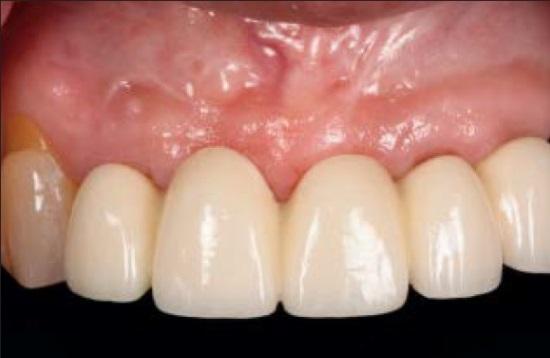
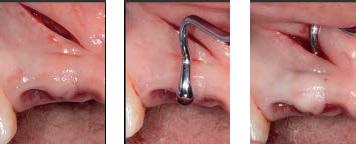
За один час до вмешательства пациенты перорально принимали 2г амоксициллина, или 600 мг при аллергии на пенициллины. После проведения местной анестезии лидокаином с адреналином в концентрации 1: 100000 (Henry Schein) провизорные конструкции были изъяты с целью визуализации области межзубного сосочка. Перед проведением оперативного вмешательства пациентам была проведена процедура расширения межзубного пространства для обеспечения достаточного объема под будущие мягкие ткани (фото 1а).
Фото 1a. Клинический вид провизорной реставрации с отсутствующим сосочком в области имплантата на месте 12 зуба и промежуточной части в области 11 зуба после проведения аугментации.
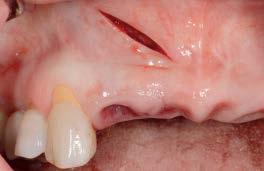
Перед модификацией провизорных конструкций каждый из сосочков был оценен согласно классификации Jemt. После снятия временных реставраций со стороны вестибулярной слизистой апикальнее сосочковой области проводили косой разрез на всю толщину мягких тканей (фото 1b).
Фото 1b. Косой разрез слизистой с вестибулярной стороны.
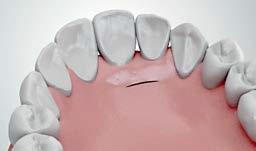
Аналогичный разрез был сделан и с небной стороны (фото 1c).
Фото 1c. Небный разрез.
Косое направление разрезов, как и формирование таковых на некотором расстоянии от имеющегося сосочка, было аргументировано целью сохранения адекватного уровня кровоснабжения в реципиентом участке. С помощью межъязычной (ТLC) (Ebina), модифицированный и двойной угловой (рис 1d) кюрет удалось обеспечить туннельный доступ апикальнее области сосочка без дополнительной травмы мягких тканей.
Фото 1d. Межъязычная кюрета.

Сначала рабочую часть инструмента помещали в область вестибулярного разреза, после чего аккуратно проводили сепарацию надкостницы с целью формирования субпериостального туннеля к альвеолярному гребню, находящемуся апикальнее имеющегося межзубного сосочка (фото 2).
Фото 2а-2с. Сепарация периоста при помощи межъязычной кюреты.
При этом сепарация тканей проводилась настолько аккуратно, что площадь области разреза удалось сохранить в исходном состоянии. Аналогичная манипуляция была выполнена и с небной стороны, что в дальнейшем помогло соединить два туннельных доступа.
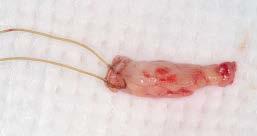
Забор субэпителиального соединительнотканного трансплантата проводили из области неба после выполнения анестезии. Процедура проводилась по техникам Langer-Calagna, а также Hurzeler-Weng. Область раны ушивали при помощи хромированных кетгутовых нитей 4/0 (Ethicon). Два шва были помещены с мезиальной и дистальной сторон самого трансплантата, чтобы облегчить его дальнейшее позиционирование и стабилизацию в области дефекта (фото 3).
Фото 3. Стабилизационный шов на соединительнотканном трансплантате.
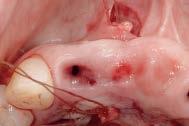
Первично трансплантат был помещен в реципиентную область через вестибулярный разрез, после чего его удалось сместить вплоть до области небного туннеля (фото 4).
Фото 4. Вид размещения трансплантата в области дефекта.
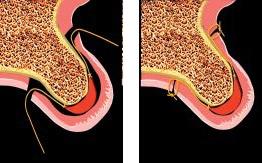
После достижения оптимальной позиции трансплантата его фиксировали в области сформированных ранее вестибулярного и небного разрезов с помощью кетгутовых швов (фото 5).
Фото 5а-5b. Схематическое изображение процедуры аугментации.
В послеоперационном периоде пациентам был предписан прием 500 мг амоксициллина или 150 мг клиндамицин три-четыре раза в день на протяжении 1 недели, в качестве обезболивающих назначался ибупрофен (600 мг каждые 4-6 часов). Также пациентам было рекомендовано использование 0,12% раствора хлоргексидина в качестве ротового ополаскивателя два раза в день, начиная с 24 часов после операции в течение последующих 2-х недель, а также мягкая диета на период заживления раны. Чистка области вмешательства при помощи щетки или зубной нити была запрещена, для этой цели рекомендовалось использовать 0,9% физиологический раствор от 5 до 6 раз в день, или тот же хлоргексидин дважды в день. Повторные осмотры проводились через 7 и 14 дней после ятрогенного вмешательства (фото 6).
Фото 6. Вид через 7-14 дней после аугментации.
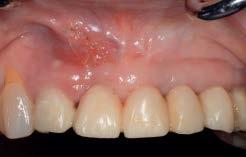
Через 3 месяца после аугментации проводили фиксацию окончательных протетических реставраций (фото 7а-7d), при этом дизайн таковых в области слизистой точно соответствовал контуру ранее подогнанных провизорных конструкций.
Фото 7а. Клинический вид перед фиксацией окончательного протеза.
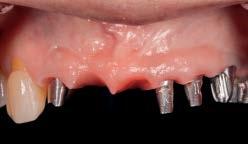
Фото 7b. Клинический вид с установленным окончательным протезом.
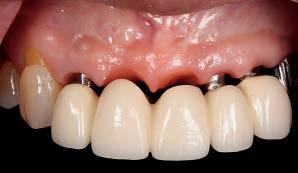
Фото 7с. Клинический вид окончательной супраконструкции.
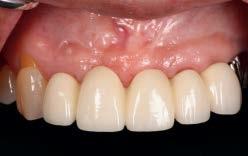
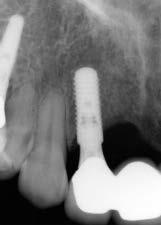
Фото 7d. Рентгенограмма области имплантации на месте 12 зуба и промежуточной части в области 11 зуба.
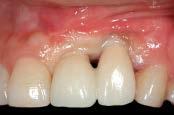
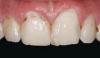
На отдельных участках, где восстановить межзубный сосочек удалось не полностью, проводили небольшое удлинение контактных точек прямо на окончательных супраконструкциях. С целью мониторинга все пациенты повторно посещали стоматолога каждые 3 месяца после фиксации окончательных конструкций. Измерение высоты сосочков, как и оценка их параметров, согласно классификации Jemt, в ходе повторных осмотров проводилась двумя независимыми исследователями. В одном из клинических случаев 55-летняя женщина обратилась за стоматологической помощью по поводу наличия "черного пространства между установленными имплантатами» (фото 8а).
Фото 8а. Дефицит сосочка между установленными имплантатами.
В области адентии на месте левого центрального и латерального резцов у нее были установлены две инфраконструкции, шинируемые посредством реставраций. Присутствующий сосочек относился к классу 0, согласно классификации Jemt. Восстановление сосочка проводилось по описанной выше методике. Через год область черного пространства была полностью заполнена мягкими тканями десны (Jemt 3), после чего пациентке зафиксировали новую протетическую реставрацию (фото 8b и 8c).
Фото 8b. Вид через 12 месяцев: новый сосочек заполнил область дефекта.
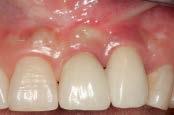
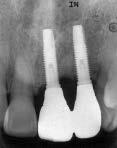
Фото 8с. Рентгенограмма области имплантации для контроля костной ткани между титановыми опорами.
Результаты
Средний период наблюдения в серии 10 клинических случаев составлял 16,3 месяца (в диапазоне от 11 до 30 месяцев), при этом, исходя из классификации Jemt, удалось добиться улучшения сосочков от 0,8 до 2,4 (в диапазоне от 0 до 3). При этом в 2 клинических случаях аугментация проводилась в области центральных резцов, и в 8 случаях – между центральным и латеральным резцами. Лишь у одного пациента сосочек был восстановлен между имплантатом и собственным зубом, в то время как у 5 пациентов – между двумя имплантатами, а у 4 – в области промежуточной части протеза. В ходе исследования в 2 случаях использовались циркониевые абатменты, в 8 – титановые. Лишь в одном клиническом случае нам не удалось улучшить исходные параметры мягких тканей.
Обсуждение
С целью восстановления области межзубного сосочка было предложено сразу несколько клинических подходов. Например, Palacci и коллеги использовали для этого полнотканный лоскут, который сепарировали со щечной и небной сторон, и ротировали на 90 градусов для заполнения им пространства над дентальными имплантатами. Adriaenssens предложил метод так называемого "небного скользящего лоскута" для восстановления сосочка между установленным имплантатом и собственным зубом во фронтальном участке верхней челюсти. Данный подход состоял из передвижения небной слизистой в вестибулярном направлении. Nemcovsky и коллеги для реализации аналогичного подхода предложили использовать U-образный надрез. Аrnoux разработал сразу несколько методов аугментации для восстановления эстетических параметров вокруг одиночного зуба, но в дальнейшем согласился, что предложенные подходы являются недостаточно прогнозированными из-за нарушения кровоснабжения и наличия рубцовой ткани.
Chao разработал технику аугментации по типу игольчатого отверстия для восстановления мягкотканного покрытия области корня зуба. Данный подход не требовал формирования послабляющих разрезов, выполнения острой диссекции или даже ушивания. Процедура Chao очень похожа на технику, описанную в данной статье, с той разницей, что в первой из них предусмотрено выполнение лишь вестибулярного разреза, а также использование биорезорбируемой мембраны (Bio-Gide, Geistlich) или бесклеточного кожного матрикса (Alloderm, BioHorizons). Особенность состоит еще в том, что методика Chao еще и направлена на восстановление покрытия области рецессии, а не реконструкцию межзубного сосочка.
В данной статье представлен модифицированный подход к восстановлению межзубного сосочка, который обеспечивает прогнозированные результаты регенерации мягких тканей. Согласно полученным результатам, удалось добиться улучшения области сосочка от 0,8 до 2,4, согласно классификации Jemt. Исходя из этого, данный метод может быть рекомендован для восстановления сосочка в области между соседними имплантатами, между имплантатом и зубом, в также на участках промежуточной части протетической супраконструкции. При этом, анализируя результаты лечения, также удалось прийти к выводу, что восстановление сосочка в области между имплантатом и зубом является более предсказуемой, нежели в области между двумя имплантатами. Исходя из опыта авторов статьи, это первый случай описания методики восстановления межзубного сосочка, который является достаточно прогнозируемым в долгосрочной в перспективе.
Для адекватного обеспечения доступа и аккуратного формирования слизисто-периостального туннеля требуется применение специфического стоматологического инструментария. Так, использование межъязычной (ТLC) кюреты анатомической формы значительно снижает риск перфорации мягких тканей, а также повышает прогнозируемость выполняемой манипуляции (фото 1d и 2). При этом полного восстановления сосочков удалось добиться в 6 из 10 клинических случаев, и лишь в 3 врачу пришлось провести небольшое удлинение точки контакта в области окончательных реставраций. Но это никак не повлияло на показатель удовлетворенности пациентов результатами проведенного лечения. В одном клиническом случае нам не удалось восстановить мягкие ткани в надлежащем объема, из-за чего данному пациенту было проведено повторное хирургическое вмешательство и в данное время он находится на этапе заживления раны.
Для подтверждения стабильности результатов, обеспечиваемых данной техникой реконструкции мягких тканей, требуется проведение дальнейших клинических исследований, однако даже исходя из полученных данных, можно резюмировать, что данная методика является весьма предсказуемой и эффективной для восстановления мягких тканей в эстетической зоне.
Заключение
С учетом ограничений данного исследования, удалось установить, что средний показатель улучшения сосочка по классификации Jemt составляет 1,6 (в диапазоне от 0,8 до 2,4), и является приемлемым для восстановления мягких тканей между двумя смежными имплантатами, между имплантатом и собственным зубом, а также в области промежуточной части супраконструкции. Прогнозируемый результат лечения обеспечивается точно спланированным разрезом, атравматичным подходом и обеспечением постоперационной поддержки в домашних условиях. Для подтверждения эффективности предложенной методики требуется проведение последующих клинических исследований.
Авторы:
Stuart Froum, DDS
Miltiadis Lagoudis, DMD
Giovanni Molina Rojas, DDS
Takanori Suzuki, DDS, PhD
Sang-Choon Cho, DDS
Восстановление потерянных зубов при помощи ортопедических конструкций с опорой на дентальные имплантаты в наше время является весьма распространенной стоматологической практикой. Однако аспекты остеоинтеграции опор, как и возобновления соответствующих эстетических параметров в области одиночной и частичной адентии заметно отличаются.
Важным аспектом реабилитации остается восстановление адекватного контура мягких тканей и архитектоники межзубного сосочка, как крайне важных составляющих оптимального профиля улыбки. Отсутствие межзубного сосочка компрометирует не только внешний вид пациента, но и провоцирует возникновение фонетических проблем, а также застревание пищи в проблемной области.

Существует множество различных подходов по восстановлению межзубного сосочка, однако часто из-за скомпрометированных условий кровоснабжения и формирования рубцовой ткани большинство известных хирургических техник являются недостаточно прогнозированными. Villareal в 2010 описал предсказуемый подход к регенерации сосочка с помощью тщательных последовательных манипуляций в области мягких тканей, включающих щадящее выполнение надрезов и минимальную сепарацию лоскута. Основной принцип авторского подхода состоял в сохранении адекватного кровоснабжения и имеющегося качества слизистой. Именно поэтому в ходе данного подхода было рекомендовано отказаться от ушивания области вмешательства, поскольку это может вызвать дополнительную травму или воспаление, что, в конечном счете, негативно отобразится на окончательном результате лечения.
Целью данной стати является презентация серии клинических случаев, в которых восстановление межзубных сосочков в области имплантации выполнялось посредством модифицированной хирургической техники.
Материалы и методы
Клинические данные, используемые в данном исследовании, были взяты из базы данных кафедры пародонтологии и имплантологии стоматологического центра Kriser при Нью-Йоркском университете. Сертификация данных проводилась в отделе проверки качестве того же университета. Исследование проводилось в соответствии с Законом о медицинском страховании и обмене идентификационными данными участвующих при этом сторон, и было одобрено Университетским комитетом по контролю исследований, проводимых с участием людей в качестве субъектов исследования.
Исследуемые субъекты
В исследование было включено десять клинических случаев восстановления области адентии центрального участка верхней челюсти при помощи дентальных имплантатов. В ходе ретроспективной части исследования был проведен анализ пациентов с имеющимися провизорными конструкциями, которые в прошлом прошли через процедуру аугментации межзубного сосочка в период между августом 2011 и августом 2012 года. В состав исследуемой группы было включено 3 мужчин и 7 женщин, средний возраст которых составил 45 лет. В ходе исследования были проанализированы области межзубного сосочка между двумя смежными имплантатами, между имплантатом и собственным зубом, а также в области промежуточной части протеза на участке между 13 и 23 зубами.
Критерии включения в группу исследования были следующие:
- Наличие имплантата, поддерживающего провизорную реставрацию.
- Отсутствие межзубного сосочка (0 или 1 согласно классификации Jemt).
- Отсутствие сосочка в переднем отделе верхней челюсти между двумя соседними имплантатами, имплантатом и зубом, в области промежуточной части протеза.
Для оценки выраженности междуапроксимального сосочка использовали классификацию Jemt:
0 – отсутствие сосочка;
1 – наличие сосочка лишь в половину его нормальной высоты;
2 – наличие более половины высоты сосочка;
3 – наличие сосочка нормальной величины;
4 – гиперплазия сосочка.
Критериями исключения из группы исследования были следующие:
- Состояние беременности или кормящие женщины.
- Активная форма заболевания пародонта в области оставшихся естественных зубов.
- Наличие системных заболеваний или прием лекарственных средств, которые могут повлиять на процесс заживления тканей вокруг дентальных имплантатов.
- Отсутствие мотивации для проведения долгосрочно поддерживающей терапии.
Измерения
Сразу же после фиксации провизорных реставраций с помощью пародонтального зонда North Carolina (Hu-Friedy) было проведено измерение расстояния от контактных областей супраконструкций до сосочковой области десен. После этого проводилась интерпретация результатов в соответствии с классификацией Jemt. С целью повышения точности окончательных результатов, измерения проводились независимо двумя разными исследователями, но ни в одном случае мнения экспертов не отличались, и состояние всех сосочков было оценено как 0 или 1, согласно классификации Jemt. В ходе повторных визитов измерения и классификация сосочков проводилась по той же схеме.
Хирургическая процедура
За один час до вмешательства пациенты перорально принимали 2г амоксициллина, или 600 мг при аллергии на пенициллины. После проведения местной анестезии лидокаином с адреналином в концентрации 1: 100000 (Henry Schein) провизорные конструкции были изъяты с целью визуализации области межзубного сосочка. Перед проведением оперативного вмешательства пациентам была проведена процедура расширения межзубного пространства для обеспечения достаточного объема под будущие мягкие ткани (фото 1а).
Фото 1a. Клинический вид провизорной реставрации с отсутствующим сосочком в области имплантата на месте 12 зуба и промежуточной части в области 11 зуба после проведения аугментации.

Перед модификацией провизорных конструкций каждый из сосочков был оценен согласно классификации Jemt. После снятия временных реставраций со стороны вестибулярной слизистой апикальнее сосочковой области проводили косой разрез на всю толщину мягких тканей (фото 1b).
Фото 1b. Косой разрез слизистой с вестибулярной стороны.

Аналогичный разрез был сделан и с небной стороны (фото 1c).
Фото 1c. Небный разрез.

Косое направление разрезов, как и формирование таковых на некотором расстоянии от имеющегося сосочка, было аргументировано целью сохранения адекватного уровня кровоснабжения в реципиентом участке. С помощью межъязычной (ТLC) (Ebina), модифицированный и двойной угловой (рис 1d) кюрет удалось обеспечить туннельный доступ апикальнее области сосочка без дополнительной травмы мягких тканей.
Фото 1d. Межъязычная кюрета.

Сначала рабочую часть инструмента помещали в область вестибулярного разреза, после чего аккуратно проводили сепарацию надкостницы с целью формирования субпериостального туннеля к альвеолярному гребню, находящемуся апикальнее имеющегося межзубного сосочка (фото 2).
Фото 2а-2с. Сепарация периоста при помощи межъязычной кюреты.

При этом сепарация тканей проводилась настолько аккуратно, что площадь области разреза удалось сохранить в исходном состоянии. Аналогичная манипуляция была выполнена и с небной стороны, что в дальнейшем помогло соединить два туннельных доступа.
Забор субэпителиального соединительнотканного трансплантата проводили из области неба после выполнения анестезии. Процедура проводилась по техникам Langer-Calagna, а также Hurzeler-Weng. Область раны ушивали при помощи хромированных кетгутовых нитей 4/0 (Ethicon). Два шва были помещены с мезиальной и дистальной сторон самого трансплантата, чтобы облегчить его дальнейшее позиционирование и стабилизацию в области дефекта (фото 3).
Фото 3. Стабилизационный шов на соединительнотканном трансплантате.

Первично трансплантат был помещен в реципиентную область через вестибулярный разрез, после чего его удалось сместить вплоть до области небного туннеля (фото 4).
Фото 4. Вид размещения трансплантата в области дефекта.

После достижения оптимальной позиции трансплантата его фиксировали в области сформированных ранее вестибулярного и небного разрезов с помощью кетгутовых швов (фото 5).
Фото 5а-5b. Схематическое изображение процедуры аугментации.

В послеоперационном периоде пациентам был предписан прием 500 мг амоксициллина или 150 мг клиндамицин три-четыре раза в день на протяжении 1 недели, в качестве обезболивающих назначался ибупрофен (600 мг каждые 4-6 часов). Также пациентам было рекомендовано использование 0,12% раствора хлоргексидина в качестве ротового ополаскивателя два раза в день, начиная с 24 часов после операции в течение последующих 2-х недель, а также мягкая диета на период заживления раны. Чистка области вмешательства при помощи щетки или зубной нити была запрещена, для этой цели рекомендовалось использовать 0,9% физиологический раствор от 5 до 6 раз в день, или тот же хлоргексидин дважды в день. Повторные осмотры проводились через 7 и 14 дней после ятрогенного вмешательства (фото 6).
Фото 6. Вид через 7-14 дней после аугментации.

Через 3 месяца после аугментации проводили фиксацию окончательных протетических реставраций (фото 7а-7d), при этом дизайн таковых в области слизистой точно соответствовал контуру ранее подогнанных провизорных конструкций.
Фото 7а. Клинический вид перед фиксацией окончательного протеза.

Фото 7b. Клинический вид с установленным окончательным протезом.

Фото 7с. Клинический вид окончательной супраконструкции.

Фото 7d. Рентгенограмма области имплантации на месте 12 зуба и промежуточной части в области 11 зуба.

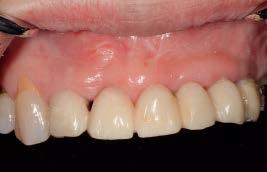
На отдельных участках, где восстановить межзубный сосочек удалось не полностью, проводили небольшое удлинение контактных точек прямо на окончательных супраконструкциях. С целью мониторинга все пациенты повторно посещали стоматолога каждые 3 месяца после фиксации окончательных конструкций. Измерение высоты сосочков, как и оценка их параметров, согласно классификации Jemt, в ходе повторных осмотров проводилась двумя независимыми исследователями. В одном из клинических случаев 55-летняя женщина обратилась за стоматологической помощью по поводу наличия "черного пространства между установленными имплантатами» (фото 8а).
Фото 8а. Дефицит сосочка между установленными имплантатами.

В области адентии на месте левого центрального и латерального резцов у нее были установлены две инфраконструкции, шинируемые посредством реставраций. Присутствующий сосочек относился к классу 0, согласно классификации Jemt. Восстановление сосочка проводилось по описанной выше методике. Через год область черного пространства была полностью заполнена мягкими тканями десны (Jemt 3), после чего пациентке зафиксировали новую протетическую реставрацию (фото 8b и 8c).
Фото 8b. Вид через 12 месяцев: новый сосочек заполнил область дефекта.

Фото 8с. Рентгенограмма области имплантации для контроля костной ткани между титановыми опорами.

Результаты
Средний период наблюдения в серии 10 клинических случаев составлял 16,3 месяца (в диапазоне от 11 до 30 месяцев), при этом, исходя из классификации Jemt, удалось добиться улучшения сосочков от 0,8 до 2,4 (в диапазоне от 0 до 3). При этом в 2 клинических случаях аугментация проводилась в области центральных резцов, и в 8 случаях – между центральным и латеральным резцами. Лишь у одного пациента сосочек был восстановлен между имплантатом и собственным зубом, в то время как у 5 пациентов – между двумя имплантатами, а у 4 – в области промежуточной части протеза. В ходе исследования в 2 случаях использовались циркониевые абатменты, в 8 – титановые. Лишь в одном клиническом случае нам не удалось улучшить исходные параметры мягких тканей.
Обсуждение
С целью восстановления области межзубного сосочка было предложено сразу несколько клинических подходов. Например, Palacci и коллеги использовали для этого полнотканный лоскут, который сепарировали со щечной и небной сторон, и ротировали на 90 градусов для заполнения им пространства над дентальными имплантатами. Adriaenssens предложил метод так называемого "небного скользящего лоскута" для восстановления сосочка между установленным имплантатом и собственным зубом во фронтальном участке верхней челюсти. Данный подход состоял из передвижения небной слизистой в вестибулярном направлении. Nemcovsky и коллеги для реализации аналогичного подхода предложили использовать U-образный надрез. Аrnoux разработал сразу несколько методов аугментации для восстановления эстетических параметров вокруг одиночного зуба, но в дальнейшем согласился, что предложенные подходы являются недостаточно прогнозированными из-за нарушения кровоснабжения и наличия рубцовой ткани.
Chao разработал технику аугментации по типу игольчатого отверстия для восстановления мягкотканного покрытия области корня зуба. Данный подход не требовал формирования послабляющих разрезов, выполнения острой диссекции или даже ушивания. Процедура Chao очень похожа на технику, описанную в данной статье, с той разницей, что в первой из них предусмотрено выполнение лишь вестибулярного разреза, а также использование биорезорбируемой мембраны (Bio-Gide, Geistlich) или бесклеточного кожного матрикса (Alloderm, BioHorizons). Особенность состоит еще в том, что методика Chao еще и направлена на восстановление покрытия области рецессии, а не реконструкцию межзубного сосочка.
В данной статье представлен модифицированный подход к восстановлению межзубного сосочка, который обеспечивает прогнозированные результаты регенерации мягких тканей. Согласно полученным результатам, удалось добиться улучшения области сосочка от 0,8 до 2,4, согласно классификации Jemt. Исходя из этого, данный метод может быть рекомендован для восстановления сосочка в области между соседними имплантатами, между имплантатом и зубом, в также на участках промежуточной части протетической супраконструкции. При этом, анализируя результаты лечения, также удалось прийти к выводу, что восстановление сосочка в области между имплантатом и зубом является более предсказуемой, нежели в области между двумя имплантатами. Исходя из опыта авторов статьи, это первый случай описания методики восстановления межзубного сосочка, который является достаточно прогнозируемым в долгосрочной в перспективе.
Для адекватного обеспечения доступа и аккуратного формирования слизисто-периостального туннеля требуется применение специфического стоматологического инструментария. Так, использование межъязычной (ТLC) кюреты анатомической формы значительно снижает риск перфорации мягких тканей, а также повышает прогнозируемость выполняемой манипуляции (фото 1d и 2). При этом полного восстановления сосочков удалось добиться в 6 из 10 клинических случаев, и лишь в 3 врачу пришлось провести небольшое удлинение точки контакта в области окончательных реставраций. Но это никак не повлияло на показатель удовлетворенности пациентов результатами проведенного лечения. В одном клиническом случае нам не удалось восстановить мягкие ткани в надлежащем объема, из-за чего данному пациенту было проведено повторное хирургическое вмешательство и в данное время он находится на этапе заживления раны.
Для подтверждения стабильности результатов, обеспечиваемых данной техникой реконструкции мягких тканей, требуется проведение дальнейших клинических исследований, однако даже исходя из полученных данных, можно резюмировать, что данная методика является весьма предсказуемой и эффективной для восстановления мягких тканей в эстетической зоне.
Заключение
С учетом ограничений данного исследования, удалось установить, что средний показатель улучшения сосочка по классификации Jemt составляет 1,6 (в диапазоне от 0,8 до 2,4), и является приемлемым для восстановления мягких тканей между двумя смежными имплантатами, между имплантатом и собственным зубом, а также в области промежуточной части супраконструкции. Прогнозируемый результат лечения обеспечивается точно спланированным разрезом, атравматичным подходом и обеспечением постоперационной поддержки в домашних условиях. Для подтверждения эффективности предложенной методики требуется проведение последующих клинических исследований.
Авторы:
Stuart Froum, DDS
Miltiadis Lagoudis, DMD
Giovanni Molina Rojas, DDS
Takanori Suzuki, DDS, PhD
Sang-Choon Cho, DDS




























































































































































0 комментариев