Феномен несоответствия размеров кости размеру зубного ряда может быть спровоцирован рядом генетических и функциональных причин. С эволюционной точки зрения было установлено, что размер челюсти человека постепенно уменьшался, достигнув своего нынешнего среднестатистического значения во всех трех плоскостях. Также было отмечено, что дефицит размера челюсти у монозиготных и дизиготных близнецов в основном связан именно с влиянием генетических факторов. По сути, данный феномен состоит в том, что размер поддерживающей костной ткани в трех измерительных плоскостях меньше необходимого для адекватного позиционирования всего зубного ряда, и, таким образом, возникает дефицит места для правильного формирования окклюзионной плоскости.
Таким образом, поскольку надобности в привычной функции не было (чтобы пережёвывать твердую и жесткую пищу), данный элемент скелета соответственно уменьшился. С другой стороны, в данное время отмечается увеличение черепа за счет лобной его части (фото 1-2).
Фото 1. Вид черепа древнего человека. Фото из музея American Museum of Natural History в Нью-Йорке.
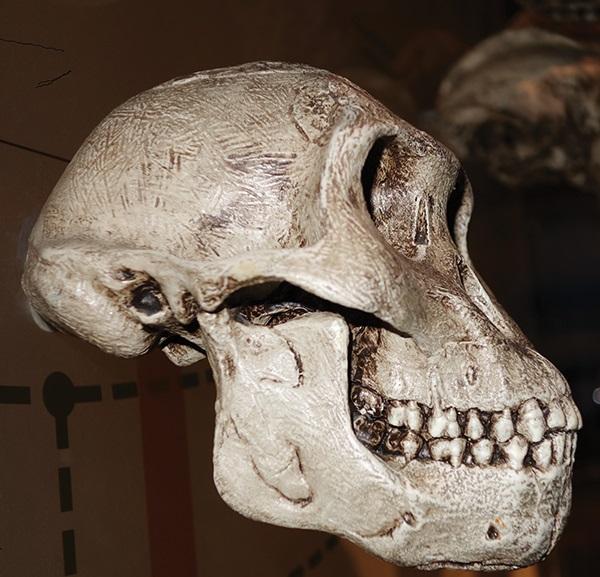
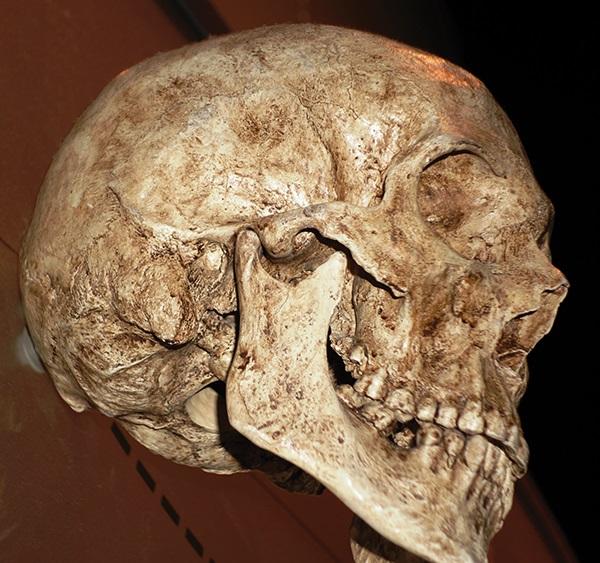
Фото 2. Вид черепа современного человека. Фото из музея American Museum of Natural History в Нью-Йорке.
Это, в частности, происходит по причине увеличения области префронтальной коры, серого вещества передней части лобной доли, которые у высокоразвитого человека обеспечивают регуляцию сложных когнитивных, эмоциональных и поведенческих функций. Учитывая вышеприведенные данные, исследователями была предложена новая нозология – синдром дефицита зубного пространства (СДЗП). Клинические признаки и симптомы данного нарушения могут включать такие проявления так ортодонтическая скученность зубов, рецессия десен, дистопия третьих моляров, резорбция вестибулярной костной пластинки, нарушения сна, связанное со стоматологическими проблемами, значительная продолжительность ортодонтического лечения.
Стоматологические нарушения, связанные с СДЗП
Исследования жителей столичных городов свидетельствуют о высокой распространенности такой патологии как скученность зубов. В отчете Министерства здравоохранения США указано, что почти у 75% детей наблюдается нарушения прикуса разной степени сложности. Исходя из авторских наблюдений и исследований черепов млекопитающих, было сформулировано предложение, что подобные нарушения не наблюдаются в сообществе и группах животных, которые живут в естественной для них среде и придерживаются естественного для них питания. Согласно тому же отчету Министерства, рецессия десен отмечается у 58% населения. При этом у аналогичного количества зубов отмечаются также непародонтально спровоцированные рецессии. Дистопия и ретенция третьих моляров была отмечена, в свою очередь, у 58% населения Австралии и более чем у 50% населения США. При этом более чем у 80% пациентов с признаками СДЗП отмечается рецидив патологии через определённое время после ортодонтического лечения. Прогрессирующая утрата вестибулярной кортикальной пластинки является достаточно привычной после удаления зубов и последующего ремоделирования окружающих тканей. Аналогично часто у данной группы пациентов также могут наблюдаться нарушения сна, основной этиологией которых являются именно стоматологические изменения. Данный феномен в индивидуальных или более распространённых случаях связан с несоответствием размера альвеолярной кости, базальной кости и зубов челюсти. Иногда удается установить его связь с ятрогенно спровоцированными нарушениями в ходе лечения, когда врачи пытаются адаптировать прикус к условиям дефицитного челюстного пространства. В данной статье представлены три клинических случая пациентов с СДЗП.
Клинический случай 1
Соматически здоровая 38-летняя женщина была направлена к пародонтологу с целью проведения коррективного мукогингивального вмешательства. Дополнительно ей также был назначен визит к ортодонту для проведения пародонтологически ускоренного остеогенного ортодонтического лечения (periodontally accelerated osteogenic orthodontics - PAOO) с целью коррекции нарушения прикуса. В ходе лечения планировалось провести коррекцию как функциональных, так и эстетических нарушений. По данным пациентки в подростковом возрасте ей уже проводилось ортодонтическое лечение, в ходе которого было удалено 4 премоляра и 4 третьих моляра (фото 3). В ходе осмотра были зарегистрированы участки рецессии мягких тканей (фото 4-6). КЛКТ-сканирование помогло обнаружить области дефицита вестибулярной и язычной костных пластинок (фото 7), которые, согласно рентгенологическому индексу поддержки костной ткани (RSBI), относились к группе факторов риска С.
Фото 3. Первичные рентгенограммы.
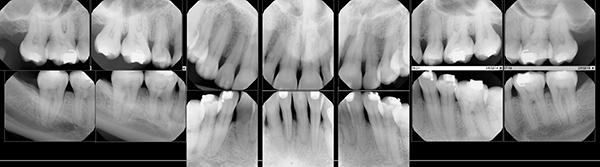
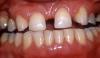
Фото 4. Вид спереди до лечения.
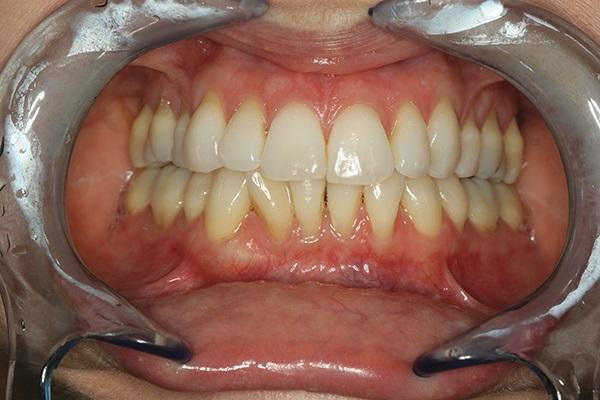
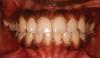
Фото 5. Окклюзионный вид верхней челюсти.
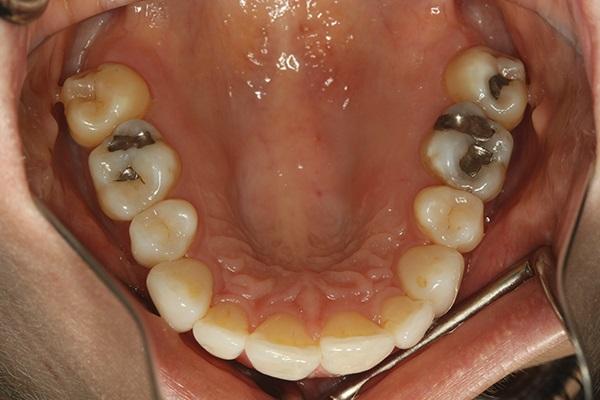
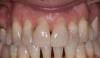
Фото 6. Окклюзионный вид нижней челюсти.
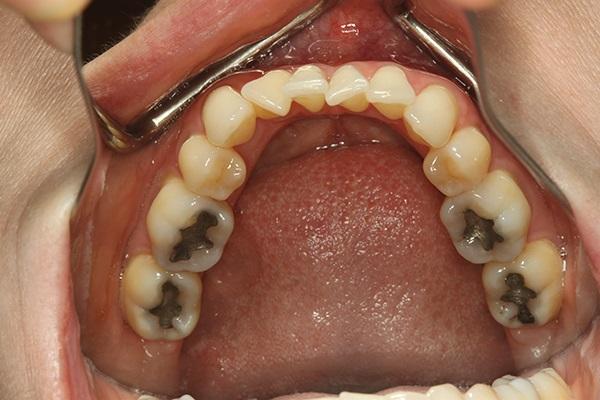
Фото 7. Передний отдел нижней челюсти, КЛКТ-срез.
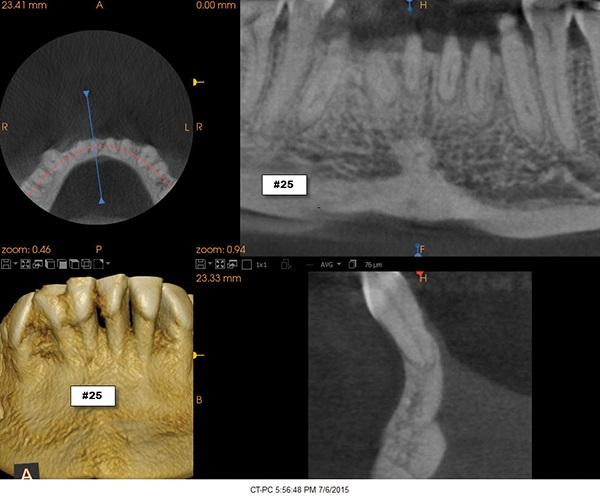
RSBI предусматривает анализ объема зуба и костной ткани в сагиттальном направлении на основе данных компьютерной томографии. Дополнительно проводиться измерение толщины костных пластинок с обеих сторон гребня. Так, например, у пациентов группы А, по данным RSBI, данный параметр должен превышать 1,5 мм, чтобы обеспечить адекватную поддержку окружающих мягких тканей, а у пациентов группы В может колебаться в диапазоне от 0,05 мм до 1,5 мм, что значительно повышает риск развития рецессии после ортодонтического лечения. При классе С костный параметр не превышает <0,5 мм, что является недостаточным для гарантии надлежащего результата лечения и повышает риск развития рецидива после ортодонтической коррекции. Параллельно с СДЗП у пациентки были зарегистрированы ассоциированные симптомы скученности зубов, рентгенологические признаки резорбции апикальных участков зубов, рецессия десен, рецидивы после ортодонтического лечения с удалением премоляров и третьих моляров.
Клинический случай 2
46-летняя соматически здоровая женщина была направлена к пародонтологу своим ортодонтом для того, чтобы обеспечить парондологически ускоренное ортодонтическое лечение. Ортодонт подозревал наличие у пациентки костных дигисценций вестибулярной костный пластинки (фото 9). Также у нее отмечался рецидив ортодонтического лечения, проявляющийся нарушением прикуса и эстетического профиля (фото 10-12). В анамнезе было отмечено удаление третьих моляров в подростковом возрасте (фото 8). В ходе оперативного вмешательства с проведением кортикотомии и аугментации у больной были зарегистрированы численные дигисценции и фенестрации (фото 13-15). Это позволило заподозрить несоответствие ширины альвеолярной кости в сагиттальной плоскости. Также у пациентки наблюдались такие ассоциированные симптомы и признаки как скученность зубов на обеих челюстях, рецидив ортодонтической патологии после удаления третьих моляров с развитием локализированных рецессий.
Фото 8. Ортопантомограмма до лечения.
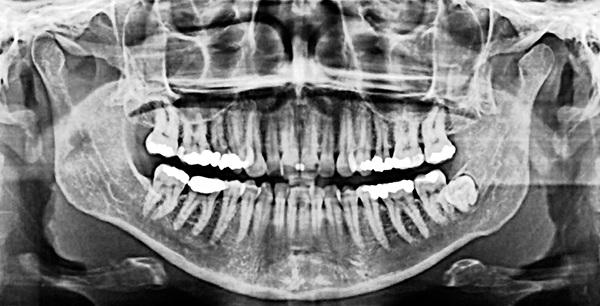
Фото 9. КЛКТ-скан переднего отдела нижней челюсти до лечения.
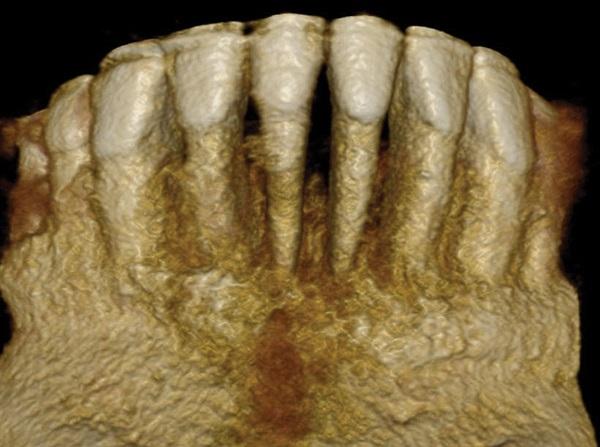
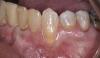
Фото 10. Вид спереди до лечения.
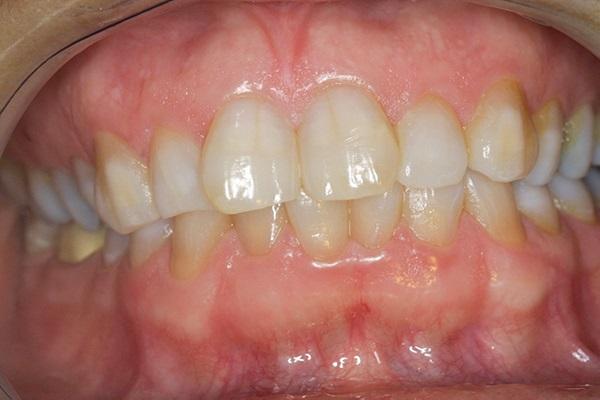
Фото 11. Окклюзионный вид верхней челюсти до лечения.
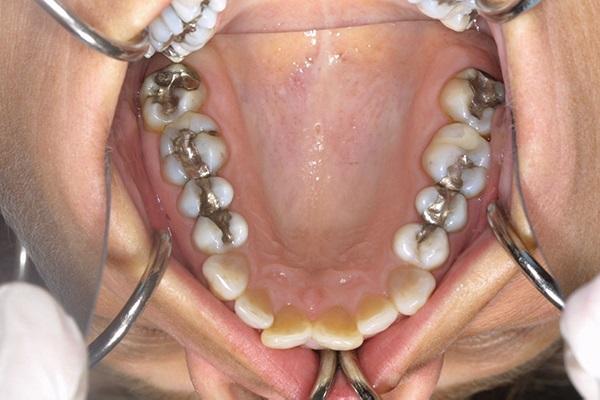
Фото 12. Окклюзионный вид нижней челюсти до лечения.
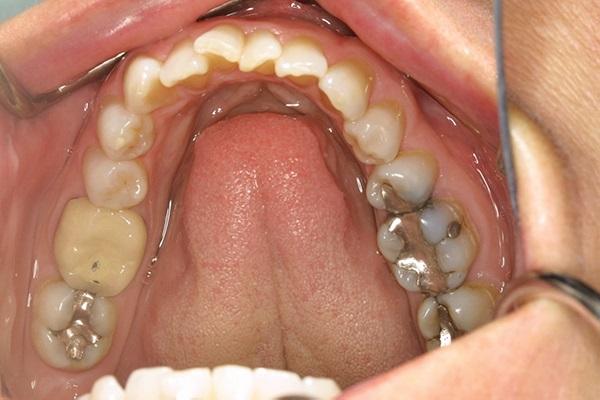
Фото 13. Вид переднего отдела верхней челюсти с дигисценциями и фенестрациями.
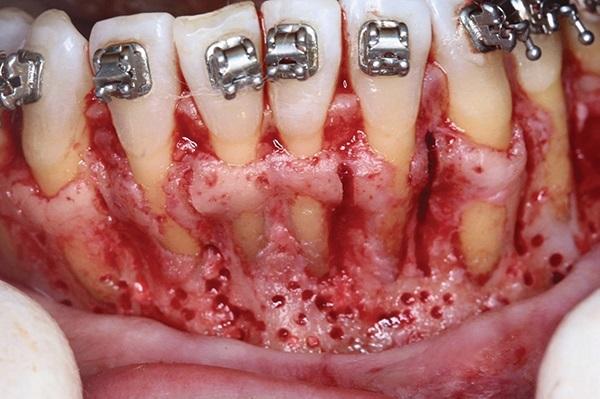
Фото 14. Вид левого отдела верхней челюсти с дигисценциями и фенестрациями.
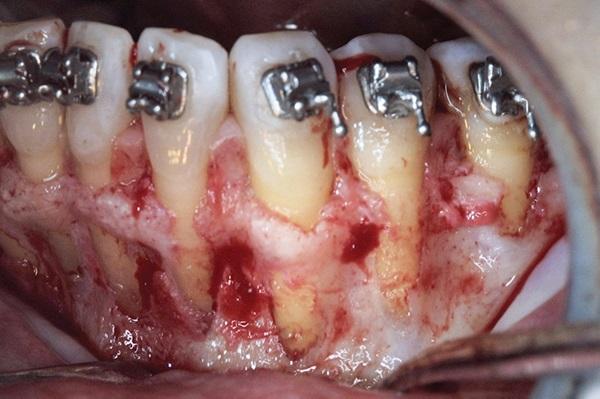
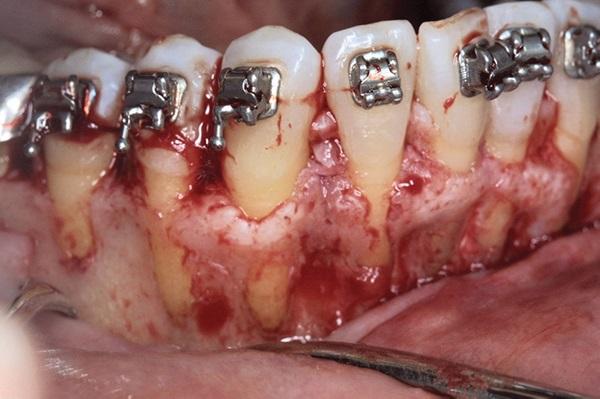
Фото 15. Вид правого отдела верхней челюсти с дигисценциями и фенестрациями.
Клинический случай 3
11-летняя соматически здоровая пациентка была направленна в клинику для проведения PAOO. У нее отмечались тяжелая форма глубокого резцового перекрытия, рецессии десен в области клыков нижней челюсти, а также тонкий биотип слизистой, через которую в отдельных местах просвечивались корни зубов (фото 16). Также были зарегистрированы дистопированные третьи моляры с признаками чрезмерного прорезывания передних зубов нижней челюсти (фото 17).
Было предложено две фазы лечения, включающие:
- проведение френулоэктомии в переднем отделе нижней челюсти и одномоментной аугментации десневым соединительнотканным трансплантатом для минимизации риска повторного роста уздечки (фото 19);
- выполнение аугментации мягких и твердых тканей в области шести передних зубов нижней челюсти.
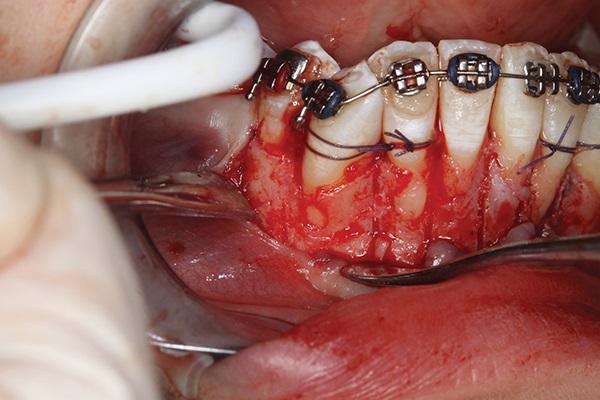
Предполагалось, что такой подход к лечению минимизирует риск возникновения рецессий после ортодонтического расширения зубной дуги. Литературные данные также свидетельствуют о надлежащей стабильности результатов при реализации аналогичных алгоритмов лечения. В ходе оперативного вмешательства была отмечена значительная костная дигисценция альвеолярного гребня (фото 18).
Фото 16. Вид спереди до лечения, пациент 11 лет.
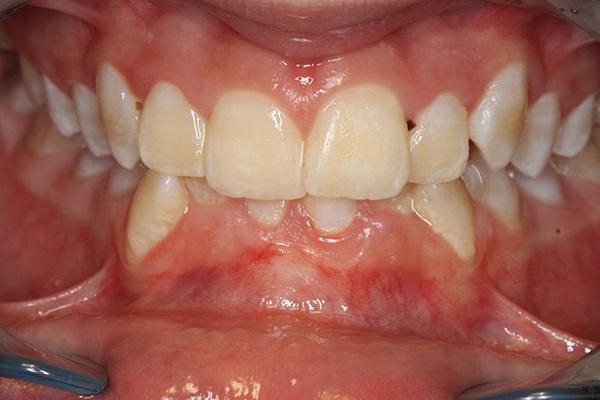
Фото 17. Ортопантомограмма до лечения, пациент 11 лет.
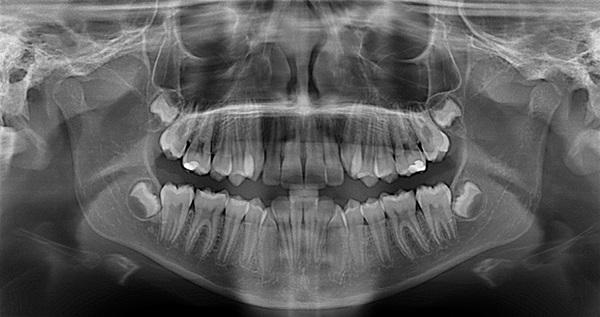
Фото 18. Вид костных дигисценций.
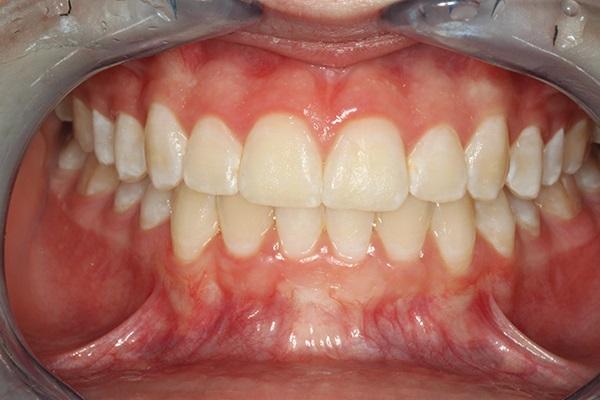
На фото 19 изображен пациент через 2 года после проведения PAOO: был отмечен стабильный результат восстановления профиля слизистой и необходимого окклюзионного соотношения. Вместе с СДЗП у данного пациента также отмечалась ретенция зубов, рецессия десен, скученность и чрезмерное прорезывание резцов нижней челюсти вместе с дигисценциями костной ткани альвеолярного гребня.
Фото 19. Вид через два года после аугментации и кортикотомии, демонстрирующий стабильное состояние тканей.
Резюме и заключение
СДЗП является относительно новым синдромом в стоматологии. Проанализированные клинические случаи свидетельствуют о том, что проявление такового, главным образом, выражено в несоответствии размеров альвеолярной кости и зубов во всех трех плоскостях. По мнению автора, адекватное лечение данного нарушения с проведением аугментации мягких и твердых тканей перед началом ортодонтического лечения помогает добиться успешных результатов реабилитации за счет принципов пародонтологически ускоренного остеогенного ортодонтического лечения. Для более объективной аргументации данного подхода необходимо проведение дальнейших детализированных исследований.
Автор: Colin S. Richman, DMD, BDS, LDS, RCS, H. Dip Dent
Феномен несоответствия размеров кости размеру зубного ряда может быть спровоцирован рядом генетических и функциональных причин. С эволюционной точки зрения было установлено, что размер челюсти человека постепенно уменьшался, достигнув своего нынешнего среднестатистического значения во всех трех плоскостях. Также было отмечено, что дефицит размера челюсти у монозиготных и дизиготных близнецов в основном связан именно с влиянием генетических факторов. По сути, данный феномен состоит в том, что размер поддерживающей костной ткани в трех измерительных плоскостях меньше необходимого для адекватного позиционирования всего зубного ряда, и, таким образом, возникает дефицит места для правильного формирования окклюзионной плоскости.

Таким образом, поскольку надобности в привычной функции не было (чтобы пережёвывать твердую и жесткую пищу), данный элемент скелета соответственно уменьшился. С другой стороны, в данное время отмечается увеличение черепа за счет лобной его части (фото 1-2).
Фото 1. Вид черепа древнего человека. Фото из музея American Museum of Natural History в Нью-Йорке.

Фото 2. Вид черепа современного человека. Фото из музея American Museum of Natural History в Нью-Йорке.

Это, в частности, происходит по причине увеличения области префронтальной коры, серого вещества передней части лобной доли, которые у высокоразвитого человека обеспечивают регуляцию сложных когнитивных, эмоциональных и поведенческих функций. Учитывая вышеприведенные данные, исследователями была предложена новая нозология – синдром дефицита зубного пространства (СДЗП). Клинические признаки и симптомы данного нарушения могут включать такие проявления так ортодонтическая скученность зубов, рецессия десен, дистопия третьих моляров, резорбция вестибулярной костной пластинки, нарушения сна, связанное со стоматологическими проблемами, значительная продолжительность ортодонтического лечения.
Стоматологические нарушения, связанные с СДЗП
Исследования жителей столичных городов свидетельствуют о высокой распространенности такой патологии как скученность зубов. В отчете Министерства здравоохранения США указано, что почти у 75% детей наблюдается нарушения прикуса разной степени сложности. Исходя из авторских наблюдений и исследований черепов млекопитающих, было сформулировано предложение, что подобные нарушения не наблюдаются в сообществе и группах животных, которые живут в естественной для них среде и придерживаются естественного для них питания. Согласно тому же отчету Министерства, рецессия десен отмечается у 58% населения. При этом у аналогичного количества зубов отмечаются также непародонтально спровоцированные рецессии. Дистопия и ретенция третьих моляров была отмечена, в свою очередь, у 58% населения Австралии и более чем у 50% населения США. При этом более чем у 80% пациентов с признаками СДЗП отмечается рецидив патологии через определённое время после ортодонтического лечения. Прогрессирующая утрата вестибулярной кортикальной пластинки является достаточно привычной после удаления зубов и последующего ремоделирования окружающих тканей. Аналогично часто у данной группы пациентов также могут наблюдаться нарушения сна, основной этиологией которых являются именно стоматологические изменения. Данный феномен в индивидуальных или более распространённых случаях связан с несоответствием размера альвеолярной кости, базальной кости и зубов челюсти. Иногда удается установить его связь с ятрогенно спровоцированными нарушениями в ходе лечения, когда врачи пытаются адаптировать прикус к условиям дефицитного челюстного пространства. В данной статье представлены три клинических случая пациентов с СДЗП.
Клинический случай 1
Соматически здоровая 38-летняя женщина была направлена к пародонтологу с целью проведения коррективного мукогингивального вмешательства. Дополнительно ей также был назначен визит к ортодонту для проведения пародонтологически ускоренного остеогенного ортодонтического лечения (periodontally accelerated osteogenic orthodontics - PAOO) с целью коррекции нарушения прикуса. В ходе лечения планировалось провести коррекцию как функциональных, так и эстетических нарушений. По данным пациентки в подростковом возрасте ей уже проводилось ортодонтическое лечение, в ходе которого было удалено 4 премоляра и 4 третьих моляра (фото 3). В ходе осмотра были зарегистрированы участки рецессии мягких тканей (фото 4-6). КЛКТ-сканирование помогло обнаружить области дефицита вестибулярной и язычной костных пластинок (фото 7), которые, согласно рентгенологическому индексу поддержки костной ткани (RSBI), относились к группе факторов риска С.
Фото 3. Первичные рентгенограммы.

Фото 4. Вид спереди до лечения.

Фото 5. Окклюзионный вид верхней челюсти.

Фото 6. Окклюзионный вид нижней челюсти.

Фото 7. Передний отдел нижней челюсти, КЛКТ-срез.

RSBI предусматривает анализ объема зуба и костной ткани в сагиттальном направлении на основе данных компьютерной томографии. Дополнительно проводиться измерение толщины костных пластинок с обеих сторон гребня. Так, например, у пациентов группы А, по данным RSBI, данный параметр должен превышать 1,5 мм, чтобы обеспечить адекватную поддержку окружающих мягких тканей, а у пациентов группы В может колебаться в диапазоне от 0,05 мм до 1,5 мм, что значительно повышает риск развития рецессии после ортодонтического лечения. При классе С костный параметр не превышает <0,5 мм, что является недостаточным для гарантии надлежащего результата лечения и повышает риск развития рецидива после ортодонтической коррекции. Параллельно с СДЗП у пациентки были зарегистрированы ассоциированные симптомы скученности зубов, рентгенологические признаки резорбции апикальных участков зубов, рецессия десен, рецидивы после ортодонтического лечения с удалением премоляров и третьих моляров.
Клинический случай 2
46-летняя соматически здоровая женщина была направлена к пародонтологу своим ортодонтом для того, чтобы обеспечить парондологически ускоренное ортодонтическое лечение. Ортодонт подозревал наличие у пациентки костных дигисценций вестибулярной костный пластинки (фото 9). Также у нее отмечался рецидив ортодонтического лечения, проявляющийся нарушением прикуса и эстетического профиля (фото 10-12). В анамнезе было отмечено удаление третьих моляров в подростковом возрасте (фото 8). В ходе оперативного вмешательства с проведением кортикотомии и аугментации у больной были зарегистрированы численные дигисценции и фенестрации (фото 13-15). Это позволило заподозрить несоответствие ширины альвеолярной кости в сагиттальной плоскости. Также у пациентки наблюдались такие ассоциированные симптомы и признаки как скученность зубов на обеих челюстях, рецидив ортодонтической патологии после удаления третьих моляров с развитием локализированных рецессий.
Фото 8. Ортопантомограмма до лечения.

Фото 9. КЛКТ-скан переднего отдела нижней челюсти до лечения.

Фото 10. Вид спереди до лечения.

Фото 11. Окклюзионный вид верхней челюсти до лечения.

Фото 12. Окклюзионный вид нижней челюсти до лечения.

Фото 13. Вид переднего отдела верхней челюсти с дигисценциями и фенестрациями.

Фото 14. Вид левого отдела верхней челюсти с дигисценциями и фенестрациями.

Фото 15. Вид правого отдела верхней челюсти с дигисценциями и фенестрациями.

Клинический случай 3
11-летняя соматически здоровая пациентка была направленна в клинику для проведения PAOO. У нее отмечались тяжелая форма глубокого резцового перекрытия, рецессии десен в области клыков нижней челюсти, а также тонкий биотип слизистой, через которую в отдельных местах просвечивались корни зубов (фото 16). Также были зарегистрированы дистопированные третьи моляры с признаками чрезмерного прорезывания передних зубов нижней челюсти (фото 17).
Было предложено две фазы лечения, включающие:
- проведение френулоэктомии в переднем отделе нижней челюсти и одномоментной аугментации десневым соединительнотканным трансплантатом для минимизации риска повторного роста уздечки (фото 19);
- выполнение аугментации мягких и твердых тканей в области шести передних зубов нижней челюсти.
Предполагалось, что такой подход к лечению минимизирует риск возникновения рецессий после ортодонтического расширения зубной дуги. Литературные данные также свидетельствуют о надлежащей стабильности результатов при реализации аналогичных алгоритмов лечения. В ходе оперативного вмешательства была отмечена значительная костная дигисценция альвеолярного гребня (фото 18).
Фото 16. Вид спереди до лечения, пациент 11 лет.

Фото 17. Ортопантомограмма до лечения, пациент 11 лет.

Фото 18. Вид костных дигисценций.

На фото 19 изображен пациент через 2 года после проведения PAOO: был отмечен стабильный результат восстановления профиля слизистой и необходимого окклюзионного соотношения. Вместе с СДЗП у данного пациента также отмечалась ретенция зубов, рецессия десен, скученность и чрезмерное прорезывание резцов нижней челюсти вместе с дигисценциями костной ткани альвеолярного гребня.
Фото 19. Вид через два года после аугментации и кортикотомии, демонстрирующий стабильное состояние тканей.

Резюме и заключение
СДЗП является относительно новым синдромом в стоматологии. Проанализированные клинические случаи свидетельствуют о том, что проявление такового, главным образом, выражено в несоответствии размеров альвеолярной кости и зубов во всех трех плоскостях. По мнению автора, адекватное лечение данного нарушения с проведением аугментации мягких и твердых тканей перед началом ортодонтического лечения помогает добиться успешных результатов реабилитации за счет принципов пародонтологически ускоренного остеогенного ортодонтического лечения. Для более объективной аргументации данного подхода необходимо проведение дальнейших детализированных исследований.
Автор: Colin S. Richman, DMD, BDS, LDS, RCS, H. Dip Dent




























































































































































0 комментариев