Лечение врожденной адентии (ВА) является довольно сложной и многоэтапной клинической процедурой, особенно если отсутствие зубов отмечается в эстетически важной зоне улыбке. По причине подобной патологии пациенты часто теряют уверенность в себе, не говоря уже о сопутствующих функциональных нарушениях. Для обеспечения наиболее прогнозированного алгоритма лечения врожденной адентии во фронтальной области лучше всего обеспечить мультидисциплинарный подход к реабилитации с полным участием в процессе врачей соответствующих профилей и зубных техников. Не менее важно учесть при этом эстетические ожидания самого пациента, ведь именно они являются своеобразным ориентиром на пути к достижению будущего результата.
Клинический случай
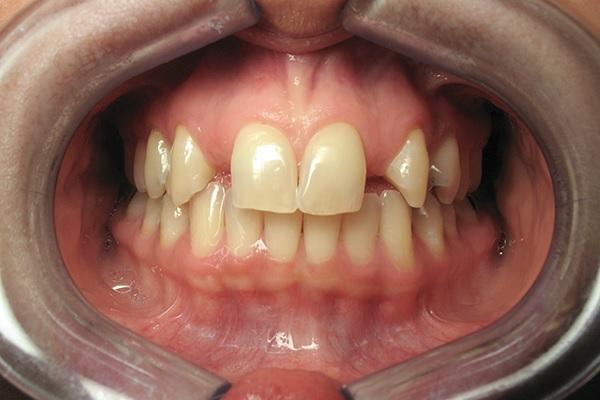
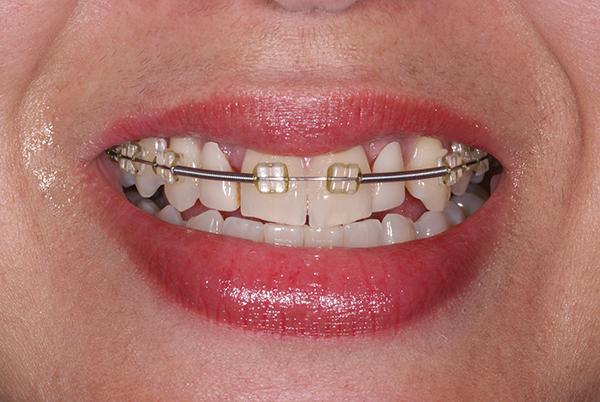
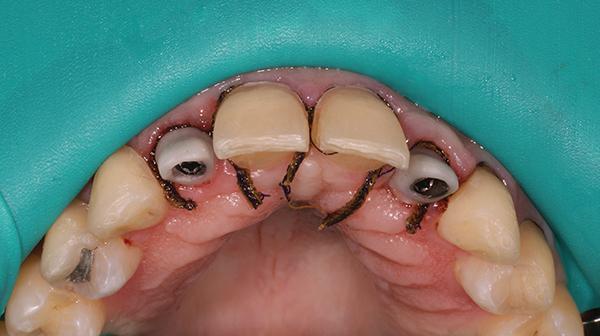
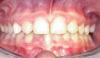
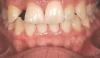
Пациентка 42 лет обратилась за стоматологической помощью по поводу ВА 7-го и 10-го зубов. Кроме того, ее не удовлетворял внешний вид ее центральных резцов, профиль клыков и премоляров. Также она устала от использования съемной ортопедической конструкции, которая замещала имеющейся дефект на протяжении последних 26 лет (фото 1-2). Пациентка желала откорректировать имеющийся у нее профиль улыбки с формированием более приемлемого и эстетического вида последней.
Фото 1. Вид состояния зубов до лечения.
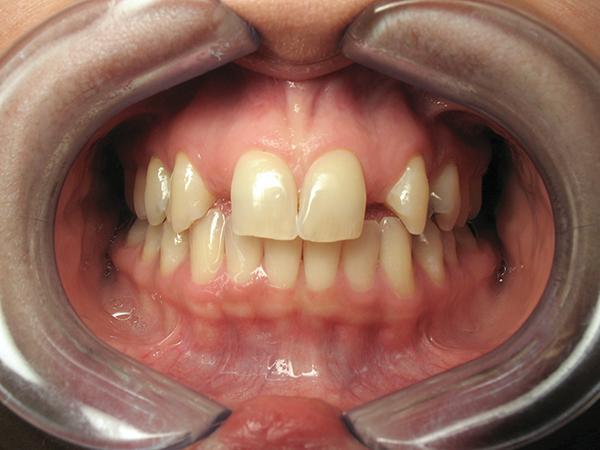
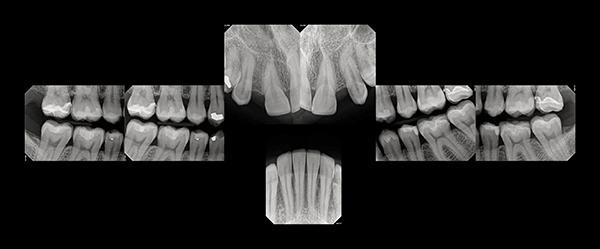
Фото 2. Рентгенограммы до лечения.
Общемедицинский и стоматологический диагноз
Общесоматический диагноз пациентки не был отягощён. Последний раз она посещала стоматолога около 9 лет назад. На протяжении уже 26 лет она использовала съемную ортопедическую конструкцию для восстановления области адентии. До этого ей было проведено ортодонтическое лечение. Из-за финансовых проблем пациенткка не могла себе позволить более приемлемое лечение имеющегося дефекта зубного ряда.
Диагностика, оценка риска и прогноз
Пародонтальная диагностика: Пациентка придерживалась плановых визитов к стоматологу с целью поддержания соответствующего уровня гигиены полости рта. Глубина пародонтального зондирования не превышала 3 мм, признаков кровотечения при зондировании не отмечалось. В области моляров (особенно в области вторых моляров нижней челюсти) отмечались рентгенологические признаки незначительной ангулярной потери костной ткани. В соответствии с критериями Американской академии пародонтологии (AAP) пациентке был поставлен диагноз первой стадии пародонтита.
Пародонтальный риск: низкий.
Пародонтальный прогноз: хороший.
Биомеханическая диагностика: В области дистальных зубов отмечались множественные реставрации незначительного и среднего размера, которые на момент диагностики являлись клинически приемлемыми. Признаков кариеса не отмечалось.
Биомеханический риск: умеренный.
Биомеханический прогноз: хороший.
Функциональная диагностика: У пациентки не было отмечено болевых ощущений или каких-либо звуков в области височно-нижнечелюстного сустава (ВНЧС). Субъективных жалоб, связанных с функцией сустава или окклюзией, больная также не предъявляла. Результаты диагностических тестов иммобилизации и нагрузки были негативными, диапазон движений соответствовал норме. Окклюзионные соотношения соответствовали 1 классу по Энглю.
Функциональный риск: низкий.
Функциональный прогноз: хороший.
Челюстно-лицевая диагностика: Уровень обнажения десен не был критическим, однако над проекцией зубов 7 и 10 отмечалась полная визуализация десневого контура при улыбке Дюшена. Пациентка сообщила, что она смущена имеющимся у нее акриловым протезом, который ей приходилось использовать на протяжении многих лет. Учитывая ее отношение к потребности коррекции профиля улыбки, эстетический фактор реабилитации был определен как доминантный.
Челюстно-лицевой риск: высокий.
Челюстно-лицевой прогноз: плохой.
Варианты лечения
Пациентке было предложено несколько вариантов лечения:
Вариант 1: Данный вариант предусматривал изготовление двух несъемных ортопедических конструкций, опорная часть которых бы фиксировалась на клыках, а консольная – замещала область отсутствующих боковых резцов. Данный вариант лечения был одним из наиболее консервативных, однако он не решал проблемы с внешним видом центральных резцов пациентки, и слишком «острым» профилем клыков и премоляров. Таким образом, пациента отказалась от данного варианта вмешательства.
Вариант 2: Данный вариант предусматривал изготовление двух литий-дисиикатных несъемных конструкций, которые бы опирались на клыки и центральные резцы. Контур премоляров было решено модифицировать посредством виниров. Пациентка была проинформирована о том, что уровень выживания данного типа конструкций на протяжении 10 лет составляет 81,1%. Данный показатель несколько огорчил пациентку, кроме того, такой алгоритм лечения превышал ее финансовые возможности на момент обращения.
Вариант 3: Последний вариант предполагал изготовление литий-дисиликатных виниров на первые премоляры, клыки и центральные резцы, а также восстановление области адентии посредством коронок с опорой на дентальных имплантатах. В качестве коронок было предложено использовать литий-дисиликатные конструкции с фиксацией на индивидуальных циркониевых абатментах.
15-летний уровень выживания подобных коронок с опорой на имплантатах составлял 93,33%, а 10-летний период выживания вестибулярных виниров – 95,6%. Данные показатели оказались приемлемыми для пациентки. Проблема состояла лишь в том, что для установки имплантатов в области 7 и 10 зубов отмечалось дефицит необходимого пространства. Для прогнозированного функционирования имплантатов необходимо обеспечить как минимум 1,5 расстояния от установленной опоры до соседнего зуба. Таким образом, для создания необходимого объема пространства необходимо было прибегнуть к ортодонтическому лечению. Однако, данный вариант лечения был полностью принят пациенткой, и она согласилась на проведение всех необходимых ятрогенных вмешательств.
Лечение
Этап предварительной диагностики
Для регистрации точной пространственной позиции диагностических моделей в соответствии с необходимостью их корректного соотношения в артикуляторе использовали дентолицевой анализатор и лазерную трассировку основных ориентиров. Модели были сопоставлены в положении максимального фиссурно-бугоркового контакта, поскольку функциональное состояние зубочелюстного аппарата позволяло достигнуть желаемой позиции. Проведения изменений режущего края или положения окклюзионной плоскости в области дистальных зубов не требовалось. При репозиции губ передние зубы демонстрировали желаемый эстетический профиль, уровень режущего края центральных резцов был на 1,5 мм ниже края губы, а клыки находились прямо на уровне края губы. Данная позиция была воспроизведена на диагностической восковой репродукции, поскольку ее требовалось повторить на окончательных реставрациях.
Фаза ортодонтического лечения
Фиксированный ортодонтический аппарат был установлен на период 8 месяцев. Результаты конусно-лучевой компьютерной томографии (КЛКТ) (CS 9300, Carestream Dental) показали, что корни центральных резцов и клыков сходятся друг с другом (фото 3).
Фото 3. Результаты КЛКТ-сканирования: дефицит пространства между центральными резцами и клыками.
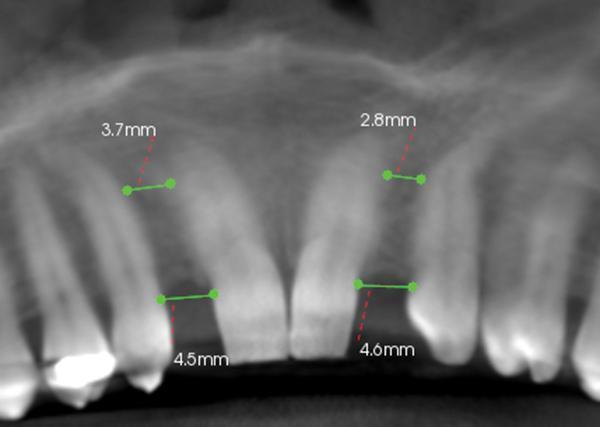
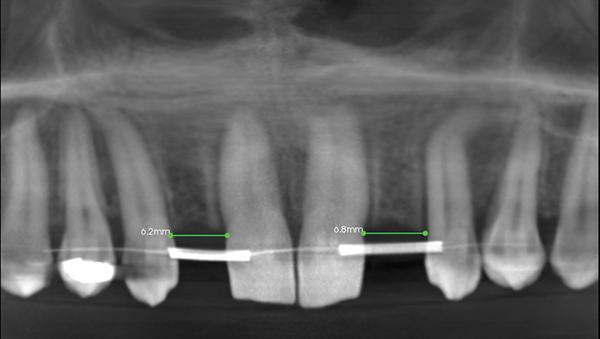
Для установки конусного имплантата размером 3,2 мм х 10,5 мм (Legacy2 [3.2L2], Implant Direct) требовалось как минимум 6,2 мм расстояния между центральным резцом и клыком. КЛКТ позволило установить, что размер пространства между этими зубами слева составлял 4,5 мм, а справа – 4,6 мм. В ходе ортодонтического лечения апексы центральных резцов были несколько наклонены мезиально, а апексы клыков – дистально. Никель-титановая (NiTi) дуга диаметром 0,016 дюйма и спиральные пружины использовались при работе с открытыми пространствами зубного ряда. Для подтверждения положения апексов дополнительно использовали данные прицельной рентгенографии. Окончательное КЛКТ-сканирование проводили после достижения необходимого размера пространства между зубами и стабилизации достигнутого положения зубов на протяжении 3 месяцев. Результаты КЛКТ-исследования после окончания ортодонтической фазы лечения подтвердили наличие 6,2 мм пространства между зубами с правой стороны и 6,8 мм с левой стороны (фото 4).
Фото 4. Результаты КЛКТ-сканирования после завершения ортодонтической фазы лечения.
Фаза имплантации
Файлы изображений КЛКТ-сканирования в формате DICOM и результаты внутриротового сканирования в формате STL (CEREC Omnicam, Dentsply Sirona) были объединены в единый набор данных с использованием программного обеспечения для онлайн-моделирования хирургических шаблонов (Anatomage). После моделировки шаблона он был напечатан для направленной установки имплантатов (фото 5).
Фото 5. Вид направляющего хирургического шаблона.

Были сепарированы консервативные хирургические лоскуты после чего приступили к выполнению остеотомии по имеющемуся шаблону (фото 6). После имплантации на протяжении трех месяцев продолжали использовать NiTi ортодонтическую дугу размером 0,016 х 0,022 дюйма с закрытыми спиральными пружинами (фото 7) для обеспечения ретенции достигнутого положения зубов. В течение этого времени пациентка продолжала пользоваться своим съемным ортопедическим протезом. Несмотря на то, что показатели успешности одноэтапного и двухэтапного алгоритма реабилитации с использованием имплантатов почти одинаковые, хирург в данном клиническом случае предпочел двухэтапный протокол лечения с целью обеспечения дополнительной стабилизации структур зубочелюстного аппарата после проведения ортодонтического вмешательства.
Фото 6. Результаты КЛКТ-сканирования после установки имплантатов.
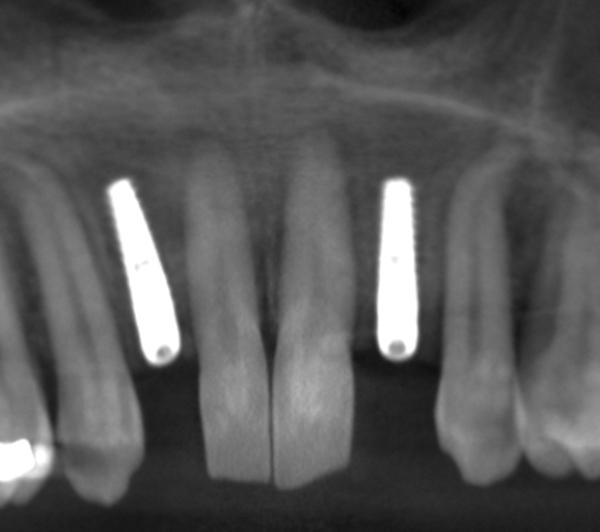
Фото 7. Вид с зафиксированным ортодонтическим аппаратом после завершения этапа имплантации.
Фаза пародонтально-имплантологического лечения
После выполнения разреза с нёбной стороны резцов и клыков, врач сепарировал лоскут в вестибулярную сторону для формирования тонкого фенотипа слизистой. Используя восковую репродукцию реставраций в качестве матрицы, были изготовлены провизорные коронки с винтовым типом фиксации, которые фиксировали на временных пластиковых абатментах. На протяжении 3-месячного периода проводили модификации вестибулярного профиля для формирования идеальной десневой архитектуры. Данный этап является крайне важным для успешного долгосрочного функционирования реставраций с опорой на дентальных имплантатах.
Ортопедическая фаза лечения
После удаления ортодонтического аппарата (фото 8) приступили к препарированию зубов 5, 6, 8, 9, 11 и 12 под литий-дисиликатные виниры с осевой редукцией поверхности на глубину 0,5-0,75 мм. Для переноса положения были изготовлены индивидуализированные оттискные трансферы. Индивидуализированные временные абатменты были зафиксированы к лабораторным аналогам, после чего приступили к процедуре снятия оттиска (Futar, Kettenbach). Этап переноса индивидуального трансфера в аналогичном клиническом случае изображен на фото 9-12.
Фото 8. Вид после стабилизации результатов ортодонтической фазы лечения.
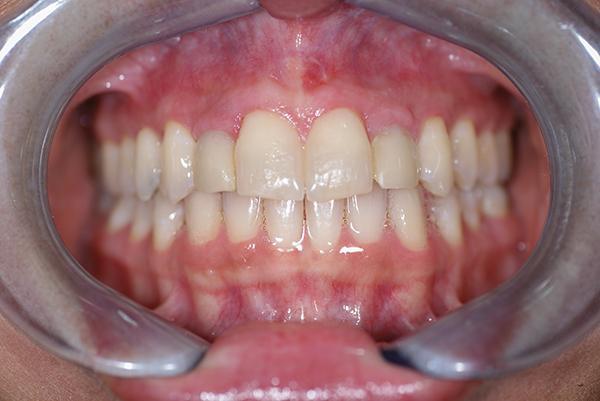
Фото 9. Пример индивидуального трансфера абатмента. Провизорная коронка установлена на лабораторном аналоге.

Фото 10. Оттискной материал устанавливается вокруг коронки/абатмента.
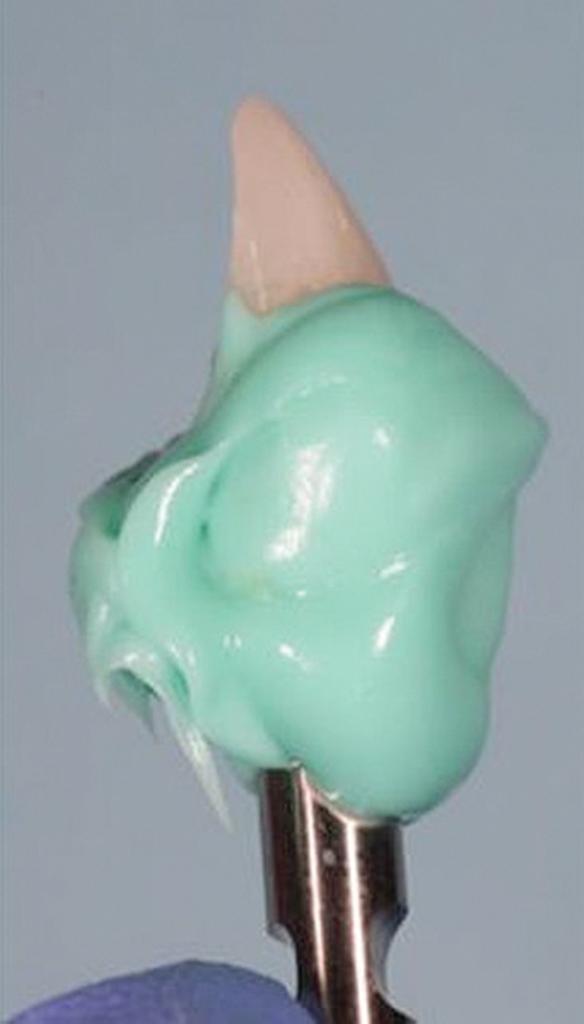
Фото 11. Пространство, сформированное в ходе получение оттиска, заполняется текучим композитом.
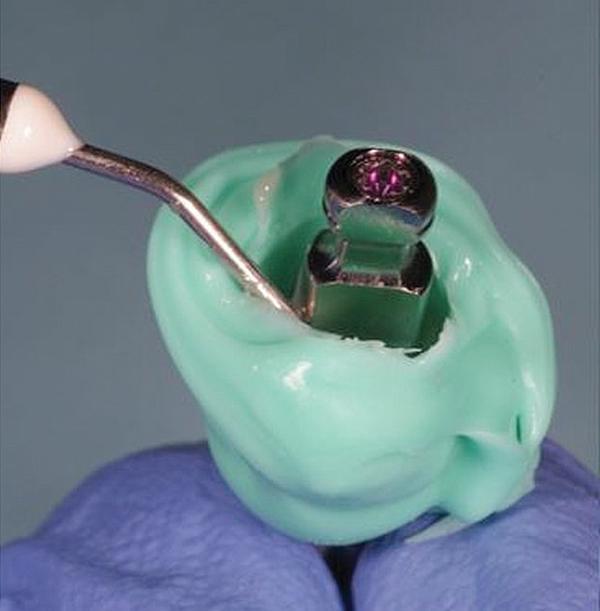
Фото 12. Сравнение индивидуализированного трансфера и провизорной коронки перед фиксацией на имплантате.
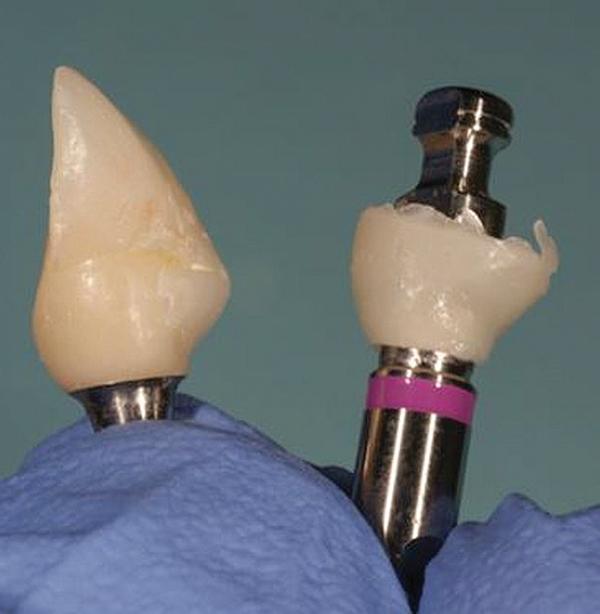
После этого трансферы соединили с оттиском и аналогами. Это позволило добавить текучий композитный материал в структуру оттиска тканей, а также в трансферы для того, чтобы точно передать внешний профиль временных коронок. Для оптимизации профиля мягких тканей пришлось удалить около 1 мм свободных десен в области установленных имплантатов. Данную процедуру выполняли посредством стоматологического лазера и насадки для гингивоэктомии MZ6 (Waterlase iPlus 2.0, Biolase) (фото 13). В ходе проведения манипуляции кровотечения не отмечалось. Глубина зубодесневой бороздки с вестибулярной стороны имплантатов составляла около 2 мм.
Фото 13. Вид после выполнения процедуры гингивэктомии.
Лабораторный процесс изготовления
Все модели были установлены в артикуляторе с использованием системы дентолицевого анализатора, которая предназначена для точной передачи положения челюстей пациента. Использование дентолицевого анализатора обеспечивает синергичность в работе зубного техника и лечащего врача. Для фрезеровки абатментов из диоксида циркония на титановой основе их цифровые модели были отправлены в фрезеровочный центр (ArgenZ, Argen). Коронки и виниры были смоделированы по восковой репродукции, и отфрезерованы из литий-дисиликата. Для этого использовались средние полупрозрачные (MT) заготовки оттенка OM3 в соответствии с выбором врача. Заготовки типа MT были выбраны для частичной маскировки оттенка A2 культи отпрепарированного зуба.
Фаза фиксации конструкции
Перед фиксацией реставраций на зубах зафиксировали коффердам. После этого для обеспечения достаточной силы адгезии поверхность зубов подвергали воздухоабразивной обработке частицами оксида алюминия в 27 мкм под давлением 40 фунт / кв. дюйм. Индивидуальные циркониевые абатменты фиксировали с силой в 35 Нсм. Данный этап повторяли еще раз через 10 минут для достижения идеального уровня предварительной нагрузки. Внутреннюю поверхность литий-дисиликатных виниров обрабатывали 35% плавиковой кислотой в течение 20 секунд, после этого очищали паром и силанизировали с помощью универсального праймера (Monobond Plus, Ivoclar Vivadent). Вокруг всех отпрепарированных зубов и абатментов устанавливали ретракционные нити (размер 00) (Ultrapak, Ultradent Products, Inc), смоченные в гемостатическом геле (ViscoStat Clear, Ultradent Products, Inc) (фото 14).
Фото 14. Этап фиксации конструкций: вид после установки коффердама и ретракционных нитей.
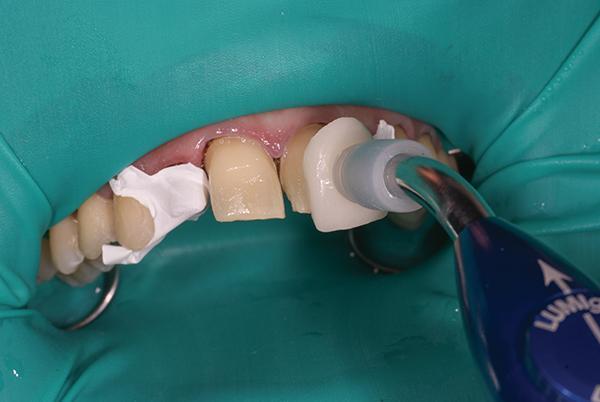
Для изоляции соседних зубов в ходе фиксации виниров применяли тефлоновую ленту. Поверхность отпрепарированных зубов обрабатывали травящим агентом (Uni-Etch с BAC, BISCO) на протяжении 15 секунд, после чего его смывали в течении 10 секунд. Адгезивную обработку проводили универсальным бондом (All-Bond Universal, BISCO) в течение 20 секунд. Каждый винир позиционировали при помощи специального наконечника-холдера (LumiGrip, DentMat) (фото 15), что помогло упростить и повысить точность процедуры. В качестве фиксационного материала использовали светоотверждаемый полупрозрачный цемент для фиксации виниров (RelyX Veneer Cement, 3M Oral Care). Для первичной фиксации использовали режим 1-секундной полимеризации (Valo, Ultradent Products Inc.), что позволило сразу же удалить излишки цемента. После этого каждый винир дополимеризировали на протяжении 20 секунд с вестибулярной и небной сторон.
Фото 15. Процесс установки виниров.
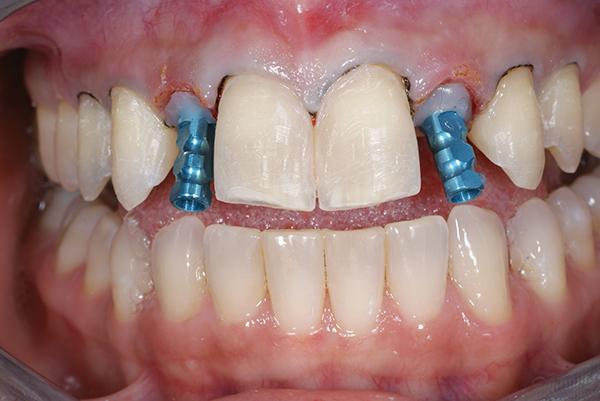
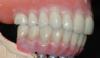
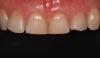
Контрольный осмотр проводили через 2 недели после фиксации конструкций для проверки состояния окружающих тканей и примерки ночной каппы. Пациентка осталась очень довольна достигнутым эстетическим результатом (фото 16-18). В общем период лечения длился 18 месяцев. На фото 18 и 19 можно увидеть состояние выполненной работы через 9 лет после ее завершения, и сравнить ситуацию с исходной до лечения.
Фото 16. Вид конечного результата.
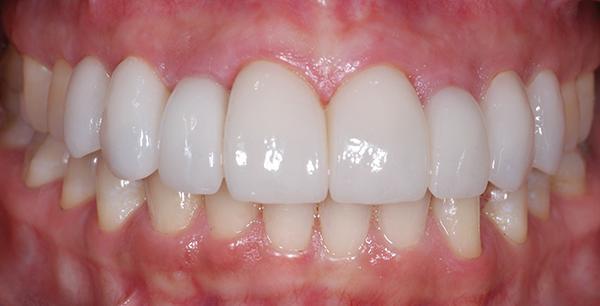
Фото 17. Вид улыбки пациентки.
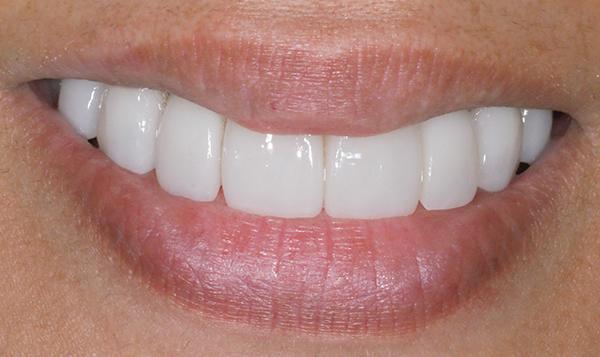
Фото 18. Вид улыбки пациентки перед лечением.

Фото 19. Вид улыбки пациентки после лечения.

Выводы
С целью обеспечения успешности лечения врожденной адентии врач должен тщательно подойти к этапу диагностики и оценки исходных условий клинической ситуации. В большинстве случаев реабилитации пациентов с врожденной адентией может потребоваться обеспечение реализации междудисциплинарного подхода с выполнением нескольких последовательных фаз лечения. При этом нужно помнить, что вовлечение в процесс лечения большого количества специалистов соответственно увеличивает финансовую нагрузку на пациента. Поэтому даже в условиях реализации междудисциплаинарного подхода стоматолог-ортопед должен курировать процесс реабилитации, дабы оптимизировать комплекс необходимых ятрогенных вмешательств. Кроме того, результат лечения во многом зависит от степени доверия пациента к врачу, следовательно, стоматолог должен максимально проинформировать больного о всех возможных исходах того или иного протокола реабилитации, их преимуществах и недостатках.
Авторы: Peter Young, DDS; Claudio Bucceri, CDT
Производители:
3M, Ultradent, Dentsply Sirona, Ivoclar Vivadent, Kodak (Carestream Dental), Bisco, Biolase Technology, Unident Trade USA
Лечение врожденной адентии (ВА) является довольно сложной и многоэтапной клинической процедурой, особенно если отсутствие зубов отмечается в эстетически важной зоне улыбке. По причине подобной патологии пациенты часто теряют уверенность в себе, не говоря уже о сопутствующих функциональных нарушениях. Для обеспечения наиболее прогнозированного алгоритма лечения врожденной адентии во фронтальной области лучше всего обеспечить мультидисциплинарный подход к реабилитации с полным участием в процессе врачей соответствующих профилей и зубных техников. Не менее важно учесть при этом эстетические ожидания самого пациента, ведь именно они являются своеобразным ориентиром на пути к достижению будущего результата.

Клинический случай
Пациентка 42 лет обратилась за стоматологической помощью по поводу ВА 7-го и 10-го зубов. Кроме того, ее не удовлетворял внешний вид ее центральных резцов, профиль клыков и премоляров. Также она устала от использования съемной ортопедической конструкции, которая замещала имеющейся дефект на протяжении последних 26 лет (фото 1-2). Пациентка желала откорректировать имеющийся у нее профиль улыбки с формированием более приемлемого и эстетического вида последней.
Фото 1. Вид состояния зубов до лечения.

Фото 2. Рентгенограммы до лечения.

Общемедицинский и стоматологический диагноз
Общесоматический диагноз пациентки не был отягощён. Последний раз она посещала стоматолога около 9 лет назад. На протяжении уже 26 лет она использовала съемную ортопедическую конструкцию для восстановления области адентии. До этого ей было проведено ортодонтическое лечение. Из-за финансовых проблем пациенткка не могла себе позволить более приемлемое лечение имеющегося дефекта зубного ряда.
Диагностика, оценка риска и прогноз
Пародонтальная диагностика: Пациентка придерживалась плановых визитов к стоматологу с целью поддержания соответствующего уровня гигиены полости рта. Глубина пародонтального зондирования не превышала 3 мм, признаков кровотечения при зондировании не отмечалось. В области моляров (особенно в области вторых моляров нижней челюсти) отмечались рентгенологические признаки незначительной ангулярной потери костной ткани. В соответствии с критериями Американской академии пародонтологии (AAP) пациентке был поставлен диагноз первой стадии пародонтита.
Пародонтальный риск: низкий.
Пародонтальный прогноз: хороший.
Биомеханическая диагностика: В области дистальных зубов отмечались множественные реставрации незначительного и среднего размера, которые на момент диагностики являлись клинически приемлемыми. Признаков кариеса не отмечалось.
Биомеханический риск: умеренный.
Биомеханический прогноз: хороший.
Функциональная диагностика: У пациентки не было отмечено болевых ощущений или каких-либо звуков в области височно-нижнечелюстного сустава (ВНЧС). Субъективных жалоб, связанных с функцией сустава или окклюзией, больная также не предъявляла. Результаты диагностических тестов иммобилизации и нагрузки были негативными, диапазон движений соответствовал норме. Окклюзионные соотношения соответствовали 1 классу по Энглю.
Функциональный риск: низкий.
Функциональный прогноз: хороший.
Челюстно-лицевая диагностика: Уровень обнажения десен не был критическим, однако над проекцией зубов 7 и 10 отмечалась полная визуализация десневого контура при улыбке Дюшена. Пациентка сообщила, что она смущена имеющимся у нее акриловым протезом, который ей приходилось использовать на протяжении многих лет. Учитывая ее отношение к потребности коррекции профиля улыбки, эстетический фактор реабилитации был определен как доминантный.
Челюстно-лицевой риск: высокий.
Челюстно-лицевой прогноз: плохой.
Варианты лечения
Пациентке было предложено несколько вариантов лечения:
Вариант 1: Данный вариант предусматривал изготовление двух несъемных ортопедических конструкций, опорная часть которых бы фиксировалась на клыках, а консольная – замещала область отсутствующих боковых резцов. Данный вариант лечения был одним из наиболее консервативных, однако он не решал проблемы с внешним видом центральных резцов пациентки, и слишком «острым» профилем клыков и премоляров. Таким образом, пациента отказалась от данного варианта вмешательства.
Вариант 2: Данный вариант предусматривал изготовление двух литий-дисиикатных несъемных конструкций, которые бы опирались на клыки и центральные резцы. Контур премоляров было решено модифицировать посредством виниров. Пациентка была проинформирована о том, что уровень выживания данного типа конструкций на протяжении 10 лет составляет 81,1%. Данный показатель несколько огорчил пациентку, кроме того, такой алгоритм лечения превышал ее финансовые возможности на момент обращения.
Вариант 3: Последний вариант предполагал изготовление литий-дисиликатных виниров на первые премоляры, клыки и центральные резцы, а также восстановление области адентии посредством коронок с опорой на дентальных имплантатах. В качестве коронок было предложено использовать литий-дисиликатные конструкции с фиксацией на индивидуальных циркониевых абатментах.
15-летний уровень выживания подобных коронок с опорой на имплантатах составлял 93,33%, а 10-летний период выживания вестибулярных виниров – 95,6%. Данные показатели оказались приемлемыми для пациентки. Проблема состояла лишь в том, что для установки имплантатов в области 7 и 10 зубов отмечалось дефицит необходимого пространства. Для прогнозированного функционирования имплантатов необходимо обеспечить как минимум 1,5 расстояния от установленной опоры до соседнего зуба. Таким образом, для создания необходимого объема пространства необходимо было прибегнуть к ортодонтическому лечению. Однако, данный вариант лечения был полностью принят пациенткой, и она согласилась на проведение всех необходимых ятрогенных вмешательств.
Лечение
Этап предварительной диагностики
Для регистрации точной пространственной позиции диагностических моделей в соответствии с необходимостью их корректного соотношения в артикуляторе использовали дентолицевой анализатор и лазерную трассировку основных ориентиров. Модели были сопоставлены в положении максимального фиссурно-бугоркового контакта, поскольку функциональное состояние зубочелюстного аппарата позволяло достигнуть желаемой позиции. Проведения изменений режущего края или положения окклюзионной плоскости в области дистальных зубов не требовалось. При репозиции губ передние зубы демонстрировали желаемый эстетический профиль, уровень режущего края центральных резцов был на 1,5 мм ниже края губы, а клыки находились прямо на уровне края губы. Данная позиция была воспроизведена на диагностической восковой репродукции, поскольку ее требовалось повторить на окончательных реставрациях.
Фаза ортодонтического лечения
Фиксированный ортодонтический аппарат был установлен на период 8 месяцев. Результаты конусно-лучевой компьютерной томографии (КЛКТ) (CS 9300, Carestream Dental) показали, что корни центральных резцов и клыков сходятся друг с другом (фото 3).
Фото 3. Результаты КЛКТ-сканирования: дефицит пространства между центральными резцами и клыками.

Для установки конусного имплантата размером 3,2 мм х 10,5 мм (Legacy2 [3.2L2], Implant Direct) требовалось как минимум 6,2 мм расстояния между центральным резцом и клыком. КЛКТ позволило установить, что размер пространства между этими зубами слева составлял 4,5 мм, а справа – 4,6 мм. В ходе ортодонтического лечения апексы центральных резцов были несколько наклонены мезиально, а апексы клыков – дистально. Никель-титановая (NiTi) дуга диаметром 0,016 дюйма и спиральные пружины использовались при работе с открытыми пространствами зубного ряда. Для подтверждения положения апексов дополнительно использовали данные прицельной рентгенографии. Окончательное КЛКТ-сканирование проводили после достижения необходимого размера пространства между зубами и стабилизации достигнутого положения зубов на протяжении 3 месяцев. Результаты КЛКТ-исследования после окончания ортодонтической фазы лечения подтвердили наличие 6,2 мм пространства между зубами с правой стороны и 6,8 мм с левой стороны (фото 4).
Фото 4. Результаты КЛКТ-сканирования после завершения ортодонтической фазы лечения.

Фаза имплантации
Файлы изображений КЛКТ-сканирования в формате DICOM и результаты внутриротового сканирования в формате STL (CEREC Omnicam, Dentsply Sirona) были объединены в единый набор данных с использованием программного обеспечения для онлайн-моделирования хирургических шаблонов (Anatomage). После моделировки шаблона он был напечатан для направленной установки имплантатов (фото 5).
Фото 5. Вид направляющего хирургического шаблона.

Были сепарированы консервативные хирургические лоскуты после чего приступили к выполнению остеотомии по имеющемуся шаблону (фото 6). После имплантации на протяжении трех месяцев продолжали использовать NiTi ортодонтическую дугу размером 0,016 х 0,022 дюйма с закрытыми спиральными пружинами (фото 7) для обеспечения ретенции достигнутого положения зубов. В течение этого времени пациентка продолжала пользоваться своим съемным ортопедическим протезом. Несмотря на то, что показатели успешности одноэтапного и двухэтапного алгоритма реабилитации с использованием имплантатов почти одинаковые, хирург в данном клиническом случае предпочел двухэтапный протокол лечения с целью обеспечения дополнительной стабилизации структур зубочелюстного аппарата после проведения ортодонтического вмешательства.
Фото 6. Результаты КЛКТ-сканирования после установки имплантатов.

Фото 7. Вид с зафиксированным ортодонтическим аппаратом после завершения этапа имплантации.

Фаза пародонтально-имплантологического лечения
После выполнения разреза с нёбной стороны резцов и клыков, врач сепарировал лоскут в вестибулярную сторону для формирования тонкого фенотипа слизистой. Используя восковую репродукцию реставраций в качестве матрицы, были изготовлены провизорные коронки с винтовым типом фиксации, которые фиксировали на временных пластиковых абатментах. На протяжении 3-месячного периода проводили модификации вестибулярного профиля для формирования идеальной десневой архитектуры. Данный этап является крайне важным для успешного долгосрочного функционирования реставраций с опорой на дентальных имплантатах.
Ортопедическая фаза лечения
После удаления ортодонтического аппарата (фото 8) приступили к препарированию зубов 5, 6, 8, 9, 11 и 12 под литий-дисиликатные виниры с осевой редукцией поверхности на глубину 0,5-0,75 мм. Для переноса положения были изготовлены индивидуализированные оттискные трансферы. Индивидуализированные временные абатменты были зафиксированы к лабораторным аналогам, после чего приступили к процедуре снятия оттиска (Futar, Kettenbach). Этап переноса индивидуального трансфера в аналогичном клиническом случае изображен на фото 9-12.
Фото 8. Вид после стабилизации результатов ортодонтической фазы лечения.

Фото 9. Пример индивидуального трансфера абатмента. Провизорная коронка установлена на лабораторном аналоге.

Фото 10. Оттискной материал устанавливается вокруг коронки/абатмента.

Фото 11. Пространство, сформированное в ходе получение оттиска, заполняется текучим композитом.

Фото 12. Сравнение индивидуализированного трансфера и провизорной коронки перед фиксацией на имплантате.

После этого трансферы соединили с оттиском и аналогами. Это позволило добавить текучий композитный материал в структуру оттиска тканей, а также в трансферы для того, чтобы точно передать внешний профиль временных коронок. Для оптимизации профиля мягких тканей пришлось удалить около 1 мм свободных десен в области установленных имплантатов. Данную процедуру выполняли посредством стоматологического лазера и насадки для гингивоэктомии MZ6 (Waterlase iPlus 2.0, Biolase) (фото 13). В ходе проведения манипуляции кровотечения не отмечалось. Глубина зубодесневой бороздки с вестибулярной стороны имплантатов составляла около 2 мм.
Фото 13. Вид после выполнения процедуры гингивэктомии.

Лабораторный процесс изготовления
Все модели были установлены в артикуляторе с использованием системы дентолицевого анализатора, которая предназначена для точной передачи положения челюстей пациента. Использование дентолицевого анализатора обеспечивает синергичность в работе зубного техника и лечащего врача. Для фрезеровки абатментов из диоксида циркония на титановой основе их цифровые модели были отправлены в фрезеровочный центр (ArgenZ, Argen). Коронки и виниры были смоделированы по восковой репродукции, и отфрезерованы из литий-дисиликата. Для этого использовались средние полупрозрачные (MT) заготовки оттенка OM3 в соответствии с выбором врача. Заготовки типа MT были выбраны для частичной маскировки оттенка A2 культи отпрепарированного зуба.
Фаза фиксации конструкции
Перед фиксацией реставраций на зубах зафиксировали коффердам. После этого для обеспечения достаточной силы адгезии поверхность зубов подвергали воздухоабразивной обработке частицами оксида алюминия в 27 мкм под давлением 40 фунт / кв. дюйм. Индивидуальные циркониевые абатменты фиксировали с силой в 35 Нсм. Данный этап повторяли еще раз через 10 минут для достижения идеального уровня предварительной нагрузки. Внутреннюю поверхность литий-дисиликатных виниров обрабатывали 35% плавиковой кислотой в течение 20 секунд, после этого очищали паром и силанизировали с помощью универсального праймера (Monobond Plus, Ivoclar Vivadent). Вокруг всех отпрепарированных зубов и абатментов устанавливали ретракционные нити (размер 00) (Ultrapak, Ultradent Products, Inc), смоченные в гемостатическом геле (ViscoStat Clear, Ultradent Products, Inc) (фото 14).
Фото 14. Этап фиксации конструкций: вид после установки коффердама и ретракционных нитей.

Для изоляции соседних зубов в ходе фиксации виниров применяли тефлоновую ленту. Поверхность отпрепарированных зубов обрабатывали травящим агентом (Uni-Etch с BAC, BISCO) на протяжении 15 секунд, после чего его смывали в течении 10 секунд. Адгезивную обработку проводили универсальным бондом (All-Bond Universal, BISCO) в течение 20 секунд. Каждый винир позиционировали при помощи специального наконечника-холдера (LumiGrip, DentMat) (фото 15), что помогло упростить и повысить точность процедуры. В качестве фиксационного материала использовали светоотверждаемый полупрозрачный цемент для фиксации виниров (RelyX Veneer Cement, 3M Oral Care). Для первичной фиксации использовали режим 1-секундной полимеризации (Valo, Ultradent Products Inc.), что позволило сразу же удалить излишки цемента. После этого каждый винир дополимеризировали на протяжении 20 секунд с вестибулярной и небной сторон.
Фото 15. Процесс установки виниров.

Контрольный осмотр проводили через 2 недели после фиксации конструкций для проверки состояния окружающих тканей и примерки ночной каппы. Пациентка осталась очень довольна достигнутым эстетическим результатом (фото 16-18). В общем период лечения длился 18 месяцев. На фото 18 и 19 можно увидеть состояние выполненной работы через 9 лет после ее завершения, и сравнить ситуацию с исходной до лечения.
Фото 16. Вид конечного результата.

Фото 17. Вид улыбки пациентки.

Фото 18. Вид улыбки пациентки перед лечением.

Фото 19. Вид улыбки пациентки после лечения.

Выводы
С целью обеспечения успешности лечения врожденной адентии врач должен тщательно подойти к этапу диагностики и оценки исходных условий клинической ситуации. В большинстве случаев реабилитации пациентов с врожденной адентией может потребоваться обеспечение реализации междудисциплинарного подхода с выполнением нескольких последовательных фаз лечения. При этом нужно помнить, что вовлечение в процесс лечения большого количества специалистов соответственно увеличивает финансовую нагрузку на пациента. Поэтому даже в условиях реализации междудисциплаинарного подхода стоматолог-ортопед должен курировать процесс реабилитации, дабы оптимизировать комплекс необходимых ятрогенных вмешательств. Кроме того, результат лечения во многом зависит от степени доверия пациента к врачу, следовательно, стоматолог должен максимально проинформировать больного о всех возможных исходах того или иного протокола реабилитации, их преимуществах и недостатках.
Авторы: Peter Young, DDS; Claudio Bucceri, CDT

































































































































































0 комментариев